Prüfungsrelevant für die Facharztprüfung Allgemeinmedizin1
Allgemeine Informationen
- Sofern nicht anders gekennzeichnet, basiert der gesamte Artikel auf diesen Referenzen.2-4
Definition
- Die bakterielle Meningitis bzw. Meningoenzephalitis ist eine akute, eitrige Entzündung der Hirnhäute (Meningen) sowie ggf. des Hirngewebes (Enzephalitis).
- schwerwiegende Erkrankung mit hoher Letalität (15–20 %)
- Die häufigsten bakteriellen Erreger bei Erwachsenen sind Pneumokokken, Meningokokken und Listerien.
- effektive Impfungen gegen Pneumokokken und Meningokokken
- Klinische Leitsymptome sind Kopfschmerzen, Meningismus und Fieber.
- oft schwer beeinträchtigter Allgemeinzustand und Sepsis
- Notfalldiagnostik mit klinisch-neurologischer Untersuchung, Liquor- und Erregerdiagnostik sowie zerebraler Bildgebung
- Eine frühzeitige, ggf. empirische, antibiotische Therapie ist entscheidend für den Therapieerfolg.
Häufigkeit
- Eine bakterielle Meningitis ist seltener als virale Meningitiden.
- Hohe Variabilität der globalen Inzidenz nach Erreger und Region
- Inzidenz in Europa etwa 1–3/100.000 pro Jahr
- in Industrienationen fallende Inzidenz
- Häufigkeit der invasiven Meningokokken-Infektionen (meldepflichtig)
- Häufigkeit der Meningitis durch Listerien (meldepflichtig)
- 48 Fälle mit Meningitis/Enzephalitis in Deutschland im Jahr 20205
- Häufigkeit der Meningitis durch Haemophilus influenzae (1–3 % aller bakteriellen Meningitiden)
- Durch Einführung der Impfung ist die Erkrankung um mehr als 99 % gesunken.
Ätiologie und Pathogenese
Infektionswege
- Hämatogen
- vermutlich Haupteintrittspforte
- mehrstufiger Prozess mit Kolonisation (v. a. Respirationstrakt), Invasion und Replikation in der Blutbahn und Übertreten der Blut-Hirn-Schranke
- z. B. bei Pneumokokken-Pneumonie
- Direkt (per continuitatem)
- bei Sinusitis, Otitis, Mastoiditis
- seltener bei Liquorfisteln, z. B. nach Schädel-Hirn-Trauma
Erreger
- Streptococcus pneumoniae (Pneumokokken)
- Der Übertragungsweg ist am häufigsten eine von kolonisierten Schleimhäuten des Nasopharynx ausgehende Invasion der Blutbahnen und des ZNS.
- Eine interkurrente oder kürzlich aufgetretene Pharyngitis, Bronchitis oder Pneumonie kann die Schleimhaut anfällig machen.
- Eine rezeptorvermittelte Endozytose ermöglicht die Passage durch Epithelzellen und die Blut-Hirn-Schranke.
- Es kann zu einer direkten Invasion des ZNS über eine Sinusitis oder Otitis media kommen.
- Eine direkte Inokulation kann bei einem neurochirurgischen Eingriff, durch Traumata oder ein Liquorleck geschehen.
- Auch eine septische Embolisation von Mikroben von einem anderen Infektionsfokus (Endokarditis) aus ins ZNS kommt vor.
- Der Übertragungsweg ist am häufigsten eine von kolonisierten Schleimhäuten des Nasopharynx ausgehende Invasion der Blutbahnen und des ZNS.
- Neisseria meningitidis (Meningokokken)
- Die Übertragung erfolgt am häufigsten durch eine Invasion der Blutbahnen und des ZNS von kolonisierten Schleimhäuten des Nasopharynx aus.
- Haemophilus influenzae Typ B (Hib)
- Die Übertragung erfolgt am häufigsten durch eine Invasion der Blutbahnen und des ZNS von kolonisierten oder infizierten Schleimhäuten des Pharynx aus.
- Vor Einführung des Impfstoffes verursachte Haemophilus influenzae schwere Infektionen wie Epiglottitis, Meningitis, Pneumonie und Sepsis.
- Listeria monocytogenes
- Der genaue Übertragungsweg ist bisher noch unklar.
- atypische Manifestation als Hirnstammenzephalitis mit Hirnstammsyndrom und hoher Mortalität beschrieben
- Staphylokokken
- Die Übertragung erfolgt am häufigsten durch eine Bakteriämie, aber auch die direkte Inokulation im Falle von Traumata, Fremdkörpern und bei Eingriffen ist möglich.
- Sowohl Staph. aureus als auch andere Staphylokokken können sich sehr effektiv an der Oberfläche von Fremdkörpern festsetzen.
- Streptococcus agalactiae (beta-hämolysierende Streptokokken der Gruppe B)
- Am häufigsten sind Neugeborene einige Tage nach der Geburt betroffen. Die Übertragung erfolgt am häufigsten durch kolonisierte Schleimhäute im Urogenitalsystem der Mutter.
- Bis zu 30 % der Neugeborenen mit manifester bakterieller Meningitis weisen Zeichen einer gleichzeitigen Infektion der oberen Atemwege auf.
- Siehe Artikel B-Streptokokken in der Schwangerschaft.
- Gramnegative Stäbchenbakterien
- U. a. E. coli zählt ebenfalls zu den häufigeren Erregern der Neugeborenenmeningitis.
Häufigste Erreger nach Altersgruppe7
- Neugeborene und Säuglinge < 6 Wochen
- beta-hämolysierende Streptokokken der Gruppe B: 50–60 %
- Enterobacteriaceae (z. B. E. coli, Klebsiella, Enterobacter, Proteus)
- Listeria monocytogenes: 0–3,5 %
- Säuglinge > 6 Wochen und Kinder
- Neisseria meningitidis (Meningokokken): 38–56 %
- Streptococcus pneumoniae (Pneumokokken): 34–46 %
- Haemophilus influenzae (bei nicht geimpften Kindern): 2–12 %
- Erwachsene
- Streptococcus pneumoniae (Pneumokokken): 37–59 %
- Neisseria meningitidis (Meningokokken): 24–43 %
- Listeria monocytogenes: 0,8–10 %
Prädisponierende Faktoren
- Risikofaktoren für eine bakterielle Meningitis
- Vorerkrankungen
- Alkoholabhängigkeit
- Operationen im Schädel-/HNO-/Kieferbereich
- Immunsuppression bzw. Immundefekt (z. B. Neutropenie, AIDS)
- Diabetes mellitus
- dentale Infektionen und Läsionen der Mundhöhle
- Endokarditis
- Sinusitis
- Otitis media
- Parotitis
- offenes Schädel-Hirn-Trauma
- erhöhte Trägerfrequenz von pathogenen Keimen im Pharynx
- Aufenthalt in Institutionen (Schule, Pflegeeinrichtungen usw.)
- Aufenthalt in Regionen mit endemischem Meningokokken-Vorkommen (Meningokokkengürtel)
- Kontakt mit einem Indexfall mit bakterieller Meningitis
- Rauchen
- Veränderung der Schleimhaut im Respirationstrakt
- erhöhtes Risiko für eine Bakteriämie
- Drogenmissbrauch mit Injektionen
- Vorerkrankungen
ICPC-2
- N71 Meningitis
ICD-10
- Nach ICD-10-GM Version 20228
- G00: Bakterielle Meningitis, anderenorts nicht klassifiziert
- G00.0 Meningitis durch Haemophilus influenzae
- G00.1 Pneumokokkenmeningitis
- G00.2 Streptokokkenmeningitis
- G00.3 Staphylokokkenmeningitis
- G00.8 Sonstige bakterielle Meningitis
- G00.9 Bakterielle Meningitis, nicht näher bezeichnet
- G01: Meningitis bei andernorts klassifizierten bakteriellen Krankheiten. Meningitis (bei) (durch):
- Anthrax [Milzbrand] (A22.8+)
- Gonokokken (A54.8+)
- Leptospirose (A27.-+)
- Listerien (A32.1+)
- Lyme-Krankheit (A69.2+)
- Meningokokken (A39.0+)
- Neurosyphilis (A52.1+)
- Salmonelleninfektion (A02.2+)
- Syphilis, konnatal (A50.4+)
- Syphilis, sekundär (A51.4+)
- tuberkulös (A17.0+)
- Typhus abdominalis (A01.0+)
- G03.9 Meningitis, nicht näher bezeichnet
- G00: Bakterielle Meningitis, anderenorts nicht klassifiziert
Diagnostik
Diagnostische Kriterien
- Die bakterielle Meningitis ist ein medizinischer Notfall.
- schnelle Diagnostik und Therapieeinleitung erforderlich7
- Klinische Symptomatik einer Meningitis bzw. Enzephalitis
- Entzündliche Veränderungen im Liquor7
- granulozytäre Liquorpleozytose, Laktaterhöhung und Glukoseverminderung
- Diagnosesicherung durch Erregernachweis im Liquor oder Blut
Differenzialdiagnosen
- Bei Kopfschmerzen und Fieber
- Bei Kopfschmerzen und Meningismus
Anamnese
- Akuter Beginn und rasch progrediente Symptomatik
- meist < 24 Stunden zwischen Symptombeginn und Krankenhauseinweisung
- Hauptsymptome
- deutlich beeinträchtigter Allgemeinzustand
- Kopfschmerzen
- (hohes) Fieber
- Nackensteife (Meningismus)
- Übelkeit und Erbrechen
- Lichtscheu (Photophobie)
- Verwirrtheit
- Bewusstseinsstörung (Vigilanzminderung)
- Weitere Symptome
- epileptische Anfälle
- Hautveränderungen (petechiales Exanthem bei Meningokokken)
- Hirnnervenbeteiligung, z. B. Fazialisparese (ca. 10 %)
- fokal-neurologische Defizite, z. B. Sprach- und Sprechstörungen
- Hörminderung/-verlust, a. e. durch eitrige Labyrinthitis (10–20 %)
- Sepsis (v. a. bei Meningokokken)
- Atypische Präsentation ohne oder mit nur geringen Leitsymptomen insbesondere bei älteren Patient*innen
- Bei Neugeborenen und Säuglingen ebenfalls unspezifische Beschwerden wie Fieber, Hypothermie, Müdigkeit, Trinkschwäche, Erbrechen, Diarrhö, Krampfanfälle
Klinische Untersuchung
- Die klinischen Befunde sollten schnell erhoben werden, ohne unnötig Zeit zu verlieren.9
- Vitalparameter (Herzfrequenz, Blutdruck, Temperatur, Atemfrequenz)
- Allgemeine körperliche Untersuchung
- Auskultation von Herz und Lunge
- Hautveränderungen
- makulopapulöses Exanthem, Petechien, Ekchymosen, Purpura, Hautnekrosen (v. a. bei Meningokokken, auch bei Streptokokken, Pneumokokken, Listerien, Hib)
- bei Meningokokken-Meningitis oft Herpes labialis (ausgedehnt)
- Racheninspektion (Pharyngitis, Tonsillitis)
- Otoskopie (eitriger Ausfluss? Otitis media?)
- Druckschmerz/Schwellung retroaurikulär (Mastoiditis)
- Neurologische Untersuchung
- Vigilanzminderung (Glasgow Coma Scale)
- Orientierung (Zeit, Ort, Person, Situation)
- Meningismus (schmerzhafte Nackensteifigkeit bei passiver Kopfneigung)
- weitere meningeale Reizzeichen
- Hirnnervenausfälle (v. a. III., VI., VII. und VIII. Hirnnerv)
- III, VI: Schielen und Doppelbilder
- VII: Fazialisparese
- VIII: Hörminderung/-verlust oder Schwindel
- Sprach- oder Sprechstörungen
- motorische oder sensible Defizite
- Möglichst frühzeitig HNO-ärztliche Untersuchung
- parameningealer Fokus, z. B. Mastoiditis, Sinusitis oder Otitis media
- Spezialdiagnostik
- Beratung und Durchführung von Spezialdiagnostik sind im Nationalen Referenzzentrum für Meningokokken und Haemophilus influenzae möglich.
Ergänzende Untersuchungen im Krankenhaus
Vorgehen der Notfalldiagnostik und -therapie7,9
- Bei bakterieller Meningitis Vorgehen abhängig vom klinischen Zustand
- Patient*innen ohne Bewusstseinsstörung bzw. fokal-neurologischem Defizit
- Lumbalpunktion und Liquordiagnostik (Kontraindikationen s. unten) sowie Blutkulturen
- frühe empirische Antibiotikatherapie und Glukokortikoide
- zerebrale Bildgebung
- Patient*innen mit Bewusstseinsstörung bzw. fokal-neurologischem Defizit
- Blutkulturen
- frühe empirische Antibiotikatherapie und Glukokortikoide
- zerebrale Bildgebung
- Lumbalpunktion und Liquordiagnostik (Kontraindikationen s. u.)
- Kontraindikationen für eine Lumbalpunktion7
- erhöhter Hirndruck
- Blutungsneigung (z. B. Thrombozyten < 50.000/µl, INR > 1,8)
- Infektion im Verlauf des Punktionswegs
- Schwangerschaft
- Bildgebende Diagnostik
- Empfehlung zur zerebralen Bildgebung innerhalb von 24 Stunden nach Krankenhausaufnahme (CT oder MRT)
- oft notfallmäßige CT-Bildgebung, ggf. MRT im Verlauf
- Nachweis intrakranieller Komplikationen der Meningoenzephalitis
- z. B. Zeichen eines erhöhten intrakraniellen Drucks
- Hinweise auf einen entzündlichen Fokus oder eine Eintrittspforte
- Empfehlung zur zerebralen Bildgebung innerhalb von 24 Stunden nach Krankenhausaufnahme (CT oder MRT)
Indikationen zur Klinikeinweisung
- Bei Verdacht auf eine Meningitis oder Enzephalitis unverzügliche Krankenhauseinweisung
Therapie
Therapieziele
- Eine frühzeitige Therapie ist entscheidend für die Prognose.
- Letalen Verlauf verhindern.
- Infektion sanieren.
- Komplikationen (z. B. Sepsis) und Folgeschäden (z. B. Hörverlust) verhindern.
Allgemeines zur Therapie
- Präklinische Stabilisierung der Vitalparameter
- Patient*innen mit bakterieller Meningitis sollen in der Initialphase auf einer Intensivstation behandelt werden.
- erste Woche der Erkrankung als kritische Phase
- Komplikationen in etwa der Hälfte der Fälle
- Zur supportiven Therapie siehe auch Sepsisbehandlung.
Medikamentöse Therapie
- Frühzeitiger Therapiebeginn (unmittelbar nach Lumbalpunktion bzw. Blutkulturen)7,9
- Bei Verdacht auf eine bakterielle Meningitis soll die Antibiose innerhalb von 30 min begonnen werden.
- ggf. Dexamethason 10 mg i. v.
- unmittelbar vor Gabe des Antibiotikums (oder zeitgleich)10
- bis zum Erregernachweis alle 6 Stunden wiederholen
- bei Nachweis von Pneumokokken: über 4 Tage fortführen
- bei Nachweis anderer Erreger: bereits begonnene Dexamethason-Therapie beenden
- ggf. empirische antibiotische Therapie
- z. B. bei Erwachsenen mit ambulant erworbener bakterieller Meningitis Ampicillin i. v. 6 x 2 g/d und Ceftriaxon i. v. 1 x 4 g/d
Antibiogrammgerechte Antibiotikatherapie
- Die Wahl der Antibiotika richtet sich nach dem Ergebnis der Resistenzprüfung (Antibiogramm).
- Die Wahl einer zielgerichteten Antibiotikabehandlung hängt vom Keim, der Resistenzbestimmung und der minimalen Hemmkonzentration (MHK) ab.
- Zur Antibiotikatherapie der bakteriellen Meningitis bei bekanntem Erreger siehe auch die AWMF-Leitlinie Ambulant erworbene bakterielle (eitrige) Meningoenzephalitis im Erwachsenenalter.
- Siehe Tabelle Dosierung einiger in der Therapie der bakteriellen Meningitis gebräuchlichen Antibiotika bei Erwachsenen.
Behandlungsdauer
- Bei einer bakteriellen Meningitis mit unbekanntem Erreger werden empirische Antibiotika über 10–14 Tage fortgesetzt.
- Behandlungsdauer je nach Erreger unterschiedlich:
- Bei fehlender klinischer Besserung innerhalb von 2 Tagen nach Beginn der Antibiotikatherapie sollen vor allem folgende Ursachen erwogen werden:
- Auftreten von intrakraniellen Komplikationen
- persistierender infektiöser Fokus (insbesondere ein nicht sanierter oder unzureichend operierter parameningealer Fokus, wie z. B. eine Mastoiditis, Sinusitis oder Otitis media)
- inadäquates Antibiotikaregime (z. B. unwirksames Antibiotikum oder zu niedrige Dosis).
Weitere Therapien
Isolierung und Chemoprophylaxe
Leitlinie: Antibiotika-Prophylaxe bei engen Kontaktpersonen2
- Eine Entscheidung über eine Antibiotika-Prophylaxe und Impfung sollte mit dem zuständigen Gesundheitsamt abgesprochen werden.
- Eine Meningokokken-Erkrankung führt im Umfeld zu einem erhöhten Erkrankungsrisiko.
- Eine Antibiotika-Prophylaxe kann eine evtl. Trägerschaft vermeiden oder eine Infektion in der ersten Woche nach Erkrankungsbeginn bei Familienmitgliedern oder engen Kontakten verhindern.
- Eine Prophylaxe wird empfohlen für alle engen Kontaktpersonen und für das Pflegepersonal, das mit den respiratorischen Sekreten der Patient*innen in Kontakt kommt.
- Eine Prophylaxe wird so schnell wie möglich durchgeführt, die mikrobiologischen Ergebnisse werden nicht abgewartet. Sinnvoll ist sie max. bis 10 Tage nach dem letzten Kontakt mit der erkrankten Person.
- Siehe Tabelle Chemoprophylaxe der Meningokokken-Meningitis.
- Bei Meningitis mit Streptococcus pneumoniae (Pneumokokken)
- Die Pneumokokken-Impfung wird nur den Patient*innen empfohlen.
- Bei Meningitis mit Neisseria meningitidis (Meningokokken)
- Patient*innen mit Verdacht auf Meningokokken-Meningitis (z. B. petechiales Exanthem, gramnegative Kokken im Liquor) sollen sich bis 24 Stunden nach Beginn einer Antibiotikatherapie in Isolation begeben.
- Bereits bei begründetem Verdacht auf eine Meningokokken-Meningitis muss eine Meldung an das Gesundheitsamt erfolgen.
- Siehe Abschnitt Meldepflicht.
- postexpositionelle Prophylaxe6
- Enge Kontaktpersonen (z. B. Haushaltsmitglieder) sollen vom Gesundheitsamt ausfindig gemacht und über das Risiko und mögliche Symptome einer Meningokokken-Erkrankung (z. B. Fieber, Schüttelfrost, Kopfschmerzen) aufgeklärt werden.
- Eine Chemoprophylaxe ist bei engen Kontakten mit dem Indexfall in den letzten 7 Tagen vor Erkrankungsbeginn indiziert.
- Beginn frühestmöglich nach Diagnosestellung (bis 10 Tage nach Exposition sinnvoll)
- verwendete Antibiotika: Rifampicin, Ciprofloxacin, Ceftriaxon
- Azitromycin als Einzeldosis von 500 mg ist ebenfalls wirksam, sollte aber wegen der bislang geringen Erfahrungswerte und zur Vermeidung von Resistenzen vor allem exponierten Schwangeren vorbehalten bleiben.
- Bei engen Kontaktpersonen sollte nach Empfehlung der STIKO in Abstimmung mit dem Gesundheitsamt zusätzlich eine postexpositionelle Meningokokken-Impfung mit einem Impfstoff durchgeführt werden, der die entsprechende Serogruppe abdeckt.
- Dies gilt für die Serogruppen A, C, W, Y und B.
Maßnahmen bei einem Ausbruch
- Die STIKO definiert einen Ausbruch von Meningokokken-Erkrankungen als 2 oder mehr Erkrankungen der gleichen Serogruppe binnen 4 Wochen in einer Kindereinrichtung, Schulklasse, Spielgruppe oder einer Gemeinschaftseinrichtung.6
- Bei einem Ausbruch erfolgt die Koordination der Maßnahmen durch das Gesundheitsamt.
- z. B. Koordination der Antibiotikaprophylaxe, Impfprophylaxe, Einschränkungen für Versammlungen, das Sozialleben, Kindergärten, Schulen, Arbeitsplätze usw.
Meldepflicht
- Meldepflicht entsprechend Infektionsschutzgesetz (IfSG § 6 Meldepflichtige Krankheiten)
- Krankheitsverdacht, Erkrankung sowie Tod an Meningokokken-Meningitis oder -Sepsis sind meldepflichtig.
- Unverzügliche, namentliche Meldung durch die feststellenden Ärzt*innen, d. h. ohne zeitliche Verzögerung, jedoch innerhalb von 24 Stunden an das Gesundheitsamt, das für den Aufenthalt der betroffenen Person zuständig ist.
- Meldepflicht entsprechend Infektionsschutzgesetz (IfSG § 7 Meldepflichtige Nachweise von Krankheitserregern)
- Meldung durch die Leiter*innen des untersuchenden Labors
- Namentliche Meldung bei Krankheitserregern, die auf eine akute Infektion hinweisen.
- Haemophilus influenzae (Meldepflicht nur für den direkten Nachweis aus Liquor oder Blut)
- Listeria monocytogenes (Meldepflicht nur für den direkten Nachweis aus Blut, Liquor oder anderen normalerweise sterilen Substraten sowie aus Abstrichen von Neugeborenen)
- Neisseria meningitidis (Meldepflicht nur für den direkten Nachweis aus Liquor, Blut, hämorrhagischen Hautinfiltraten oder anderen normalerweise sterilen Substraten sowie aus Abstrichen von Neugeborenen)
Impfung/Prävention
- Siehe auch TrainAMed Impfen (Uni Freiburg).
- Sofern nicht anders gekennzeichnet, basiert der gesamte Abschnitt auf den Impfempfehlungen der Ständigen Impfkommission (STIKO) am Robert Koch-Institut (Stand März 2022).11
Haemophilus influenzae Typ b (Hib)
- Grundimmunisierung
- reife Neugeborene
- Beginn der Grundimmunisierung im Alter von 2 Monaten
- Für die Sechsfach-Impfung, bei der gegen Diphtherie, Tetanus, Pertussis, Polio, Haemophilus influenzae Typ b und Hepatitis B immunisiert wird, empfiehlt die STIKO ein 2+1-Schema mit Impfungen im Alter von 2, 4 und 11 Monaten.
- Frühgeborene (vor der 37. Schwangerschaftswoche)
- aufgrund des noch nicht ausgereiften Immunsystems 3+1-Impfschema, mit 4 Impfstoffdosen im Alter von 2, 3, 4 und 11 Monaten
- reife Neugeborene
- Nachholimpfungen
- im 1. Lebensjahr
- Mindestabstand 2 Monate nach Erstimpfung, 6 Monate nach zweiter Dosis
- Ungeimpfte nach vollendetem 1. Lebensjahr
- nur noch eine Impfstoffdosis erforderlich
- im 1. Lebensjahr
- Nach der Einführung eines Impfstoffs ist die Inzidenz der Meningitis mit Haemophilus influenzae Typ B auf wenige Einzelfälle gesunken.
- Infektionen betreffen heute vor allem nichtgeimpfte Kinder.
Streptococcus pneumoniae (Pneumokokken)
- Siehe auch den Artikel zu Pneumokokken-Infektionen.
- Grundimmunisierung im Säuglingsalter (ab Alter von 2 Monaten)
- 2 Impfstoffdosen Pneumokokken-Konjugatimpfstoff im Abstand von 8 Wochen
- Bei Frühgeborenen 3 Impfstoffdosen ab dem chronologischen Alter von 2 Monaten im Abstand von jeweils 4 Wochen. Die Grundimmunisierung wird mit einer weiteren Dosis im Alter von 11–14 Monaten und mit einem Mindestabstand von 6 Monaten zur vorausgegangenen Impfung abgeschlossen.
- Nachholimpfungen
- im 1. Lebensjahr
- Mindestabstand 2 Monate nach Erstimpfung, 6 Monate nach 2. Dosis
- im 2. Lebensjahr
- Mindestabstand 8 Wochen nach Erstimpfung, keine 3. Dosis erforderlich
- im 1. Lebensjahr
- Standardimpfung für Senior*innen (Personen ≥ 60 Jahre)
- empfohlene einmalige Standardimpfung mit dem 23-valenten Polysaccharid-Impfstoff (PPSV23)
- Zusätzlich Indikationsimpfungen für Personen mit bestimmten Risikofaktoren für schwere Pneumokokken-Erkrankungen (siehe dort)
- Aufgrund der begrenzten Dauer des Impfschutzes Wiederholung der Impfung mit PPSV23 in allen Risikogruppen mit einem Mindestabstand von 6 Jahren
- Die Inzidenz der bakteriellen Meningitis nach der Einführung des Impfstoffs wurde um etwa 30 % reduziert, dabei war der stärkste Rückgang bei Kindern zu verzeichnen.
Neisseria meningitidis (Meningokokken)
- Meningokokken der Serogruppe B
- Laut STIKO ist die Evidenz für eine abschließende Entscheidung über eine generelle Impfempfehlung zur Meningokokken-B-Impfung noch nicht ausreichend.12
- Impfung bei Personen mit spezifischen Grundkrankheiten nach individueller Risikoabschätzung
- Meningokokken der Serogruppe C
- Empfehlung zur Impfung für alle Kinder im 2. Lebensjahr
- Eine fehlende Impfung soll bis zum 18. Geburtstag nachgeholt werden.
- Auffrischimpfung derzeit nicht von der STIKO empfohlen
- Impfung gegen Meningokokken der Serogruppen A, C, W und Y
- 4-valenter ACWY-Konjugatimpfstoff, zusätzlich zum Meningokokken-B-Impfstoff, empfohlen bei bestimmten Indikationen (z. B. Personen mit Immundefizienz, Reisende, exponiertes Laborpersonal)
Schutzimpfung bei Reisen
- STIKO-Indikationen für Reiseimpfungen gegen Meningokokken (ACWY-Impfung)13
- Reisende in Länder mit epidemischem/hyperendemischen Vorkommen, besonders bei engem Kontakt zur einheimischen Bevölkerung (z. B. Entwicklungshelfer*innen, medizinisches Personal, bei Langzeitaufenthalt)
- für Pilger nach Mekka14
- ACWY-Impfung muss von allen Pilgern ab dem 2. Lebensjahr bei der Einreise nach Saudi-Arabien nachgewiesen werden.
- Schüler*innen/Studierende vor Langzeitaufenthalten in Ländern mit empfohlener allgemeiner Impfung entsprechend den Empfehlungen der Zielländer
- WHO- und Länderhinweise beachten.
- für Pilger nach Mekka14
- Wiederholte Epidemien von Meningokokken-Meningitis in einer zentralafrikanischen Region, dem sog. „Meningitisgürtel“4
Verlauf, Komplikationen und Prognose
Verlauf
- Meist abrupter Beginn und schnelle Verschlechterung der klinischen Symptome
- meist Krankenhauseinweisung innerhalb von 24 Stunden
- Stationäre, ggf. intensivmedizinische Therapie
- Schwere Erkrankung mit hoher Rate von Mortalität, Komplikationen und Spätfolgen
Komplikationen
Leitlinie: Komplikationen der bakteriellen Meningitis2
Akutphase
- Etwa die Hälfte der erwachsenen Patient*innen entwickelt in der Akutphase der Erkrankung Komplikationen unterschiedlichen Schweregrades.
- die erste Woche der Erkrankung als kritische Zeit
- intensivstationäre Behandlung sinnvoll
Neurologische Komplikationen
- Hirnödem mit der Gefahr der Einklemmung (10–15 %)
- Zerebrovaskuläre Komplikationen (15–20 %)
- Arteriitis (Stenosen, Kaliberschwankungen), Vasospasmus, fokale kortikale Hyperperfusion, zerebrale Autoregulationsstörung
- ischämischer Schlaganfall
- septische Sinus- oder Hirnvenenthrombose
- Hydrozephalus (10–15 %)
- Vestibulokochleäre Beteiligung mit Hörstörungen, Vestibulopathie (10–20 %)
- Hirnnervenparesen (ca. 10 %)
- Zerebritis (Hirnphlegmone) (< 5 %)
- Epileptische Anfälle und sekundäre Epilepsie (2–15 %)
- Selten als Folge der Meningitis: Hirnabszess, subdurales Empyem
Extrakranielle Komplikationen
- Sepsis und septischer Schock
- Verbrauchsagulopathie (disseminierte intravasale Gerinnung)
- Adult Respiratory Distress Syndrome (ARDS)
- Arthritis (septisch und reaktiv)
- Elektrolytstörungen wie Hyponatriämie
- Syndrom der inadäquaten ADH-Sekretion (SIADH)
- Zerebrales Salzverlustsyndrom oder zentraler Diabetes insipidus
- Rhabdomyolyse
- Pankreatitis
- Septische einseitige (selten beidseitige) Endophthalmitis oder Panophthalmitis
- Spinale Komplikationen (z. B. Myelitis oder spinale Vaskulitis)
Waterhouse-Friderichsen-Syndrom
- Schwere Komplikation bei septischem Verlauf der bakteriellen Meningitis
- in 10–15 % der Meningokokken-Sepsis
- Beruht auf der Freisetzung von Endotoxinen.
- Syndrom aus:
- Sepsis und septischem Schock
- disseminierter intravasaler Gerinnung
- Petechien, Ekchymosen und flächige Nekrosen
- Einblutung in parenchymatöse Organe, v. a. Nebennierenrinde (akute Nebennierenrindeninsuffizienz).
Prognose
- Unbehandelt fast immer letaler Verlauf
- Die Mortalität ist abhängig vom Erreger der Meningitis.
- Pneumokokken-Meningitiden: 15–20 %
- Listerien-Meningitiden: 20–30 %
- Meningokokken-Meningitiden: 3–10 %
- Prognostische Faktoren
- Ein fortgeschrittenes Alter ist mit erhöhter Mortalität assoziiert.
- Bewusstlosigkeit (GCS < 8) und septischer Schock zum Diagnosezeitpunkt sind Indikatoren für eine schlechte Prognose.
- Bei Vorerkrankungen wie Alkoholismus, Leberzirrhose, malignen Erkrankungen, Immunsuppression, Diabetes mellitus oder chronischem Nierenversagen ist die Prognose schlechter.
- Residuen bzw. Folgeschäden
- neurologischen Residuen (Hörstörungen, neuropsychologische Auffälligkeiten, Hemiparese, epileptische Anfälle, seltener Ataxie, Hirnnervenparesen und Sehstörungen wie z. B. homonyme Hemianopsie) in 10–40 % der Fälle
- Bei Kindern ist ein residueller Hydrozephalus beschrieben.
Verlaufskontrolle
- Klinische Kontrollen nach überstandener bakterieller Meningitis sollten zusammen mit Untersuchungen hinsichtlich der Folgeschäden durchgeführt werden.
- Hörstörungen werden mit Audiometrie evaluiert.
- Bei Kindern mit Hydrozephalus sollten regelmäßige Kopfumfangsmessungen durchgeführt und Anzeichen von Drucksymptomen dokumentiert werden.
- Eine strukturelle Epilepsie als Spätfolge erfordert eine Beurteilung mittels EEG und ggf. eine antikonvulsive Therapie.
- Die Maßnahmen sollten bei Folgeschäden ergriffen werden, die man beeinflussen kann, z. B. neuropsychologische Folgeschäden wie Schlafstörungen.
Patienteninformationen
Patienteninformationen in Deximed
Video
- TrainAMed Impfen (Universität Freiburg)
Illustrationen

Petechien bei Meningokokkensepsis
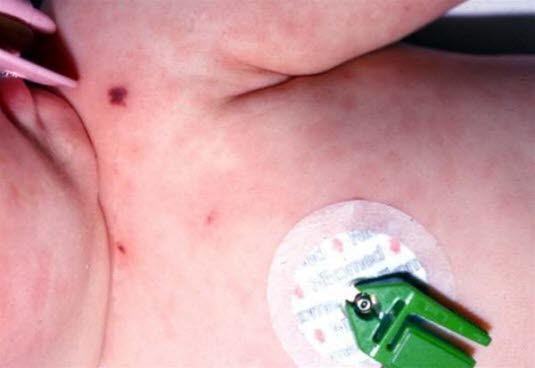
Nahaufnahmen von Petechien und Ekchymose
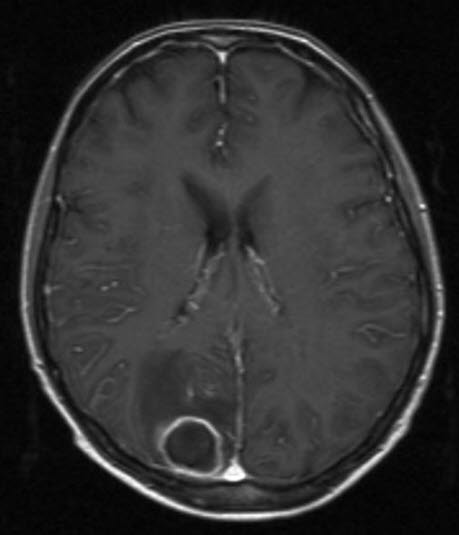
Hirnabszess
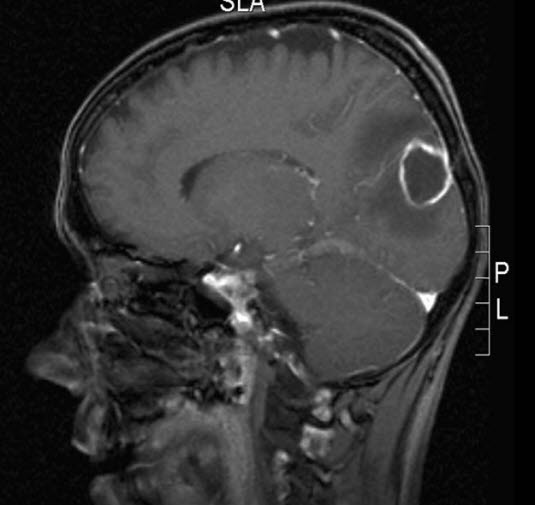
Hirnabszess
Falls Sie nach Krankheitszeichen auf dunkler Haut suchen, siehe Mind the Gap: hier im Besonderen das Bild Meningococceal disease.
Quellen
Leitlinien
- Deutsche Gesellschaft für Neurologie (DGN). Lumbalpunktion und Liquordiagnostik. AWMF-Leitlinie Nr. 030-141. S1, Stand 2019. www.awmf.org
Literatur
- Lohnstein M, Eras J, Hammerbacher C. Der Prüfungsguide Allgemeinmedizin - Aktualisierte und erweiterte 3. Auflage. Augsburg: Wißner-Verlag, 2018.
- Deutsche Gesellschaft für Neurologie. Meningoenzephalitis im Erwachsenenalter, ambulant erworbene bakterielle (eitrige). AWMF-Leitlinie Nr. 030-089. Stand 2015 (abgelaufen). www.awmf.org
- Rauer S, Bogdan C, Huzly D et al. Bakterielle Meningitis/Meningoenzephalitis. In: Hufschmidt A, Lücking C, Rauer S et al., ed. Neurologie compact. 7. Auflage. Stuttgart: Thieme, 2017.
- van de Beek D, Brouwer M, Hasbun R, Koedel U, Whitney CG, Wijdicks E. Community-acquired bacterial meningitis. Nat Rev Dis Primers. 2016 Nov 3;2:16074. doi: 10.1038/nrdp.2016.74 Review. PubMed PMID: 27808261 www.ncbi.nlm.nih.gov
- Robert Koch-Institut. Infektionsepidemiologisches Jahrbuch meldepflichtiger Krankheiten. www.rki.de
- Robert Koch-Institut (RKI): Meningokokken, invasive Erkrankungen (Neisseria meningitidis) RKI-Ratgeber, Stand: 04.06.2021, abgerufen am 23.03.2022 www.rki.de
- Deutsche Gesellschaft für Neurologie (DGN). Lumbalpunktion und Liquordiagnostik. AWMF-Leitlinie Nr. 030 - 141, Stand 2019. www.awmf.org
- Deutsches Institut für Medizinische Dokumentation und Information (DIMDI): ICD-10-GM Version 2022. Stand 17.09.2021; letzter Zugriff 23.03.2022 www.dimdi.de
- Riessen, R; Möckel, M. DGIM: Klug entscheiden: ... in der Notaufnahme (2). Dtsch Arztebl. 2019; 116: A-891 / B-734 / C-722. www.aerzteblatt.de
- Brouwer MC, McIntyre P, Prasad K, van de Beek D. Corticosteroids for acute bacterial meningitis. Cochrane Database Syst Rev. 2015 Sep 12;(9):CD004405. doi: 10.1002/14651858.CD004405.pub5 Review. PubMed PMID: 26362566 PubMed Central PMCID: PMC6491272. pubmed.ncbi.nlm.nih.gov
- Robert Koch-Institut. Empfehlungen der Ständigen Impfkommission (STIKO). www.rki.de
- Aktualisierte Stellungnahme der Ständigen Impfkommission (STIKO) am Robert Koch-Institut (RKI). Stand der Bewertung einer Impfung gegen Meningokokken der Serogruppe B. Epid Bull 2018; 3:35-44. DOI 10.17886/EpiBull-2018-003.1 www.rki.de
- Robert Koch-Institut. Empfehlungen der Ständigen Impfkommission (STIKO) zu Reiseimpfungen. www.rki.de
- Bäurle A. Ärzte, aufgepasst - Diese Impfungen sollten Mekka-Pilger haben. Ärztezeitung 19.07.2019 www.aerztezeitung.de
Autor*innen
- Thomas M. Heim, Dr. med., Wissenschaftsjournalist, Freiburg
- Jonas Klaus, Arzt, Freiburg im Breisgau
- Die ursprüngliche Version dieses Artikels basiert auf einem entsprechenden Artikel im norwegischen hausärztlichen Online-Handbuch Norsk Elektronisk Legehåndbok (NEL, https://legehandboka.no/).