Allgemeine Informationen
Definition
- Als Ikterus wird eine Gelbfärbung der Haut, Schleimhäute, Skleren, Körperflüssigkeiten und inneren Organen infolge Hyperbilirubinämie bezeichnet.
- Ab einem Bilirubin-Wert von 2,5–3
Ein Sklerenikterus ist meistZunächst alsErstes sichtbar seinSklerenikterus, ab ca. 3- Klinisch zeigt sich die Verfärbung der Haut und Schleimhaut erst mehrere Tage nach Beginn der Hyperbilirubinämie
, entf.- Entfärbter Stuhl und bierbrauner Urin können dem Ikterus vorausgehen.1
- Beim prähepatischen Ikterus kommt es zu keiner Änderung der Urin- und Stuhlfarbe.
- Entfärbter Stuhl und bierbrauner Urin können dem Ikterus vorausgehen.1
Häufigkeit
LautHäufigeeiner US-amerikanischen Studie mit über 700 Patient*innen waren die meisten Fälle (55 %)Ursachen einesakutenIkterusauf intrahepatische Erkrankungen (Virushepatitiden, alkoholische Lebererkrankungen, medikamentös verursachte Leberschäden) zurückzuführen. Den restlichen 45 % lag eine extrahepatische Ursache (Gallenstein-Leiden, Hämolyse und Malignome) zugrunde.2
- alkoholische Lebererkrankung, Leberzirrhose
- Hepatitis A, B, C
- Choledocholithiasis, Cholangitis
- Pankreaskarzinom, Lebermetastasen
- hämolytische Anämien
- Gilbert-Meulengracht-Syndrom
Ätiologie und Pathogenese
- Bilirubin entsteht hauptsächlich durch den Abbau des Hämoglobins aus den Erythrozyten und wird über Zwischenprodukte zu wasserunlöslichem (unkonjugiertem, indirektem) Bilirubin abgebaut.
- In den Hepatozyten erfolgt eine Glucuronidierung des Bilirubins über die UDG-Glucuronyltransferase. So wird das Bilirubin wasserlöslich (konjugiert, direkt) und kann über die Galle ausgeschieden werden.
- Im Darm werden 20
ICD-10
- R17 Gelbsucht, nicht näher bezeichnet
Differenzialdiagnosen
Diagnostische Überlegungen
- Ein Ikterus kann Ausdruck einer prä-, intra- oder posthepatischen Störung sein.
- Man kann auch in hämolytischen, cholestatischen (Verschluss-) und hepatischen Ikterus einteilen.
- Ein sog. „Pseudoikterus“, eine Gelbfärbung der Haut aus anderer Ursache, kann z.
Prähepatische Ursachen
Hämolytische Anämien
- Erkrankungen, bei der die Lebensdauer der Erythrozyten aufgrund eines vermehrten Abbaus verkürzt ist (< 120 Tage).3
- Ca. 5 % aller Anämien4
- Es gibt angeborene und erworbene hämolytische Anämien. Hereditär sind:
- Glukose-6-Phosphat-Dehydrogenase-Mangel5
- rezidivierende Hämolysen durch Auslöser wie z.
- sonst meist asymptomatische Patient*innen
- rezidivierende Hämolysen durch Auslöser wie z.
- Sphärozytose6
- Kugelzellanämie
- Strukturdefekt der Erythrozyten
- hämolytische Krisen, v.
- Splenektomie kann notwendig sein.
- Thalassämien7
heterogeneHeterogene Gruppe von Erkrankungen, bei denen die Bildung von Hämoglobin gestört ist.- vor allem im Mittelmeerraum und im Verbreitungsgebiet der Malaria vorkommend
- nach Grad der Anämie und Therapiebedürftigkeit in
ThalassämiaThalassaemia minor und major einteilbar
- Sichelzellanämie8
- autosomal rezessive Erbkrankheit mit anomalem Hämoglobin (HbS), endemisch im Äquatorgürtel Afrikas, in Deutschland selten
- Symptome meist ab dem Kindesalter: Müdigkeit, Ikterus, Wachstumretardierung
- Sichelzellkrisen können durch Infektionen, Dehydratation, Hypoxie, Azidose und Folsäuremangel ausgelöst werden.
- Auch heterozygote, sonst asymptomatische Träger*innen können bei Sauerstoffmangel Beeinträchtigungen erfahren.
- Glukose-6-Phosphat-Dehydrogenase-Mangel5
ZuErworbenedenhämolytischenerworbenen gehören:Anämien- autoimmunhämolytische Anämien
- Hämolyse durch Antikörper (z.
- Hämolyse durch Antikörper (z.
- medikamentös-toxische Anämien
- Die häufigsten Verursacher sind NSAR, Antibiotika und Tuberkulostatika.
- alloimmun-vermittelte Hämolyse
- z. B. Transfusionsreaktionen, fetale Hämolyse und Morbus haemolyticus neonatorum
- mechanisch bedingte Anämien
,- z. B. durch einen Herzklappenersatz
- sekundäre thrombotisch-thrombozytopenische Purpura (TTP)
- lebensbedrohliches Krankheitsbild
- thrombotische Mikroangiopathie mit Gefäßverschlüssen in den Kapillaren
- Eine Vielzahl von Auslösern
kommenkommt infrage, die Bestimmung ist aber selten möglich.
- autoimmunhämolytische Anämien
Intrahepatische Ursachen/intrahepatische Cholestase
- Cholestatische Erkrankungen verlaufen häufig klinisch stumm. Nur späte Stadien oder aggressive Verläufe fallen durch einen Ikterus auf. Häufig zeigen sich chronische cholestatische Erkrankungen daher zunächst als laborchemischer Zufallsbefund.
39
Akute Lebererkrankungen/Beteiligung der Leber an akuten ErkankungenErkrankungen
- Hepatitis A10
- Übertragung hauptsächlich fäkal-oral, häufige Reiseinfektion
- grippeähnliche Symptome in der Prodromalphase vor dem Auftreten eines Ikterus
- meist selbstlimitierend
- Hepatitis B11
- Bei ca. 1/3 der akut infizierten Patient*innen tritt ein Ikterus auf, 1/3 bleibt anikterisch mit unspezifischen Allgemeinsymptomen, ein weiteres Drittel erfährt einen asymptomatischen Verlauf.
- Bei ca. 10
- HBV ist sehr virulent und hochkontagiös.
- Die Impfung ist für Kinder und Jugendliche empfohlen.
- Hepatitis C12
- Übertragung des Hepatitis-C-Virus hauptsächlich durch Kontakt mit kontaminiertem Blut
- v. a. durch gemeinsames Nutzen von Spritzen bei i. v. Drogenkonsument*innen
- Sexuelle und berufliche Ansteckung sowie Infektion durch Transfusionen sind deutlich seltener.
- Prävalenz in der Allgemeinbevölkerung gering, bei i. v. Drogenkonsument*innen hyperendemisch
- Milde Symptomatik in der akuten Phase der Erkrankung, chronische Verläufe sind oft asymptomatisch.
- 60–85 % der Infektionen gehen in eine chronische Form über.
GefVon diesen entwickeln 16–20 % in den nährlichchstenist20derJahrenieine Leberzirrhose.v. Drogenkonsum; sexuelle und berufliche Ansteckung sowie Infektion durch Transfusionen sind deutlich seltener.
- Übertragung des Hepatitis-C-Virus hauptsächlich durch Kontakt mit kontaminiertem Blut
- EBV-, CMV-Infektion
- Vor allem bei älteren Erwachsenen treten häufiger eine Hepatomegalie und ein Ikterus auf.
- Malaria und andere Tropen- bzw. Reiseinfektionen
- Die Anamnese kann wegweisend in der Diagnostik sein.
Familiäre Hyperbilirubinämie-Syndrome
- Gilbert-Meulengracht-Syndrom
- leichte (indirekte) Hyperbilirubinämie aufgrund eines genetischen autosomal-rezessiven Stoffwechseldefektes
- In Deutschland sind 10 % homozygote Träger*innen, nicht alle entwickeln einen Ikterus.
- Auslöser können Fastenperioden oder Infektionen sein.
- nicht behandlungsbedürftig
- mögliche Medikamentenunverträglichkeiten
- Therapeutische Dosen von Paracetamol sind lt. AKdÄ auch beim M. Meulengracht ohne Bedenken zu verabreichen.13
- Auch wenn in der Fachinformation von Paracetamol ein entsprechender Warnhinweis angegeben wird.14
- Crigler-Najjar-Syndrom
- Typ I schon bei Geburt, Kernikterus möglich
- Typ II mit späterem Symptombeginn (Ikterus und Juckreiz)
- Dubin-Johnson-Syndrom
- leichte (direkte) Hyperbilirubinämie
- ggf. leichter bis moderater Ikterus ohne Juckreiz
- getriggert durch Infektion, Schwangerschaft, Medikamente
- nicht behandlungsbedüftig
Chronische Lebererkrankungen/Beteiligung der Leber an anderen Erkrankungen
- Chronische Hepatitis
- Hepatitis B und C können chronische Verläufe annehmen.
- Autoimmun-Hepatitis15
- schwierig zu stellende Ausschlussdiagnose mit breitem Symptomspektrum
- Bei bis zu 20
subakutenakuten, fulminanten Hepatitis. - in ca. 1/3 der Fälle mit anderen Autoimmunerkrankungen assoziiert
- Primär biliäre
ZirrhoseCholangitis (PBC) (früher primär biliäre Zirrhose)15- Zerstörung der intrahepatischen Gallengänge aufgrund eines andauernden Entzündungsprozesses
unklarerwahrscheinlichUrsache, eine autoimmuneautoimmuner Genesewird angenommen. - Ikterus gehört zu den Spätsymptomen.
- Zerstörung der intrahepatischen Gallengänge aufgrund eines andauernden Entzündungsprozesses
- Primär sklerosierende Cholangitis (PSC)
- Chronisch fibrosierende Entzündung unbekannter Genese, die die mittelgroßen und großen intra- und extrahepatischen Gallengänge befällt.
- meist assoziiert mit Colitis ulcerosa oder Morbus Crohn15
- Leberzirrhose, chronische Leberinsuffizienz
- exogen-toxische, infektiöse, toxisch-allergische, immunpathologische bzw. autoimmune, vaskuläre und endogen-metabolische (hereditäre) Ursachen einer Zirrhose möglich
- Leberinsuffizienz kann chronisch und akut auftreten.
- Komplikationen können zur Dekompensation führen.
Fettleber, nicht-alkoholischeund alkoholischeNAFLD wird oft mit demmetabolischen Syndromin Verbindung gebracht.Spektrum vonFettleberbis Fibrosealkoholasssoziierte Fettleber bisZirrhoseggf. mit Komplikationen bis hin zur DekompensationDie akuteste und schwerwiegendste Form ist die alkoholische Hepatitis mit entzündlicher Komponente auf dem Boden einer vorgeschädigten Leber.- Stauungsleber und ischämische Hepatitis bei kardialer Ursache.
416 - Hämochromatose17
- häufigste Erbkrankheit unter Europäer*innen
- erhöhte Eisenaufnahme und Eisenüberladung mit Organablagerungen
- Leberzirrhose, Diabetes mellitus, Knochen- und Gelenks- sowie Herzerkrankungen als Folgeerscheinungen möglich
- Im Frühstadium keine oder unspezifische Symptome (Fatigue, Athralgien), später Symptome einer Leberzirrhose, kardialen Dysfunktion, Diabetes mellitus.
- erhö
htehtes Ferritin und Transferrin-Sättigung - Behandlung durch Aderlass und Erythrozytapherese
- Morbus Wilson
vermehrteAutosomal-rezessiv vererbter Stoffwechseldefekt, bei dem es zur vermehrten Ansammlung von Kupfer vorrangig inden Organen, vor allemLeber und Gehirn kommt.durchhepatische,dieneurologischeToxizitätund psychiatrische Manifestationen- Hepatitis, Fibrose und Zirrhose möglich, auch fulminantes Leberversagen
hepatische,Abklärungneurologischeeines M. Wilson bei jeder unklaren nicht infektiösen Lebersymptomatik undpsychiatrischejederManifestationenErbkrankheitunklaren extrapyramidalen Bewegungsstörung bis zum 45. Lebensjahr18
Toxische Leberschäden
Familiäre Hyperbilirubinämie-Syndrome
Gilbert-Meulengracht-Syndromleichte (indirekte) Hyperbilirubinämie aufgrund eines genetischen StoffwechseldefektesAuslöser können Fastenperioden oder Infektionen sein.nicht behandlungsbedürftigmögliche MedikamentenunverträglichkeitenParacetamol kontraindiziert
Crigler-Najjar-SyndromTyp I schon bei Geburt, Kernikterus möglichTyp II mit späterem Symptombeginn (Ikterus undJuckreiz)
Dubin-Johnson-Syndromleichte (direkte) Hyperbilirubinämieggf. leichter bis moderater Ikterus ohne Juckreizgetriggert durch Infektion, Schwangerschaft, Medikamentenicht behandlungsbedüftig
Leberfunktionsstörungen in der Schwangerschaft
- Intrahepatische Schwangerschaftscholestase
- Tritt meist im 2. bis 3. Trimenon auf und
endetheilt spontanca. 4–6 Wochenkurz nachderGeburtSchwangerschaftwieder ab.519 - Leitsymptom ist oft quälender Juckreiz.
- Leicht erhöhtes Risiko für fetale Mortalität und Morbidität, für die Mutter in der Regel ungefährlich.
- Tritt meist im 2. bis 3. Trimenon auf und
- Ikterus bei Hyperemesis gravidarum
- Ikterus bei hypertensiven Schwangerschaftserkrankungen
- schwangerschaftsinduzierte Hypertonie (SIH)
- HELLP-Syndrom
- Akute Schwangerschaftsfettleber20
- Entwicklung einer akuten Fettleber und eines Multiorganversagens im 3. Trimenon
- Therapie sind die rasche Entbindung und intensivmedizinische Maßnahmen.
Neugeborenenikterus
Posthepatische Ursachen/extrahepatische Cholestase
Cholelithiasis21
BeiFrauenPatient*innen jüngeren, mittleren und fortgeschrittenen Alterssind 3-mal so häufigbei Frauenbetroffen wiebeiMännernnner.EpisodenHäufigesmit anhaltenden Schmerzen über mehrere Stunden, außerdem Anfälle mit intensiven Kolikschmerzen mit mehreren Minuten Dauer, in der Regel lokalisiert unter dem rechten Rippenbogen, möglicherweise mit AusstrahlungVorkommen in denRückenwestlichenoderLändern- Erst die
rechte Schulter Mit AusnahmeObstruktion derAnfGallengällengekeineim Rahmen von Komplikationen führen zu einem Ikterus.- Choledocholithitasis ggf. mit Cholangitis oder
kaum Beschwerden Fieber ist ein Hinweis auf Cholezystitis oder Cholangitis, eineCholezystitisbewirkt aber selten einen Ikterus, falls sich keine Steine in den Gallenwegen befinden.
- Choledocholithitasis ggf. mit Cholangitis oder
- Die Diagnose kann mit Ultraschall, Endosonografie und ggf. MRCP gestellt werden.
Tumoren
- Häufiger bei älteren Patient*innen
- Schwäche, Appetitlosigkeit, Gewichtsabnahme und Juckreiz
- Schmerzloser Ikterus
- Leberzellkarzinom
- Cholangiokarzinom
- Pankreaskarzinom
Metastasen anderer MalignomeLebermetastasen- benigne Raumforderungen
- Papillenprozesse
Akute Pankreatitis
- Häufigste Ursachen sind Alkoholabusus
,und Gallensteine? - Schmerzen im Mittelbauch, ringförmig ausstrahlend in den Rücken und möglicherweise bis hoch zur linken Schulter
. Die Patient*innen möchten am liebsten vornübergebeugt sitzen. KontrolleKlinischaufakuteseinenAbdomen,möglichen Peritonitisbefund,typischer „Gummibauch“.- In schwerwiegenden Fällen entwickelt sich ein Schockzustand
; möglicherweise Ikterus. ErhEin Ikterus ist fakultativ.- Laborchemisch erhöhte Lipase- und Amylase-Werte
AbklärungBildgebende Diagnostik mit Ultraschall, Röntgen-Abdomen, ggf. CT, MRCP
Parasiten
- Bilharziose, Echinokokkose, Askaridose
Anamnese
- Weitere Beschwerden (Juckreiz, Fieber, Hautausschlag, Appetitlosigkeit, Übelkeit/Erbrechen, Aszites)
- Juckreiz ist ein typisches Symptom der Cholestase.
- Grippeartige Beschwerden können auf eine Hepatitis hinweisen.
- Fieber kann Symptom einer Cholezystitis sein.
- B-Symptomatik (Fieber, Gewichtsverlust, Nachtschweiß)
- Hinweis auf ein evtl. Malignom
- Beginn, Art und Dauer der
evvtlevtl. Schmerzen- Kolikartige Schmerzen lassen an ein Gallensteinleiden denken.
- Anhaltende Schmerzen passen eher zu einer Hepatitis.
- Ein schmerzfreier Ikterus ist bis zum Beweis des Gegenteils ein Hinweis auf ein (Pankreas-)Malignom.
- Veränderungen der Stuhlgewohnheiten (Diarrhö/Obstipation), evtl. heller Stuhl und dunkler Urin
- Bei Hämolyse kommt es zu keinen Änderungen der Farbe von Urin und Stuhl.
- Gewohnheiten zu Ernährung, Alkohol und anderen Drogen
- Medikamentenanamnese (inkl. pflanzlicher und anderer frei verschreiblicher Produkte sowie bereits abgesetzter Präparate)
- Auslandsreisen, ungeschützte sexuelle Kontakte, Transfusionen, Drogenkonsum
- Familienanamnese: hereditäre Erkrankungen
Klinische Untersuchung
- Allgemeiner körperlicher Status
- Leberpalpation, Perkussion und Kratzauskultation
- Zeichen einer Lebererkrankung
(- Aszites
, - Palmar- und Plantarerythem
, - Dupuytren-Kontraktur
, - Lacklippen, Lackzunge, Mundwinkelrhagaden
, - Teleangiektasien
, - Kratzeffloreszenzen bei Juckreiz
, - Ikterus
; - weiblicher Behaarungstyp
, - Gynäkomastie
,und Bauchglatze bei Männern)
- Aszites
- Courvoisier-Zeichen
(- schmerzlos tastbare, prall gefüllte Gallenblase am rechten Rippenbogen in Kombination mit Ikterus–
positivHinweisbeiaufCholestase)Malignom
- schmerzlos tastbare, prall gefüllte Gallenblase am rechten Rippenbogen in Kombination mit Ikterus–
- Murphy-Zeichen
(- Schmerzen bei Druck im Bereich des Rippenbogens im rechten oberen Quadranten, tiefes Einatmen erhöht die Schmerzen – positiv bei Cholezytitis
)
- Schmerzen bei Druck im Bereich des Rippenbogens im rechten oberen Quadranten, tiefes Einatmen erhöht die Schmerzen – positiv bei Cholezytitis
Ergänzende Untersuchungen
In der Hausarztpraxis
Laborwerte
- Blutbild, CRP, Natrium, Kalium, GPT, GOT, Gamma-GT, AP, direktes Bilirubin, indirektes Bilirubin und Gesamt-Bilirubin, Lipase, Albumin, LDH, Kreatinin, Harnstoff, INR, ggf. Hepatitis-, EBV- und CMV-Serologie, Eisenstatus
, - Autoantikörper bei spezieller Verdachtsdiagnose
- Differenzialdiagnostisch ist ausschlaggebend, welche Fraktion des Bilirubins erhöht ist.1
- Eine erhöhte Aktivität der
39
Sonografie Abdomen
- Erweiterte Gallengänge, Steine inklusive Lokalisation der evtl. Obstruktion
- Zeichen einer Cholezytitis
- Raumforderungen
- Freie Flüssigkeit
- Zeichen einer Lebersteatose/Zirrhose
Bei Spezialist*innen
MRT/CT Abdomen
- Bei detaillierter Fragestellung, speziell Pathologien des Pankreas, was in der Sonografie
Abdomendes Abdomens schwierig darstellbar sein kann. - Die MRCP ist das bildgebende Mittel der Wahl zum Ausschluss oder Nachweis intra- und extrahepatischer
Gallengangsstenosen.39 - MRCP und endoskopischer Ultraschall sollen wegen der potenziellen Komplikationen der ERCP vorgezogen werden.
519
ERCP
- Bei spezieller Fragestellung (
CholelithiasisCholedocholithiasis, Cholestase) - Diagnose und
ggf.Therapie (Steinentferung, Papillotomie, Dilatation, Stenteinlage)
Leberbiopsie
- Eine Biopsie wird nur durchgeführt, wenn sich daraus Therapieoptionen ableiten lassen oder wenn die Diagnose unklar bleibt.
Maßnahmen und Empfehlungen
Indikationen zur Überweisung
- Wenn der Grund für den Ikterus durch die o.
und/oderdann Überweisung in eine gastroenterologische Facharztpraxis. - Wenn ein akutes Krankheitsbild vorliegt,
solltenEinweisungdieinPatient*inneneinezu weiteren Abklärung an Spezialist*innen überwiesen werdenKlinik.
Therapeutische Maßnahmen bei Juckreiz
- Siehe Artikel Pruritus.
Cholestyramin 4 g bis zu 4-mal täglich ist die Erstlinien-Therapie gegen Juckreiz.5
Patienteninformationen
Patienteninformationen in Deximed
Illustrationen
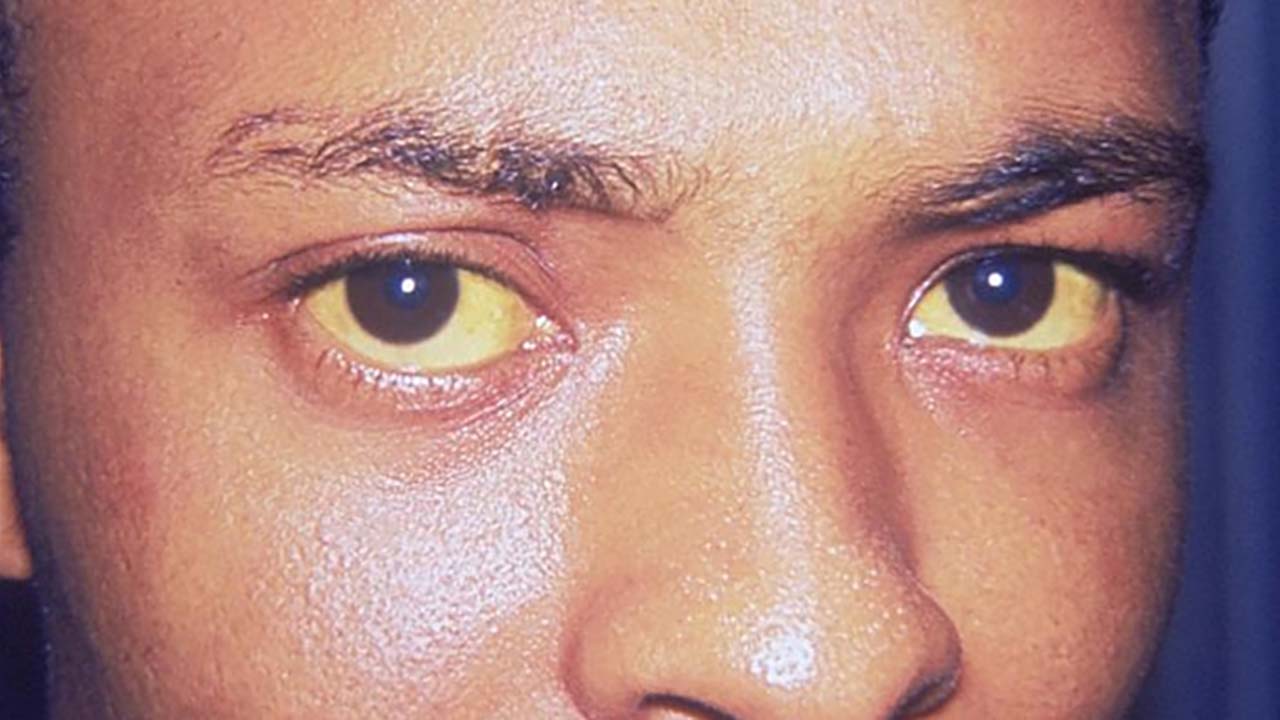
Gelbsucht
Falls Sie nach Krankheitszeichen auf dunkler Haut suchen, siehe Mind the Gap: hier im Besonderen das Bild Jaundice.
Quellen
Leitlinien
- Gesellschaft für Pädiatrische Onkologie und Hämatologie. Sichelzellkrankheit. AWMF-Leitlinie Nr. 025-016, S2k, Stand 2020. www.awmf.org
- Deutsche Gesellschaft für Gastroenterologie, Verdauungs- und Stoffwechselkrankheiten (DGVS). Diagnostik und Therapie von Gallensteinen. AWMF-Leitlinie Nr. 021-008. S3, Stand 2017. www.awmf.org
Literatur
- Kruger D. The assessment of jaundice in adults: Tests, imaging, differential diagnosis. Journal of the American Academy of PAs 2011. journals.lww.com
FargoPatelMVJ,Grogan SP, SaguilSmith A.EvaluationAssesment ofJaundice in Adultsjaundice.AmericanBMJFamilyBest Practice, last updated Apr 06, 2022. bestpractice.bmj.com- Phillips J and Henderson AC. Hemolytic Anemia: Evaluation and Differential Diagnosis. Am Fam Physician. 2018 Sep 15; 98(6): 354-361. pubmed.ncbi.nlm.nih.gov
- Liebman HA and Weitz IC. Autoimmune Hemolytic Anemia. Med Clin North Am. 2017; 101(2): 351-359. pubmed.ncbi.nlm.nih.gov
- Mehta AB. Glucose-6-phosphate dehydrogenase deficiency. BMJ Best Practice; last updated: 07 Apr 2022. bestpractice.bmj.com
- Gesellschaft für Pädiatrische Onkologie und Hämatologie. Hereditäre Sphärozytose. AWMF-Leitlinie Nr. 025-018, Klasse S1, Stand 2016 (abgelaufen). www.
aafpawmf.org - Gesellschaft für Pädiatrische Onkologie und Hämatologie. Thalassämie. AWMF-Leitlinie Nr. 025-017, S1, Stand 2016 (abgelaufen). register.awmf.org
- Gesellschaft für Pädiatrische Onkologie und Hämatologie. Sichelzellkrankheit. AWMF-Leitlinie Nr. 025-016, S2k, Stand 2020. register.awmf.org
- Hohenester S, Beuers U. Chronische cholestatische Leberkrankheiten: Differenzialdiagnose, Pathogenese und aktuelle Therapie beim Erwachsenen. Der Internist 2017. www.researchgate.net
- Robert Koch-Institut. RKI-Ratgeber Hepatitis A. Stand 2019. www.rki.de
- Robert Koch-Institut. Hepatitis B und D, RKI-Ratgeber für Ärzte. Stand 2016. www.rki.de
- Robert Koch-Institut, Hepatitis C RKI-Ratgeber, Stand: 31.01.2018. www.rki.de
- Rascher, W. Paracetamol beim Morbus Meulengracht. Arzneiverordnung in der Praxis, 13. Dezember 2019. www.akdae.de
- Gelbe Liste. PharmIndex. Paracetamol Kontraindikationen. www.gelbe-liste.de
- Deutsche Gesellschaft für Gastroenterologie, Verdauungs- und Stoffwechselkrankheiten. Autoimmune Lebererkrankungen. AWMF-Leitline Nr. 021-27.S2k, Stand 2017 (abgelaufen). www.awmf.org
- Van Lingen R, Warshow U, Dalton HR et al. Jaundice as a presentation of heart failure. JR Soc Med 2005. www.ncbi.nlm.nih.gov
BeuersBrownUKE. Haemochromatosis. BMJ Best Practice. Last reviewed 16 Jun 2022,BoberglastKMupdated 11 Mar 2021. bestpractice.bmj.com- Deutsche Gesellschaft für Neurologie. Morbus Wilson. AWMF-Leitlinie Nr. 030-091,
ChapmanS1,RWStandet2012al(abgelaufen). register.awmf.org - European Association for the Study of the Liver. EASL Clinical Practice Guidelines: Management of cholestatic liver diseases. Journal of Hepatology 2009.
wwwpubmed.easlncbi.eunlm.nih.gov - 19. Liu J, Ghaziani TT, Wolf JL. Acute fatty liver disease of pregnancy: Updates in pathogenesis, diagnosis, and management. Am J Gastroenterol 2017. pubmed.ncbi.nlm.nih.gov
- Deutsche Gesellschaft für Gastroenterologie, Verdauungs- und Stoffwechselkrankheiten (DGVS). Diagnostik und Therapie von Gallensteinen. AWMF-Leitlinie Nr. 021-008. S3, Stand 2017. register.awmf.org
Autor*innen
- Franziska Jorda, Dr. med., Fachärztin für Viszeralchirurgie, Ärztin in Weiterbildung Allgemeinmedizin, Kaufbeuren
- Miriam Spitaler, Dr. med. univ., Ärztin für Allgemeinmedizin, Innsbruck/Österreich
- Die ursprüngliche Version dieses Artikels basiert auf einem entsprechenden Artikel im norwegischen hausärztlichen Online-Handbuch Norsk Elektronisk Legehåndbok (NEL, https://legehandboka.no/).