Zusammenfassung
- Definition:Erkrankung der Gallenwege, die auf Konkrementen in der Gallenblase oder dem Ductus choledochus beruht.
- Häufigkeit:Die Prävalenz nimmt mit dem Alter zu und beträgt 5 % bei 20- bis 30-Jährigen sowie 40 % bei 60- bis 70-Jährigen. Die Hälfte der Betroffenen entwickelt im Lauf des Lebens Symptome.
- Symptome:Zu den typischen Symptomen zählen kolikartige Schmerzen im rechten Oberbauch (oberes rechtes Viertel des Abdomens), die mitunter bis in den Rücken und die rechte Schulter ausstrahlen können. Häufig ist Übelkeit, gelegentlich mit Erbrechen.
- Befunde:Klinischer Befund bei einer Gallenkolik: Patient*in läuft unruhig umher, es fällt schwer, still zu liegen. Druckschmerz im Bereich des rechten Oberbauchs. Evtl. Ikterus und andere Cholestasezeichen.
- Diagnostik:Erhöhte Blutwerte für AP, GGT und Bilirubin weisen auf eine Cholestase hin. Die Diagnosesicherung gelingt meist sonografisch.
- Therapie:Die Therapie bei einer Gallenkolik konzentriert sich auf die Linderung von Schmerzen und Übelkeit. Die symptomatische Cholelitiasis stellt eine Indikation für eine Cholezystektomie dar. In Ausnahmefällen kann eine Litholyse mit Ursodeoxycholsäure (UDCA) versucht werden.
Allgemeine Informationen
Definition
- Erkrankung der Gallenwege, die auf Konkrementen in der Gallenblase oder dem Ductus choledochus beruht.1
- Infolge von Gallensteinen kann es zu Komplikationen wie Entzündungen oder einer Okklusion von Gallen- oder Pankreasgang kommen:
- Cholezystitis
- Choledocholithiasis
- Cholangitis
- biliäre akute Pankreatitis.
Häufigkeit
- Prävalenz
- Die Prävalenz nimmt mit dem Alter zu und beträgt 5 % bei 20- bis 30-Jährigen sowie 40 % bei 60- bis 70-Jährigen.2
- Bis zu 20 % der europäischen Bevölkerung sind von einem Gallensteinleiden betroffen.3
- Die Hälfte der Menschen mit nachgewiesenen Gallensteinen entwickelt im Laufe ihres Lebens eine Symptomatik, die eine Therapie erfordert.4
- Bei Kindern ist eine Cholelithiasis eher selten.
- Gallensteine werden heutzutage häufiger diagnostiziert als früher, was vor allem mit der zunehmenden Anzahl von Ultraschalluntersuchungen des Bauchraums zusammenhängt.
- Geschlecht
- Frauen sind 3-mal häufiger betroffen als Männer.5
- Hospitalisierung
- Die Cholelithiasis ist die häufigste gastroenterologische Ursache für eine Krankenhauseinweisung.4
Ätiologie und Pathogenese
- Nach ihrer Zusammensetzung unterscheidet man zwei Formen von Gallensteinen:6
- Cholesterinsteine
- Pigmentsteine.6
- In den Industrienationen bestehen über 90 % der Gallensteine aus Cholesterin.
- Pathomechanismus der Bildung von Cholesterinsteinen
- Übersättigung der Gallenblase mit Cholesterin, wenn von der Leber übermäßig viel Cholesterin sezerniert wird (im Verhältnis zu Gallensalzen und Lecithin).
- Das Cholesterin setzt sich in der Gallenblase ab, unter Mitwirkung von Muzinen kommt es zur Steinbildung.
- Eine Hypomotilität der Gallenblase verstärkt den Prozess.6
- Pigmentsteine treten auf infolge von:6
- chronischer Hämolyse
- Zirrhose
- zystischer Fibrose
- Erkrankungen des Dünndarms
- nach bakterieller Infektion
- durch biliäre Obstruktion (entzündlich oder maligne)
- biliären Parasiten.
Cholangitis7
- Eine Cholangitis ist eine Entzündung der Gallengänge.
- Es handelt sich um eine schwerwiegende Komplikation des Gallensteinleidens, die unbehandelt häufig zum Tod führt.
- Voraussetzung für die Entstehung einer Entzündung ist die Obstruktion des Ductus choledochus durch Gallensteine (häufig) oder andere Faktoren (seltener), wie Neoplasma, Pankreatitis, Striktur, Fremdkörper, z. B. Endoprothese) oder ein defekter Sphinkter, inklusive postoperativer Veränderungen.
- Die Infektion erfolgt in der Regel aszendierend durch Darmbakterien.
Prädisponierende Faktoren
- Höheres Lebensalter
- Weibliches Geschlecht
- Hyperkalorische, kohlenhydratreiche und ballaststoffarme Ernährung sowie Adipositas4
- Genetische Faktoren
- Hormontherapie in der Menopause
- Low Phospholipid Associated Cholelithiasis(LPAC)-Syndrom
- Mutation des Phospholipidtransporters ABCB4 der Leber
- Führt zu einer chronischen Cholangiopathie und begünstigt die Bildung von Cholesteringallensteinen.
- Bei jungen Patient*innen und rezidivierenden oder intrahepatischen Gallengangssteinen ist eine Abklärung angezeigt.4
- Starker Gewichtsverlust, mehr als 1,5 kg pro Woche
- Schwangerschaft
- erhöhte Inzidenz während der Schwangerschaft
- Das Risiko erhöht sich mit jeder weiteren Schwangerschaft.
- Cholestase
- Hämolyse
- Diabetes mellitus
- Mangelnde körperliche Aktivität8
- Gallensäuren-Malabsorption (Ileumresektion, Leberzirrhose, Colestyramin-Therapie)
- Erhöhtes Serumcholesterin oder erhöhtes LDL9
- Möglicherweise ist regelmäßiger Alkoholkonsum mit einem niedrigeren Gallensteinrisiko assoziiert als seltener Alkoholkonsum oder Abstinenz.8-9
ICPC-2
- D98 Cholezystitis/Cholelithiasis
ICD-10
- K80 Cholelithiasis
- K80.0 Gallenblasenstein mit akuter Cholezystitis
- K80.1 Gallenblasenstein mit sonstiger Cholezystitis
- K80.2 Gallenblasenstein ohne Cholezystitis
- K80.3 Gallengangsstein mit Cholangitis
- K80.4 Gallengangsstein mit Cholezystitis
- K80.5 Gallengangsstein ohne Cholangitis oder Cholezystitis
- K80.8 Sonstige Cholelithiasis
Diagnostik
Diagnostische Kriterien
- Der gesamte Abschnitt basiert, soweit nicht anders gekennzeichnet, auf dieser Referenz.10
Leitlinie: Diagnostik von Gallensteinen10
- Der Nachweis oder Ausschluss einer Cholezystolithiasis soll durch eine systematisch durchgeführte transkutane Sonografie erfolgen (II/A).
- Bei außergewöhnlicher klinischer Konstellation der Cholelithiasis sollten weitere Untersuchungen zur Abklärung einer sekundären Form der Cholelithiasis erfolgen, z. B. bei:
- familiärer Häufung
- Auftreten im Kindes- und Jugendalter
- intrahepatischen Steinen
- rezidivierender Choledocholithiasis.
- Besonders zu berücksichtigen sind dabei:
- hämolytische Anämie
- Gallensäurenverlustsyndrom
- parasitäre und bakterielle Infektionen
- genetisch bedingte Erkrankungen wie:
- Low Phospholipid Associated Cholelithiasis(LPAC)-Syndrom (ABCB4-Defizienz)
- Caroli-Syndrom
- Gilbert-Meulengracht-Syndrom
- Mukoviszidose
- myotone Dystrophien.
- Bei klinisch-anamnestischen Hinweisen auf das Vorliegen einer Choledocholithiasis sollen Bilirubin, GGT, AP, GPT (ALAT) oder GOT (ASAT) bestimmt und eine systematisch durchgeführte transabdominelle Sonografie veranlasst werden (II/A).
- Bei Verdacht auf intrahepatische Gallensteine ist die transkutane Sonografie die diagnostische Methode der 1. und die MRCP die Methode der 2. Wahl (III/C).
Differenzialdiagnosen
- Reizdarm
- Nierensteine
- Herzinfarkt
- Akute Pankreatitis
- Magengeschwür
- Akute Hepatitis, Typ A und Typ B
- Akute Porphyrie
- Gallenblasenpolyp
- Rechts basale Pneumonie, Pleuritis
- Akute Cholezystitis
- Cholangitis
- Appendizitis
Leitlinie: Differenzialdiagnose oder Begleiterkrankung Gallenblasenpolyp10
- In Deutschland beträgt die Prävalenz von Gallenblasenpolypen bis zu 6 %. Die Adenom-Prävalenz liegt unter 5 %.
- In mehreren großen Studien hatten solitäre Polypen ≥ 1 cm Durchmesser eine deutlich erhöhte Wahrscheinlichkeit, neoplastischer Genese (Adenome) zu sein, und in bis zu 50 % das Risiko, ein Karzinom zu tragen, sodass diese Patient*innen cholezystektomiert werden sollten.
- Bei Polypen < 1 cm Durchmesser war das Karzinomrisiko deutlich geringer, eine Polypengröße ≤ 4,15 mm schloss in einem systematischen Review Malignität aus.
- Falls die Patient*innen jedoch gleichzeitig biliäre Symptome oder weitere Risikofaktoren für eine Adenomentwicklung (Alter > 50 Jahre, Größenzunahme des Polypen, Gallensteine, fokale Gallenblasenwandverdickung) haben, kann auch in diesen Fällen eine Cholezystektomie durchgeführt werden.
- Bei Polypen > 18–20 mm kann wegen des signifikanten Malignitätsrisikos primär eine offene Cholezystektomie geplant werden. In Kliniken mit entsprechender Expertise kann bei Polypen > 18–20 mm die Cholezystektomie auch komplett laparoskopisch durchgeführt werden.
- Bei Polypen < 1 cm, die nicht operiert werden, werden sonografische Verlaufskontrollen empfohlen: Zunächst nach 6 Monaten, dann jährlich, wenn keine Größenzunahme vorliegt.
- Während der Sonografie sind Gallenblasenpolypen durch Umlagern der Patient*innen von Gallenblasensteinen zu differenzieren.
- Das Vorliegen von mehr als einem Polypen spricht gegen ein Adenom und für das Vorliegen von Cholesterolpolypen.
- Wenn der Polyp im Follow-up nicht mehr nachweisbar ist, handelte es sich wahrscheinlich um einen Pseudopolypen und weitere Kontrollen sind nicht indiziert.
- Patient*innen mit Cholezystolithiasis und Gallenblasenpolypen ≥ 1 cm sollten unabhängig von der Symptomatik cholezystektomiert werden (B, II).
Anamnese
Symptomatische Cholelithiasis
- Zu den typischen Symptomen zählen (III):10
- mehr als 15 min dauernde kolikartige Schmerzen im Epigastrium oder rechten Oberbauch (Regio hypochondriaca dextra)
- mitunter mit Ausstrahlung bis in den Rücken und die rechte Schulter
- nicht selten Übelkeit, gelegentlich Erbrechen.
- Häufig fällt es den Patient*innen schwer, ruhig zu liegen.
- Die Schmerzen treten überwiegend nachts auf.
- Häufig wird eine Gallenkolik durch eine üppige oder fette Mahlzeit ausgelöst.
- Die Kolik kann eine oder mehrere Stunden – bis zu 24 Stunden – andauern.
- Die Schmerzen sind meist nicht so einschießend und krampfartig wie bei einer Nierenkolik, sondern beginnen langsam und verstärken sich oft innerhalb von 30–60 min schrittweise mit zunehmender Intensität, bis sie ein mehr oder weniger konstantes Niveau erreicht haben. Danach halten sie häufig etwa 6 Stunden an, ehe sie langsam wieder zurückgehen.
- Der Charakter sowie Lokalisation, Ausbreitung und Intensität der Schmerzen variieren mitunter stark.4
- Ggf. Vorgeschichte einer Gallenkolik oder bekannte Gallensteine
Komplizierte Cholelithiasis
- Komplikationen können bereits mit den ersten Symptomen einer Gallensteinerkrankung auftreten.10
- Eine komplizierte Cholelithiasis liegt vor, wenn die Erkrankung mit einer Cholezystitis, Choledocholithiasis, akuten Cholangitis oder einer biliären Pankreatitis einhergeht.
- Halten die Schmerzen länger an, so kann das auf eine Komplikation hindeuten, in der Regel auf eine akute Cholezystitis.
- Fieber deutet auf eine akute Cholezystitis hin.4
- Ein begleitender Ikterus, acholische Stühle und bierbrauner Urin deuten auf eine Choledocholithiasis hin.
- Cholangitis7
- Charakteristische Symptome: akute Bauchschmerzen im rechten oberen Quadranten, Schüttelfrost, Fieber sowie evtl. ein septisches Krankheitsbild mit Kreislaufstörungen und Nierenversagen
- v. a. bei älteren Personen auch Veränderungen des mentalen Status/Verwirrtheit
- evtl. Ikterus, bierbrauner Urin und entfärbter Stuhl.
- evtl. Übelkeit und Erbrechen
Klinische Untersuchung
- Bei asymptomatischen Gallensteinen ist der Befund unauffällig.
- Während einer Gallenkolik laufen die Patient*innen oft unruhig umher, haben Schwierigkeiten still zu sitzen oder zu liegen und krümmen sich.
- Lokaler Druckschmerz im rechten oberen Quadranten ohne Peritonismus
- Bei Cholezystitis
- Fieber (38–39 °C)
- lokale Abwehrspannung, Peritonismus
- mitunter paralytischer Ileus mit Fehlen von Darmgeräuschen
- Bei einer Choledocholithiasis liegt in der Regel ein Ikterus vor.
Ergänzende Untersuchungen
Ultraschall
- Der Nachweis oder Ausschluss einer Cholezystolithiasis erfolgt primär durch die transkutane Sonografie.10
- Die Sonografie ist die sicherste, am wenigsten schmerzhafte und zugleich kosteneffektivste Untersuchungsmethode.11
- Erfahrene Spezialist*innen erreichen eine Sensitivität und Spezifität von über 90 %.
- in Kombination mit den klinischen Befunden: Methode der Wahl zum Nachweis oder Ausschluss der akuten Cholezystitis (III/C)10
- Der anamnestisch-klinisch initiierte Nachweis oder Ausschluss einer Choledocholithiasis erfolgt transkutan sonografisch mit mäßiger diagnostischer Genauigkeit (IIa/B).10
- Steine im Ductus choledochus können schwer zu entdecken sein.
- Bei einer Cholangitis lassen sich dilatierte Gallenwege, ein Pankreastumor und in seltenen Fällen auch Gallenwegskonkremente nachweisen.
- Durch Umlagern der Patient*in sind während der Sonografie Gallensteine von Gallenblasenpolypen zu differenzieren.10
Labortests in der Hausarztpraxis
- Erhöhte Werte für AP, GGT und Bilirubin sprechen für eine Cholestase und Steine im Gallengang.
- Weitere Parameter, die zur Abklärung einer Choledocholithiasis unerlässlich sind: GPT (ALAT) oder GOT (ASAT), Lipase
- Zur Differenzialdiagnostik einer Cholezystitis oder Cholangitis Leukozyten und CRP
Blutuntersuchungen im Krankenhaus
- Die Werte für Hb, BSG, Leukozyten, CRP, Bilirubin, AP, GOT (ASAT), GPT (ALAT), GGT, Amylase, Lipase, Kreatinin, Gerinnung werden bestimmt.
- Bei Anzeichen einer Infektion: Blutkultur, evtl. Blutgasanalyse
- Bei Bedarf wird ein präoperativer Status erstellt und die Blutgruppe der Patient*innen bestimmt.
Diagnostik bei Spezialist*innen
Bildgebende Verfahren10
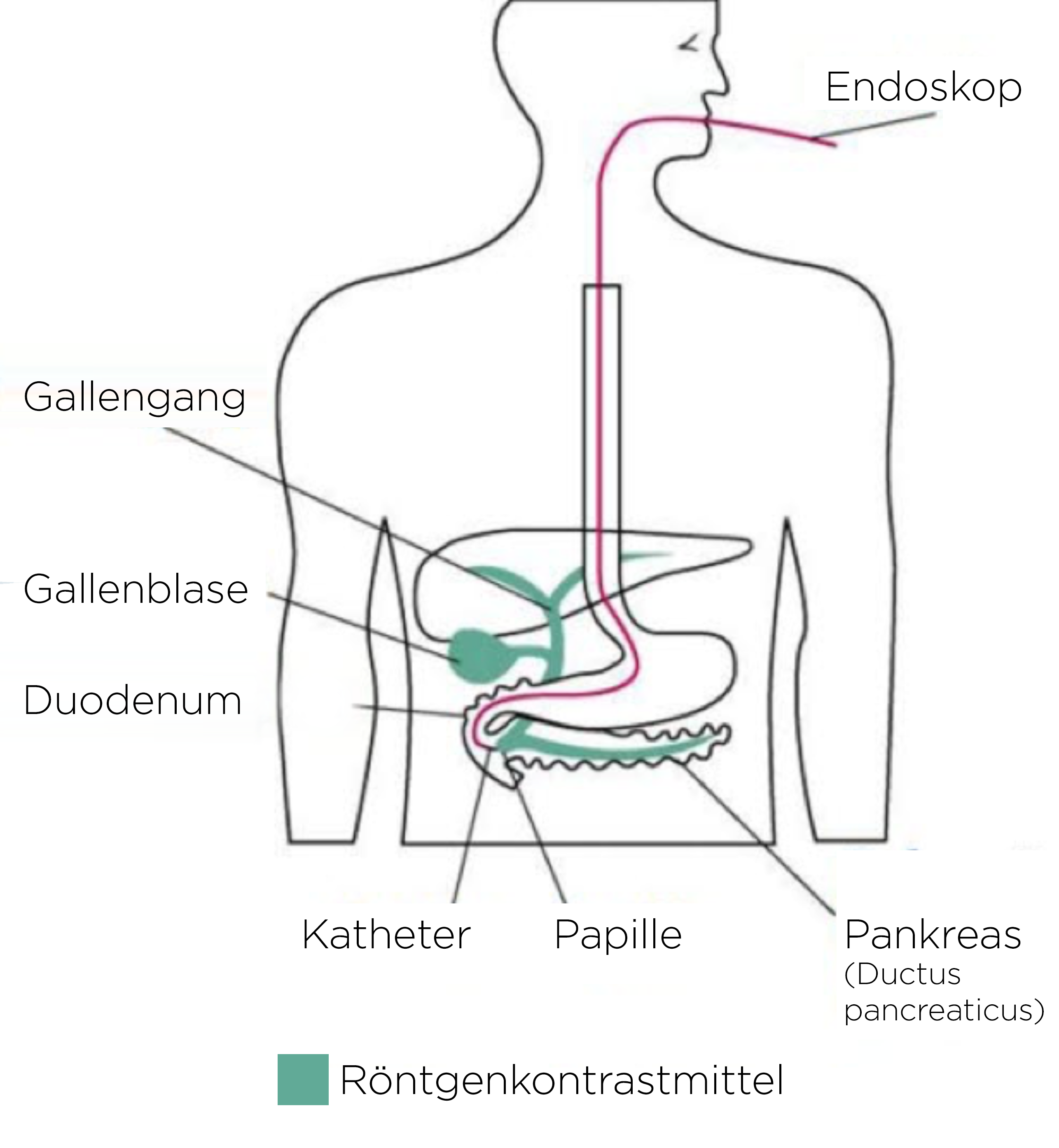
ERCP
- ERC(P): endoskopisch retrograde Cholangio(pankreatiko)grafie
- Darstellung der Gallengänge mit gleichzeitiger Interventionsmöglichkeit
- MRC(P): Cholangio(pankreatiko)grafie mittels MRT
- Steine in der Gallenblase und den Gallengängen sowie Obstruktionen und Dilatationen in den Gallenwegen werden mit hoher Spezifität wiedergegeben.
- Endoskopischer Ultraschall
- Die Endosonografie hat eine hohe Sensitivität und Spezifität, sie ist risikoarm.
- gleichwertig mit der MRC(P), in der Akutdiagnostik meist schneller verfügbar
- Die Computertomografie kommt bei der Diagnose von Gallensteinen nur selten zur Anwendung, a. e. i. R. der Differenzialdiagnostik von Bauchschmerzen.
Leitlinie: Diagnostik in Abhängigkeit von der Wahrscheinlichkeit für eine Choledocholithiasis10
- Bei Patient*innen mit hoher Wahrscheinlichkeit für das Vorliegen einer Choledocholithiasis sollte primär die ERC in therapeutischer Intention erfolgen (B, I, starker Konsens).
- Bei niedriger oder mittlerer Wahrscheinlichkeit für das Vorliegen einer Choledocholithiasis soll die ERC nicht zur Diagnose oder zum Ausschluss von Gallengangsteinen eingesetzt werden (A, I, starker Konsens).
- Bei Patient*innen mit mittlerer Wahrscheinlichkeit für das Vorliegen einer Choledocholithiasis sollen eine Endosonografie oder eine MRCP durchgeführt und die Entscheidung zur Durchführung einer ERC in Abhängigkeit vom Ergebnis dieser Untersuchungen getroffen werden.
- selektive ERC-Strategie: Vermeidung unnötiger ERC
- Kriterien für die Wahrscheinlichkeit einer Choledocholithiasis:
- hohe Wahrscheinlichkeit für einen Gallengangstein
- DHC > 7 mm extrahepatisch und erhöhte Cholestaseparameter/Bilirubin – oder –
- sonografischer Nachweis von Gallengangkonkrementen – oder –
- klinische und laborchemische Kriterien einer aszendierenden Cholangitis.
- mittlere Wahrscheinlichkeit einer simultanen Choledocholithiasis
- keine Kriterien für hohe oder niedrige Wahrscheinlichkeit
- niedrige Wahrscheinlichkeit einer simultanen Choledocholithiasis
- Gallengang normal weit (bis 7 mm)
- Gesamtbilirubin, Gamma-GT, AP, ALT bzw. AST während der aktuellen Schmerzepisode nicht erhöht
- Fehlen von Episoden mit biliärer Pankreatitis, acholischen Stühlen und/oder Urobilinogenurie bzw. Bilirubinurie in der Vorgeschichte
- hohe Wahrscheinlichkeit für einen Gallengangstein
Cholezystitis/Cholangitis, im Krankenhaus
- Weitere Untersuchungen
- Blutkulturen
- Sonografie, Endosonografie, ggf. ERCP
Indikationen zur Krankenhauseinweisung
- Cholezystitis
- Schmerzen mit gleichzeitigem Fieber sowie Schmerzen, die länger als 24 Stunden andauern, deuten auf eine Cholezystitis hin.
- Cholangitis
- Akute Pankreatitis
- Ikterus oder der Verdacht auf Steine im Ductus choledochus
- Ambulant nicht kontrollierbare Schmerzen
Therapie
Differenzialtherapie
- Der gesamte Abschnitt basiert, soweit nicht anders gekennzeichnet, auf dieser Referenz.10
- Gallenkolik
- In der Mehrzahl der Fälle kann eine Gallenkolik ambulant mit Schmerzmitteln und Antiemetika behandelt werden.12
- Schmerzen, die länger als 24 Stunden anhalten oder von Fieber begleitet werden, weisen auf eine Cholezystitis hin; eine stationäre Behandlung ist dann oftmals unumgänglich.
- Rezidivierende Beschwerden
- Operationsindikationen und -methoden für Cholezystolithiasis und Choledocholithiasis finden Sie im Abschnitt Operation.
- Schwangerschaft10
- Die laparoskopische Cholezystektomie kann bei dringlicher Indikation in jedem Stadium einer Schwangerschaft durchgeführt werden.
- Patientinnen, bei denen bereits im 1. Trimenon biliäre Symptome auftreten, sollten wegen erheblicher Rezidivgefahr im weiteren Verlauf ihrer Schwangerschaft frühzeitig operiert werden.
- Patientinnen mit gleichzeitig vorliegenden Gallenblasen- und Gallengangssteinen, die nach der Gallengangssanierung asymptomatisch sind, können post partum cholezystektomiert werden.10
- Asymptomatische Gallensteine
- Eine Cholezystektomie wird nicht empfohlen.
- Ausnahmen: Gallensteine > 3 cm, Gallenblasenpolypen >1 cm oder Porzellangallenblase aufgrund des erhöhten Entartungsrisikos4
- Intrahepatische Gallensteine10
- Asymptomatische intrahepatische Steine sollten nicht grundsätzlich behandelt werden (III/B).
- Bei symptomatischen intrahepatischen Steinen sollte die Therapieentscheidung patientenbezogen interdisziplinär getroffen werden (IV/B).
Empfehlungen für Patient*innen
- Gallenkoliken vorbeugen.
Medikamentöse Therapie
Gallenkolik
- Die medikamentöse Schmerztherapie sollte mit NSAR, z. B. Diclofenac oder Indometazin, erfolgen (I/B).10
- Zusätzlich können eingesetzt werden (IV/C):10
- Spasmolytika, z. B. N-Butylscopolamin
- bei starken Schmerzen Opioide, z. B. Pethidin oder Buprenorphin.
- Evtl. andere Analgetika der WHO-Stufe I, z. B. Paracetamol oder Metamizol10
- Evtl. Antiemetika
- NSAR lindern nicht nur Schmerzen, sondern senken im Verlauf auch das Risiko für die Entwicklung einer Cholezystitis. Wegen möglicher gastrointestinaler, kardiovaskulärer und renaler Nebenwirkungen sollten sie so kurz und so niedrig dosiert wie möglich eingesetzt werden. Das Nebenwirkungsprofil der einzelnen Substanzen und die individuellen Risiken der betroffenen Person sind zu beachten.
- Diclofenac
- Hat den Vorteil eines relativ frühen Wirkeintritts und seine Wirksamkeit in der Behandlung von Gallensteinen ist gut dokumentiert.
- Ist andererseits mit einem relativ hohen Risiko13 für Herz-Kreislauf-Ereignisse behaftet (relatives Risiko Myokardinfarkt: 1,38)13-14 und sollte zumindest bei Risikopatient*innen gemieden werden. Das gilt besonders für die parenterale Applikation.
- Die bevorzugte Applikationsform ist p. o., z. B. 50 mg 2–3 Tbl/d.
- alternativ Diclofenac 100 mg supp. (1 x tgl.)
- relatives Risiko für gastrointestinale Komplikationen: 3,3413
- Indometazin
- z. B. 50 mg 1–1–1 p. o. für Erwachsene
- alternativ 100 mg supp. 1 x tgl.
- Erwies sich in kontrollierten Studien als wirksam in der Behandlung von Gallenkoliken und obstruktiver Cholezystitis.
- Flutet bei oraler Applikation etwas langsamer an als Diclofenac.
- relatives Risiko für gastrointestinale Komplikationen: 4,1413
- relatives Risiko für kardiale Komplikationen: 1,5515
- Diclofenac
- Metamizol
- z. B. 500 mg 1–1–1 p. o. für Erwachsene oder 1 g i. v. langsam als Kurzinfusion (Cave Blutdruckabfall, allergische Reaktionen)
- Sollte wegen möglicher lebensbedrohlicher Blutdruckabfälle nicht bei Patient*innen mit Hypotonie verordnet werden.16
- Bei längerer Anwendung sind wegen des Agranulozytoserisikos regelmäßige Blutbildkontrollen erforderlich.17
- Weitere seltene, aber schwere Nebenwirkungen wie allergischer Schock oder schwere Hautreaktionen wurden berichtet.
- Opioide
- Pethidin oder Buprenorphin eignen sich besser als Morphin, weil sie den Sphinkter Oddi weniger stark kontrahieren.
- z. B. Pethidin 25–50 mg i. v. als Einzeldosis (ED) oder 25–150 mg p. o. (10–60 Tropfen) als ED, Tageshöchstdosis 500 mg18
- N-Butylscopolamin19
- Senkt den Tonus der glatten Muskulatur im Magen-Darm-Trakt.
- Die orale Bioverfügbarkeit ist sehr gering.
- Dosierung
- 10–20 mg p. o. als ED, bis zu 3 x tgl.
- 20–40 mg langsam i. v. als Einzeldosis, Tageshöchstdosis 100 mg
- Linderung von Übelkeit
- Metoclopramid
- z. B. 10 mg 1–1–1 p. o. für Erwachsene
- Nebenwirkungen: extrapyramidale Bewegungsstörungen, akute Dystonie, Unruhezustände und Dysphorie
- Kinder sind besonders anfällig für diese Nebenwirkungen.
- Um das Risiko für Nebenwirkungen möglichst gering zu halten, sollte Metoclopramid nur zur Kurzzeitbehandlung, max. 5 Tage lang, eingesetzt werden. Damit entfällt die längerfristige Behandlung von Übelkeit, etwa bei chronischen Erkrankungen, als Anwendungsgebiet für Metoclopramid.20
- Metoclopramid
- Beispielschema für die Hausarztpraxis
- leichtere Gallenkoliken
- Diclofenac oral oder supp plus N-Butylscopolamin 10 mg 1–1–1 oral – oder –
- Metamizol 500 mg 1–1–1 oral plus N-Butylscopolamin 10 mg 1–1–1 oral
- starke Gallenkoliken
- Metamizol 1 g plus N-Butylscopolamin 20 mg i. v. langsam als Kurzinfusion
- falls nicht ausreichend: zusätzlich Pethidin 25 mg langsam i. v.
- leichtere Gallenkoliken
Cholezystitis/Cholangitis, im Krankenhaus
- Antimikrobielle Therapie10
- Bei akuter Cholezystitis mit Zeichen der Sepsis, Cholangitis, Abszess oder Perforation sollen unverzüglich Antibiotika verabreicht werden (II/A).
- Ob eine Antibiotikatherapie auch bei bei unkomplizierter Cholezystitis erfolgen sollte, ist strittig.4
Litholyse10
- Die Litholyse mit Ursodeoxycholsäure (UDCA) kann in Einzelfällen bei symptomatischen Gallensteinen mit kleinen, mutmaßlich aus Cholesterin bestehenden Steinen oder Gallenblasen-Sludge durchgeführt werden (Ia/A).
- Die Patient*innen sollten insbesondere auf das hohe Rezidivsteinrisiko sowie auf die Möglichkeit der kurativen Cholezystektomie informiert werden.
- Die Litholyse mit UDCA eignet sich für die Behandlung kleiner (≤ 5–10 mm), nicht kalkhaltiger Steine.
- In einer Gallenblase, die sich laut Sonografie gut kontrahiert (Ib).
- Als Dosis werden mindestens 10 mg UDCA/kg/d empfohlen (Ib).
- Die Therapie sollte nach sonografisch verifizierter Steinfreiheit noch für 3 Monate fortgesetzt werden.
- Die Litholyse mit Methyl-Ter-Butyl-Ether (MTBE) zur Behandlung von Gallenblasensteinen ist obsolet (IV).
Operation
- Bei asymptomatischen Gallensteinen ist keine Cholezystektomie indiziert.10
- Ausnahmen: Gallensteine > 3 cm, Gallenblasenpolypen > 1 cm oder Poerzellangallenblase aufgrund des erhöhten Entartungsrisikos4
- Bei symptomatischem Gallensteinleiden ist die Cholezystektomie indiziert.
- Die Therapieziele der Cholezystektomie bestehen in:10
- Verhinderung oder Verminderung erneuter biliärer Schmerzen
- Verhinderung späterer oder Beseitigung bestehender Komplikationen der Cholezystolithiasis
- Prävention des Gallenblasenkarzinoms bei Patient*innen mit
hohem Risiko (multiple Steine, Steine > 3 cm, Porzellangallenblase, Polyp > 1 cm)
- Nach erstmaliger Symptomatik entwickelt mehr als die Hälfte der Patient*innen im weiteren Verlauf neuerliche Schmerzattacken.
- Die jährliche Komplikationsrate symptomatischer Gallenblasensteine beträgt 1–3 %, bei asymptomatischen Steinträger*innen jedoch nur 0,1–0,3 %.4
- Die Therapieziele der Cholezystektomie bestehen in:10
Leitlinie: Indikationen zur Cholezystektomie10
- Bei unkomplizierter Cholezystolithiasis mit charakteristischen biliären Schmerzen sollte eine Cholezystektomie erfolgen (I/B).
- Gallenblasen-Sludge ist in der Lage, gleiche Beschwerden wie Gallensteine selbst zu verursachen (akute Cholezystitis, biliäre Pankreatitis u. a.), und sollte bei Symptomatik mit einer laparoskopischen Cholezystektomie behandelt werden (III/B).
- Die asymptomatische Cholezystolithiasis ist in der Regel keine Indikation zur Cholezystektomie (III). Dabei gelten folgende Ausnahmen:
- Asymptomatische Patient*innen mit Porzellangallenblase (gilt als Präkanzerose) sollten cholezystektomiert werden (III/B).
- Bei asymptomatischen Patient*innen mit Gallenblasensteinen > 3 cm Durchmesser sollte eine Cholezystektomie erwogen werden (II/B).
- erhöhtes Risiko für ein Gallenblasenkarzinom ab einer Gallensteingröße > 3 cm
- Patient*innen mit Cholezystolithiasis und Gallenblasenpolypen ≥ 1 cm sollten unabhängig von der Symptomatik cholezystektomiert werden (II/B).
- Im Rahmen größerer malresorptiver Eingriffe am Dünndarm kann eine simultane Cholezystektomie auch bei asymptomatischen Steinen vorgenommen werden (III/C).
- Akute Cholezystitis
- Akute Gallensteinkomplikationen wie Cholangitis oder Pankreatitis
- Mitunter kann im Vorfeld der Cholezystektomie eine ERC mit Papillotomie sowie evtl. Zertrümmerung und Entfernung der Steine erforderlich sein.
Methode
- Die laparoskopische Cholezystektomie ist die Standardtherapie für die symptomatische Cholezystolithiasis (Ia/A).10
- Verglichen mit einem offenen Eingriff ist die laparoskopische Operationstechnik mit einem kürzeren Krankenhausaufenthalt verbunden und führt zu einer schnelleren Genesung.
- Ist in den Händen von erfahrenen Chirurg*innen genauso sicher wie ein offener Eingriff.
- Hinsichtlich des Behandlungsergebnisses und der Komplikationen sind beide Methoden ungefähr gleichwertig.22-23
- Schmerzen und Narbenbildung sind in der Regel geringer, der Krankenhausaufenthalt und die Rekonvaleszenz sind ebenfalls kürzer.
- Im Einzelfall muss während einer laparoskopischen Cholezystektomie zur offenen Chirurgie gewechselt werden.
- Die laparoskopische Cholezystektomie sollte in einer 4-Trokar-Technik durchgeführt werden.10
- Operationstechniken mit einer reduzierten Anzahl an Zugängen sind derzeit keine Standardtechniken, sind jedoch bei ausreichender Expertise in erfahrenen Zentren möglich.10
- Das Risiko für schwerwiegende Komplikationen, z. B. Verletzung des Ductus choledochus, ist gering.
- Die elektive laparoskopische Cholezystektomie kann bei ausgewählten Patient*innen ambulant durchgeführt werden (0, II, starker Konsens).10
- Steine im Ductus choledochus können im Rahmen einer ERC mittels Papillotomie entfernt werden. Das Mortalitätsrisiko ist sehr gering, nimmt aber mit dem Alter und bei Vorhandensein weiterer Erkrankungen zu.
Nach der OP
- Die Cholezystektomie führt bei 90 % aller Patient*innen zum Ausbleiben weiterer Koliken.
- Oberbauchbeschwerden können sich infolge einer Cholezystektomie sowohl verbessern als auch verschlechtern oder neu hinzukommen.
- Krankschreibung nach einem laparoskopischen Eingriff
- Eine längere Schonzeit (Krankschreibung) von mehr als 2–4 Tagen ist nach einer unkomplizierten laparoskopischen Cholezystektomie bei ansonsten gesunden Patient*innen in der Regel nicht notwendig.
- Bei einigen Patient*innen können Schmerzen und Müdigkeit allerdings dazu beitragen, dass die Genesung mehr Zeit in Anspruch nimmt.
Endoskopische Intervention
Biliäre Pankreatitis
- Der gesamte Abschnitt basiert auf dieser Referenz.10
- Liegt bei akuter Pankreatitis eine der folgenden Situationen vor, dann soll primär eine ERC mit therapeutischer Zielsetzung erfolgen:10
- Nachweis von Gallengangssteinen in der primären Bildgebung
- Gallengangsverschluss
- Cholangitis.
- In allen anderen Fällen soll primär eine Endosonografie oder eine MRCP erfolgen, um die ERC-Indikation zu klären (II/A).10
Cholangitis
- Eine endoskopische Therapie der Obstruktion (Steinextraktion oder Drainage) soll in Abhängigkeit von der Dringlichkeit so rasch wie möglich, bei Zeichen der Sepsis unverzüglich, erfolgen (I/A).10
- Gelingt dies nicht, sollen alternative interventionelle Verfahren oder ein chirurgisches Vorgehen erwogen werden.10
Choledocholithiasis
Leitlinie: Behandlung von Gallengangssteinen10
Indikationen
- Symptomatische Gallengangssteine sollen behandelt werden (III/B).
- Die Therapie asymptomatischer Gallengangsteine sollte erwogen werden (II/B).
- Bei Patient*innen mit gleichzeitig vorliegenden Gallenblasen- und Gallengangssteinen sollte ein therapeutisches Splitting (zweizeitig endoskopisch und chirurgisch) erfolgen (I/B).
- In Zentren mit hoher Expertise kann alternativ eine laparoskopische Cholezystektomie mit laparoskopischer Choledochusrevision erfolgen (Ib).
Behandlungsprinzipien
- Vor endoskopischer transpapillärer Steinextraktion soll eine Papillotomie durchgeführt werden (I/A).
- Zur Erweiterung der Papillotomie kann bei großen Gallengangsteinen zur Verbesserung der Steinextraktion eine endoskopische papilläre Ballondilatation (EPBD) durchgeführt werden (I/C).
- Bei Misslingen (auch unter Einsatz der mechanischen Lithotripsie oder der endoskopischen Ballondilatation) der endoskopischen Steinextraktion sollten als adjuvante Lithotripsieverfahren eingesetzt werden (III/C):
- extrakorporale Stoßwellenlithotripsie (ESWL)
- intrakorporale Laserlithotripsie
- elektrohydraulische Lithotripsie (EHL).
- Bei gleichzeitiger Cholezystolithiasis soll die chirurgische Alternative interdisziplinär besprochen werden (III/B).
- Falls die endoskopische transpapilläre Therapie nicht gelingt und eine chirurgische Therapie nicht sinnvoll ist, sollte bei symptomatischen Patient*innen eine perkutan-transhepatische Gallengangsteinbehandlung durchgeführt werden (III/B).
- Bei multimorbiden Patient*innen kann alternativ die transpapilläre Einlage einer Endoprothese erfolgen (I/B).
- Nach erfolgreicher endoskopischer Gallengangssanierung sollte bei Cholezystolithiasis unter Risikoabwägung möglichst innerhalb von 72 Stunden cholezystektomiert werden (I/B).
- Eine funktionstüchtige steinfreie Gallenblase kann belassen werden (I/B).
Schwangerschaft
- Symptomatische Gallengangsteine sollten auch in der Schwangerschaft durch endoskopische Papillotomie und Steinextraktion therapiert werden (III/B).
- Falls eine Verwendung von Röntgenstrahlen erforderlich ist, stellt diese bei vorherigem Nachweis von Gallengangsteinen unter Beachtung der Strahlenschutzrichtlinien auch im 1. Trimenon keine absolute Kontraindikation dar (IV).
Weitere Therapien
- ESWL
- Aufgrund der schlechteren Langzeitergebnisse hat sich die extrakorporale Stoßwellenlithotripsie (ESWL) der Gallenblasensteine im Vergleich zur laparoskopischen Cholezystektomie nicht bewährt (IIa/A).10
Prophylaxe – Gallensteinen vorbeugen
Leitlinie: Prävention von Gallensteinen10
- Lebensstilfaktoren
- Regelmäßige körperliche Aktivität und bedarfsgerechte Ernährung zur Erhaltung eines möglichst normalen Körpergewichts können der Entwicklung von Cholesteringallenblasensteinen und biliären Symptomen vorbeugen (III).
- Medikamentöse Prävention
- Eine generelle pharmakologische Prävention von Gallensteinen wird nicht empfohlen.
- Ausnahmen
- Bei hohem Risiko zur Bildung von Gallenblasen-Sludge oder -steinen (z. B. infolge von Gewichtsreduktion durch Reduktionsdiät oder nach Adipositaschirurgie) wird das Steinrisiko durch eine zeitlich begrenzte Prophylaxe mit Ursodeoxycholsäure vermindert (I).
- Bei klinischer Diagnose eines Low-Phospholipid-Associated-Cholelithiasis(LPAC)-Syndroms – mit oder ohne Diagnosesicherung im ABCB-4-Gentest – sollte eine Therapie mit Ursodeoxycholsäure begonnen werden.
- Zur medikamentösen Prävention von Gallengangsteinen kann keine Empfehlung ausgesprochen werden.
- Zur medikamentösen Prävention der Okklusion von Gallengangstents kann keine Empfehlung ausgesprochen werden.
- Hormontherapie
- Bei der Nutzen-Risiko-Abwägung einer östrogenbasierten Hormontherapie soll das erhöhte Risiko für Gallenblasensteine und biliäre Symptome berücksichtigt werden (I/A).
- Es gibt keine gesicherte medikamentöse Prävention der Entstehung von Rezidivsteinen in den Gallengängen (III/C).
- Adipositas und Dyslipidämie vermeiden.
- Bei stark übergewichtigen Frauen ist das Risiko einer symptomatischen Cholelithiasis bis zu 6-mal höher.
- Bei Übergewicht im Kindesalter (unter 18 Jahren) verdoppelt sich das Risiko für Gallensteine.
- Eine hohe Kalorienzufuhr verdoppelt das Risiko für die Bildung von Gallensteinen (unabhängig vom Gewicht).
- Eine Langzeitbehandlung mit Statinen (aufgrund anderer Indikationen) scheint das Risiko für Gallensteine und Cholezystektomie zu verringern.24
- Die Datenlage ist jedoch nicht ausreichend, um daraus eine generelle Empfehlung abzuleiten.10
- In Situationen, die infolge Gewichtsreduktion mit hohem Risiko zur Bildung von Gallenblasensteinen einhergehen, z. B. Reduktionsdiät oder Adipositaschirurgie, kann das Steinrisiko durch UDCA vermindert werden (Ib).10
- Dosierungen von mindestens 500 mg/d haben sich im Vergleich zu niedrigeren Dosen als wirksamer erwiesen.
- Die Therapie soll über mindestens 4 Monate bis zur Gewichtsstabilisierung fortgeführt werden.
Verlauf, Komplikationen und Prognose
Verlauf
- Asymptomatische Gallensteine kommen häufig vor.
- Sie werden oftmals zufällig entdeckt.
- Die Hälfte der Menschen mit nachgewiesenen Gallensteinen entwickelt im Laufe ihres Lebens eine Symptomatik, die eine Therapie erfordert.4
- Rufen die Gallensteine Symptome hervor, ist das Risiko einer erneuten Gallenkolik hoch; das jährliche Risiko für Komplikationen beträgt 1–3 %.4
- Zwar ist die Inzidenz von Gallensteinen während der Schwangerschaft erhöht, in vielen Fällen verschwinden die Steine nach der Entbindung allerdings spontan, ohne Symptome hervorzurufen.
Komplikationen
- Cholezystitis
- Cholestase und Ikterus
- Cholangitis
- Pankreatitis
- Beschwerden nach Cholezystektomie
Akute Cholezystitis
- Zu den Symptomen zählen Schmerzen im rechten Oberbauch, Fieber, Übelkeit und Erbrechen.
- Die Diagnose erfolgt anhand der klinischen Symptomatik – der Bereich rund um die Gallenblase ist bei Palpation druckempfindlich – und mittels Sonografie.
- Die medikamentöse Behandlung erfolgt – falls eine frühzeitige Cholezystektomie nicht stattfinden kann – i. v. mit Aminopenicillin/BLI (Beta-Lactamase-Inhibitor), Acylaminopenicillin/BLI (Beta-Lactamase-Inhibitor), alternativ Cephalosporin der Gruppen 3 und 4 in Kombination mit Metronidazol.25
- Zu den möglichen Komplikationen zählen ein Gallenblasenempyem, eine Cholangitis, eine Sepsis und eine Perforation mit Peritonitis.
- Ohne Operation besteht ein hohes Rezidivrisiko (30–40 % innerhalb von 1–2 Jahren).
Akute biliäre Pankreatitis
- Der Krankheitsverlauf ist häufig unkompliziert.
- 80–85 % der Fälle mit leichter bis mittelschwere Pankreatitis, 15–20 % mit schwerer Pankreatitis mit signifikanter Morbidität und Mortalität26
- Auch bei ein- und derselben Patient*in können mehrere Exazerbationen einen unterschiedlichen Verlauf zeigen. Auf eine leichte kann also ebenso eine schwere, lebensbedrohliche Exazerbation folgen.
- Nach biliärer akuter Pankreatitis sollte eine Cholezystektomie durchgeführt werden, um eine rezidivierende Pankreatitis, Gallenwegsobstruktion, Koliken und vergesellschaftete Cholangitis zu vermeiden.27
Komplikationen nach Cholezystektomie
- In 80–90 % der Fälle lassen sich zufriedenstellende Behandlungsergebnisse erzielen.
- Postoperative Komplikationen nach elektiver Cholezystektomie
- Wundheilungsstörung 1,7–2 %
- Galleleck 0,2–0,5 %
- Blutung
- Abszess4
- Gallengangsverletzungen können mittels ERC oder MRC diagnostiziert und behandelt werden.
- Teilweise kommt es auch nach Entfernug der Gallenblase noch zu unterschiedlich stark ausgeprägten Problemen wie Dyspepsie, uncharakteristischen Magenschmerzen und gallenkolikähnlichen Schmerzanfällen.
- Halten diese mehr als 3 Monate an, werden sie als Postcholezystektomie-Syndrom bezeichnet.
- Eine Dysfunktion des Sphinkter oddi wird bei einem Teil der Patient*innen angenommen, eine endoskopische Sphinkterotomie ist dann die Therapie der Wahl.28
- Verbleibende Gallengangssteine sollten labordiagnostisch und bildgebend ausgeschlossen werden.
- ggf. Umstellung auf fettärmere Diät
- Halten diese mehr als 3 Monate an, werden sie als Postcholezystektomie-Syndrom bezeichnet.
Prognose
- Jährliches Komplikationsrisiko bei symptomatischen Gallensteinen: 1–3 %
- Die akute Gallenstein-Pankreatitis weist ein Mortalitätsrisiko 5 % auf, bei schwerer Pankreatitis steigt das Mortalitätsrisiko auf 25–30 %.29
Verlaufskontrolle
- Bei neuerlichen Symptomen nach erfolgreicher primär konservativer Therapie sollte eine erneute Diagnostik mit klinischer Untersuchung, Sonografie und Labor erfolgen zum Ausschluss von Komplikationen.
- Bei symptomatischem Steinen ist in der Regel die Cholezystektomie indiziert.
- Bei asymptomatischen Patient*innen ist der Nutzen von Kontrolluntersuchungen nicht belegt.
Patienteninformationen
Patienteninformationen in Deximed
Illustrationen

Gallenblase und Bauchspeicheldrüse

Gallenblase und Gallenwege
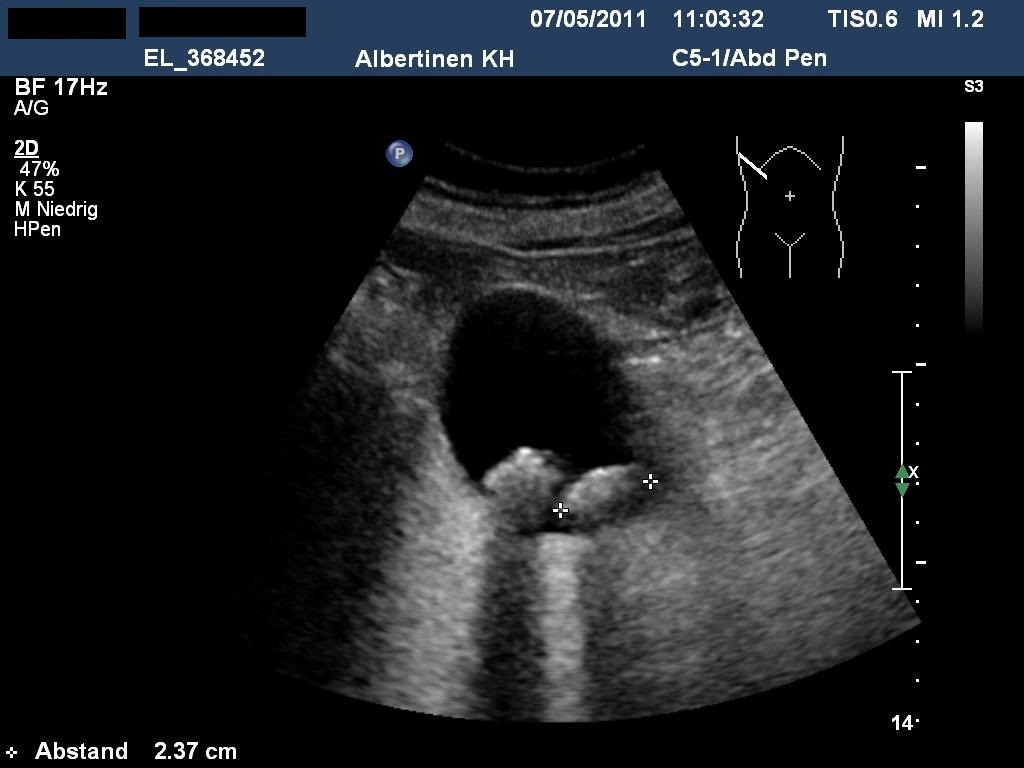
Sonografie: Cholezystolithiasis (mit freundlicher Genehmigung von sonographiebilder.de ©Albertinen-Diakoniewerk e.V., Hamburg).
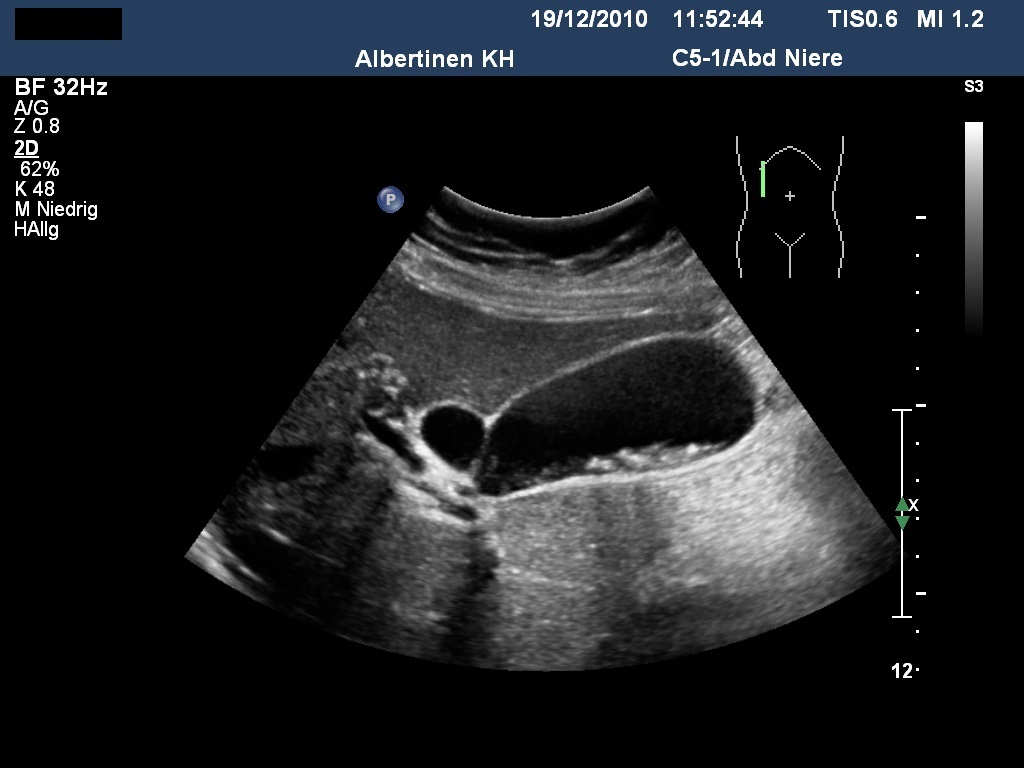
Sonografie: Cholezystolithiasis (mit freundlicher Genehmigung von sonographiebilder.de ©Albertinen-Diakoniewerk e.V., Hamburg).

ERCP
Quellen
Leitlinien
- Deutsche Gesellschaft für Gastroenterologie, Verdauungs- und Stoffwechselkrankheiten (DGVS). Diagnostik und Therapie von Gallensteinen. AWMF-Leitlinie Nr. 021-008. S3, Stand 2017 (abgelaufen). www.awmf.org
- NICE (UK). Gallstone disease: diagnosis and initial management. NICE guidelines [CG188] Published date: October 2014. www.nice.org.uk
- Deutsche Gesellschaft für Gastroenterologie, Verdauungs- und Stoffwechselkrankheiten. Pankreatitis. AWMF-Leitlinie Nr. 021-003. S3, Stand 2021. www.awmf.org
Literatur
- Bellows CF, Berger DH, Crass RA. Management of gallstones. Am Fam Physician 2005; 72: 637-42. PubMed
- Stinton LM, Shaffer EA. Epidemiology of gallbladder disease: cholelithiasis and cancer. Gut Liver 2012;6:172-187. PubMed
- European Association for the Study of the Liver (EASL): EASL Clinical Practice Guidelines on the prevention, diagnosis and treatment of gallstones. J Hepatol 2016; 65: 146–81. www.journal-of-hepatology.eu
- Gutt C, Schläfer S, Lammert F. The treatment of gallstone disease. Dtsch Arztebl Int 2020; 117: 148–58. www.aerzteblatt.de
- Sun H, Tang H, Jiang S, et al. Gender and metabolic differences of gallstone diseases. World J Gastroenterol 2009;15:1886-1891. PubMed
- Shaffer E. Cholelithiasis (gallstones). BMJ Best Practice, last updated Nov 22, 2022. Letzter Zugriff: 2.1.23 bestpractice.bmj.com
- Adler DG, acute Cholangitis, BMJ Best Practice, last updated Dec 7, 2021, letzter Zugriff 2.1.23. bestpractice.bmj.com
- Völzke H, Baumeister SE, Alte D, et al. Independent Risk Factors for Gallstone Formation in a Region with High Cholelithiasis Prevalence. Digestion 2005;71:97–105 DOI:10.1159/000084525 DOI
- Haldestam I, Kullman E, Borch K. Incidence and potential risk factors for gallstone disease in a generla population sample. Br J Surg 2009; 96: 1315-22. PubMed
- Deutsche Gesellschaft für Gastroenterologie, Verdauungs- und Stoffwechselkrankheiten (DGVS). Diagnostik und Behandlung von Gallensteinen. AWMF-Leitlinie Nr. 021-008. Klasse S3, Stand 2017. www.dgvs.de
- Ross M, Brown M, McLaughlin K, et al. Emergency physician-performed ultrasound to diagnose cholelithiasis: a systematic review. Acad Emerg Med 2011;18:227-235. PubMed
- Abraham S, Rivero HG, Erlikh IV, et al. Surgical and nonsurgical management of gallstones. Am Fam Physician. 2014 May 15;89(10):795-802. PubMed
- Bundesärztekammer. Arzneimittelkommission der Deutschen Ärzteschaft: UAW–News International Nichtsteroidale Antirheumatika (NSAR) im Vergleich: Risiko von Komplikationen im oberen Gastrointestinaltrakt, Herzinfarkt und Schlaganfall. Dtsch Arztebl 2013; 110(29-30): A-1447/B-1271/C-1255. www.aerzteblatt.de
- Coxib and traditional NSAID Trialists' (CNT) Collaboration et al. Vascular and upper gastrointestinal effects of non-steroidal anti-inflammatory drugs: meta-analyses of individual participant data from randomised trials. Lancet 2013; 382:769-79. PMID: 23726390 PubMed
- Arfè A, Scotti L, Varas-Lorenzo C, et al. Non-steroidal anti-inflammatory drugs and risk of heart failure in four European countries: nested case-control study. BMJ 2016; 354: i4857. doi: 10.1136/bmj.i4857. PMID: 27682515 PubMed
- Arzneimittelkommission der deutschen Ärzteschaft. „UAW – Aus Fehlern lernen“ Lebensbedrohliche hypotensive Reaktionen nach Metamizol. Dtsch Arztebl 2009; 106(17): A-846 / B-722 / C-702 www.akdae.de
- Arzneimittelkommission der Deutschen Ärzteschaft: „Aus der UAW-Datenbank“ Agranulozytose nach Metamizol – sehr selten, aber häufiger als gedacht. Dtsch Arztebl 2011; 108(33): A-1758 / B-1498 / C-1494 www.akdae.de
- gelbe-liste. de. Pethidin. Stand 04.11.2018, Zugriff am 09.01.23. www.gelbe-liste.de
- gelbe-liste.de. Butylscopolaminiumbromid. Stand 21.11.2020. www.gelbe-liste.de
- European Medicines Agency recommends changes to the use of metoclopramide. Press release 26/07/2013 www.ema.europa.eu
- Gutt CN, Encke J, Koninger J, et al. Acute cholecystitis: early versus delayed cholecystectomy, a multicenter randomized trial (ACDC study, NCT00447304). Ann Surg 2013; 258: 385–93. pubmed.ncbi.nlm.nih.gov
- Dasari BV, Tan CJ, Gurusamy KS, et al.Surgical versus endoscopic treatment of bile duct stones. Cochrane Database Syst Rev. 2013 Sep 3;9:CD003327. doi: 10.1002/14651858.CD003327.pub3. DOI
- Keus F, Gooszen HG, van Laarhoven CJHM. Open, small-incision, or laparoscopic cholecystectomy for patients with symptomatic cholecystolithiasis. An overview of Cochrane Hepato-Biliary Group reviews. Cochrane Database of Systematic Reviews 2010, Issue 1. Art. No.: CD008318. DOI: 10.1002/14651858.CD008318. DOI
- Bodmer M, Brauchli YB, Krähenbühl S, Jick SS, Meier CR. Statin use and risk of gallstone disease followed by cholecystectomy. JAMA 2009; 302: 2001-7. PubMed
- Bodmann KF, Grabein B, et al. Empfehlungen zur kalkulierten parenteralen Initialtherapie bakterieller Erkrankungen bei Erwachsenen. Chemother J 2010; 19: 179-255. www.p-e-g.org
- Huber W, Algül H. Therapie der akuten nekrotisierenden Pankreatitis. Internist 2019; 60: 226-234. dx.doi.org
- Deutsche Gesellschaft für Gastroenterologie, Verdauungs- und Stoffwechselkrankheiten. Pankreatitis. AWMF-Leitlinie Nr. 021-003. S3, Stand 2021. www.awmf.org
- Tarnasky PR. Post-cholecystectomy syndrome and sphincter of Oddi dysfunction: past, present and future. Expert Rev Gastroenterol Hepatol. 2016 Dec;10(12):1359-1372. pubmed.ncbi.nlm.nih.gov
- Alexiou A. Acute Pancreatitis. BMJ Best Practice, last updated Jun 24, 2022, letzter Zugriff 3.1.23. bestpractice.bmj.com
Autor*innen
- Franziska Jorda, Dr. med., Fachärztin für Viszeralchirurgie, Ärztin in Weiterbildung Allgemeinmedizin, Kaufbeuren
- Die ursprüngliche Version dieses Artikels basiert auf einem entsprechenden Artikel im norwegischen hausärztlichen Online-Handbuch Norsk Elektronisk Legehåndbok (NEL, https://legehandboka.no/).