Allgemeine Informationen
Definition
- Das Erythema nodosum (Knotenerythem, Knotenrose) ist eine granulomatöse Entzündung des subkutanen Fettgewebes.1
- Entzündungen des Unterhautfettgewebes werden auch als Pannikulitis bezeichnet.
- Das Erythema nodosum tritt meist als rötliche subkutan gelegene Knoten an den Streckseiten der Unterschenkel/am Schienbein auf.2
- Teils sind mehrere Knoten nachweisbar, die konfluieren können.
- Meist sind symmetrisch beide Unterschenkel betroffen.
- Seltener sind die Arme betroffen.
- Die Knoten sind häufig stark druckempfindlich.
- Die Ursache ist nicht immer eruierbar.
- teils para-infektiös (z. B. Streptokokken-Infekte, Gastroenteritiden, Tbc u. a.)
- teils autoimmun bedingt (bei Sarkoidose, M. Crohn u. a.)
- seltener auch als unerwünschte Arzneimittelwirkung (UAW) bzw. durch Wechselspiel Arzneimittel – Erreger bedingt (siehe auch Artikel Arzneimittelinduzierte Hautreaktionen)
- eher selten bei malignen Erkrankungen (paraneoplastisch)
- in bis zu 50 % der Fälle idiopathisch, d. h. ohne bekannten Auslöser2
- Die effektivste Behandlung bei einem Erythema nodosum ist die Therapie der zugrunde liegenden Erkrankung.
- Das infektassoziierte Erythema nodosum ist selbstlimitierend.
Häufigkeit
- Prävalenz in Mitteleuropa: 100–200/100.000 Einwohner/Jahr2
- Inzidenz in Mitteleuropa: 2–8/100.000 Einwohner/Jahr2
- infektassoziiertes Erythema nodosum häufiger bei Kindern
- Alter und Geschlecht3-4
- Erwachsene: Frauen sind häufiger betroffen als Männer (6:1).
- Kinder: Mädchen und Jungen sind annähernd gleich häufig betroffen (1,2:1).
- Die höchste Inzidenz lässt sich bei Personen im Alter zwischen 20 und 40 Jahren beobachten, das Erythema nodosum kann aber in jedem Alter auftreten.
Ätiologie und Pathogenese
- Historisch galt das Erythema nodosum als klassisches Symptom der Tuberkulose („nodöses Tuberkulid“).
- Heutzutage überwiegen andere Erkrankungen als Ursache.
Pathophysiologie/Histologie1
- Das Erythema nodosum ist das klinische Bild unterschiedlicher Immunreaktionen auf Antigene im Subkutangewebe.
- Es handelt sich vermutlich um eine verzögerte Hypersensitivitätsreaktion vom Typ IV.
- Es tritt eine Entzündung der bindegewebigen Septen im subkutanen Fettgewebe auf, eine sog. septale Pannikulitis.3-4
- Ein neutrophiles Infiltrat rund um die proliferierenden Kapillaren führt zu einer Verdickung der Septen und kann mit Blutungen einhergehen.
Auslöser/prädisponierende Faktoren – Überblick
- In bis zu 50 % der Fälle wird das Erythema nodosum als idiopathisch klassifiziert, d. h. die Ursache bleibt unbekannt.3-6
- Der häufigste auslösende Faktor, insbesondere bei Kindern, ist eine Infektion mit Streptokokken.
- Bei Kindern überwiegen generell infektassoziierte Formen.
- Das Erythema nodosum tritt zudem häufig zusammen mit granulomatösen Erkrankungen wie der Sarkoidose, der Tuberkulose oder den chronisch-entzündlichen Darmerkrankungen (CED), vor allem dem M. Crohn, auf.
- Als weitere häufige Ursachen bei Erwachsenen gelten Medikamente und hormonelle Reaktionen.
- Mögliche Auslöser2,5
- Streptokokkeninfekte (häufige Ursache!)2
- Tuberkulose
- Sarkoidose
- Enteritis regionalis Crohn
- Morbus Behçet
- Sweet-Syndrom
- Schwangerschaft
- Kontrazeptiva
- Takayasu-Arteriitis (bei ca. 10 % der Patienten mit TA)
- Hepatitis-B-Virus-Infektionen
- Katzenkratzkrankheit
- Salmonellen-Enteritis
- Lymphogranuloma inguinale
- Kokzidioidomykose
- Ornithose
- Yersinien-Infektionen
- infektiöse Mononukleose
- Toxoplasmose
- Viren
- Mykoplasmen
- Chlamydien
- systemische Pilzinfektionen
Streptokokken-Infektionen
- In bis zu 44 % der Fälle bei Erwachsenen sowie bis zu 48 % der Fälle bei Kindern entsteht das Erythema nodosum infolge einer Infektion mit Streptokokken.3,5
- Es kann 2–3 Wochen nach einer durch Streptokokken hervorgerufenen Angina auftreten.
Tuberkulose und atypische Mykobakterien
- Lange Zeit ist das Erythema nodosum mit einer Erkrankung an Tuberkulose in Verbindung gebracht worden.4,7-8
- Es kann als Begleiterscheinung einer primären Tuberkulose auftreten und sich zuweilen noch vor der positiven Tuberkulinreaktion manifestieren.
- Auch diverse atypische Mykobakterien werden mit dem Erythema nodosum assoziiert.
Systemische Mykosen
- Histoplasma capsulatum, Blastomyces dermatitidis, Paracoccidioides brasiliensis und Coccidioides immitis konnten bereits mit der Entstehung eines Erythema nodosum in Verbindung gebracht werden.9
Andere Infektionen
- Zuweilen wird ein Erythema nodosum durch Infektionen des Gastrointestinaltrakts hervorgerufen.6,10-11
Medikamente
- In 3–10 % aller Fälle tritt das Erythema nodosum infolge einer Überempfindlichkeitsreaktion auf Arzneimittel auf.3,5
- Eine solche Überreaktion konnte im Zusammenhang mit hormonellen Verhütungsmitteln, verschiedenen Antibiotika, Protonenpumpenhemmern und Leukotrienen beobachtet werden.12
- Siehe auch Artikel Arzneimittelinduzierte Hautreaktionen.
Sarkoidose
- In bis zu einem Viertel aller Fälle liegt dem Erythema nodosum eine Sarkoidose der Haut zugrunde.3-6
- Das Auftreten eines Erythema nodosum gilt bei Erwachsenen in Mittel- und Nordeuropa als Indikator für das Vorliegen einer Sarkoidose.4
- Die Sarkoidose mit Hilusadenopathie, Polyarthritis und Erythema nodosum wird auch als Löfgren-Syndrom (akute Sarkoidose) bezeichnet und weist eine gute Prognose auf. Im Gegensatz zur Sarkoidose, die chronisch und progressiv verlaufen kann, tritt das Löfgren-Syndrom häufig akut auf, ist selbstlimitierend und geht innerhalb von 6–8 Wochen zurück.6
Hormonelle Ursachen
- Bis zu 5 % aller schwangeren Frauen entwickeln ein Erythema nodosum, möglicherweise als Folge der Östrogenproduktion oder des relativen Verhältnisses zwischen Östrogen- und Progesteronspiegel.6
- Es ist denkbar, dass der erhebliche Unterschied in der Häufigkeit des Erythema nodosum bei Männern und Frauen auf die Östrogenproduktion zurückzuführen ist.5
- Es scheint einiges auf einen Zusammenhang zwischen der Verwendung hormoneller Kombinationspräparate zur Verhütung mit Östrogen und Progesteron und dem Auftreten eines Erythema nodosum hinzuweisen. Dies gilt auch für entsprechende Hormontherapien.
- Nach der Einführung niedrigdosierter Antikonzeptiva ist die Anzahl der Fälle von Erythema nodosum zurückgegangen.
- Unerwünschte Arzneimittelreaktionen sollten der Arzneimittelkommission der deutschen Ärzteschaft (AKdÄ) gemeldet werden.
Chronisch-entzündliche Erkrankungen und Autoimmunerkrankungen
- Neben der infektiösen Kolitis scheinen auch andere gastrointestinale Erkrankungen wie die Colitis ulcerosa und vor allem der Morbus Crohn zur Ausbildung eines Erythema nodosum führen zu können.
- In Kombination mit Abdominalschmerzen und Diarrhö kann das Erythema nodosum auf einen akuten Krankheitsschub einer dieser Grunderkrankungen hinweisen.
- Ist die Kolitis therapeutisch gut kontrolliert, treten meist keine weiteren Erythemata nodosa auf. 13
- Rund 50 % der Patienten mit Morbus Behçet leiden an einem Erythema nodosum.5
- Auch zwischen dem Erythema nodosum und dem Sweet-Syndrom existiert ein Zusammenhang.14-15
Maligne Erkrankungen
- Das Erythema nodosum kann auf eine maligne Erkrankung wie ein Lymphom oder eine Leukämie hinweisen.16-18
- In seltenen Fällen besteht ein Zusammenhang zu anderen Krebsarten wie einem neuroendokrinen Tumor, einem kolorektalen Karzinom oder einer Krebserkrankung des Pankreas.17
- Das Erythema nodosum kann auf einen fortgeschrittenen Krankheitsverlauf hindeuten, so etwa beim Hodgkin-Lymphom.4,18
ICPC-2
- S99 Hautkrankheit, andere
ICD-10
- L52.0 Erythema nodosum
Diagnostik
Diagnostische Kriterien
- Ausschlaggebend für die Diagnose ist der typische klinische Befund.
Differenzialdiagnosen
- Trauma, Erfrierungen
- Akute Urtikaria
- Erythema migrans (Borreliose)
- Oberflächliche Thrombophlebitis und tiefe Venenthrombose
- Erysipel
- Insektenstich
- Alpha-1-Antitrypsin-Mangel (selten mit Hautmanifestation)
- Lupus erythematodes dissiminatus
- Andere Pannikulitiden
- Polyarteriitis nodosa
- Sklerodermie
- Noduläre Fettnekrose
- Necrobiosis lipoidica
- Vaskulitis
Anamnese
- Zu den ersten Symptomen des Erythema nodosum zählt häufig ein schmerzhafter Ausschlag mit subkutanen Knoten an den unteren Extremitäten, dem normalerweise grippeähnliche Symptome wie Fieber, Kraftlosigkeit und Gelenkschmerzen vorausgegangen sind.
- Bei einem parainfektiösen Erythema nodosum treten die Effloreszenzen saisonal gehäuft in Frühjahr und Herbst auf.
- Der Durchmesser der Knoten liegt bei 2–10 cm, sie sind schlecht abgegrenzt, was auf die subkutane Lokalisation zurückzuführen ist.
- Das Erythema nodosum tritt bevorzugt auf der Vorderseite der Tibia auf, aber auch die Streckseite der Unterarme, die Oberschenkel und der Rumpf können betroffen sein.
- Anfangs sind die Knötchen fest, werden aber mit der Zeit weicher (fluktuierend).
- Krankheitsdauer
- Einzelne Knoten können bis zu 2 Wochen bestehen, während im Zeitraum von bis zu 6 Wochen neue Knoten hinzukommen können. Bis zur vollständigen Abheilung der Noduli, die zum Ende hin Blutergüssen ähneln, dauert es rund 1–2 Monate.
- Ein durch Infektion ausgelöstes Erythema nodosum heilt meistens innerhalb von 7–-8 Wochen ab, wobei es bei aktiver Erkrankung bis zu 18 Wochen dauern kann.
- Idiopathische Formen können in einigen Fällen bis zu 6 Monaten oder länger bestehen bleiben.
- Sie ulzerieren nicht und bilden sich normalerweise komplett zurück, ohne dass es zu einer Atrophie oder der Ausbildung von Narbengewebe kommt.3-5
Auslösende Faktoren
- Es sollte stets untersucht werden, ob Symptome oder Anzeichen für eine der folgenden potenziellen Ursachen vorliegen:
- systemische Erkrankungen
- Sarkoidose
- entzündliche Darmerkrankungen
- rheumatoide Arthritis/Kollagenosen
- Leukämie/Lymphom
- Infektionen
- Streptokokken
- Tuberkulose
- evtl. HIV-Infektion mit systemischer Pilzinfektion
- Weitere Erreger siehe Abschnitt Ätiologie und Pathogenese.
- Arzneimittelnebenwirkung
- systemische Erkrankungen
Prodrome
- Prodrome zeigen sich häufig 1–3 Wochen vor dem Auftreten eines Erythema nodosum und sind abhängig von der jeweiligen Ätiologie.
- Als unspezifische Symptome kommen Gewichtsverlust, Schwäche, leichtes Fieber, Husten und Gelenkschmerzen mit oder ohne Arthritis infrage.3-5
- Gelenkschmerzen können nach Abheilung des Erythema nodosum andauern.
Krankheitsspektrum1
- Früher wurde zwischen dem Erythema nodosum und ähnlichen Krankheitsbildern wie dem Erythema nodosum migrans, der subakuten nodulären migrierenden Pannikulitis und dem chronische Erythema nodosum unterschieden, heutzutage gelten sie als Varianten desselben Krankheitsbildes.
- Das Erythema nodosum kann sich, abhängig auch von der Genese, recht unterschiedlich präsentieren.
- Erythema nodosum migrans19
- Sollte besser auch nur als Erythema nodosum bezeichnet werden, um Verwechslungen mit dem Erythema migrans bei Borreliose zu vermeiden!
- häufig länger währender Verlauf
- weniger schmerzhaft als akute Formen des Erythema nodosum
- meist einseitig, mit lokaler Ausbreitungstendenz
- eher bei Erwachsenen
- Frauen > Männer
- selten assoziiert mit systemischen Reaktionen, kaum Allgemeinsymptome als Prodromi
- Subakute noduläre migrierende Pannikulitis (Pannikulitis subacuta nodularis migrans)
- Äußert sich durch charakteristische Knotenbildung auf den Schienbeinen, die plaqueartige zusammenfließen und bis zu 20 cm im Durchmesser betragen können.
- nur im äußeren Erscheinungsbild unterschiedlich zum Erythema nodosum (größer), Genese identisch
- Chronisches Erythema nodosum
- Auch hier verbinden sich die Knoten zuweilen zu größeren Plaques, sind aber nicht gleichermaßen entzündet wie beim typischen Erythema nodosum.
- Neigung zur Chronifizierung, häufig keine Grunderkrankung eruierbar
- Es handelt sich um eine eher seltene Variante des Erythema nodosum.
Klinische Untersuchung
- Der Ausschlag manifestiert sich in der Regel an den Unterschenkeln, insbesondere prätibial.
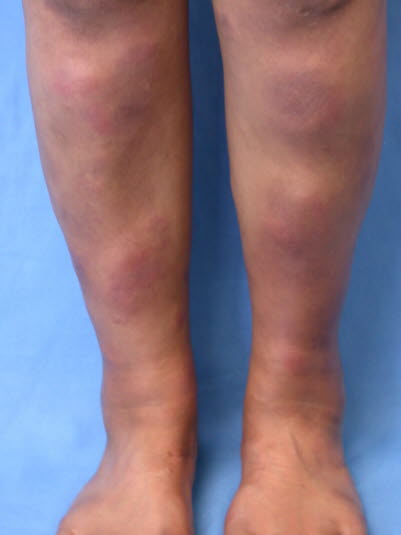
 Erythema nodosum
Erythema nodosum - Normalerweise zeigen sich mehrere charakteristische, erythematöse, zuweilen livide (blaurote), schmerzhafte, unscharf abgegrenzte und leicht erhabene Infiltrate mit einem Durchmesser von 2–10 cm, die tief im subkutanen Gewebe liegen.
- Eine vollständige klinische Untersuchung mit Palpation aller Lymphknotenstationen ist wichtig.
Ergänzende Untersuchungen in der Hausarztpraxis
- Ergänzende Untersuchungen können auf eine Grunderkrankung hinweisen.
- Blutuntersuchungen
- Hb, BSG (erhöht), CRP (erhöht), Leukozytenzahl (Leukozytose) und Differenzialblutbild4
- Rheumafaktor (negativ)
- Serologie
- u. a. Chlamydien, Yersinien, Streptokokken-Antikörper (ASL-Titer) und HIV20
- ACE bei V. a. Sarkoidose
- Weitere Untersuchungsmaßnahmen sollten ggf. in Betracht gezogen werden.
- bakteriologische Kultur des Rachensekrets (Streptokokken?)
- Tuberkulintest21-22
- Stuhlprobe
Diagnostik beim Spezialisten
- Biopsie, selten notwendig
- Exzisionsbiopsie, da die Gewebeprobe bei einer Punktionsbiopsie oft unzureichend aussagekräftig ist.
- Röntgen der Lunge
- Anzeichen einer Tuberkulose?
- Anzeichen einer Sarkoidose? Bilaterale Hilusadenopathie?23
- Je nach Anamnese und klinischem Befund können weitere Untersuchungen erforderlich sein. Es kann sinnvoll sein, einen Dermatologen, Infektiologen oder Internisten/Rheumatologen zu konsultieren. Bei Kindern ggf. Mitbehandlung durch einen Kinderarzt.
- Bei Arthralgien manchmal unspezifische Gelenkveränderungen im Röntgenbild.
Indikationen zur Krankenhauseinweisung
- Bei reduziertem Allgemeinzustand oder ausgeprägten klinischen Befunden sollte eine stationäre Aufnahme im Krankenhaus in Erwägung gezogen werden.
Checkliste zur Überweisung
Erythema nodosum
- Zweck der Überweisung
- Diagnose, Therapie, Sonstiges?
- Anamnese
- Beginn und Dauer, akute oder chronische Entwicklung, Progression?
- Beschwerden und Probleme, verschlimmernde oder lindernde Faktoren, andere bekannte Hautkrankheiten, andere Grunderkrankung, familiäre Prädisposition?
- Aktuelle Medikamente?
- Folgen
- Klinische Untersuchung
- Lokalisation, Größe und Konsistenz der Knoten?
- Allgemeinzustand?
- Ergänzende Untersuchungen
- Hb, Leukozyten, CRP, BSG, Diff. BB
- evtl. Serologie
- evtl. Röntgen der Lunge
Therapie
Therapieziele
- Das Erythema nodosum ist in der Regel selbstlimitierend und muss nicht behandelt werden.
- Im Vordergrund der Therapie steht die Behandlung einer evtl. Grunderkrankung.
- In einigen Fällen kann eine symptomatische Behandlung indiziert sein.
Allgemeines zur Therapie
- Das Erythema nodosum ist in der Regel selbstlimitierend.
- Falls eine Grunderkrankung als Ursache diagnostiziert wird, sollte diese behandelt werden.
- Medikamente, die als potenzielle Ursache infrage kommen, sollten abgesetzt werden.
Empfehlungen für Patienten
- Hochlagern der Beine wird oft als lindernd empfunden.
- Stützstrümpfe können hilfreich sein und Beschwerden bei Bewegung lindern.
- Teilweise sind die Schmerzen so stark, dass Bettruhe erforderlich ist (eher im akuten Stadium. Das chronische Erythema nodosum ist seltener so schmerzhaft).
Medikamentöse symptomatische Behandlung
- Zur Symptomlinderung können Analgetika, Acetylsalicylsäure oder NSAR-Präparate verwendet werden.
- Bei einem durch Morbus Crohn ausgelösten Erythema nodosum sollte von einer Behandlung mit NSAR abgesehen werden, da das Risiko eines akuten Krankheitsschubs besteht.24
- Therapieversuch mit oraler Einnahme von Kaliumiodid 300–1.500 mg/Tag für 1–2 Monate2,25
- Hinweise auf Therapieerfolge beim ansonsten therapierefraktären, mit dem M. Crohn assoziierten Erythema nodosum
- Systemische Steroide
- Ggf. hochpotente Glukokortikoide extern, evtl. als Okklusionsverband
Weitere Therapien
- Kompressionsstrümpfe oder Pütterbinden können symptomatisch lindernd eingesetzt werden.
Verlauf, Komplikationen und Prognose
Verlauf
- Das akute, meist parainfektiöse Erythema nodosum ist oftmals über einen Zeitraum von 6–8 Wochen nachweisbar, nur in seltenen Fällen ist der Krankheitsverlauf länger.
- Wird keine zugrunde liegende Ursache gefunden und erfolgreich therapiert, so kann ein Erythema nodosum auch länger persistieren.
Prognose
- Das Erythema nodosum heilt normalerweise von allein aus.
- Rezidive sind möglich.
Verlaufskontrolle
- Verlaufsbeobachtung, bis die Betroffenen vollständig genesen sind.
- Sofern es nicht von allein abheilt, sollten eine erneute Untersuchung und/oder weitere diagnostische Maßnahmen erfolgen.
Patienteninformationen
Worüber sollten Sie die Patienten informieren?
- Maßnahmen zur Selbstbehandlung
Patienteninformationen in Deximed
Illustrationen
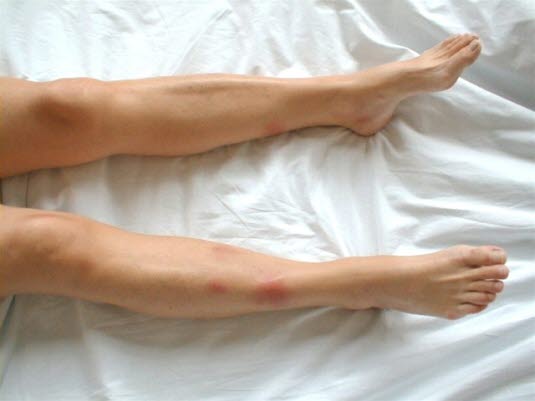

Erythema nodosum mit schmerzhaften, unscharf abgegrenzten und leicht erhabenen Infiltraten mit einem Durchmesser von 2–10 cm.

Die Effloreszenzen manifestieren sich in der Regel an den Unterschenkeln, insbesondere prätibial. Die Knoten können plaqueartig ineinander übergehen.
Quellen
Literatur
- Schwartz RA, Nervi SJ. Erythema nodosum: A sign of systemic disease. Am Fam Physician 2007; 75: 695-700. PubMed
- Altmeyer P. Erythema nodosum. Online-Enzyklopädie der Dermatologie. 2019 www.enzyklopaedie-dermatologie.de
- Requena L, Yus ES. Panniculitis. Part I. Mostly septal panniculitis. J Am Acad Dermatol 2001; 45: 163-83. PubMed
- Mert A, Ozaras R, Tabak F, Pekmezci S, Demirkesen C, Ozturk R. Erythema nodosum: an experience of 10 years. Scand J Infect Dis 2004; 36: 424-7. PubMed
- Kakourou T, Drosatou P, Psychou F, Aroni K, Nicolaidou P. Erythema nodosum in children: a prospective study. J Am Acad Dermatol 2001; 44: 17-21. PubMed
- Cribier B, Caille A, Heid E, Grosshans E. Erythema nodosum and associated diseases. A study of 129 cases. Int J Dermatol 1998; 37: 667-72. PubMed
- Mert A, Ozaras R, Tabak F, Ozturk R. Primary tuberculosis cases presenting with erythema nodosum. J Dermatol 2004; 31: 66-8. PubMed
- Louthrenoo W, Lertprasertsuke N, Kasitanon N, Sukitawut W. Erythema nodosum as a manifestation of HIV infection. Asian Pac J Allergy Immunol 2002; 20: 175-8. PubMed
- Braverman IM. Protective effects of erythema nodosum in coccidioidomycosis. Lancet 1999; 353: 168. PubMed
- Bottone EJ. Yersinia enterocolitica: the charisma continues. Clin Microbiol Rev 1997; 10: 257-76. PubMed
- Sota Busselo I, Onate Vergara E, Perez-Yarza EG, Lopez Palma F, Ruiz Benito A, Albisu Andrade Y. Erythema nodosum: etiological changes in the last two decades. An Pediatr (Barc) 2004; 61: 403-7. PubMed
- Dellaripa PF, Wechsler ME, Roth ME, Drazen J. Recurrent panniculitis in a man with asthma receiving treatment with leukotriene-modifying agents. Mayo Clin Proc 2000; 75: 643-5. PubMed
- Bernstein CN, Blanchard JF, Rawsthorne P, Yu N. The prevalence of extraintestinal diseases in inflammatory bowel disease: a population-based study. Am J Gastroenterol 2001; 96: 1116-22. PubMed
- Altmeyer P. Dermatologie-Enzyklopädie. Dermatose akute febrile neutrophile L98.2. 2019 www.enzyklopaedie-dermatologie.de
- Cohen PR, Holder WR, Rapini RP. Concurrent Sweet's syndrome and erythema nodosum: a report, world literature review and mechanism of pathogenesis. J Rheumatol 1992; 19: 814-20. PubMed
- Sullivan R, Clowers-Webb H, Davis MD. Erythema nodosum: a presenting sign of acute myelogenous leukemia. Cutis 2005; 76: 114-6. PubMed
- Lin JT, Chen PM, Huang DF, Kwang WK, Lo K, Wang WS. Erythema nodosum associated with carcinoid tumour. Clin Exp Dermatol 2004; 29: 426-7. PubMed
- Bonci A, Di Lernia V, Merli F, Lo Scocco G. Erythema nodosum and Hodgkin's disease. Clin Exp Dermatol 2001; 26: 408-11. PubMed
- Altmeyer P. Dermatologie-Enzyklopädie. Erythema nodosum migrans. 2014 www.enzyklopaedie-dermatologie.de
- Uhl JR, Adamson SC, Vetter EA, Schleck CD, Harmsen WS, Iverson LK, et al. Comparison of LightCycler PCR, rapid antigen immunoassay, and culture for detection of group A streptococci from throat swabs. J Clin Microbiol 2003; 41: 242-9. PubMed
- Kumar B, Sandhu K. Erythema nodosum and antitubercular therapy. J Dermatol Treat 2004; 15: 218-21. PubMed
- Brodie D, Schluger NW. The diagnosis of tuberculosis. Clin Chest Med 2005; 26: 247-71. PubMed
- de Almeida Prestes C, Winkelmann RK, Su WP. Septal granulomatous panniculitis: comparison of the pathology of erythema nodosum migrans (migratory panniculitis) and chronic erythema nodosum. J Am Acad Dermatol 1990; 22: 477-83. PubMed
- Tremaine WJ. Treatment of erythema nodosum, aphthous stomatitis, and pyoderma gangrenosum in patients with IBD. Inflamm Bowel Dis 1998; 4: 68-9. PubMed
- Marshall JK, Irvine EJ. Successful therapy of refractory erythema nodosum associated with Crohn's disease using potassium iodide. Can J Gastroenterol 1997; 11: 501-2. PubMed
Autoren
- Caroline Beier, Dr. med., Fachärztin für Allgemeinmedizin, Hamburg
- Tore Särnhult, överläkare, Hudmottagningen, Kungsbacka