Zusammenfassung
- Definition:Akut bakterielle, nicht-eitrige Infektion der Dermis unter Einbezug von Lymphgefäßen, Erreger meist beta-hämolysierende Streptokokken der Gruppe A.
- Häufigkeit:Jährliche Inzidenz ca. 200/100.000 Personen/Jahr.
- Symptome:Scharf begrenzte Rötung, Schwellung und Schmerzen. Auftreten vor allem an den Extremitäten und im Gesicht. Fieber, evtl. Schüttelfrost.
- Befunde:Typisches klinisches Bild. Laborchemisch Anstieg von BSG, CRP, Leukozyten.
- Diagnostik:Eine mikrobiologische Diagnostik ist im Allgemeinen nicht erforderlich. Bei Immunsupprimierten Blutkulturen.
- Therapie:Antibiotische Behandlung, antiseptische Externa, Analgesie, Ruhigstellung. Leichte, unkomplizierte Fälle können ambulant mit Penicillin p. o. behandelt werden. Bei schwerem/kompliziertem Verlauf stationäre Einweisung mit i. v. Therapie und ggf. chirurgischer Sanierung.
Prüfungsrelevant für die Facharztprüfung Allgemeinmedizin1
- Erkennen eines Erysipels auf einer Fotografie
Allgemeine Informationen
Definition
- Definition des Erysipels („Wundrose")2-3
- akut bakterielle, nicht-eitrige Infektion der Dermis
- Einbezug von Lymphspalten und Lymphgefäßen
- Erreger meist beta-hämolysierende Streptokokken der Gruppe A (Streptococcus pyogenes), seltener Gruppe B, C, G
Häufigkeit
- Prävalenz
- häufigste Hautinfektion4
- Inzidenz
- Die jährliche Inzidenz liegt bei 200/100.000.4
- Alter
- Lokalisation5
- Extremitäten
- Unterschenkel (ca. 70 %)
- Unterarme (ca. 12 %)
- Gesicht (ca. 13 %)
- v. a. Wangenbereich
- Rumpf (ca. 3 %)
- Extremitäten
Ätiologie und Pathogenese
Ätiologie
- Erreger meist beta-hämolysierende Streptokokken der Gruppe A (Streptococcus pyogenes), seltener Gruppe B, C, G2
- Streptokokken Gruppe B spielen vor allem in der Gynäkologie nach Tumorchirurgie/Bestrahlung eine Rolle.2
- Bei komplizierten Formen (bullös, nekrotisierend) auch Staphylokokken (Staph. aureus)5,7
- Seltene Auslöser sind:
Pathogenese
- Der Eintritt in die Haut erfolgt an Stellen mit gestörter Barrierefunktion.8
- Häufige Eintrittspforten sind:3,8-9
- Interdigitalmykosen
- Rhagaden
- Erosionen am Naseneingang bei Rhinitis
- Impetigo contagiosa
- kleine Wunden.
- Typischerweise kleine räumliche Distanz zwischen Eintrittsstelle und Erysipel (z. B. Zehenzwischenraumrhagade und Erysipel am Unterschenkel)8
- Virulenzfaktoren (Adhäsine, Invasine, Moduline) leiten die Gewebsschädigung ein, setzen die lokale Abwehr außer Kraft und bewirken so das rasche Fortschreiten der Infektion.9
- Schwerwiegendste Verlaufsform als nekrotisierendes Erysipel (ca. 5 % der Fälle)7,9
- schwierige klinische Abgrenzung zur nekrotisierenden Fasziitis9
Disposition
- Risikofaktoren für Erysipele sind:4,10
- Lymphödem
- chronisch venöse Insuffizienz mit Stauungsödem
- Intertrigo
- Tinea pedis
- Diabetes mellitus
- Adipositas (BMI ≥ 30)
- Paresen
- Immunsuppression
- Alkoholabusus
- Traumata.
ICPC-2
- S76 Hautinfektion, andere
ICD-10
- A46 Erysipel (Wundrose)
Diagnostik
Diagnostische Kriterien
- Diagnostische Kriterien sind:3
Differenzialdiagnosen
- Phlegmone
- Nekrotisierende Fasziitis
- fulminant verlaufende, potenziell lebensbedrohliche Infektion des Haut- und Weichteilgewebes, Notfalldebridement erforderlich11
- Akute Stauungsdermatitis (bei chronisch venöser Insuffizienz)
- Kontaktdermatitis
- Erythematöse Insektenstichreaktion
- Zoster
- Erythema migrans
- Erysipeloid (Schweinerotlauf)
- Angioödem
- Erythema nodosum
- Systemischer Lupus erythematodes
- Dermatomyositis
- Tiefe Venenthrombose
- Thrombophlebitis
- Gicht
- u. a.
Anamnese
- Lokalisation?
- Akutes Auftreten?
- Fieber, Schüttelfrost?
- Schmerzen?
- Bekannte Hautläsionen?
- Grunderkrankungen?
Klinische Untersuchung

Die entzündete Haut ist gerötet, geschwollen und überwärmt.
- Typischer Befund4
- scharf begrenzte Rötung
- überwärmt
- (druck-) schmerzhaft
- lokale Lymphangitis
- schmerzhafte lokoregionäre Lymphknoten
- Rötung zunächst auf Umgebungsniveau, im weiteren Verlauf Schwellung9
- Im Einzelfall Blasenbildung, evtl. mit Einblutungen (bullöses/hämorrhagisches Erysipel)9
- Auftreten im Gesicht kann einseitig, nicht selten aber auch beidseitig symmetrisch erfolgen.5
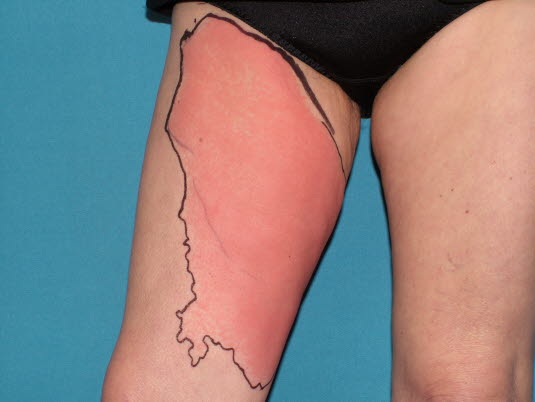 Erysipel, scharfe Begrenzung
Erysipel, scharfe Begrenzung - Auf der Abbildung wurde das Erythem mit einem Stift umrandet, um die Ausbreitung der Infektion besser sichtbar zu machen und den Verlauf leichter kontrollieren zu können.
Ergänzende Untersuchungen in der hausärztlichen Praxis
Labor
Entzündungsparameter
Mikrobiologie
- Bakteriologische Oberflächenabstriche sind in der Regel nicht aussagefähig.8
- Die serologische Diagnostik ist bedeutungslos.8
- Bei Patient*innen mit Immundefekt sollten Blutkulturen abgenommen werden.4
Indikationen zur Krankenhauseinweisung
- In folgenden Situationen ist eine stationäre Einweisung indiziert:12
- bei schweren Verlaufsformen (hämorrhagisch-bullös, phlegmonös oder nekrotisierend)
- Lokalisation im Gesicht (cave: Hirnvenenthrombose!)
- Begleitthrombophlebitis
- Patient*innen mit Immundefekt
- septischer Schock
- zur chirurgischen Nekrosenabtragung, Sanierung von Eintrittspforte.
Kriterien zur Beurteilung der Dringlichkeit einer stationären und ggf. chirurgischen Behandlung
- Folgende Kriterien dienen der Beurteilung der Dringlichkeit, wobei jeweils die beiden Extreme der Spektren angegeben sind, die für eine ambulante bzw. stationäre Behandlung sprechen.13
- Zeitlicher Verlauf
- länger, mehrere Tage (ambulant) bzw. kürzer, Stunden (stationär)
- Schmerzen
- keine (ambulant) bzw. stark (stationär)
- Risikofaktoren
- keine/wenige (ambulant) bzw. mehrere/viele (stationär)
- Grunderkrankungen mit erhöhtem Risiko sind u. a.: Diabetes mellitus, Niereninsuffizienz, Leberzirrhose, Veneninsuffizienz, Durchblutungsstörung, Kortikoidtherapie, Immunsuppression, Alkoholabusus, Z. n. Erysipel
- keine/wenige (ambulant) bzw. mehrere/viele (stationär)
- Tiefe/Begrenzung der Infektion
- oberflächlich/abgrenzbar (ambulant) bzw. tief/diffus (stationär)
- Alarmzeichen, die auf tiefe/nekrotisierende Infektion hinweisen: Blasenbildung/Desquamation, ausgeprägtes Ödem über Rötung hinaus, Hauteinblutung, Hautnekrose, durch sichtbaren Befund unerklärte Schmerzen, sensible Ausfälle, schnelle Progression, Gasbildung
- oberflächlich/abgrenzbar (ambulant) bzw. tief/diffus (stationär)
- Lokalisation
- unkritisch (ambulant) bzw. Gesicht/Hände/Gelenke/Genitalien (stationär)
- Systemische Infektzeichen
- keine (ambulant) bzw. stark ausgeprägt (stationär)
Therapie
Therapieziele
- Heilung
- Vermeidung von Ausbreitung in tiefere Gewebsschichten oder systemischer Ausbreitung
- Linderung von Schmerzen
- Vermeidung von Rezidiven
Allgemeines zur Therapie
- Leichte, unkomplizierte Fälle mit ambulanter, konservativer Therapie3,9
- Antibiotika oral
- kühlende, antiseptische Verbände
- Ruhigstellung der betroffenen Extremität (Markierung der Rötung für Verlaufsbeurteilung)
- bei Lokalisation im Gesicht: Sprechverbot und passierte Kost5
- Analgesie
- Behandlung einer Eintrittsstelle (z. B. Sanierung einer Tinea pedis)
- ggf. Wundbehandlung14
- Behandlung von weiteren Grunderkrankungen
- Bei schwerem Verlauf und/oder Risikofaktoren stationäre Therapie mit i. v. Gabe von Antibiotika und ggf. chirurgischer Sanierung
Spezielle Therapie
Antibiotikabehandlung3
- Unkompliziertes Erysipel ansonsten gesunder Erwachsener
- orale Therapie ausreichend
- Penicillin V 3 x tgl. 1,2–1,5 Mio. IE p. o. für 7–14 Tage
- Kompliziertes Erysipel (hämorrhagisch, nekrotisierend oder blasig, Lokalisation im Gesicht) oder sonstige Indikation für systemische Antibiotikagabe (z. B. Durchblutungsstörungen, Resorptionsstörung)
- parenterale Antibiotikagabe indiziert (relative Indikationen sind deutliche Systemzeichen wie Fieber, Leukozytose/Neutrophilie und CRP-Anstieg)
- Penicillin G 3 x tgl. 10 Mio. IU i. v. für 7–10 Tage
- oder für ca. 5–7 Tage mit nachfolgender oraler Gabe von Penicillin V (3 x 1,2–1,5 Mio. IE/d)
- Begrenzte Phlegmone sind nicht ausreichend sicher ausschließbar.
- Umsetzen auf Cefuroxim i. v. (3 x 0,75–1,5 g) bei fehlendem Ansprechen auf Penicillin i. v. nach 1–3 Tagen
- Erysipel oder erysipelähnliche infektion im Gesicht
- Infektionen durch Staph. aureus oder H. influenzae können einem Erysipel klinisch sehr ähneln, deswegen entweder
- primäre Behandlung mit Cefuroxim i. v. – oder –
- initial Penicillin i. v. und Umstellung auf Cefuroxim, wenn keine Besserung nach 1–3 Tagen
- Infektionen durch Staph. aureus oder H. influenzae können einem Erysipel klinisch sehr ähneln, deswegen entweder
- Bei Penicillin-Allergie
- 1. Wahl: Clindamycin (3 x 0,3–0,6 g tgl. für 7–10 Tage)
- 2. Wahl: Clarithromycin (2 x 0,5 g tgl. i. v.) – oder – Roxythromycin 1 x 0,3 g tgl. p. o.)
- 3. Wahl: Moxifloxacin (1 x 400 mg)
- Für Fluorchinolone Anwendungsbeschränkungen durch die EMA empfohlen: Besondere Vorsicht bei Älteren, Patient*innen mit Nierenfunktionseinschränkung. Keine Kombination mit Kortikosteroiden. Nicht empfohlen als Mittel der 1. Wahl zur Behandlung leichter und mittelschwerer Infektionen.15
Allgemeines zur Therapiedauer
- In den jeweiligen Studien unterschiedliche Behandlungsschemata, am häufigsten 7–10 oder 10–14 Tage3
- Wegen des möglichen Rezidiv-Risikos Therapiedauer von mindestens 7 Tagen empfohlen (bei Ödemen oder PAVK mindestens 10 Tage)3
- Bei Clindamycin Begrenzung der Therapiedauer auf 10 Tage empfohlen zur Verminderung des Risikos einer Kolitis durch Clostridium difficile3
Antibiotische Prophylaxe von Rezidiven
- Rezidive begünstigt durch:1
- nicht ausreichend behandelte Erysipele
- ausbleibende Behandlung der Eintrittspforte.
- Zunehmende irreversible Schädigung der Lymphgefäße durch Rezidive mit serumreichem Ödem als Basis für erneute Rezidive3
- Rezidiv meist etwas milder mit weniger charakteristischer lokaler Rötung und geringerem Fieber16
- Diagnosestellung vor allem im Zusammenhang mit der Anamnese (stattgehabte Ereignisse), weniger aus der aktuellen Klinik und nicht aus Laborparametern16
- Eine antiobiotische Prophylaxe nach Rezidiven verringert das Risiko für weitere Rezidive um ca. 50–70 %.17
- Herkömmliche Empfehlung zur Rezidiv-Prophylaxe nach 3–4 Rezidiven pro Jahr, möglicherweise bereits nach 1. Rezidiv günstig3
- nach parenteraler Therapie des akuten Rezidivs Prophylaxe mit Phenoxymethylpenicillin (Penicillin V) 2 x 250 mg/d bzw. 2 x 0,425 Mio. IU/d für 12 Monate (pragmatisch bei den in D erhältlichen Präparaten z. B. 2 halbe Tabletten à 1,2 Mio IU)
- parenterale Prophylaxe (bei fehlender Adhärenz) mit Depotpenicillin (Benzathin-Benzylpenicillin 2,4 Mio. E i. m.) alle 2–3 Wochen
- bei Penicillin-Allergie Clarithromycin 250 mg/d p. o. für 12 Monate
Ergänzende Therapie
Externa
- Feuchte Verbände mit Antiseptika (z. B. Octenidin 0,1 %)8
Lymphdrainage
- Im auten Stadium ist Lymphdrainage kontraindiziert (Gefahr der Keimverschleppung).5
- Beim chronisch-rezidivierenden Erysipel ist die Lymphdrainage Teil der Behandlung.16
Kompressionstherapie
- In der Akutphase galt die Kompressionstherapie lange als kontraindiziert, neuerdings wird auch ein früherer Einsatz zur Verbesserung der Mikrozirkulation diskutiert, allerdings noch ohne eindeutige Evidenz.18
- In einer neueren Studie wurde nachgewiesen, dass die Kompressionsbehandlung chronischer Ödeme prophylaktisch gegen Rezidive wirkt.19
Thromboseprophylaxe
- Thromboseprophylaxe bei längerer Bettruhe
Leitlinie: Antibiotika bei Erysipel3
Unkompliziertes Erysipel
- Phenoxymethylpenicillin (Penicillin V) p. o. 3 x 1,2–1,5 Mio. IE/d für 7–14 Tage
Kompliziertes Erysipel
- Penicillin G i. v. 3x 10 Mio. IU/d für 7–10 Tage
- oder für etwa 5–7 Tage mit nachfolgender oraler Gabe von Penicillin V (3 x 1,2–1,5 Mio. IE/d)
Penicillinallergie
- 1. Wahl: Clindamycin (3 x 0,3 g/d bis 3 x 0,6 g/d für 7–10 Tage)
- 2. Wahl: Clarithromycin (2 x 0,5 g/d i. v.) oder Roxithromycin 1 x 0,3 g/d p. o. (eine intravenöse Darreichungsform ist in Deutschland nicht zugelassen)
- Moxifloxacin (1 x 400 mg)
Prophylaxe nach Rezidiv(en)
- Phenoxymethylpenicillin (Penicillin V) 2x 250 mg/d bzw. 2x 0,425 Mio. IU/d für 12 Monate
- Bei Penicillin-Allergie Clarithromycin 250 mg/d p. o. für 12 Monate
Verlauf, Komplikationen und Prognose
Komplikationen
- Nekrotisierendes Erysipel (ca. 5 % der Fälle)8
- Phlegmone
- Nekrotisierende Fasziitis
- Gangrän
- Sepsis
Verlauf und Prognose
- Abheilung bei rechtzeitiger adäquater Behandlung8
- Insgesamt gute Prognose mit Mortalität < 1 %20
- Im Einzelfall Entwicklung/Zunahme chronischer Lymphödeme mit erhöhtem Risiko für chronische-rezidivierende Verläufe
Patienteninformationen
Patienteninformationen in Deximed
Illustrationen
Erysipel der Ohrmuschel

Erysipel im Gesicht, einseitig

Hier wurde das Erythem mit einem Stift umrandet, um die Ausbreitung der Infektion besser sichtbar zu machen und den Verlauf leichter kontrollieren zu können.
Quellen
Leitlinien
- Paul-Ehrlich-Gesellschaft für Chemotherapie e.V. (PEG). Kalkulierte parenterale Initialtherapie bakterieller Erkrankungen bei Erwachsenen - Update 2018. AWMF-Leitlinie Nr. 082-006. S2k, Stand 2017. www.awmf.org
Literatur
- Lohnstein M, Eras J, Hammerbacher C. Der Prüfungsguide Allgemeinmedizin - Aktualisierte und erweiterte 3. Auflage. Augsburg: Wißner-Verlag, 2018.
- Sunderkötter C, Becker K. Häufige bakterielle Infektionen der Haut- und Weichgewebe: Klinik, Diagnostik und Therapie. JDDG 2015; CME: 501-528. doi:10.1111/ddg.12721 DOI
- Paul-Ehrlich-Gesellschaft für Chemotherapie e.V. (PEG). Kalkulierte parenterale Initialtherapie bakterieller Erkrankungen bei Erwachsenen - Update 2018. AWMF-Leitlinie Nr. 082-006. Stand 2017. www.awmf.org
- Härter G. Deutsche Gesellschaft für Innere Medizin (DGIM). Haut- und Weichteilinfektionen. eMedpedia. Zugriff 16.07.21. www.springermedizin.de
- Altmeyer P, Luzhy J, Tran H. Erysipel. Altmeyers Enzyklopädie. Zugriff 16.07.21. www.springermedizin.de
- Fölster-Holst R, Bieber T, Steen A. Bakterielle Infektionen der Haut bei Kindern und Jugendlichen. eMedpedia. Zugriff 16.07.21. www.springermedizin.de
- Schulte K, Roller E, Bacmann D, et al. Nekrotisierendes Erysipel in Abgrenzung zur nekrotisierenden Fasziitis. Hautarzt 2003; 54: 989-990. doi:10.1007/s00105-003-0598-y DOI
- Abeck D. Staphylokokken- und Streptokokkeninfektionen der Haut. eMedpedia. Zugriff 16.07.21. www.springermedizin.de
- Flesch I, Schreiner A, Reumann M. Weichteilinfektionen. eMedpedia. Zugriff 16.07.21. www.springermedizin.de
- Seybold U, Stubbe H, Draenert R, et al. Erysipel: Wann wird es kritisch? MMW - Fortschritte der Medizin 2018; 10: 37-40. doi:10.1007/s15006-018-0580-3 DOI
- Hösl V, Kehrer A, Prantl L. Die nekrotisierende Fasziitis – ein chirurgischer Notfall. Unfallchirurg 2020; 123: 807–815. doi:10.1007/s00113-020-00869-5 DOI
- Füeßl H. Verdacht auf Erysipel. MMW - Fortschritte der Medizin 2016; 3: 59. doi:10.1007/s15006-016-7823-y DOI
- Gottwald F, Seybold U. Haut-Weichgewebeinfektion: Wann in der Praxis behandeln, wann in der Klinik? MMW-Fortschritte der Medizin 2021; 163: 42-45. doi:10.1007/s15006-021-0011-8 DOI
- Schlager J, Guertler A, Bauer K, et al. Wundversorgung in der Hausarztpraxis. CME 2020; 17: 59-73. doi:10.1007/s11298-020-8000-2 DOI
- BfArM: Fluorchinolone: Einschränkungen in der Anwendung aufgrund von möglicherweise dauerhaften und die Lebensqualität beeinträchtigenden Nebenwirkungen 16.11.18 www.bfarm.de
- Kröger K, Petzold T, Balzer K. Therapie des chronisch rezidivierenden Erysipels. Gefässchirurgie 2014; 19: 657-659. doi:10.1007/s00772-014-1357-3 DOI
- Dalal A, Eskin-Schwartz M, Mimouni D, et al. Interventions for the prevention of recurrent erysipelas and cellulitis. Cochrane Database of Systematic Reviews 2017; 6: CD009758. pubmed.ncbi.nlm.nih.gov
- Eder S, Stücker M, Läuchli S, et al. Ist die Kompressionstherapie bei Erysipel des Unterschenkels kontraindiziert? Hautarzt 2021; 72: 34–41. doi:10.1007/s00105-020-04682-4 DOI
- Webb E, Neeman T, Bowden F, et al. Compression Therapy to Prevent Recurrent Cellulitis of the Leg. N Engl J Med 2020; 383: 630-639. doi:10.1056/NEJMoa1917197 DOI
- Davis L. Erysipelas. Medscape, updated Jun 19, 2020. Zugriff 17.07.21. emedicine.medscape.com
Autor*innen
- Michael Handke. Prof. Dr. med., Facharzt für Innere Medizin, Kardiologie und Intensivmedizin, Freiburg i. Br.
- Die ursprüngliche Version dieses Artikels basiert auf einem entsprechenden Artikel im norwegischen hausärztlichen Online-Handbuch Norsk Elektronisk Legehåndbok (NEL, https://legehandboka.no/).