Zusammenfassung
- Definition:Systemische Pilzinfektion durch Inhalation der Sporen von Coccidioides immitis; verläuft meist inapperent, in einigen Fällen mild, und in seltenen Fällen kommt es zu schweren Atemwegsinfektionen oder Dissemination.
- Häufigkeit:In Deutschland äußerst selten. In den Endemiegebieten zunehmende Fallzahlen.
- Symptome:Meist keine Symptome; in einigen Fällen Husten, Fieber, Schüttelfrost, Nachtschweiß, Gewichtsverlust, Muskelschmerzen und Kraftlosigkeit.
- Befunde:Abhängig vom betroffenen Organ.
- Diagnostik:Infektionsparameter, Serologie, Kultur, ggf. Röntgenthorax.
- Therapie:Beobachtung, sonst Antimykotika.
Allgemeine Informationen
Definition
- Auch unter der Bezeichnung San Joaquin Valley Fever, Talfieber, Valley Fever oder Wüstenrheumatismus bekannt.1
- Die Kokzidioidomykose ist eine Pilzinfektion, verursacht durch das Einatmen der Sporen von Coccidioides immitis oder Coccidioides posadasii.1
- Die Infektion erfolgt durch Inhalation und führt zu einem primären Lungenbefall, kann sich aber auch ausbreiten.2
Häufigkeit
- Die auf die westliche Hemisphäre (Südwesten der USA, Mittel- und Südamerika) beschränkte Pilzinfektion kommt zwischen dem 40. Grad nördlicher und 40. Grad südlicher Breite vor.3
- Jährlich 25.000 gemeldete Fälle in den USA, darunter ca. 75 Todesfälle4
- Die Inzidenz stieg im Zeitraum 2000–2007 um das Dreifache im Vergleich zu den vorangegangenen 7 Jahren und betrug im Jahr 2006: 8 Fälle pro 100.000 Einwohner.
- Hauptendemiegebiete in den USA sind der südliche Teil des San-Joaquin-Tals in Kalifornien und die südliche Zentralregion.
- Die Endemiegebiete scheinen sich auch auszuweiten.5
- Die Kokzidioidomykose kommt in Mexiko vor. Guatemala, Brasilien, Paraguay und Argentinien, Venezuela und Kolumbien sind kaum betroffen.4
Ätiologie und Pathogenese
- Wird durch Einatmen der Sporen des Pilzes Coccidioides immitis oder Coccidioides posadasii ausgelöst.6
- Der Pilz wächst im Boden, bei Trockenheit werden jedoch die Sporen aufgewirbelt und von der Luft weitertransportiert.4
- Ein Anstieg der Fälle wird bei Trockenperioden nach vorangegangenen Regenphasen beobachtet.
- Das Infektionsrisiko steigt mit dem Kontakt zum Erdreich, dies ist aber nicht obligat.3
- Die Infektion kann eine Lokalinfektion sein, kann sich aber über die Blutbahn auch auf die Lunge ausbreiten.
- Häufig ist eine Begleitarthritis.
- Die Inkubationsdauer beträgt 1–4 Wochen. Eine Dissemination kann noch Jahre nach der primären Affektion der Lunge erfolgen.2
- 50–60 % der Patienten weisen keine Symptome auf, bei ca. 40 % kommt es zu erkältungs- oder grippeähnliche Symptomen, diese Symptome klingen meist ohne Behandlung wieder ab.7
- Manchmal verbleiben fibrotische oder verkalkte Rundherde, teilweise auch kavernöse Veränderungen in der Lunge.2
- Bei ca. 20 % der Patienten entwickelt sich ein Erythema nodosum oder Erythema multiforme.
- Weniger als 1 % der Betroffenen sind von einer disseminierten Erkrankung betroffen, die sich auf Haut, Knochen und das zentrale Nervensystem auswirken kann.
- ZNS-Erkrankungen weisen eine hohe Morbidität und Mortalität auf und verlaufen ohne Behandlung tödlich; bei diesen Patienten ist häufig eine lebenslange Behandlung notwendig.
Prädisponierende Faktoren für Komplikationen
- Menschen indianischer, afrikanischer oder asiatischer Herkunft8
- Alter
- Immunschwäche (z. B. HIV, Malignome, Immunsuppression)
- Schwangerschaft im letzten Drittel
ICPC-2
- A78 Infektiöse Erkrankung NNB, andere
ICD-10
- B38 Kokzidioidomykose
- B38.0 Akute Kokzidioidomykose der Lunge
- B38.1 Chronische Kokzidioidomykose der Lunge
- B38.2 Kokzidioidomykose der Lunge, nicht näher bezeichnet
- B38.3 Kokzidioidomykose der Haut
- B38.4 Kokzidioidomykose der Meningen
- B38.7 Disseminierte Kokzidioidomykose
- B38.8 Sonstige Formen der Kokzidioidomykose
- B38.9 Kokzidioidomykose, nicht näher bezeichnet
Diagnostik
Diagnostische Kriterien
- Bei Patienten mit den entsprechenden Symptomen (z. B. Pneumonien), die sich in den Endemiegebieten aufgehalten haben, sollte an eine Kokzidioidomykose gedacht werden.
Differenzialdiagnosen
- Andere Infektionskrankheiten
- Tuberkulose
- Histoplasmose
- Blastomykose
- Kryptokokkose
- Bei AIDS: Pneumocystis-carinii-Pneumonie2
Anamnese
- Aufenthalt in Endemiegebieten
- Vorerkrankungen, Medikamenteneinnahme
- 60 % der Patienten weisen keinerlei Symtpome auf.
- Symptomatische Patienten klagen über:
- Husten und Hämoptysen
- pleuritische Schmerzen
- Fieber, Schüttelfrost und Nachtschweiß
- Gewichtsverlust
- Muskelschmerzen und Arthralgien
- Müdigkeit und Schwäche
Klinische Untersuchung
- Befunde wie bei einer Pneumonie
- Hautausschläge wie ein Erythema nodosum oder Erythema multiforme kommen bei ca. 20 % der Patienten vor.
- Bei der disseminierten Kokzidioidomykose können Abszesse und Granulome vor allem in der Haut, Subkutis, Peritoneum und Knochen, aber auch im ZNS (meningeale Symptome) vorkommen.
Ergänzende Untersuchungen
Labor
- Erhöhte BSG, erhöhtes CRP, evtl. Leukozytose, möglicherweise Eosinophilie
- Serologie: spezifischer Antikörpernachweis bei Immunkompetenz meist bis zu 2 Jahren nach Erstinfektion mittels Immundiffusion oder Western Blot möglich. Im Akutstadium empfiehlt sich ergänzend die KBR (Komplementbindungsreaktion) zur Quantifizierung und Titerverlaufskontrolle.2
- Der Erregernachweis gelingt mit kulturellen Verfahren aus bronchoalveolärer Lavage, Sputum oder Punktat.
- Das Labor sollte vorher über die Verdachtsdiagnose informiert werden, da ein unabsichtliches Einatmen eine beträchtliche Gesundheitsgefahr für Labormitarbeiter darstellt (Risikogruppe 3 für biologische Arbeitsstoffe).5
- Erregernachweis über Gensonden, PCR und Sequenzierung möglich.6
- Das zuständige Konsiliarlabor befindet sich am RKI in Berlin. Kontakt:8
- PD Dr. Volker Rickerts
- Robert-Koch-Institut Fachgebiet 16
- Nordufer 20
- 13353 Berlin
- Tel: 03018754-2208
- FAX: 030187542614
- E-Mail: FG16MykologieK@rki.de
- Ggf. Liquorpunktion
Diagnostik beim Spezialisten
Röntgen
- Kann eine einfache Lobärpneumonie, Multilobärpneumonie, Kavernen, Empyeme oder Ergüsse zeigen.
- Weist eine hiläre oder mediastinale Lymphadenopathie nach.
Szintigrafie oder MRT
- Können ggf. Knochen- oder Gehirnbefall nachweisen.
Therapie
Therapieziele
- Symptome lindern.
- Pilz beseitigen.
- Dissemination verhindern.
Allgemeines zur Therapie
- Bei den meisten symptomlosen immunkompetenten Betroffenen ist keine Behandlung notwendig.
- Bei Patienten mit Immundefiziten oder Symptomen, die länger als 2 Monate bestehen, sollte eine antimykotische Therapie erwogen werden.
- Infrage kommen Triazolderivate oder Amphtotericin B, das aber schwersten Verläufen oder der Behandlung im 1. Schwangerschaftsdrittel vorbehalten bleiben sollte.5
Medikamentöse Therapie
- Therapie der 1. Wahl ist Itraconazol 200-400 mg/Tag oral bis 6 Monate über die klinische Abheilung hinaus.1
- Alternativ Fluconazol Tag 1: 400 mg oral, ab Tag 2: 200 mg oral Therapiedauer: 3–6 Monate über die klinische Abheilung hinaus (bei disseminierten Formen 400–800 mg/Tag i. v.)1
- Kontrolle der Transaminasen erforderlich
- Alternativ Posaconazol: Tagesdosis 800 mg oral in 2 oder 4 Einzelgaben
- Bei lebensbedrohlichen Verläufen Amphotericin B in hohen Dosierungen: initial 0,1 mg/kg KG/Tag i. v., dann schrittweise Steigerung auf max. 1 mg/kg KG/Tag i. v. (max. bis zu 3 g/Tag).1
- Alternativ liposomales Amphotericin B mit 1 mg/kg KG/Tag i. v., bei Bedarf schrittweise Steigerung auf 3 mg/kg KG/Tag1
- Bei eintretender Besserung ist der Wechsel auf ein orales Triazolderivat möglich.
Sonstige Therapien
- In einigen Fällen können chirurgische Eingriffe erforderlich sein, z. B. bei Knochenbefall oder persistierenden Hämoptysen oder Pyopneumothorax.
- Bei Meningitiden kann die Anlage eines Liquorshunts erforderlich sein.
Meldepflicht gemäß IfSG
- In Deutschland besteht keine Meldepflicht.
Prävention
- Inhalationsprophylaxe bei staub- und erdverbundenen Arbeiten in gefährdeten Gebieten
- Wenn möglich, Reiseverschiebung bei passagerer Immunsuppression3
- An der Entwicklung eines Impfstoffes wird gearbeitet.9
- Eine prophylaktische Gabe von Antimykotika in Endemiegebieten für Immunsupprimierte wird nicht empfohlen.
- Lediglich vor der Einnahme von TNF-Alpha-Blockern bei Patienten, bei denen eine Kokzidioidomykose vorangegangen ist, wird eine Behandlung mit Triazolderivaten empfohlen.5
Verlauf, Komplikationen und Prognose
Verlauf
- In vielen Fällen ist eine Abheilung auch ohne Therapie möglich.
- Nach Absetzen der Therapie bei systemischen Mykosen kommt es zu häufigen Rückfällen, deshalb sind jahrelange klinische, mykoserologische (KBR-Titer) und ggf. radiologische Kontrollen notwendig.1
Komplikationen
- Disseminierte Infektion
- Pyopneumothorax
- Meningitis
Prognose
- Bei einer unkomplizierten Erkrankung ist die Prognose gut.
- Ist die Infektion abgeklungen, besitzen die Patienten eine lebenslange Immunität gegenüber einer erneuten Infektion.
- Bei Patienten mit Immunschwäche kann es jedoch auch später noch zu einer disseminierten Kokzidioidomykose infolge einer Reaktivierung kommen.2
- Eine unbehandelte Kokzidioidomeningitis verläuft stets tödlich, auch nach erfolgter Therapie kann sich ein Hydrozephalus entwickeln, es kommt zu kognitiven und motorischen Störungen.5
Patienteninformationen
Patienteninformationen in Deximed
Illustrationen
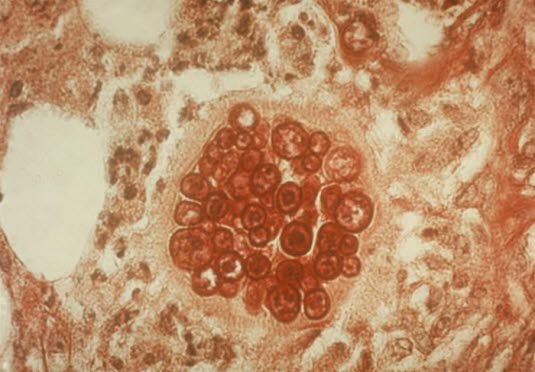
Coccidioides immitis (Quelle: Centers for Disease Control and Prevention, USA)
Quellen
Literatur
- Altmeyer P. Online Enzyklopädie Dermatologie. Coccidioidomycose. Zugriff 01.02.2019 www.enzyklopaedie-dermatologie.de
- Robert Koch-Institut Berlin. Infektionskrankheiten: Mykosen. Ratgeber/Merkblatt: Kokzidioidomykose. Stand 2015. (Zugriff 01.02.2019) www.rki.de
- Rieke B., Küpper T., et al. Moderne Reisemedizin: Handbuch für Ärzte, Apotheker und Reisende S. 224ff. Stuttgart: Gentner, 2010.
- Hospenthal DR. Coccidioidomycosis. eMedicine, Sept 2018. zugriff 02.02.2019 emedicine.medscape.com
- Hoffmeister B. Suttorp N. Kokzidioidomykose. Harrisons Innere Medizin. 19. Auflage 2016 Thieme-Verlag S.1630ff.
- Tintelnot K, de Hoog GS, Antweiler E, Losert .Taxonomic and diagnostic markers for identification of Coccidioides immitis and Coccidioides posadasii. Med. Mycol. 45 (5): 385-393. 2007 www.ncbi.nlm.nih.gov
- Galgiani JN, Ample NM, Blair JE, Catanzaro A, Johnson RH, Stevens DA et al. Coccidioidomycosis. Clin Infect Dis 2005; 41: 1217-23. PubMed
- Centrum für Reisemedizin. Handbuch Reisemedizin. Ausgabe 54. 2018.
- Cox RA, Magee DM. Coccidioidomycosis: host response and vaccine development. Clin Micro Rev 2004; 17: 804-39. PubMed
Autoren
- Monika Lenz, Fachärztin für Allgemeinmedizin, Neustadt am Rübenberge
- Bertil Christensson, Professor und Oberarzt, Infektionsklinik, Universitätskrankenhaus Skåne
- Terje Johannessen, professor i allmennmedisin, Institutt for samfunnsmedisinske fag, Norges teknisk-naturvitenskapelige universitet, Trondheim