Allgemeine Informationen
Definition
- Der Morbus Behçet ist eine entzündliche Multisystemerkrankung, die durch rezidivierende orale und genitale Ulzerationen (Aphthen), Uveitis, Hautsymptome in Form von Erythema nodosum, Pseudofollikulitis sowie akneförmige Läsionen gekennzeichnet ist.1-2
- Andere Organe wie Augen, Magen-Darm-Trakt, Nervensystem, Gefäße und Gelenke können unterschiedlich stark betroffen sein.
- Die Erkrankung wurde 1937 nach dem türkischen Dermatologen Hulusi Behçet benannt, der den dreifachen Symptomkomplex aus rezidivierenden oralen und genitalen Aphthen sowie Uveitis als Erster beschrieben hat.3
- Synonyme: M. Adamantiades-Behçet4, Aphthose Touraine, Behçet-Syndrom, Aphthosis Behçet, bipolare Aphthose, maligne Aphthose, große Aphthose, Gilbert-Syndrom, Trisymptomenkomplex, rezidivierende Hypopyoniritis, Iridocyclitis septica (Gilbert), Ophthalmia lenta, kutaneo-muko-uveales Syndrom, Behçet-Aphthen, Grande Aphthose Touraine5
Häufigkeit
- Der gesamte Abschnitt basiert auf diesen Referenzen.6-9
- Die Krankheit tritt in der Regel im 3. Lebensjahrzehnt zum ersten Mal auf.
- Die Erkrankung kann beide Geschlechter betreffen. In manchen Ländern sind Frauen häufiger betroffen als Männer, z. B. in Schottland, den USA und Spanien. In anderen Ländern kommt die Erkrankung häufiger bei Männern vor als bei Frauen, z. B. in der Türkei, dem Iran oder in Italien. In Deutschland liegt das Verhältnis Männer zu Frauen etwa bei 3:2.10
- Bei jungen Männern aus dem mittleren und fernen Osten scheint die Erkrankung schwerer zu verlaufen als bei anderen Betroffenen.11-17
- In Deutschland ist die Erkrankung selten.
- In den Vereinigten Staaten wird eine Prävalenz von 5:100.000 angegeben.
- In der Türkei und in Teilen des Nahen Ostens tritt die Krankheit endemisch auf. Es wird eine Prävalenz von 80–370 je 100.000 Einwohner angegeben.6
Ätiologie und Pathogenese
- Eine multisystemische Erkrankung, deren Ätiologie bisher nicht geklärt ist. Immunologische und erbliche Faktoren, Gefäßveränderungen sowie bakterielle und virale Infektionen spielen jedoch eine Rolle bei der Entstehung der Krankheit.
- Haut, Schleimhäute, Augen, Herz und Gefäße, Nieren, Magen-Darm-Trakt, Lunge, Harnwege, ZNS und Gelenke können in unterschiedlichem Maß betroffen sein.
- Den meisten klinische Manifestation der Erkrankung scheint eine Vaskulitis zugrunde zu liegen. Der Morbus Behçet kann alle Arten von Blutgefäßen (kleine, mittlere und große) des arteriellen und venösen Gefäßsystems befallen.14
ICPC-2
- S99 Hautkrankheit, andere
ICD-10
- M35.2 Behçet-Krankheit
- L98 Sonstige Krankheiten der Haut und der Unterhaut, anderenorts nicht klassifiziert
- L98.4 Chronisches Ulkus der Haut, anderenorts nicht klassifiziert
- K13 Sonstige Krankheiten der Lippe und der Mundschleimhaut
- K13.0 Krankheiten der Lippen
- K13.7 Sonstige und nicht näher bezeichnete Läsionen der Mundschleimhaut
Diagnostik
Diagnostische Kriterien
- Die Diagnose basiert auf klinischen Kriterien, da keine pathognomonischen Laboruntersuchungen existieren.
- Diese Kriterien wurden mehrmals geändert. Die am besten entwickelten Diagnose- und Klassifikationskriterien der Erkrankung sind „The International Criteria for Behçet’s disease“18, selbst wenn auch diese nicht alles abdecken. Die Erkrankung ist demnach durch mindestens 4 Punkte in der folgenden klinischen Klassifikation gekennzeichnet:4,18
- rezidivierende orale Aphthen – 2 Punkte
- Hautmanifestationen (Erythema nodosum, Follikulitis, sterile Pusteln, aphthöse Ulzerationen der Haut) – 1 Punkt
- rezidivierende genitale aphthöse Ulzerationen – 2 Punkte
- Augenläsionen – 2 Punkte
- Iritis
- Uveitis
- retinale Vaskulitis
- ZNS-Beteiligung – 1 Punkt
- Gefäßläsionen – 1 Punkt
- oberflächliche Phlebitis, tiefe Venenthrombose, Thrombose der großen Venen, arterielle Thrombose oder Aneurysma
- positiver Pathergie-Test – 1 Punkt
- subkutanes Einstechen einer Kanüle am Unterarm oder Injektion von 1 ml physiologischer NaCl-Lösung
- Bildet sich innerhalb von 48 Stunden an der Einstichstelle eine mehr als 2 mm große erythematöse Papel, dann ist der Test positiv.
Differenzialdiagnosen
- Der gesamte Abschnitt basiert auf dieser Referenz.4
- Aphthöse Stomatitis
- Erythema multiforme
- Erythema nodosum
- Herpes simplex
- Lupus erythematodes
- Akute Pyoderma gangraenosum
- Stevens-Johnson-Syndrom (SJS)/toxische epidermale Nekrolyse (TEN)
- Pemphigus vulgaris
- Hand-
,Fuß-, MundkrankheitMund-Krankheit - HIV-Infektion – Ulzerationen oft in Verbindung mit Folgeerkrankungen:
- Candidiasis
- Haarzellleukoplakie
- Neoplasien wie Kaposi-Sarkom oder Lymphome
- Reaktive Arthritis bei Chlamydien-Infektion
- PFAPA-Syndrom bei Kindern: periodisches Fieber, aphthöse Stomatitis, Pharyngitis, Adenitis
- Sweet-Syndrom, akute neutrophile Dermatose
- Tuberkulose
- Zyklische Neutropenie
- Plattenepithelkarzinom der Mundschleimhaut
- Primäre und sekundäre Syphilis
- Graft-versus-Host-Disease
- Chronisch entzündliche Darmerkrankungen
Anamnese
- Der Bildung von Ulzerationen in den Schleimhäuten können bereits 6 Monate bis 5 Jahre vorher rezidivierende Symptome und Anzeichen vorausgehen.
- Vor dem Ausbruch der Erkrankung können z. B. Müdigkeit, Appetitlosigkeit, Gewichtsabnahme, Kopfschmerzen, vermehrtes Schwitzen, Hypo- und Hyperthermie, geschwollene Lymphknoten, Schmerzen unter dem Brustbein und in der Schläfenregion auftreten.
- Die Läsionen in der Mundhöhle bestehen aus aphthösen Ulzerationen, die nicht von einer „herkömmlichen“ aphthösen Stomatitis zu unterscheiden sind.
- Wiederholt auftretende Halsschmerzen, Halsentzündungen, Myalgien und migrierende Erythralgien (Erythem, Schmerzen, erhöhte Hauttemperatur – meist an den Extremitäten) ohne klinisch manifeste Arthritis werden in vielen Fällen angegeben.
Klinische Untersuchung
- Die häufigsten klinischen Befunde sind rezidivierende und in der Regel schmerzhafte mukokutane Läsionen.
- Orale Ulzerationen treten in der Regel zuerst auf und bleiben am längsten erhalten.
- Morbidität und Mortalität sind bei Augenbeteiligung (betrifft bis zu 2/3 der
PatientenPatient*innen), Gefäßerkrankungen (betrifft bis zu 1/3 derPatientenPatient*innen) und bei Befall des ZNS (10–20 % derPatientenPatient*innen) am größten.
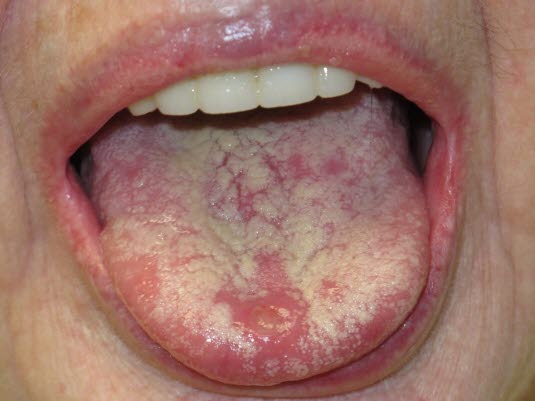
Aphthen im Mund
-
Die oralen Aphthen, die im Rahmen des Morbus Behçet auftreten, sind von herkömmlichen Aphthen nicht unterscheiden.
 Morbus Behçet
Morbus Behçet - Die Aphthen können ausgedehnt und schmerzhaft sein sowie häufig rezidivieren, in zeitlichen Abständen von Wochen bis Monaten. Sie können plötzlich auftreten.
- Die Läsionen können oberflächlich oder tief (mit einem Durchmesser von 2–30 mm) sein. In der Regel besitzen sie eine gelbliche, nekrotische Oberfläche, umgeben von einem glatten, hochroten Rand.
- Sie können überall in der Mundhöhle, einzeln oder in Gruppen, auftreten.
- Nach 1–2 Wochen verschwinden sie ohne Narbenbildung.
Urogenitale Manifestationen
-
Die Genitalulzera ähneln den oralen Aphthen, können jedoch zu Narbenbildung führen.
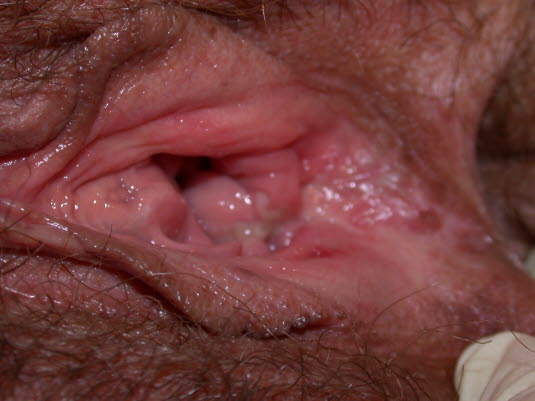 Morbus Behçet, Vulva
Morbus Behçet, Vulva - Sie sind bei 60–97 % der Betroffenen vorhanden.
- Bei Männern treten die Läsionen am häufigstem am Hodensack, am Penis und in der Leistengegend auf.
- Bei Frauen treten die Läsionen in der Regel an Vulva, Vagina und Zervix sowie in der Leistengegend auf.
- In manchen Fällen kommt es zu einer Epididymitis.
Hautmanifestationen
- Bei 60–97 % der Betroffenen treten verschiedene Hautläsionen auf.
- Am häufigsten sind Erythema-nodosum-ähnliche Läsionen.
- papulopustulöse Form
- Erythema-multiforme-ähnliche Läsionen
- Thrombophlebitis
- Ulzerationen
- bullöse nekrotisierende Vaskulitis
- Pyoderma gangraenosum
- Unspezifische Hautreaktionen nach Kratzen und intradermalen Salzwasserinjektionen sind häufig, vgl. Pathergie-Test (erythematöse Papeln oder Pusteln treten nach einer lokalen Hautverletzung auf).
- Läsionen treten häufig kombiniert auf.
Augenmanifestationen
- Der Befall der Augen schreitet häufig schnell bis zur Erblindung fort.
- Tritt bei ca. der Hälfte der
PatientenPatient*innen auf. - Uveitis posterior, oft bilateral und episodisch, stellt die häufigste Diagnose dar, aber auch andere Augenerkrankungen können vorkommen.
Neurologische Manifestationen
- Treten bei weniger als 20 % der Betroffenen auf.19
- Fokale parenchymale Läsionen und Komplikationen einer Gefäßthrombose sind die häufigsten Symptome.
- Zunehmende Persönlichkeitsveränderungen, es kann zu psychischen Störungen und Demenz kommen.
Vaskuläre Manifestationen
- Treten bei 7–29 % der
PatientenPatient*innen auf, am häufigsten bei Männern. - Als vaskuläre Läsionen können Arterien- und Venenokklusionen sowie Aneurysmen und Varizen auftreten.
- Im venösen Gefäßsystem sind häufig die Vena cava superior, die Vena cava inferior, die Vena femoralis profunda sowie die Vena subclavia betroffen.
- Arterielle Verschlüsse treten am häufigsten in der Arteria subclavia und Arteria pulmonale auf.
Weitere Manifestationen
- Magen-Darm-Trakt
- Gelenke: Arthritis
- Auch verschiedene andere Manifestationen können vorkommen.
Ergänzende Untersuchungen in der Hausarztpraxis
- Ein positiver kutaner Pathergie-Test, d. h. Papelbildung nach einem Einstich mit einer Kanüle in die Haut kann vorliegen. Dies kann zur Diagnostik verwendet werden, in Nord- und Westeuropa kommt diese Beobachtung allerdings seltener vor als im südöstlichen Europa und im Nahen Osten.14,20
- Es existieren keine pathognomonischen Laboruntersuchungen.
- Während eines akuten Krankheitsschubs können BSG und CRP erhöht sein, dies korreliert jedoch kaum mit der klinischen Aktivität.
Diagnostik beimbei SpezialistenSpezialist*innen
- Hautbiopsie
- Kann eine Vaskulitis in kleinen Gefäßen zeigen, ist aber häufig nicht sehr spezifisch.
- Die Histopathologie variiert und ist von der Art der Läsionen abhängig.
Indikationen zur Überweisung
- Bei Verdacht auf die Erkrankung
- Eine interdisziplinäre Beurteilung ist notwendig.
Therapie
Therapieziele
- Erkrankung eindämmen und Komplikationen vorbeugen.
Allgemeines zur Therapie
- Zahlreiche Ansätze stehen für eine zumindest versuchsweise Behandlung zur Verfügung. Dennoch besteht nach wie vor eine Unterversorgung der
PatientenPatient*innen.6 - Die Behandlung ist empirisch und richtet sich stark nach der Ausprägung der Symptome.
- Aufgrund der unterschiedlichen Krankheitsverläufe und der begrenzten Anzahl von Betroffenen, die für klinische Studien zur Verfügung stehen, ist die Wirksamkeit einzelner Therapien schwierig zu beurteilen.
- In leichten Fällen ist die Behandlung mit lokalen Steroiden häufig ausreichend, während ein Multiorganbefall eine systemische Immunsuppression erfordert.
Medikamentöse Therapie
Symptomatische Therapie4,6
- Zur topischen symptomatischen Therapie und Prophylaxe von aphthöser Stomatitis und Ulzerationen im Mund kommen folgende Therapieprinzipien und Wirkstoffe infrage:
- Adstringenzien
- Tinct. Myrrhae
- Tinct. Ratanhiae
- topische Antibiotika: 4-mal tägliche Mundspülungen, z. B. mit21
- 2,5%-iger Chlortetracyclin-Lösung
- 0,2%-iger Minocyclinlösung
- Antiseptika
- Chlorhexidin
- Triclosan
- lokale Kortikosteroide
- wirksam bei oralen oder genitalen Ulzerationen bei Anwendung in der Prodromalphase
- z. B. Triamcinolonacetonid 0,1 % Haftsalbe, 3 x/d
- Oberflächenlokalanästhetika
- z. B. Lidocain-Gel
- Amlexanox im Prodromalstadium21, z. B. 2-mal täglich als
- 5
%-igeprozentige Paste - 2 mg-Tabletten
- 5
- Sucralfat, z. B. 5 ml Lösung, 4-mal täglich
- Irsoglandin Maleat (experimentell)
- Aloe vera Gel
- Lasertherapie
- Adstringenzien
- Schmerzpsychotherapie
- Entwöhnung vom Rauchen21
Systemische Behandlung4,6,21
- Kein Einzelpräparat hat sich als besonders wirksam erwiesen.
- Mukokutane Läsionen und Arthritis
- NSAR (Cave: Können auch Aphthen verursachen!)4
- Zinksulfat, z. B. 300 mg/d21
- Sucralfat4, z. B. 4-mal 1 mg/d
- nur bei schwersten Aphthosen: Kortikosteroide, z. B. Prednisolon 10–30 mg/d4
- nur bei schwersten Aphthosen (Off-Label-Use):4,21
- Colchicin, z. B. 2-mal 0,5–1 mg/d
- Dapson, z. B. 100 mg/d
- Azathioprin
- Ciclosporin A
- Interferon-alpha
- Thalidomid
- TNF-alpha-Hemmer
- Apremilast (Die europäische Zulassung erstreckt sich bislang nur auf die Behandlung der Psoriasis und Psoriasisarthritis. In den USA seit Juli 2019 auch zur Therapie des M. Behçet zugelassen. Stand Oktober 2019)23
- Umfassende Krankheitsmanifestationen
- Bei allen Arten von klinischen Manifestationen, die zu Funktionsstörungen an lebenswichtigen Organen führen, sind Kortikosteroide das Mittel der Wahl, die Wirkung wurde aber bisher nur in geringem Umfang in randomisierten, kontrollierten Studien evaluiert.
- Auch wenn Kortikosteroide eine Wirkung bei akuten Manifestationen zeigen, konnte bisher nicht nachgewiesen werden, dass sie das Fortschreiten der Erkrankung verhindern.
- Die immunsuppressive Behandlung mit TNF-alpha-Hemmern, ist das Mittel der Wahl für die Behandlung von Augensymptomen.24-25
- Antikoagulanzien bei Thrombose
Operation
- Kann bei schwerwiegenden Komplikationen wie Magen-Darm-Perforation, enterokutaner Fistelbildung, Aneurysmen oder Thrombose erforderlich sein.
- Verzögerte Wundheilung oder Entzündungen im Narbenbereich können mit einer Pathergie zusammenhängen.
Verlauf, Komplikationen und Prognose
Verlauf
- Ein chronischer, wechselhafter Verlauf mit symptomlosen Phasen und akuten Schüben ist typisch.
- Eines der Hauptsymptome ist die Augenerkrankung, die zur Erblindung führen kann.
- Zwischenzeitlich kann es zu Verschlimmerungen kommen, die mehrere Wochen andauern. Diese Exazerbationen sind in einem frühen Krankheitsstadium am deutlichsten.
- Mukokutane Läsionen und Arthritis treten in der Regel häufig zu Beginn der Erkrankung auf.
Komplikationen
- Die Krankheitssymptome nehmen mit der Zeit zu, dies gilt insbesondere für neurologische, Gefäß- und Augenkomplikationen.
Prognose
- Der klinische Verlauf variiert, selbst in frühen Stadien, sodass es schwierig ist, eine Langzeitprognose zu stellen.
- Die Krankheitsaktivität ist in frühen Stadien häufig am stärksten. Über einen Zeitraum von 20 Jahren scheint die Krankheitsaktivität allmählich abzunehmen11, durch die kumulative Wirkung von Schäden an verschiedenen Organsystemen können die Beschwerden jedoch zunehmen.
- In den meisten Fällen ist die Prognose gut, jüngere Männer entwickeln in manchen Fällen eine schwere ZNS-Vaskulitis mit erheblicher Morbidität und Mortalität. 6
- Die Sterblichkeit ist gering, ein letaler Ausgang ist jedoch aufgrund von neurologischen Schäden, vaskulären Schäden, aufgrund einer Darmperforation, von Herz-Lungen-Erkrankungen oder als Komplikationen einer immunsuppressiven Therapie möglich.
Patienteninformationen
Patienteninformationen in Deximed
Illustrationen

Morbus Behçet: orale Aphthen

MMorbus Behçet: Die Genitalulzera ähneln den oralen Aphthen, können jedoch zu Narbenbildung führen.
Quellen
Leitlinien
- Deutsche Gesellschaft für Mund-, Kiefer- und Gesichtschirurgie (DGMKG), Deutsche Gesellschaft für Zahn-, Mund- und Kieferheilkunde (DGZMK). Diagnostik und Therapieoptionen von Aphthen und aphtoiden Läsionen der Mund- und Rachenschleimhaut. AWMF-Leitlinie Nr. 007-101. S2k, Stand 2016. www.awmf.org
Literatur
- Sollesnes Holsen D, Johannessen AC. Sykdommer som affiserer hud og munnslimhinne. Tidsskr Nor Lægeforen 2006; 126: 1214-7. Tidsskrift for Den norske legeforening
- Yazici H, Yurdakul S, Hamuryudan V: Behcet's syndrome. Curr Opin Rheumatol 1999; 11: 53-7. PubMed
- Behçet H: Uber rezidivierende, aphthose, durchein Virus verursachte Geschwure am Mund, am Auge und anden Genitalien. Dermatol Wochenschr 1937; 36: 1152-7. PubMed
- Deutsche Gesellschaft für Mund-, Kiefer- und Gesichtschirurgie (DGMKG), Deutsche Gesellschaft für Zahn-, Mund- und Kieferheilkunde (DGZMK). Diagnostik und Therapieoptionen von Aphthen und aphtoiden Läsionen der Mund- und Rachenschleimhaut. AWMF-Leitlinie Nr. 007-101, Klasse S2k, Stand 2016. www.awmf.org
- Altmeyer P. Morbus Behcet. Online-Enzyklopädie der Dermatologie. Kapitel M35.2. Springer-Verlag, o.D., Zugriff: 16.3.2016. www.enzyklopaedie-dermatologie.de
- Al-Otaibi LM, Porter SR, Poate TWJ. Behçet's disease: a review. J Dent Res 2005; 84: 209-22. PubMed
- Treudler R, Orfanos CE, Zouboulis CC. Twenty-eight cases of juvenile-onset Adamantiades-Behçet disease in Germany. Dermatology 1999; 199:15. PMID: 10449951 PubMed
- Tugal-Tutkun I, Urgancioglu M. Childhood-onset uveitis in Behçet disease:a descriptive study of 36 cases. Am J Ophthalmol 2003; 136:1114. PMID: 14644223 PubMed
- Karincaoglu Y, Borlu M, Toker SC, et al. Demographic and clinical properties of juvenile-onset Behçet's disease: A controlled multicenter study. J Am Acad Dermatol 2008; 58:579. PMID: 18045733 PubMed
- Davatchi F. Behcet’s disease. International Journal of Rheumatic Diseases 2014; 17: 355-6. doi: 10.1111/1756-185X.12378 DOI
- Kural-Seyahi E, Fresko I, Seyahi N, et al. The long-term mortality and morbidity of Behçet syndrome: a 2-decade outcome survey of 387 patients followed at a dedicated center. Medicine (Baltimore) 2003; 82: 60. PubMed
- Mok CC, Cheung TC, Ho CT, et al. Behçet's disease in southern Chinese patients. J Rheumatol 2002; 29:1689. PMID: 12180731 PubMed
- Sakane T, Takeno M, Suzuki N, Inaba G. Behçet's disease. N Engl J Med 1999; 341:1284. PMID: 10528040 PubMed
- O'Duffy JD. Behçet's disease. Curr Opin Rheumatol 1994; 6:39-43. PMID: 8031678 PubMed
- Salvarani C, Pipitone N, Catanoso MG, et al. Epidemiology and clinical course of Behçet's disease in the Reggio Emilia area of Northern Italy: a seventeen-year population-based study. Arthritis Rheum 2007; 57:171. PMID: 17266063 PubMed
- Olivieri I, Leccese P, Padula A, et al. High prevalence of Behçet's disease in southern Italy. Clin Exp Rheumatol 2013; 31:28. PMID: 23557837 PubMed
- Savey L, Resche-Rigon M, Wechsler B, et al. Ethnicity and association with disease manifestations and mortality in Behçet's disease. Orphanet J Rare Dis 2014; 9:42. PMID: 24674137 PubMed
- International Team for the Revision of the International Criteria for Behçet's Disease (ITR-ICBD). The International Criteria for Behçet's Disease (ICBD): a collaborative study of 27 countries on the sensitivity and specificity of the new criteria. J Eur Acad Dermatol Venereol 2014; 28(3), 338-347. PMID: 23441863 PubMed
- Siva A, Saip S. The spectrum of nervous system involvement in Behçet's syndrome and its differential diagnosis.. J Neurol 2009; 256: 513-29 . PubMed
- Assar S, Sadeghi B, Davatchi F, et al. The association of pathergy reaction and active clinical presentations of Behçet's disease. Reumatologia 2017; 55:79. PMID: 28539679 PubMed
- Altenburg A, El-Haj N, Micheli C et al. Behandlung chronisch-rezidivierender oraler Aphthen. Dtsch Arztebl Int 2014; 111: 665-73; DOI: 10.3238/arztebl.2014.0665 DOI
- Andrews VH, Hall HR. The effects of relaxation/imagery training on recurrent aphthous stomatitis: a preliminary study. Psychosom Med. 1990 Sep-Oct;52(5):526-35. PMID: 2247558 PubMed
- Kunzmann K, FDA Approves Apremilast for Behcet's Disease-Associated Ulcers. MD Magazine. 19.07.2019. Letzter Zugriff 01.10.2019. www.mdmag.com
- Ohno S, Nakamura S, Hori S, et al: Efficacy, safety, and pharmacokinetics of multiple administration of infliximab in Behçet's disease with refractory uveoretinitis. J Rheumatol 2004; 31: 1362-8. PubMed
- Levy-Clarke G, Jabs DA, Read RW, et al. Expert panel recommendations for the use of anti-tumor necrosis factor biologic agents in patients with ocular inflammatory disorders. Ophthalmology. 2014 Mar;121(3):785-96.e3. www.ncbi.nlm.nih.gov
AutorenAutor*innen
- Thomas M. Heim, Dr. med., Wissenschaftsjournalist, Freiburg
TerjeDieJohannessenursprüngliche Version dieses Artikels basiert auf einem entsprechenden Artikel im norwegischen hausärztlichen Online-Handbuch Norsk Elektronisk Legehåndbok (NEL,professor i allmennmedisin, Institutt for samfunnsmedisinske fag, Norges teknisk-naturvitenskapelige universitet, Trondheimhttps://legehandboka.no/).