Allgemeine Informationen
Definition
- Akute Atemwegsobstruktion bei vorbestehendem Asthma mit Zunahme der Symptome oder Abnahme der Lungenfunktion außerhalb der bisherigen Variabilität1
- Synonym: akute Asthmaexazerbation
- Ein Asthmaanfall von mindestens 24 Stunden Dauer trotz Therapie wird als Status asthmaticus bezeichnet und ist potenziell lebensbedrohlich.1
Häufigkeit
- Man unterscheidet 2 unterschiedliche Anfallstypen:
- Anfälle, die innerhalb von Minuten entstehen (etwa 10 % der Fälle).
- Anfälle, die sich innerhalb von mehreren Stunden bis wenigen Tagen entwickeln (etwa 90 % der Fälle).2
- 2018 wurden 28.185 Patient*innen in Deutschland stationär wegen Asthma behandelt.3
- Das Verhältnis Frauen zu Männern betrug etwa 3:2.
- 3.181 Patient*innen erlitten 2018 in Deutschland einen Status asthmaticus, davon starben 50 Patient*innen.
- Weltweit wurde die Anzahl der Todesfälle durch Asthma im Jahr 2015 auf 400.000 geschätzt.4
- Während die Prävalenz von Asthma weltweit zwischen 1990 und 2015 zugenommen hat, nahm die Zahl der Todesfälle deutlich ab.4
Ätiologie und Pathogenese
- Asthma ist eine chronisch-entzündliche Erkrankung der Atemwege, die durch bronchiale Hyperreagibilität und reversible Atemwegsobstruktion zu respiratorischen Symptomen führt.
- Die Erkrankung ist heterogen und kann verschiedene Ursachen und Pathomechanismen haben.
- Siehe auch den Artikel Asthma.
- Akute Anfälle werden häufig durch äußere Faktoren ausgelöst:
- nichtallergische Faktoren (z. B. bakterielle Infekte, Kälte, körperliche Belastung)
- allergische Faktoren (Pollen, Tierhaare, Staub).
- Eine Häufung von Asthmaanfällen kann Ausdruck einer unzureichenden Langzeittherapie sein.1
Prädisponierende Faktoren
- Der Abschnitt basiert auf dieser Referenz.5
- Allergenexposition
- Luftverschmutzung
- Nikotin
- Infektionen der oberen und unteren Atemwege, meist viraler Genese
- Acetylsalicylsäure und NSAR können einen Anfall auslösen.
- Betablocker, vor allem nichtselektive, können ebenfalls Anfälle auslösen.
- Adipositas
- Gastroösophageale Refluxkrankheit
- Chronische Sinusitis
- Schwangerschaft
- Depression
- Psychosoziale Faktoren
ICPC-2
- R96 Asthma
ICD-10
- J46 Status asthmaticus inkl. akutes schweres Asthma bronchiale
Diagnostik
Diagnostische Kriterien
- Asthmaanfälle können je nach Schweregrad in leichte bis mittelschwere, schwere und lebensbedrohliche Anfälle eingeteilt werden.1,6
- Der klinische Befund ist für das weitere Vorgehen entscheidend, da im Notfall kaum Möglichkeit zur ausführlichen Diagnostik besteht.
Schweregrad des Asthmaanfalls
- Die genannten Symptome, klinischen und apparativen Zeichen müssen nicht alle erfüllt sein. Die Aufzählung dient als Orientierung zur Einschätzung im klinischen Kontext.6
Leichter bis mittelschwerer Anfall
- Sprechen trotz Atemnot noch normal möglich
- Atemfrequenz < 25/min
- Herzfrequenz < 110/min
- PEF ≥ 50 % des persönlichen Bestwertes (PBW)
Schwerer Anfall
- Sprechdyspnoe
- Sauerstoffsättigung < 92 %
- Atemfrequenz ≥ 25/min
- Herzfrequenz ≥ 110/min
- PEF < 50 % des PBW
Lebensbedrohlicher Anfall
- Kein Atemgeräusch
- Flache Atmung/frustrane Atemarbeit
- Bradykardie
- PEF < 33 % des PBW bzw. < 100 l/min
- Arterielle Hypotension
- Zyanose
- Sauerstoffsättigung < 92 %
Differenzialdiagnosen
- Akute Herzinsuffizienz/kardiales Asthma
- Lungenembolie
- Pneumothorax
- Epiglottitis
- Hyperventilation
- Fremdkörperaspiration
- Pneumonie
- Vocal Cord Dysfunction
- Chronisch obstruktive Lungenerkrankung (COPD)
Anamnese
- Anfall mit akuter Verschlechterung bei vorbestehendem Asthma
- Mögliche Erstmanifestation als Anfall mit pfeifender Atmung ohne vorbekanntes Asthma
- Engegefühl in der Brust, Atemnot und Husten
- Episodische Anfälle können insbesondere bei allergischem Asthma zu bestimmten Jahreszeiten gehäuft auftreten.
Klinische Untersuchung
- Beim akuten Asthmaanfall können folgende Befunde vorliegen:1,6
- angestrengte Atmung, Dyspnoe
- exspiratorischer Stridor
- Giemen oder pfeifendes Atemgeräusch
- Klopfschall hypersonor
- erhöhte Atemfrequenz
- Tachykardie
- Einsatz der Atemhilfsmuskulatur
- im schweren Asthmaanfall fehlendes Atemgeräusch durch Überblähung („stille Lunge
"“), Zyanose, Blutdruckabfall, Erschöpfung, Verwirrtheit
Ergänzende Untersuchungen in der Hausarztpraxis
- In der Akutsituation klinische Diagnose stellen.
- Eine Spirometrie ist für die Patient*innen anstrengend und kann den Zustand verschlechtern. Auch PEF-Messungen können bei einem schweren oder lebensbedrohlichen Anfall zur Verschlechterung führen.
Indikationen zur Klinikeinweisung
- Der Abschnitt basiert auf dieser Referenz.6
- Klinikeinweisung erwägen
- bei einem schweren Asthmaanfall.
- Obligate Einweisung ins Krankenhaus
- Leichter bis mittelschwerer oder schwerer Anfall, bei dem sich nach 30–60 Minuten Initialtherapie der Gesamtzustand und die Vitalparameter nicht stabilisiert haben.
- Umgehende Einweisung ins Krankenhaus mit notärztlicher Begleitung
- bei einem lebensbedrohlichen Anfall
- Die Entscheidung über eine Krankenhauseinweisung 1 Stunde nach Therapiebeginn ist möglicherweise besser als initial.
Weitergehende Diagnostik im Krankenhaus
- Die weitergehende Diagnostik im Krankenhaus beinhaltet:6
- Blutgasanalysen
- CRP- und ggf. Procalcitoninbestimmung
- ggf. Bildgebung.
- Dies dient hauptsächlich dem Ausschluss von Differenzialdiagnosen, aber auch dem Erkennen von Pneumonien als Ursache für die Exazerbation des Asthmas.
Therapie
Therapieziele
- Behandlung des akuten Anfalls und Stabilisierung der Erkrankung nach dem Anfall
Allgemeines zur Therapie
- Bei einem akuten Asthmaanfall richtet sich das Vorgehen wesentlich nach dem klinischen Bild (siehe Abschnitt Schweregrad des Asthmaanfalls für Einschätzung des Schweregrads).
- Die ambulante Erstbehandlung beginnt häufig in Eigenverantwortung der Patient*innen. Idealerweise haben die Betroffenen eine Schulung erhalten und können den Asthma-Aktionsplan im Ernstfall strukturiert abarbeiten.6
- Bei der Therapie sind die bereits im Selbstmanagement durchgeführten medikamentösen Maßnahmen – unter Beachtung von Höchstdosierungen und „Pausen
"“-Zeiten (siehe jeweilige Fachinformation) – zu berücksichtigen.6
Basistherapie des Asthmaanfalls
- Die Initialtherapie ist für alle Schweregrade eines Asthmaanfalls gleich:1,6
- atmungserleichternde Körperstellung (z. B. Aufstützen der Arme)
- dosierte Lippenbremse
- 2–4 Hübe eines schnellwirksamen Beta-2-Sympathomimetikums (SABA) als Dosieraerosol, ggf. mit Spacer, ggf. nach 10–15 Minuten wiederholen.
- systemisch Glukokortikoide (Dosis abhängig von Schweregrad)
Therapieempfehlungen laut Leitlinie
- In Deutschland existieren aktuell eine Leitlinie von der Deutschen Gesellschaft für Pneumologie und Beatmungsmedizin (DGP)1 sowie eine Nationale Versorgungsleitlinie (NVL).6
- Im Leitlinienkasten beziehen wir uns auf Empfehlungen der NVL, Abweichungen in der DGP-Leitlinie sind kursiv gedruckt.
- Ein Fließschema für den Therapiealgorithmus des akuten Asthmaanfalls finden Sie in der NVL Asthma.
- Folgende Substanzen sollen im akuten Asthmaanfall nicht eingesetzt werden:1
- Sedative und Anxiolytica wirken atemdepressiv und vermindern das Dyspnoe-Empfinden, ohne dass eine objektive Besserung bewiesen ist.
- Mukopharmaka sind kontraindiziert.
- Die Hydratation mit großen Flüssigvolumina führt zu einer kardialen Belastung.
- Antibiotika sind im Regelfall nicht indiziert und sollten nur eingesetzt werden, wenn der begründete Verdacht eines bakteriellen Auslösers der Exazerbation besteht.
Klimabewusste Verordnung von inhalativen Arzneimitteln
- Die Angaben zu diesem Abschnitt beziehen sich auf die entsprechende Leitlinie der DEGAM.7
- Dosieraerosole (DA) benutzen Treibmittel, um den Wirkstoff in tiefe Lungenabschnitte zu transportieren.
- Diese schädigen zwar die Ozonschicht nicht, sind aber starke Treibhausgase.
- Dadurch haben DA im Vergleich zu Pulverinhalatoren ein vielfach höheres Schädigungspotenzial für die Atmosphäre.
- Nichtsdestotrotz sind DA in folgenden Fällen indiziert:
- bei Kindern < 5 Jahre für die Inhalation von Beta-2-Sympathomimetika oder Glukokortikosteroiden
- bei akutem Asthmaanfall.
- Verschreibende, Apotheker*innen und Patient*innen sollten berücksichtigen, dass zwischen den einzelnen DA beträchtliche Unterschiede in ihrem Global Warming Potential bestehen, und das DA mit einem möglichst niedrigen GWP bevorzugen, wenn sie klinisch vergleichbar wirksam sind.
Weitergehende Maßnahmen im Krankenhaus
- Die NVL empfiehlt, die Initialtherapie im stationären Versorgungsbereich zu überprüfen, fortzuführen und unter Beachtung von unerwünschten Wirkungen auszuschöpfen.
- Sprechen die Patient*innen nicht auf die Initialtherapie an, stehen weitergehende Therapieoptionen zur Verfügung, die individualisiert und abhängig vom Zustand der Patient*innen eingesetzt werden können.6
- Die weitergehenden Therapieoptionen umfassen:6
- Die folgenden Empfehlungen werden von der Leitlinie der DGP, nicht jedoch durch die NVL genannt:1,6
- Ausgleich einer metabolischen Azidose mit Bicarbonat bei pH < 7,2
- Theophyllin initial 5 mg/kg Körpergewicht (KG) als Kurzinfusion; Erhaltungsdosis 0,5–0,7 mg/kg/KG/h, bei vorheriger Theophyllin-Therapie zuerst Bestimmung der Serumkonzentration, dann Dosisanpassung
- Theophyllin nur bei Patient*innen mit lebensbedrohlichem Asthma und fehlender Besserung auf die initiale Therapie als Einzelfallentscheidung
Betreuung nach einem Asthmaanfall
- Nach der Akutversorgung oder (intensiv-)stationären Behandlung ist neben der Nachsorge die Prävention eines weiteren Asthmaanfalls entscheidend.6
- Dazu empfiehlt die NVL folgende Maßnahmen durch die Primärversorger*innen: 6
- Überprüfen/Aktualisieren/Aushändigen eines individuellen Asthma-Aktionsplans
- Evaluation/Beseitigung der Risikofaktoren für den Asthmaanfall
- Schulung/Nachschulung
- bei einem lebensbedrohlichen Anfall: zeitnahe ambulante Weiterbehandlung durch Pneumolog*innen
Empfehlungen für Patient*innen
- Der Abschnitt basiert auf dieser Referenz.6
- Idealerweise haben die Patient*innen eine Schulung erhalten und können den Asthma-Aktionsplan im Ernstfall strukturiert abarbeiten (Asthma-Aktionsplan):
- Schweregrad objektivieren (Atmung, Sprache, PEF).
- Bedarfstherapie anwenden, atmungserleichternde Körperhaltung und dosierte Lippenbremse.
- Wirksamkeit der Erstmaßnahmen prüfen (Atmung, Sprache, PEF).
- Wenn unwirksam: Bedarfstherapie wiederholen, frühzeitig orales Glukokortikoid anwenden.
- Wenn unwirksam: Ärzt*in oder Notruf konsultieren.
Prävention
- Adäquate Langzeittherapie des chronischen Asthmas
- Auslöser – z. B. Allergene, kalte Luft, inhalative Schadstoffe – meiden.
- Keine potenziell anfallsauslösenden Medikamente (ASS, NSAR oder Betablocker)
- Schulung über Symptome und frühe Notfallbehandlung eines Asthmaanfalls
- Ggf. multimodale rehabilitative Maßnahmen
- Rauchverzicht
Verlauf, Komplikationen und Prognose
Verlauf
- Ein Asthmaanfall ist häufig Ausdruck eines Fortschreitens der Erkrankung oder einer unzureichenden Langzeittherapie. Nach dem akuten Anfall sollte daher eine Kontrolle und evtl. eine Anpassung der Behandlung erfolgen.
- Siehe auch den Artikel Asthma.
Erhöhtes Mortalitätsrisiko im Asthmaanfall
- Folgende Faktoren weisen auf ein erhöhtes Mortalitätsrisiko im schweren Asthmaanfall hin:1
- Vorgeschichte eines beinahe letal verlaufene Asthmaanfalls („Near-fatal Asthma")
- notfallmäßige oder stationäre Behandlung des Asthmas im zurückliegenden Jahr
- vorherige Intubation und mechanische Beatmung wegen Asthma
- laufende systemische Glukokortikosteroid-Medikation oder kürzliches Absetzen einer systemischen Glukokortikosteroid-Therapie
- übermäßiger Einsatz von Beta-2-Sympathomimetika zur Symptomlinderung
- psychosoziale Probleme oder Negation von Asthma oder seines Schweregrades
- mangelnde Therapietreue in der Vergangenheit
Komplikationen
- Akute Asthmaanfälle sind potenziell tödlich.
Prognose
- Die allermeisten Anfälle lassen sich effektiv behandeln.
- 2018 starben in Deutschland 50 Menschen an einem Status asthmaticus.3
Verlaufskontrolle
- Bei jeder Verlaufskontrolle sollen folgende Parameter erhoben werden:6
- Asthmasymptome tagsüber
- Asthmasymptome bei körperlicher Belastung
- nächtliches Erwachen aufgrund von Symptomen
- Häufigkeit des Einsatzes von Bedarfsmedikation
- Einschränkungen der Aktivitäten des Alltags
- Therapieadhärenz
- Inhalationstechnik
- Häufigkeit des Auftretens und Auslöser von Exazerbationen
- Wirksamkeit und Verträglichkeit der medikamentösen Therapie
- Siehe außerdem den Abschnitt Betreuung nach einem Asthmaanfall.
Patienteninformationen
Worüber sollten Sie die Patient*innen informieren?
- Über die Warnzeichen eines Asthmaanfalls
- Über das Behandlungsschema
- Siehe auch den Abschnitt Empfehlungen für Patient*innen.
Patienteninformationen in Deximed
Asthma
- Asthma
- Wie wird Asthma diagnostiziert?
- Wie kann ein Asthmaanfall vermieden werden?
- Erste Hilfe bei Asthma
- Asthmaanfall bei Erwachsenen
- Anstrengungsasthma
- Asthma, Ursachen und auslösende Faktoren
- Asthma und Allergie
- Asthma und Rauchen
- Warum sollten Sie das Rauchen aufgeben, und wie gelingt es?
- Asthma und Schwangerschaft
- Berufsbedingtes Asthma
- Asthma bei Sportler*innen
PEF-MessungenSpirometrie
Asthma bei Kindern und Jugendlichen
- Asthma bei Kindern
- Asthmabehandlung bei Kindern
- Asthmaanfall bei Kindern
- Gesundheitsinformation.de: Asthma – Informationen für Eltern
Illustrationen
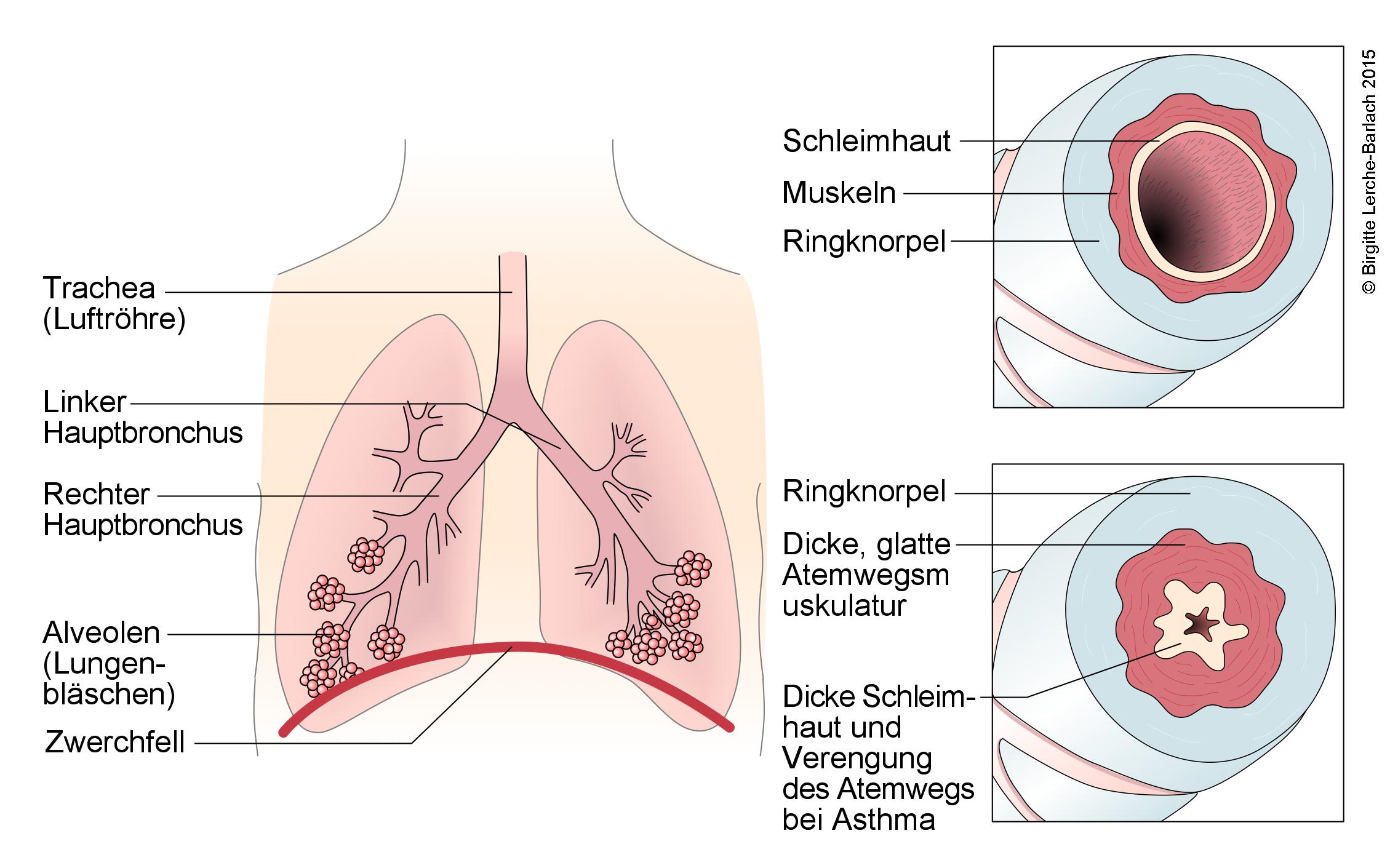
Atemwege und Veränderungen bei Asthma bronchiale
Quellen
Leitlinien
- Deutsche Gesellschaft für Allgemeinmedizin und Familienmedizin. Klimabewusste Verordnung von inhalativen Arzneimitteln. S1, AWMF-Nr. 053-059. Stand 2022. www.degam.de
- Deutsche Gesellschaft für Pneumologie und Beatmungsmedizin (DGP). Diagnostik und Therapie von Patienten mit Asthma. AWMF-Leitlinie Nr. 020-009. S2k, Stand 2017. www.awmf.org
- Ärztliches Zentrum für Qualität in der Medizin (ÄZQ). Nationale Versorgungsleitline Asthma. 4. Auflage, Stand 2020. www.leitlinien.de
- Global Initiative for Asthma. Pocket Guide for Asthma Management and Prevention. Stand 2020. www.ginasthma.org
Literatur
- Deutsche Gesellschaft für Pneumologie und Beatmungsmedizin (DGP). Diagnostik und Therapie von Patienten mit Asthma. AWMF-Leitlinie Nr. 020-009, Stand 2017. www.awmf.org
- Rodrigo GJ, Rodrigo C, Hall JB.
.Acute asthma in adults: a review. Chest 2004; 125(3): 1081. pmid:15006973 PubMed - Gesundheitsberichterstattung des Bundes. Diagnosedaten 2018. ICD-10 J45-J46 (Asthma).
wwwgesund.gbe-bund.de - GBD 2015 Chronic Respiratory Disease Collaborators. Global, regional, and national deaths, prevalence, disability-adjusted life years, and years lived with disability for chronic obstructive pulmonary disease and asthma, 1990-2015: a systematic analysis for the Global Burden of Disease Study 2015. Lancet Respir Med. 2017 Sep;5(9):691-706. doi: 10.1016/S2213-2600(17)30293-X Epub 2017 Aug 16. PubMed PMID: 28822787 PubMed
- Global Initiative for Asthma. Pocket Guide for Asthma Management und Prevention. Stand 2020. ginasthma.org
- Ärztliches Zentrum für Qualität in der Medizin (ÄZQ). Nationale Versorgungsleitline Asthma. 4. Auflage, Stand 2020. www.leitlinien.de
- Deutsche Gesellschaft für Allgemeinmedizin und Familienmedizin. Klimabewusste Verordnung von inhalativen Arzneimitteln. S1, AWMF-Nr. 053-059. Stand 2022. www.degam.de
Autor*innen
- Lino Witte, Dr. med., Arzt in Weiterbildung, Innere Medizin, Frankfurt
- Monika Lenz, Fachärztin für Allgemeinmedizin, Neustadt am Rübenberge
- Jonas Klaus, Arzt, Freiburg i. Br.
- Die ursprüngliche Version dieses Artikels basiert auf einem entsprechenden Artikel im norwegischen hausärztlichen Online-Handbuch Norsk Elektronisk Legehåndbok (NEL, https://legehandboka.no/).