Was ist das akute Koronarsyndrom?
Das akute Koronarsyndrom ist ein lebensbedrohliches Krankheitsbild, das durch den plötzlichen Verschluss von einem oder mehreren Herzkranzgefäßen (Koronararterien) verursacht wird. Die Patient*innen verspüren meist starke Schmerzen oder ein Engegefühl in der Brust, die in den linken Arm, Kiefer, Schulter, Bauch oder andere angrenzende Körperregionen ausstrahlen können. Insbesondere bei Patient*innen mit Diabetes mellitus, bei älteren Menschen und Frauen können jedoch Schmerzen auch fehlen. Atemnot, Übelkeit, Schweißausbrüche, Schwindel und Unwohlsein bis hin zu Todesangst können weitere Anzeichen sein. Als Vorboten können auch Abgeschlagenheit, Schlafstörungen und Kurzatmigkeit auftreten.
Das akute Koronarsyndrom beinhaltet verwandte Krankheitsbilder unterschiedlichen Ausmaßes, die sich durch akute Brustschmerzen äußern. Hierzu gehören Herzinfarkt mit EKG-Veränderung (ST-Hebungsinfarkt, STEMI) oder ohne solche Veränderungen (Nicht-ST-Hebungsinfarkt, NSTEMI) und die instabile Angina pectoris. Da die Behandlung zunächst identisch ist und eine Unterscheidung zwischen diesen drei Formen oft erst im weiteren Verlauf möglich ist, fasst man sie in der Notfallmedizin unter diesem Sammelbegriff zusammen.
Ursachen
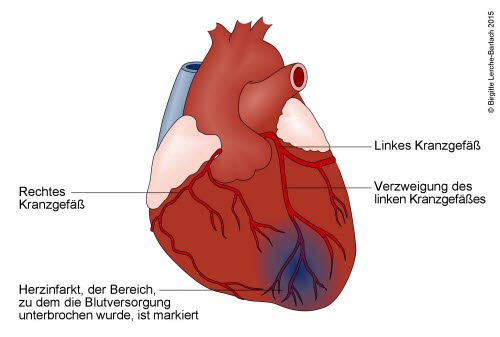
Das akute Koronarsyndrom entsteht durch eine Einengung oder den Verschluss eines Herzkranzgefäßes, das den Herzmuskel mit sauerstoffreichem Blut versorgt. Hierzu trägt oft ein Einriss von Fettablagerungen an der Gefäßinnenwand bei, wodurch sich ein Blutgerinnsel bildet, das das Gefäß verstopft. Durch die fehlende Sauerstoffzufuhr zum dahinter liegenden Gewebe wird dieses geschädigt.
Die drei Formen geben das unterschiedliche Ausmaß der Minderdurchblutung wieder. Bei der leichtesten Form, der instabilen Angina pectoris, bestehen lediglich Beschwerden, während beim Nicht-ST-Hebungsinfarkt Laborwerte wie Troponin und bei der schwersten Form, dem ST-Hebungsinfarkt, EKG-Veränderungen auf ein Absterben von Herzmuskelzellen hindeuten. Abgestorbenes Herzmuskelgewebe wird im Verlauf durch minderwertiges Narbengewebe ersetzt, dem die Fähigkeit fehlt, sich zusammenzuziehen. Das Herz wird also in seiner Funktion, Blut durch den Körper zu pumpen, eingeschränkt. Um eine solche dauerhafte Schwächung des Herzens zu verhindern, ist eine schnelle Behandlung beim akuten Koronarsyndrom wichtig.
Diagnose
Beim akuten Koronarsyndrom handelt es sich um eine vorläufige Diagnose, die bei den typischen Beschwerden zunächst auf Verdacht gestellt wird. Patient*innen mit akutem Koronarsyndrom werden umgehend in ein Krankenhaus eingewiesen.
Die wichtigsten Untersuchungen im Notfall sind ein Elektrokardiogramm (EKG) und Blutwerte wie Troponin. Diese entscheiden über das weitere Vorgehen. Erhöhte Troponinwerte deuten auf einen Herzinfarkt hin. Je nach Schweregrad und Risiko werden zusätzliche Untersuchungen mit Ultraschall (Echokardiografie) oder Herzkatheter durchgeführt. Im Verlauf kann so die definitive Diagnose – instabile Angina pectoris, Nicht-ST-Hebungsinfarkt oder ST-Hebungsinfarkt – gestellt werden. Ggf. werden auch andere mögliche Ursachen in Betracht gezogen.
Behandlung
Da es sich beim akuten Koronarsyndrom um ein lebensbedrohliches Ereignis handelt, werden die Patient*innen auf einer Intensivstation oder einer auf Brustschmerzen spezialisierten Abteilung („Chest Pain Unit“) überwacht. Zur Linderung der Beschwerden werden gefäßerweiternde Medikamente (v. a. Nitroglyzerin) und starke Schmerzmittel wie Morphin eingesetzt. Einige Patient*innen erhalten auch Sauerstoff über einen Schlauch zur Nase oder eine Maske. Um die Bildung von Blutgerinnseln im verengten Gefäß zu verhindern, werden sogenannte Plättchenhemmer wie Acetylsalicylsäure (ASS) und Ticagrelor sowie blutgerinnungshemmende Medikamente (z. B. Heparin) gegeben. Evtl. werden zusätzlich blutdrucksenkende Medikamente (Betablocker) verabreicht.
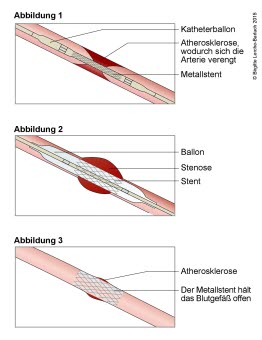
Je nach Ausprägung der Beschwerden, Befunden in den Untersuchungen und Risiko der Patientin/des Patienten wird im Krankenhaus eine perkutane Koronarintervention durchgeführt. Je mehr Hinweise auf einen schwerwiegenden Infarkt vorliegen, desto schneller sollte diese erfolgen. Hierbei führt man einen dünnen Draht (Katheter) in ein Blutgefäß der Leiste oder des Handgelenks ein. Dieser wird bis zu den Herzkranzgefäßen vorgeschoben. Durch Gabe von Kontrastmittel und Röntgen werden die Einengungen der Herzkranzgefäße gezeigt. Das verengte Blutgefäß wird durch Aufblasen eines Ballons geweitet. So kann die Durchblutung des Herzmuskels wieder verbessert und Teile des Herzmuskels vor dem Absterben bewahrt werden. Durch Einsetzen eines Stents, eines Röhrchens aus Drahtgeflecht, versucht man das Gefäß dauerhaft offenzuhalten. Die Patient*innen sind beim Eingriff meist bei Bewusstsein.
Im Anschluss sollen die Patient*innen Plättchenhemmer für 12 Monate einnehmen, um ein Verschließen des Stents zu verhindern. ASS wird häufig als Dauertherapie verordnet. Auch Betablocker sollten mindestens 1 Jahr ab Auftreten des akuten Koronarsyndroms eingenommen werden. Zusätzlich wird die Einnahme von Statinen zur Senkung des Cholesterinspiegels empfohlen.
Weitere Behandlung und Prognose
Die Formen des akuten Koronarsyndroms, insbesondere der Herzinfarkt, gehören zu den häufigsten Todesursachen in Deutschland. In den ersten Stunden nach Einsetzen der Beschwerden treten häufig Herzrhythmusstörungen auf, die zum Herzstillstand und Tod führen können. Darüber hinaus wird das Herz durch abgestorbenes Herzmuskelgewebe dauerhaft geschwächt (Herzinsuffizienz). Deshalb sind das schnelle Erkennen und die rechtzeitige Behandlung entscheidend für den Verlauf. In den letzten Jahrzehnten ist die Sterblichkeit durch eine verbesserte Versorgung der Patient*innen zurückgegangen.
Nach einem Herzinfarkt oder einer Bypass-Operation wird die Durchführung eines Rehabilitationsprogramms empfohlen.
Auch in den Monaten nach einem akuten Koronarsyndrom haben die Patient*innen noch ein erhöhtes Risiko. Für die Prognose als auch die Linderung der Beschwerden ist deshalb die Behandlung der koronaren Herzkrankheit wichtig, außerdem eine Änderung des Lebensstils (Rauchstopp, mehr Bewegung, gesunde Ernährung, Gewichtsabnahme, Stressabbau) und vorbeugende Medikamente. Eine jährliche Grippeschutzimpfung wird empfohlen.
Weitere Informationen
- Instabile Angina pectoris
- Herzinfarkt
- Angina pectoris, Behandlung
- Herzarrrhythmie
- Koronare Herzkrankheit
- Koronare Herzerkrankungen, Untersuchungen
- Koronare Herzerkrankheit, Ernährung und Bewegung
- Warum sollten Sie das Rauchen aufgeben, und wie gelingt es?
- Körperliche Aktivität bei Herz-Kreislauf-Erkrankungen
- Übergewicht und Gewichtsabnahme – wie das gelingt
- Akutes Koronarsyndrom – Informationen für ärztliches Personal
- Gesundheitsinformation.de: Was passiert bei einer Herzkatheter-Untersuchung?
- Patienten-Information.de: Koronare Herzkrankheit – Verhalten im Notfall
- Deutsche Herzstiftung: Selbsthilfegruppen
Autor*innen
- Martina Bujard, Wissenschaftsjournalistin, Wiesbaden
- Dietrich August, Arzt, Freiburg im Breisgau