Allgemeine Informationen
Definition
- Der gesamte Abschnitt basiert auf dieser Referenz.1
Definition
- Synonyme: Tendopathie, Tendinopathie, Tendinitis
- akute Entzündung einer Sehne oder eines Sehnenansatzes
- Tendinose
- Chronische Erkrankungen, bei denen es oft zu degenerativen Veränderungen des Sehnengewebes kommt.
- Die Bursa kann mitbetroffen sein.
- Wichtigste Tendopathien der Schulter:
- Supraspinatus-Tendopathie
- Infraspinatus-Tendopathie
- Subscapularis-Tendopathie
- Bizeps-Tendopathie.
Klassifikation für Überlastungsschäden
- Peritendinitis: Entzündung des Sehnen-umgebenden Gewebes
- Tendinose: Sehnendegeneration mit und ohne Peritendinitis
- Ruptur: partiell oder komplett2
Häufigkeit1
- Schulterschmerzen sind die dritthäufigsten muskuloskelettalen Beschwerden (nach unteren Rücken- und Nackenschmerzen).3
- Jährliche Inzidenz 7–25 % – dazu zählen allerdings auch Rupturen, Kapsulitiden und Bursitiden.
- Betroffene Sehnen der Rotatorenmanschette
- Am häufigsten die Supraspinatussehne, gefolgt von der Infraspinatus- und Subscapularissehne; Teres minor ist nur sehr selten betroffen.
Ätiologie und Pathogenese1
- Tendopathien
- akute Überlastung, zu große Belastung über einen größeren Zeitraum
- Trauma, wie z. B. Sturz auf Schulter
- Tendinosen
- schrittweise und sekundär nach Verletzung
- Können sich so langsam und über einen so langen Zeitraum entwickeln, dass Ursache nicht mehr erinnerbar ist.1
- Pathogenese multifaktoriell4
- mikrovaskuläre als auch degenerative, anatomische und mechanische Faktoren
- Die Entzündungskomponente ist möglicherweise weniger bedeutend als bisher angenommen.
- Neovaskularisation, mit dem Einwachsen von Nervenenden in die entzündete Sehne, scheint wichtige Rolle zu spielen.5
Impingement
- Impingement heißt auf Deutsch „Zusammenstoß“.
- Aneinanderschlagen von Strukturen unter dem Schulterdach
- vor allem bei Elevation wenig Platz zwischen Humeruskopf und Schulterdach
- Primäres Impingement
- mechanische Ursache im Subakromialraum, z. B. hakenförmiges Akromion, Schultereckgelenkarthrose mit Osteophyten
- häufige Ursache für Tendopathien: Einklemmen der Sehnen zwischen Humeruskopf und Schulterdach
- vermehrte Inzidenz von Rotatorenmanschettenrupturen6
- Sekundäres Impingement
- funktionelle Störung der Zentrierung des Humeruskopfs:7Dyskinesie der Skapula, Ligamentinstabilität, Muskeldysbalancen
Supraspinatus-Tendopathie
- Häufigste Tendopathie der Schulter
- Bei abduzierter Schulter wenig Raum zwischen Tuberculum majus und Akromion
- Einklemmen der Supraspinatus-Sehne
- Repetitive Abduktionsbewegungen führen zu Mikroverletzungen und ischämischer Kompression.
Subscapularis-Tendopathie
- Meistens ist der Ansatz am Tuberculum minus betroffen.
- Ein kleiner Teil des Ansatzes befindet sich am Humerus, leicht distal zum Tuberculum minus und medial zur Bizepsrinne.
Bizeps-Tendopathie
- Nur 5 % der Fälle sind isolierte Bizeps-Tendopathien im Sulcus bicipitalis.8
- In den restlichen 95 % der Fälle sind es Begleitverletzungen.
- Riss in der Rotatorenmanschette
- Riss im oberen Labrum von anterior nach posterior (SLAP-Läsion)
Disponierende Faktoren1
- Schwere und einseitige Arbeit mit den Händen über Kopf
- Häufiges Heben und Tragen
- Frühere Verletzung der Schulter
ICPC-2
- L92 Schulter-Syndrom
ICD-10
- M75 Schulterläsionen
- M75.1 Läsionen der Rotatorenmanschette (u. a. Supraspinatus-Syndrom)
- M75.2 Tendinitis des M. biceps brachii
- M75.3 Tendinitis calcarea im Schulterbereich
- M75.4 Impingement-Syndrom der Schulter
- M75.8 Sonstige Schulterläsionen
- M75.9 Schulterläsion, nicht näher bezeichnet
Diagnostik
Diagnostische Kriterien
- Isometrische Tests sind schmerzhaft.
- evtl. schmerzbedingtes Kraftdefizit
- Die passive Beweglichkeit ist meistens voll erhalten.
- Im Speziellen sind die Befunde für die einzelnen Sehnen so, wie im Abschnitt Klinische Untersuchung beschrieben.
Differenzialdiagnosen
- Schulter-Bursitiden (akut oder chronisch), können gleichzeitig mit Tendopathien auftreten.
- Schulter-Kapsulitis
- Tendinosis calcarea
- Rotatorenmanschettenläsion
- Fraktur
- Andere Erkrankungen (Lungentumor, Leber/Galle, Herz)
Anamnese
- Ungewohnte Belastung der Schulter bei der Arbeit oder bei Freizeitaktivitäten
- In der Regel Überkopfarbeiten, z. B. Decke streichen.
- Schmerzen lateral im Oberarm, die bei Belastung des Arms zunehmen.
- vor allem Elevation und Abduktion schmerzhaft
- Liegen auf betroffener Seite schmerzhaft
- Ausstrahlung der Schmerzen bis in den Unterarm möglich
- Die klinische Untersuchung ist ausschlaggebend, um die betroffene Sehne zu ermitteln.
Wichtig bei der Anamnese
- Erfragen Sie:
- Lokalisierung der Schmerzen
- Beginn, Dauer und Entwicklung
- Ruhe und/der Nachtschmerzen
- Beschwerdebesserung bzw. -verschlechterung durch welche Aktivitäten
- bereits durchgeführte Therapie.
Klinische Untersuchung
Systematische Untersuchung der Schulter
- Führen Sie eine funktionelle Untersuchung der Schulter durch.
Allgemeines
- Schmerzen beim isometrischen Test
- Muskel bzw. Sehne werden ohne Bewegung maximal gegen Widerstand angespannt.
- Passive Beweglichkeit normal
- Painful Arc (schmerzhafter Bogen)
- Schmerzen bei 60–120 Grad Abduktion
- Hinweis auf Impingement
- Palpationsschmerz
- Tuberculum majus
- Ansatz M. supraspinatus, infraspinatus und teres major
- Tuberculum minus
- Ansatz M. subscapularis
- Sulcus intertubercularis
- Verlauf langer Bizepssehne
- Processus coracoideus
- Ursprung kurzer Bizepssehne, M.pectoralis minor und M. coracobrachialis
- Tests nach Lokalanästhesie
- In unsicheren Fällen kann ein Lokalanästhetikum in die Struktur injiziert werden, die am wahrscheinlichsten betroffen ist.
- Ein negativer Test nach der Injektion bestätigt die Diagnose.
Testreaktion bei Supraspinatus-Tendopathie
- Für weitere Informationen siehe den Artikel Supraspinatus-Tendopathie.
- Hauptbefunde
- positiver isometrischer Abduktionstest
- vollständige Mobilität im Gelenk
- Aktive und passive Abduktion
- „schmerzhafter Bogen“ bei 60–120 Grad Abduktion (s. o.)
- Passive Außen- und Innenrotation
- Die Endstellung bei Innenrotation und Außenrotation kann schmerzhaft sein.
- Isometrische Abduktion
- schmerzhaft
- Palpation
- Tuberculum majus druckdolent
Testreaktion bei Infraspinatus-Tendopathie
- Für weitere Informationen siehe
den Artikel Tendinitis der Infraspinatussehne.
- Hauptbefunde
- positiver isometrischer Außenrotationstest
- vollständige Mobilität im Gelenk
- Passive Innen- und Außenrotation
- Sowohl passive Innen- als auch Außenrotation können in der Endstellung schmerzhaft sein.
- Isometrische Außenrotation
- schmerzhaft
- Palpation des Sehnenansatzes
- Tuberculum majus druckdolent
Testreaktion bei Subscapularis-Tendopathie
- Für weitere Informationen siehe
den Artikel Subscapularis-Tendopathie.
- Hauptbefunde
- positiver isometrischer Innenrotationstest
- vollständige Mobilität im Gelenk
- Passive Innen- und Außenrotation
- Meistens ist die Endstellung in Außenrotation schmerzhaft; dabei maximale Dehnung der Subscapularis-Sehne.
- Isometrische Innenrotation
- schmerzhaft
- Palpation des Sehnenansatzes
- Tuberculum minus druckschmerzhaft
Testreaktion bei Bizeps-Tendopathie
- Hauptbefunde
- Positiver isometrischer Supinationstest: Der Bizeps ist der stärkste Supinator des Unterarms.
- positiver isometrischer Flexionstest im Ellbogengelenk
- Palpation der Sehne
- Sehne des langen Bizepskopfs verläuft in Sulcus intertubercularis.
- Sehne des kurzen Bizepskopfs entspringt an Proc. coracoideus.
Weitere Diagnostik in der Hausarztpraxis
- Blutuntersuchungen haben einen geringen diagnostischen Wert.
Diagnostik beimbei SpezialistenSpezialist*innen
Röntgen
- Im frühen Krankheitsverlauf normalerweise nicht indiziert
- Bei chronischen Erkrankungen und Tendinosen kommt es zu Sehnendegeneration und oft zu Verkalkungen in Sehne und Bursa.
- Eine Degeneration ist ab einem Alter von 40 Jahren sehr verbreitet und geht in den meisten Fällen nicht mit Schmerzen einher.
- Differenzialdiagnose: Eine Tendinosis calcarea ist in der Regel sehr schmerzhaft.
- Weichteilverkalkungen gehen oft spontan wieder zurück.
Ultraschall
- Beurteilung oberflächlicher Sehnen- oder Muskelläsionen sowie Bursitiden
MRT
- Empfiehlt sich bei:
- Therapieversagen
- uneindeutiger Diagnose
- Verdacht auf Risse in der Rotatorenmanschette oder im Labrum.
- Darstellung von
- subakromialen Strukturen: Bursae, Rotatotorenmanschette, Bizepssehne, Labrum
- möglichen Ursachen von primärem Impingement: Osteophyten, pathologische Veränderungen im AC-Gelenk oder ein hakenförmiges Akromion.9-10
Indikationen zur Überweisung
- Bei anhaltenden Beschwerden und unzureichender Wirksamkeit der Behandlung
Checkliste zur Überweisung
Subakromiales Impingement, Schulterschmerzen
Zweck der Überweisung
Bestätigende Diagnostik? Injektionsbehandlung? Operation? Sonstiges?
Anamnese
Dauer und Beginn? Trauma? Überbelastung?
Schmerzen? Ruheschmerzen? Nachtschmerzen? Anhaltende Beschwerden? Schwierigkeiten bei Elevation oder Rotation des Arms? Provozierende Aktivitäten?
Verlauf und Entwicklung? Behandlungsversuch: Wirkung?
Andere relevante Krankheiten?
Regelmäßige Medikamente?
Konsequenzen: Funktionsverlust? Arbeitsunfähigkeit?
Klinische Untersuchung
Passive und aktive Mobilität? „Schmerzhafter Bogen“ bei Abduktion? Muskelkraft bei isometrischen Tests? Schmerzreaktion bei isometrischen Tests?
Apparative Diagnostik
MRT?
Sonografie?
Evtl. Röntgen? Sonstiges?
Therapie
Therapieziele
- Schmerzen lindern.
- Die natürliche Schulterfunktion wiederherstellen.
Allgemeines zur Therapie
- Informieren Sie die
PatientenPatient*innen über Möglichkeiten der Eigenbehandlung in Kombination mit einer angemessenen medizinischen Behandlung.
Leitlinie: Rotatorenmanschette – Therapie11
- Evidenzbasierte Behandlungsverfahren
- medikamentös
- Schmerzlinderung durch NSAR
- Physiotherapie
- Bewegungstherapie (Dehnung, Krafttraining und skapuläre Stabilisationsübungen) in Kombination mit manueller Therapie: Verbessert die Funktion, das Bewegungsausmaß und die Kraft.
- Eigenübungsprogramm (Dehnung und Krafttraining) sollte nach Einführung durch eine Physiotherapeutin/einen Physiotherapeuten durchgeführt werden.
- Kortison-Infiltrationen
- Kombination aus kortikosteroiden Injektionen mit Bewegungstherapie und manueller Therapie
Empfehlungen für PatientenPatient*innen
- Arbeiten und Aktivitäten vermeiden, die die Schmerzen verschlimmern.
Vorschläge für Übungen, die die PatientenPatient*innen zu Hause durchführen können
- Supraspinatus-Tendopathie
- Siehe dort.
- Infraspinatus-Tendopathie
- Siehe dort.
- Subscapularis-Tendopathie
- Siehe dort.
- Bizeps-Tendopathie
- Dehnen des Bizeps, 2 Sätze mit Dehnungsübungen von 30 Sekunden Dauer pro Dehnung
- exzentrisches Training des Bizeps, 3 Sätze mit jeweils 10 Wiederholungen
- Dehnen des Bizeps, 1 Satz mit Dehnungsübungen von 30 Sekunden Dauer pro Dehnung
- Dehnungsübungen werden sowohl vor als auch nach der Kraftübung durchgeführt, insgesamt werden 3 Runden Dehnungsübungen und 3 Runden Kraftübungen durchgeführt.
- Das Übungsprogramm wird 1-mal pro Tag bis zu 3 Monate lang durchgeführt.
- Steigern des Krafttrainings, wenn es das Schmerzniveau zulässt, bei der Kraftübung sollen geringe Schmerzen toleriert werden.
Medikamentöse Therapie
Allgemeines
- Akut oder subakut können NSAID wirksam sein.12
- Wenn die Schmerzen bereits viele Wochen oder Monate angedauert haben, kann ein Therapieversuch mit Kortison-Injektionen unternommen werden.
Kortikosteroid-Injektionen
- Wirkung
- wahrscheinlich nur vorübergehende Wirkung13
- Steroid-Injektionen wirken schnell, innerhalb von 1–2 Tagen und können 1- bis 2-mal mit 1- bis 2-wöchigen Abständen wiederholt werden.14
- keine Unterschiede zwischen ultraschallgesteuerten Steroid-Injektionen, Injektionen an klinisch bestimmten Injektionsorten und systemischer Gabe (Injektionen in die Gluteusmuskulatur)15-16
- Die Wirkung ist in den ersten 3 Monaten deutlich besser als bei Placebo und Physiotherapie, aber kaum besser als bei Naproxen.
- Viele
PatientenPatient*innen erhalten Kortison-Injektionen nach erfolglosen Therapieversuchen mit NSAR.
- Diese
PatientenPatient*innen wurden noch nicht in Studien evaluiert.17
- Laut einer Studie sind Physiotherapie und Steroid-Injektionen gleichwertig wirksam über einen Zeitraum von 1, 2, 6 und 12 Monaten.18
- Ein Cochrane-Review kommt zu dem Schluss, dass weitere Studien erforderlich sind, und dass folgende wichtige Fragen der Klärung bedürfen:
- Welche Bedeutung hat die genaue Lokalisation der Injektion?
- Häufigkeit, Dosierung und Art des Kortikosteroids?19
- Methode
- Die Injektion wird in 5–10 kleinen Dosen um den betroffenen Bereich herum verteilt deponiert, meistens tendoperiostal.
- Dosierung, z. B. Triamcinolon: 10–20 mg
- Niemals in die Sehne injizieren.
- Belastungen der Sehne in der ersten Woche nach der Injektion vermeiden.
- Nebenwirkungen
- vorübergehender Anstieg der Schmerzen
- Gefahr von Rupturen
- bei versehentlicher Injektion in die Sehne
Tendinosis calcarea
- Synonym: Kalkschulter
- Diagnostik: Röntgen oder Ultraschall
- Therapie der Wahl: Stoßwellentherapie
- Ein Effekt der hochenergetischen Stoßwelle zur Kalkauflösung ist gesichert.7
- Metaanalyse von 2017
- Sowohl ultraschallgesteuertes Needling als auch radiale extrakorporale Stoßwellentherapie (rESWT) und auch die hochenergetische fokussierte Stoßwellentherapie (FSWT) können die Schmerzen lindern und die Kalkdepots vollständig auflösen.20
- FSWT wird dabei als die beste Methode angegeben.
Supraspinatus-Tendopathie
- Siehe den Artikel über Musculus supraspinatus.
Infraspinatus-Tendopathie
- Siehe den Artikel über Musculus infraspinatus.
Subscapularis-Tendopathie
- Siehe den Artikel über Musculus subscapularis.
Bizeps-Tendopathie
- Eine Tendopathie in der Sehne des langen Bizepskopfs kommt selten vor.
- Die
PatientenPatient*innen sitzen und halten den Arm in einer neutralen Position gerade nach unten.
- Die Steroid-Injektion kann entlang der Sehne entsprechend der Bizepsrinne am Caput humeri gesetzt werden.
Weitere Behandlungsmethoden
- Krankschreibung, wenn sie nötig ist.
- Abhängig vom Beruf sollten manche
PatientenPatient*innen für einen längeren Zeitraum krankgeschrieben werden.
- Vermeidung schmerzprovozierender Aktivitäten
- Die Wirksamkeit verschiedener nichtmedikamentöser Interventionen (z. B. Röntgen-Reizbestrahlung, Iontophorese, TENS) sind nicht oder kaum wissenschaftlich dokumentiert.
Physiotherapie
- Initial angeleitetes Training zur Normalisierung der Funktion (humeroskapularer Rhythmus)
- Anschließend Training der Muskulatur der Rotatorenmanschette (Stabilisierung), später viele Wiederholungen mit geringem Gewicht
- Training
- Eine Metaanalyse kommt zu dem Schluss, dass Training zu genauso guten Ergebnissen führen kann wie eine Operation.21
- Studien deuten darauf hin, dass angeleitetes Kraft- und Funktionstraining wirkungsvoll ist.22
- Übungen/Training bei Tendopathien sind vermutlich wirksamer als eine extrakorporale Stoßwellentherapie.23
- Querfriktionsmassage
- Kann eine Ergänzung zur Bewegungstherapie sein, jedoch bisher ohne wissenschaftliche Evidenz.
- Ziel: Adhäsionen nach der Bildung von Narbengewebe am Sehnenansatz lösen.
- Manuelle Therapie
- Beinhaltet die Anwendung bestimmter Techniken zur Mobilisierung des Gelenks und des Weichteilgewebes.
- Manuelle Therapie in Kombination mit physiotherapeutischen Übungen ist effektiver als Übungen allein.24-25
Extrakorporale Stoßwellentherapie (ESWT)
- Bei Tendinosis calcarea indiziert7
- Bewirkt Verbesserungen bei Schmerzen und der Schulterfunktion und kann zum vollständigen Rückgang der Kalkdepots führen.26-27
Chirurgische Behandlung
- Von einer chirurgischen Dekompression bei Impingement ist einer Metaanalyse von 2019 zufolge abzuraten.28
- Eine Operation führt im Vergleich zu einer konservativen Behandlung nicht zu einer stärkeren Reduzierung der Symptome.
- Das Risiko für schwerwiegende Komplikationen bei einer Operation ist deutlich erhöht.
- Es gibt keine klinisch signifikanten Unterschiede zwischen den Behandlungsergebnissen bei operativer Dekompression, Sham-Chirurgie (Placebo) oder keiner Intervention.29
- Alle
PatientenPatient*innen hatten zuvor ein Trainingsprogramm absolviert und mindestens eine Kortison-Injektion erhalten.
- Operation nur als Ultima Ratio bei konservativen Therapieversagen mit mindestens 3 Monaten intensiven Muskeltraining
Prävention
- Zusammenarbeit mit
demden Arbeitgeber*innen oder dem betrieblichen Gesundheitsmanagement zur Anpassung der Arbeit
- Betriebsinterne Wiedereingliederung oder aktive Krankschreibung für einen gewissen Zeitraum können hilfreich sein und es den
PatientenPatient*innen erleichtern, wieder an die Arbeit herangeführt zu werden.
- Vermeiden Sie eine Immobilisierung der Schulter.
Verlauf, Komplikationen und Prognose
Verlauf
- Unbehandelt kann eine chronische Tendopathie über Jahre andauern, dabei variiert der Grad der Beschwerden, oft mit einer Verschlechterung nach ungewohnter Belastung.
- Bei akuter Tendopathie/Bursitis ist die Prognose gut, und die meisten
PatientenPatient*innen sind nach 1–2 Wochen wieder vollständig aktiv.
Komplikationen
- Eine Injektion in die Sehne kann zu Verletzungen und zur Ruptur der Sehne führen.
Prognose
- Unter konservativer Therapie und Vermeidung schmerzauslösender Aktivitäten sehr gut4
Verlaufskontrolle
- Bieten Sie den
PatientenPatient*innen eine Nachuntersuchung an, um die Wirksamkeit der Behandlung zu evaluieren und evtl. erneute Tests durchzuführen.
- Manche
PatientenPatient*innen müssen für einen längeren Zeitraum krankgeschrieben werden.
- Die Inanspruchnahme einer Berufsunfähigkeitsrente ist selten notwendig, auch nicht bei chronischer Erkrankung.
- Dies kann jedoch bei älteren
ArbeitnehmernArbeitnehmer*innen notwendig werden, die Arme und Schultern über viele Jahre belastet haben und bei denen die Möglichkeiten, in eine neue Tätigkeit zu wechseln, eingeschränkt sind.
Patienteninformationen
Worüber sollten Sie die PatientenPatient*innen informieren?
- Informieren Sie die
PatientenBetroffenen darüber, dass sie so weit wie möglich Arbeiten und Aktivitäten vermeiden sollten, die Schmerzen provozieren oder verschlimmern, also in erster Linie Arbeiten mit eleviertem Arm.
Patienteninformationen in Deximed
- Tendopathien in der Schulter
- Supraspinatus-Tendopathie
- Infraspinatus-Tendopathie
- Subscapularis-Tendopathie
- Bizeps-Tendopathie
Illustrationen
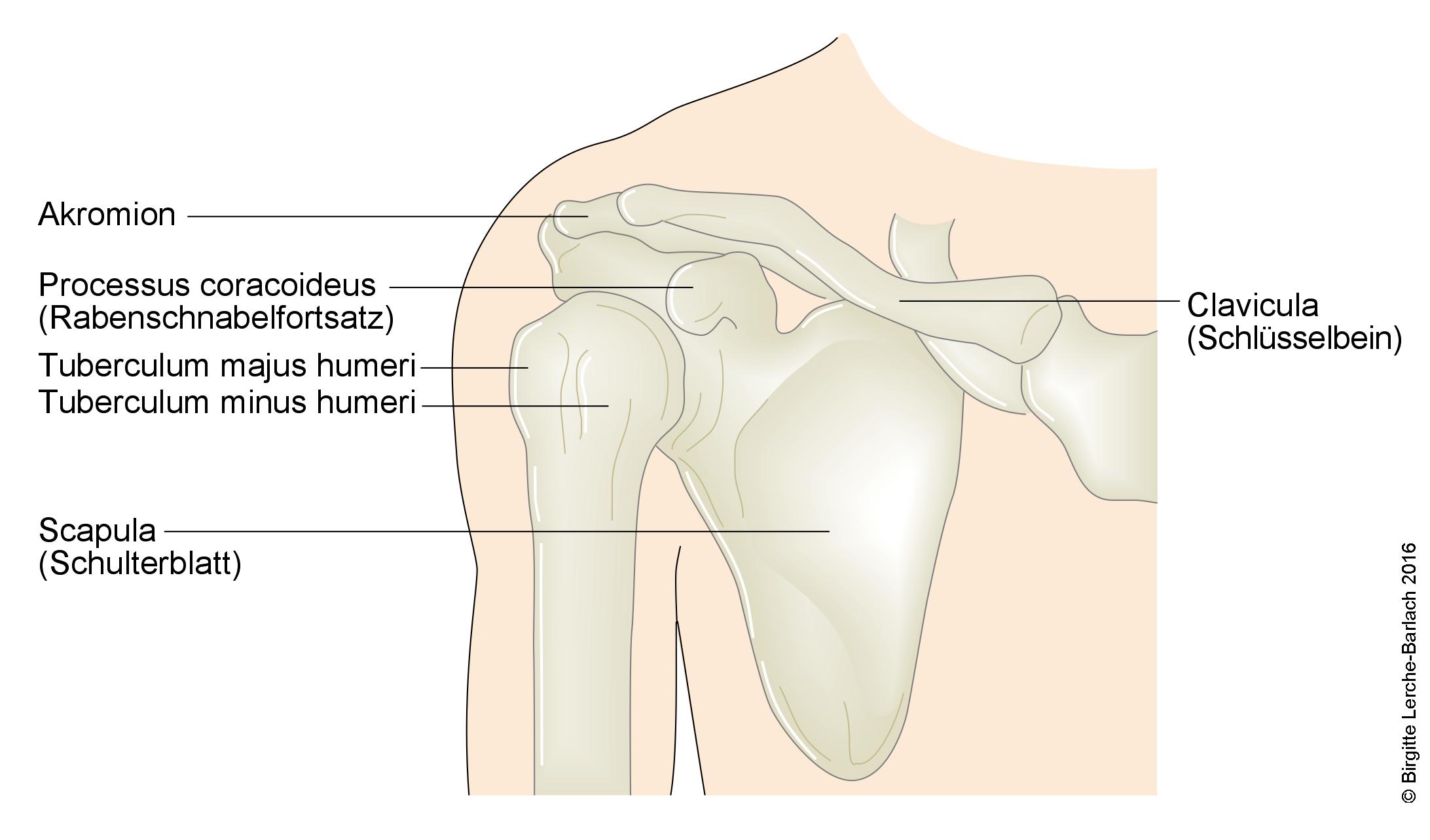 Schultergelenk Knochenaufbau
Schultergelenk Knochenaufbau

Muskeln in Rücken und Nacken
 Musculus infraspinatus
Musculus infraspinatus
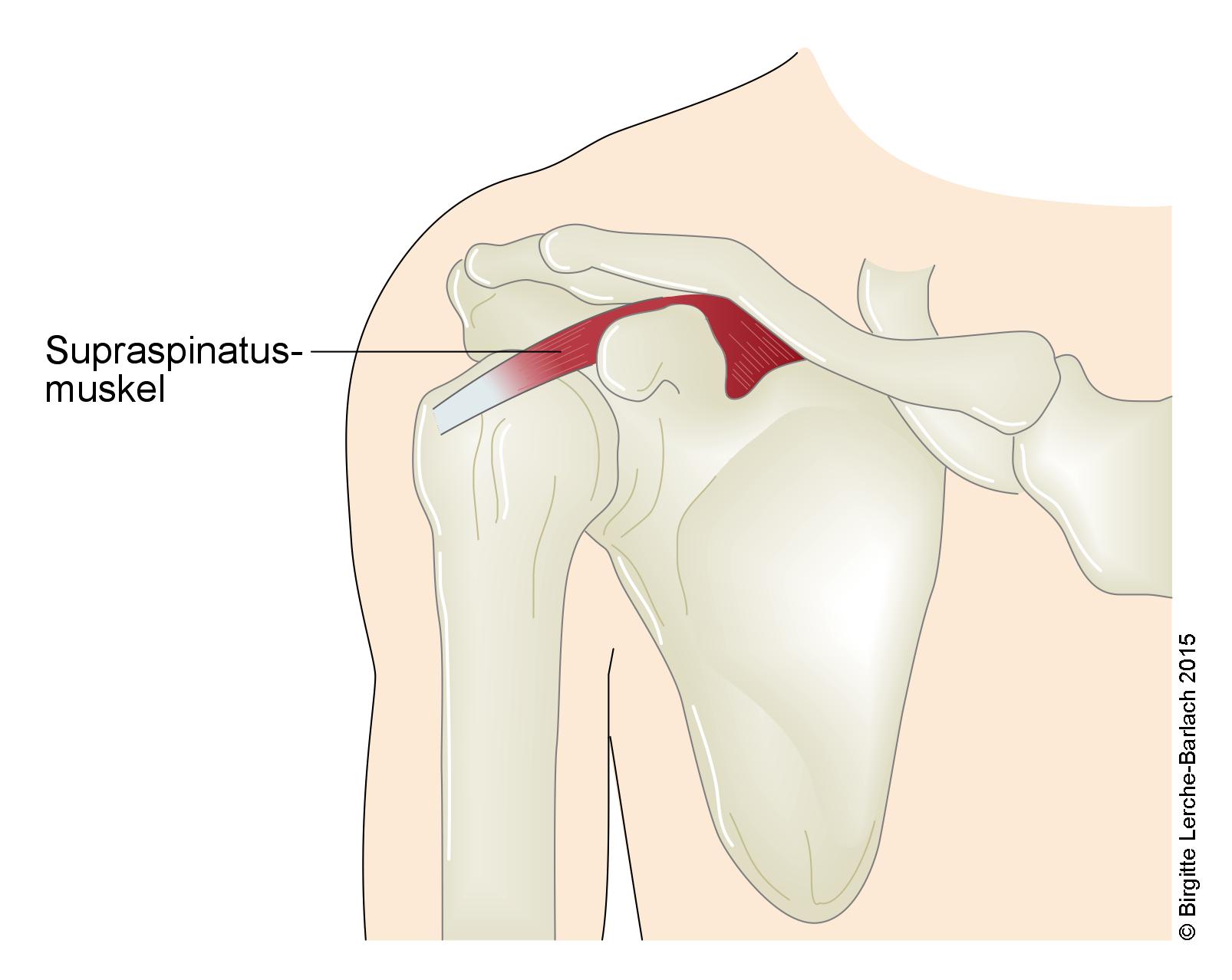 Supraspinatussehne
Supraspinatussehne
Quellen
Leitlinie
- Deutsche Gesellschaft für Orthopädie und Orthopädische Chirurgie. Rotatorenmanschette. AWMF-Leitlinie 033-041. S2e, Stand 2017. www.awmf.org
Literatur
- Arroyo JS, Hershon SJ, Bigliani LU. Special considerations in the athletic throwing shoulder. Orthop Clin North Am 1997; 28: 69–78. www.ncbi.nlm.nih.gov
- Kasten P, Lützner J. Tendinopathie der Sportlerschulter. Dtsch Zeitschr f Sportmed. 2010; 61(4): 84-90. www.zeitschrift-sportmedizin.de
- Roy A. Rotator Cuff Disease. Medscape, last updated Aug 30, 2018. emedicine.medscape.com
- Steele M. Tendonitis. Medscape, last updated Dec 23, 2016. emedicine.medscape.com
- Kaux JF, Forthomme B, Le Goff C, et al. Current Opinions on Tendinopathy. J Sports Sci Med 2011; 10(2): 238-53. www.ncbi.nlm.nih.gov
- DeBerardino, TM. Shoulder Impingement Syndrome. Medscape, last updated Oct 23, 2018. emedicine.medscape.com
- Garving C, Jakob S, Bauer I, et al. Impingementsyndrom der Schulter. Dtsch Arztebl Int 2017; 114(45): 765-76. www.aerzteblatt.de
- Patton WC, McCluskey GM. Biceps tendinitis and subluxation. Clin Sports Med 2001; 20: 505–29. www.ncbi.nlm.nih.gov
- Mayerhoefer ME, Breitenseher MJ, Wurnig C, Roposch A. Shoulder impingement: relationship of clinical symptoms and imaging criteria. Clin J Sport Med 2009; 19: 83. PubMed
- Ardic, F, Kahraman, Y, Kacar, M, et al. Shoulder impingement syndrome: relationships between clinical, functional, and radiologic findings. Am J Phys Med Rehabil 2006; 85: 53. PubMed
- Deutsche Gesellschaft für Orthopädie und Orthopädische Chirurgie. Rotatorenmanschette. AWMF-Leitlinie 033-041. Stand 2017 www.awmf.org
- Andrews JR. Diagnosis and treatment of chronic painful shoulder: review of nonsurgical interventions. Arthroscopy 2005; 21(3): 333-47. www.ncbi.nlm.nih.gov
- Slørdal L, Rygnestad T. Er lokale steroidinjeksjoner effektivt eller ikke?. Tidsskr Nor Lægeforen 2003; 123: 3224-5. PubMed
- Tallia AF, Cardone DA. Diagnostic and therapeutic injection of the shoulder region. Am Fam Physician 2003; 67: 1271-8. PubMed
- Ekeberg OM, Bautz-Holter E, Tveitå EK, Juel NG, Kvalheim S, Brox JI. Subacromial ultrasound guided or systemic steroid injection for rotator cuff disease: randomised double blind study. BMJ 2009; 338: a3112. BMJ (DOI)
- Bloom JE, Rischin A, Johnston RV, et al. Image-guided versus blind glucocorticoid injection for shoulder pain. Cochrane Database Syst Rev 2012; 8: CD009147. The Cochrane Library
- Gaujoux-Viala C, Dougados M, Gossec L. Efficacy and safety of steroid injections for shoulder and elbow tendonitis: a meta-analysis of randomised controlled trials. Ann Rheum Dis 2009; 68: 1843-9. PubMed
- Rhon DI, Boyles RB, Cleland JA. One-year outcome of subacromial corticosteroid injection compared with manual physical therapy for the management of the unilateral shoulder impingement syndrome: A pragmatic randomized trial. Ann Intern Med 2014 Aug 5; 161(3): 161-9. pmid:25089860 PubMed
- Buchbinder R, Green S, Youd JM. Corticosteroid injections for shoulder pain. Cochrane Database of Systematic Reviews, issue 1, 2003. CD004016. Cochrane (DOI)
- Wu YC, Tsai WC, Tu YK, Yu TY. Comparative effectiveness of nonoperative treatments for chronic calcific tendinitis of the shoulder: a systematic review and network meta-analysis of randomized controlled trials. Arch Phys Med Rehabil 2017; 98(8): 1678-1692.e6. pmid:28400182 PubMed
- Coghlan JA, Buchbinder R, Green S, Johnston RV, Bell SN. Surgery for rotator cuff disease. Cochrane Database of Systematic Reviews 2008, Issue 1. Art. No.: CD005619. DOI: 10.1002/14651858.CD005619.pub2. DOI
- Lombardi I Jr, Magri AG, Fleury AM. et al. Progressive resistance training in patients with shoulder impingement syndrome: a randomized controlled trial. Arthritis Rheum 2008; 59: 615-22. PubMed
- Engebretsen K, Grotle M, Bautz-Holter E, et al. Radial extracorporeal shockwave treatment compared with supervised exercises in patients with subacromial pain syndrome: single blind randomised study. BMJ 2009;339:b3360. BMJ (DOI)
- Bang MD, Deyle GD. Comparison of supervised exercise with and without manual physical therapy for patients with shoulder impingement syndrome. J Orthop Sports Phys Ther 2000; 30: 126-37. PubMed
- Senbursa G, Baltaci G, Atay A. Comparison of conservative treatment with and without manual physical therapy for patients with shoulder impingement syndrome: a prospective, randomized clinical trial. Knee Surg Sports Traumatol Arthrosc 2007; 15: 915-21. PubMed
- Ioppolo F, Tattoli M, Di Sante L, et al. Clinical improvement and resorption of calcifications in calcific tendinitis of the shoulder after shock wave therapy at 6 months follow-up. A systematic review and meta-analysis. Arch Phys Med Rehabil. 2013 Mar 13. PMID: 23499780. PubMed
- Bannuru RR, Flavin NE, Vaysbrot E, et al. High-energy extracorporeal shock-wave therapy for treating chronic calcific tendinitis of the shoulder: a systematic review. Ann Intern Med. 2014 Apr 15;160(8):542-9. PubMed
- Vandvik PO, Lähdeoja T, Ardem C, et al. Subacromial decompression surgery for adults with shoulder pain: a clinical practice guideline. BMJ 2019; 364: l294. pmid:30728120. www.ncbi.nlm.nih.gov
- Beard DJ, Rees JL, Cook JA, et al. Arthroscopic subacromial decompression for subacromial shoulder pain (CSAW): a multicentre, pragmatic, parallel group, placebo-controlled, three-group, randomised surgical trial. Lancet 2017 Nov 20. pmid:29169668 PubMed
AutorenAutor*innen
- Lino Witte, Dr. med., Arzt in Weiterbildung, Innere Medizin, Frankfurt
StigDie Fossumursprüngliche Version dieses Artikels basiert auf einem entsprechenden Artikel im norwegischen hausärztlichen Online-Handbuch Norsk Elektronisk Legehåndbok (NEL, Physiotherapeut, Facharzt für Erkrankungen des Bewegungsapparats, Moholt Physiotherapie, Trondheim
Pål Kristensen, Facharzt für Allgemeinmedizin, Ranheim legesenter, Trondheim
Bendik Johannessen, Physiotherapeut, Trondheim
Magne Rø, Oberarzt Fysikalsk medisinsk avdeling, St https://legehandboka. Olavs Hospital und Associate Professor, Norges teknisk-naturvitenskapelige universitet, Trondheimno/).
- akute Entzündung einer Sehne oder eines Sehnenansatzes
- Chronische Erkrankungen, bei denen es oft zu degenerativen Veränderungen des Sehnengewebes kommt.
- Die Bursa kann mitbetroffen sein.
- Supraspinatus-Tendopathie
- Infraspinatus-Tendopathie
- Subscapularis-Tendopathie
- Bizeps-Tendopathie.
- Jährliche Inzidenz 7–25 % – dazu zählen allerdings auch Rupturen, Kapsulitiden und Bursitiden.
- Am häufigsten die Supraspinatussehne, gefolgt von der Infraspinatus- und Subscapularissehne; Teres minor ist nur sehr selten betroffen.
- akute Überlastung, zu große Belastung über einen größeren Zeitraum
- Trauma, wie z. B. Sturz auf Schulter
- schrittweise und sekundär nach Verletzung
- Können sich so langsam und über einen so langen Zeitraum entwickeln, dass Ursache nicht mehr erinnerbar ist.1
- mikrovaskuläre als auch degenerative, anatomische und mechanische Faktoren
- Neovaskularisation, mit dem Einwachsen von Nervenenden in die entzündete Sehne, scheint wichtige Rolle zu spielen.5
- Aneinanderschlagen von Strukturen unter dem Schulterdach
- vor allem bei Elevation wenig Platz zwischen Humeruskopf und Schulterdach
- mechanische Ursache im Subakromialraum, z. B. hakenförmiges Akromion, Schultereckgelenkarthrose mit Osteophyten
- häufige Ursache für Tendopathien: Einklemmen der Sehnen zwischen Humeruskopf und Schulterdach
- vermehrte Inzidenz von Rotatorenmanschettenrupturen6
- funktionelle Störung der Zentrierung des Humeruskopfs:7Dyskinesie der Skapula, Ligamentinstabilität, Muskeldysbalancen
- Einklemmen der Supraspinatus-Sehne
- Ein kleiner Teil des Ansatzes befindet sich am Humerus, leicht distal zum Tuberculum minus und medial zur Bizepsrinne.
- Riss in der Rotatorenmanschette
- Riss im oberen Labrum von anterior nach posterior (SLAP-Läsion)
- M75.1 Läsionen der Rotatorenmanschette (u. a. Supraspinatus-Syndrom)
- M75.2 Tendinitis des M. biceps brachii
- M75.3 Tendinitis calcarea im Schulterbereich
- M75.4 Impingement-Syndrom der Schulter
- M75.8 Sonstige Schulterläsionen
- M75.9 Schulterläsion, nicht näher bezeichnet
- evtl. schmerzbedingtes Kraftdefizit
- In der Regel Überkopfarbeiten, z. B. Decke streichen.
- vor allem Elevation und Abduktion schmerzhaft
- Liegen auf betroffener Seite schmerzhaft
- Ausstrahlung der Schmerzen bis in den Unterarm möglich
- Lokalisierung der Schmerzen
- Beginn, Dauer und Entwicklung
- Ruhe und/der Nachtschmerzen
- Beschwerdebesserung bzw. -verschlechterung durch welche Aktivitäten
- bereits durchgeführte Therapie.
- Muskel bzw. Sehne werden ohne Bewegung maximal gegen Widerstand angespannt.
- Schmerzen bei 60–120 Grad Abduktion
- Hinweis auf Impingement
- Tuberculum majus
- Ansatz M. supraspinatus, infraspinatus und teres major
- Tuberculum minus
- Ansatz M. subscapularis
- Sulcus intertubercularis
- Verlauf langer Bizepssehne
- Processus coracoideus
- Ursprung kurzer Bizepssehne, M.pectoralis minor und M. coracobrachialis
- In unsicheren Fällen kann ein Lokalanästhetikum in die Struktur injiziert werden, die am wahrscheinlichsten betroffen ist.
- Ein negativer Test nach der Injektion bestätigt die Diagnose.
- positiver isometrischer Abduktionstest
- vollständige Mobilität im Gelenk
- „schmerzhafter Bogen“ bei 60–120 Grad Abduktion (s. o.)
- Die Endstellung bei Innenrotation und Außenrotation kann schmerzhaft sein.
- schmerzhaft
- Tuberculum majus druckdolent
- positiver isometrischer Außenrotationstest
- vollständige Mobilität im Gelenk
- Sowohl passive Innen- als auch Außenrotation können in der Endstellung schmerzhaft sein.
- schmerzhaft
- Tuberculum majus druckdolent
- positiver isometrischer Innenrotationstest
- vollständige Mobilität im Gelenk
- Meistens ist die Endstellung in Außenrotation schmerzhaft; dabei maximale Dehnung der Subscapularis-Sehne.
- schmerzhaft
- Tuberculum minus druckschmerzhaft
- Positiver isometrischer Supinationstest: Der Bizeps ist der stärkste Supinator des Unterarms.
- positiver isometrischer Flexionstest im Ellbogengelenk
- Sehne des langen Bizepskopfs verläuft in Sulcus intertubercularis.
- Sehne des kurzen Bizepskopfs entspringt an Proc. coracoideus.
- Differenzialdiagnose: Eine Tendinosis calcarea ist in der Regel sehr schmerzhaft.
- Therapieversagen
- uneindeutiger Diagnose
- Verdacht auf Risse in der Rotatorenmanschette oder im Labrum.
- subakromialen Strukturen: Bursae, Rotatotorenmanschette, Bizepssehne, Labrum
- möglichen Ursachen von primärem Impingement: Osteophyten, pathologische Veränderungen im AC-Gelenk oder ein hakenförmiges Akromion.9-10
Subakromiales Impingement, Schulterschmerzen
Zweck der ÜberweisungBestätigende Diagnostik? Injektionsbehandlung? Operation? Sonstiges?
AnamneseDauer und Beginn? Trauma? Überbelastung?Schmerzen? Ruheschmerzen? Nachtschmerzen? Anhaltende Beschwerden? Schwierigkeiten bei Elevation oder Rotation des Arms? Provozierende Aktivitäten?Verlauf und Entwicklung? Behandlungsversuch: Wirkung?Andere relevante Krankheiten?Regelmäßige Medikamente?Konsequenzen: Funktionsverlust? Arbeitsunfähigkeit?
Klinische UntersuchungPassive und aktive Mobilität? „Schmerzhafter Bogen“ bei Abduktion? Muskelkraft bei isometrischen Tests? Schmerzreaktion bei isometrischen Tests?
Apparative DiagnostikMRT?Sonografie?Evtl. Röntgen? Sonstiges?
Leitlinie: Rotatorenmanschette – Therapie11
- Evidenzbasierte Behandlungsverfahren
- medikamentös
- Schmerzlinderung durch NSAR
- Physiotherapie
- Bewegungstherapie (Dehnung, Krafttraining und skapuläre Stabilisationsübungen) in Kombination mit manueller Therapie: Verbessert die Funktion, das Bewegungsausmaß und die Kraft.
- Eigenübungsprogramm (Dehnung und Krafttraining) sollte nach Einführung durch eine Physiotherapeutin/einen Physiotherapeuten durchgeführt werden.
- Kortison-Infiltrationen
- Kombination aus kortikosteroiden Injektionen mit Bewegungstherapie und manueller Therapie
- medikamentös
- Siehe dort.
- Siehe dort.
- Siehe dort.
- Dehnen des Bizeps, 2 Sätze mit Dehnungsübungen von 30 Sekunden Dauer pro Dehnung
- exzentrisches Training des Bizeps, 3 Sätze mit jeweils 10 Wiederholungen
- Dehnen des Bizeps, 1 Satz mit Dehnungsübungen von 30 Sekunden Dauer pro Dehnung
- Dehnungsübungen werden sowohl vor als auch nach der Kraftübung durchgeführt, insgesamt werden 3 Runden Dehnungsübungen und 3 Runden Kraftübungen durchgeführt.
- Das Übungsprogramm wird 1-mal pro Tag bis zu 3 Monate lang durchgeführt.
- Steigern des Krafttrainings, wenn es das Schmerzniveau zulässt, bei der Kraftübung sollen geringe Schmerzen toleriert werden.
- wahrscheinlich nur vorübergehende Wirkung13
- Steroid-Injektionen wirken schnell, innerhalb von 1–2 Tagen und können 1- bis 2-mal mit 1- bis 2-wöchigen Abständen wiederholt werden.14
- keine Unterschiede zwischen ultraschallgesteuerten Steroid-Injektionen, Injektionen an klinisch bestimmten Injektionsorten und systemischer Gabe (Injektionen in die Gluteusmuskulatur)15-16
- Die Wirkung ist in den ersten 3 Monaten deutlich besser als bei Placebo und Physiotherapie, aber kaum besser als bei Naproxen.
- Viele
PatientenPatient*innen erhalten Kortison-Injektionen nach erfolglosen Therapieversuchen mit NSAR. - Diese
PatientenPatient*innen wurden noch nicht in Studien evaluiert.17
- Viele
- Laut einer Studie sind Physiotherapie und Steroid-Injektionen gleichwertig wirksam über einen Zeitraum von 1, 2, 6 und 12 Monaten.18
- Ein Cochrane-Review kommt zu dem Schluss, dass weitere Studien erforderlich sind, und dass folgende wichtige Fragen der Klärung bedürfen:
- Welche Bedeutung hat die genaue Lokalisation der Injektion?
- Häufigkeit, Dosierung und Art des Kortikosteroids?19
- Die Injektion wird in 5–10 kleinen Dosen um den betroffenen Bereich herum verteilt deponiert, meistens tendoperiostal.
- Dosierung, z. B. Triamcinolon: 10–20 mg
- Niemals in die Sehne injizieren.
- Belastungen der Sehne in der ersten Woche nach der Injektion vermeiden.
- Nebenwirkungen
- vorübergehender Anstieg der Schmerzen
- Gefahr von Rupturen
- bei versehentlicher Injektion in die Sehne
- Diagnostik: Röntgen oder Ultraschall
- Therapie der Wahl: Stoßwellentherapie
- Ein Effekt der hochenergetischen Stoßwelle zur Kalkauflösung ist gesichert.7
- Metaanalyse von 2017
- Sowohl ultraschallgesteuertes Needling als auch radiale extrakorporale Stoßwellentherapie (rESWT) und auch die hochenergetische fokussierte Stoßwellentherapie (FSWT) können die Schmerzen lindern und die Kalkdepots vollständig auflösen.20
- FSWT wird dabei als die beste Methode angegeben.
- Abhängig vom Beruf sollten manche
PatientenPatient*innen für einen längeren Zeitraum krankgeschrieben werden.
- Eine Metaanalyse kommt zu dem Schluss, dass Training zu genauso guten Ergebnissen führen kann wie eine Operation.21
- Studien deuten darauf hin, dass angeleitetes Kraft- und Funktionstraining wirkungsvoll ist.22
- Übungen/Training bei Tendopathien sind vermutlich wirksamer als eine extrakorporale Stoßwellentherapie.23
- Kann eine Ergänzung zur Bewegungstherapie sein, jedoch bisher ohne wissenschaftliche Evidenz.
- Ziel: Adhäsionen nach der Bildung von Narbengewebe am Sehnenansatz lösen.
- Beinhaltet die Anwendung bestimmter Techniken zur Mobilisierung des Gelenks und des Weichteilgewebes.
- Manuelle Therapie in Kombination mit physiotherapeutischen Übungen ist effektiver als Übungen allein.24-25
- Eine Operation führt im Vergleich zu einer konservativen Behandlung nicht zu einer stärkeren Reduzierung der Symptome.
- Das Risiko für schwerwiegende Komplikationen bei einer Operation ist deutlich erhöht.
- Es gibt keine klinisch signifikanten Unterschiede zwischen den Behandlungsergebnissen bei operativer Dekompression, Sham-Chirurgie (Placebo) oder keiner Intervention.29
- Alle
PatientenPatient*innen hatten zuvor ein Trainingsprogramm absolviert und mindestens eine Kortison-Injektion erhalten.
- Alle
- Betriebsinterne Wiedereingliederung oder aktive Krankschreibung für einen gewissen Zeitraum können hilfreich sein und es den
PatientenPatient*innen erleichtern, wieder an die Arbeit herangeführt zu werden.
- Dies kann jedoch bei älteren
ArbeitnehmernArbeitnehmer*innen notwendig werden, die Arme und Schultern über viele Jahre belastet haben und bei denen die Möglichkeiten, in eine neue Tätigkeit zu wechseln, eingeschränkt sind.

Schultergelenk Knochenaufbau

Muskeln in Rücken und Nacken

Musculus infraspinatus

Supraspinatussehne
Quellen
Leitlinie
- Deutsche Gesellschaft für Orthopädie und Orthopädische Chirurgie. Rotatorenmanschette. AWMF-Leitlinie 033-041. S2e, Stand 2017. www.awmf.org
Literatur
- Arroyo JS, Hershon SJ, Bigliani LU. Special considerations in the athletic throwing shoulder. Orthop Clin North Am 1997; 28: 69–78. www.ncbi.nlm.nih.gov
- Kasten P, Lützner J. Tendinopathie der Sportlerschulter. Dtsch Zeitschr f Sportmed. 2010; 61(4): 84-90. www.zeitschrift-sportmedizin.de
- Roy A. Rotator Cuff Disease. Medscape, last updated Aug 30, 2018. emedicine.medscape.com
- Steele M. Tendonitis. Medscape, last updated Dec 23, 2016. emedicine.medscape.com
- Kaux JF, Forthomme B, Le Goff C, et al. Current Opinions on Tendinopathy. J Sports Sci Med 2011; 10(2): 238-53. www.ncbi.nlm.nih.gov
- DeBerardino, TM. Shoulder Impingement Syndrome. Medscape, last updated Oct 23, 2018. emedicine.medscape.com
- Garving C, Jakob S, Bauer I, et al. Impingementsyndrom der Schulter. Dtsch Arztebl Int 2017; 114(45): 765-76. www.aerzteblatt.de
- Patton WC, McCluskey GM. Biceps tendinitis and subluxation. Clin Sports Med 2001; 20: 505–29. www.ncbi.nlm.nih.gov
- Mayerhoefer ME, Breitenseher MJ, Wurnig C, Roposch A. Shoulder impingement: relationship of clinical symptoms and imaging criteria. Clin J Sport Med 2009; 19: 83. PubMed
- Ardic, F, Kahraman, Y, Kacar, M, et al. Shoulder impingement syndrome: relationships between clinical, functional, and radiologic findings. Am J Phys Med Rehabil 2006; 85: 53. PubMed
- Deutsche Gesellschaft für Orthopädie und Orthopädische Chirurgie. Rotatorenmanschette. AWMF-Leitlinie 033-041. Stand 2017 www.awmf.org
- Andrews JR. Diagnosis and treatment of chronic painful shoulder: review of nonsurgical interventions. Arthroscopy 2005; 21(3): 333-47. www.ncbi.nlm.nih.gov
- Slørdal L, Rygnestad T. Er lokale steroidinjeksjoner effektivt eller ikke?. Tidsskr Nor Lægeforen 2003; 123: 3224-5. PubMed
- Tallia AF, Cardone DA. Diagnostic and therapeutic injection of the shoulder region. Am Fam Physician 2003; 67: 1271-8. PubMed
- Ekeberg OM, Bautz-Holter E, Tveitå EK, Juel NG, Kvalheim S, Brox JI. Subacromial ultrasound guided or systemic steroid injection for rotator cuff disease: randomised double blind study. BMJ 2009; 338: a3112. BMJ (DOI)
- Bloom JE, Rischin A, Johnston RV, et al. Image-guided versus blind glucocorticoid injection for shoulder pain. Cochrane Database Syst Rev 2012; 8: CD009147. The Cochrane Library
- Gaujoux-Viala C, Dougados M, Gossec L. Efficacy and safety of steroid injections for shoulder and elbow tendonitis: a meta-analysis of randomised controlled trials. Ann Rheum Dis 2009; 68: 1843-9. PubMed
- Rhon DI, Boyles RB, Cleland JA. One-year outcome of subacromial corticosteroid injection compared with manual physical therapy for the management of the unilateral shoulder impingement syndrome: A pragmatic randomized trial. Ann Intern Med 2014 Aug 5; 161(3): 161-9. pmid:25089860 PubMed
- Buchbinder R, Green S, Youd JM. Corticosteroid injections for shoulder pain. Cochrane Database of Systematic Reviews, issue 1, 2003. CD004016. Cochrane (DOI)
- Wu YC, Tsai WC, Tu YK, Yu TY. Comparative effectiveness of nonoperative treatments for chronic calcific tendinitis of the shoulder: a systematic review and network meta-analysis of randomized controlled trials. Arch Phys Med Rehabil 2017; 98(8): 1678-1692.e6. pmid:28400182 PubMed
- Coghlan JA, Buchbinder R, Green S, Johnston RV, Bell SN. Surgery for rotator cuff disease. Cochrane Database of Systematic Reviews 2008, Issue 1. Art. No.: CD005619. DOI: 10.1002/14651858.CD005619.pub2. DOI
- Lombardi I Jr, Magri AG, Fleury AM. et al. Progressive resistance training in patients with shoulder impingement syndrome: a randomized controlled trial. Arthritis Rheum 2008; 59: 615-22. PubMed
- Engebretsen K, Grotle M, Bautz-Holter E, et al. Radial extracorporeal shockwave treatment compared with supervised exercises in patients with subacromial pain syndrome: single blind randomised study. BMJ 2009;339:b3360. BMJ (DOI)
- Bang MD, Deyle GD. Comparison of supervised exercise with and without manual physical therapy for patients with shoulder impingement syndrome. J Orthop Sports Phys Ther 2000; 30: 126-37. PubMed
- Senbursa G, Baltaci G, Atay A. Comparison of conservative treatment with and without manual physical therapy for patients with shoulder impingement syndrome: a prospective, randomized clinical trial. Knee Surg Sports Traumatol Arthrosc 2007; 15: 915-21. PubMed
- Ioppolo F, Tattoli M, Di Sante L, et al. Clinical improvement and resorption of calcifications in calcific tendinitis of the shoulder after shock wave therapy at 6 months follow-up. A systematic review and meta-analysis. Arch Phys Med Rehabil. 2013 Mar 13. PMID: 23499780. PubMed
- Bannuru RR, Flavin NE, Vaysbrot E, et al. High-energy extracorporeal shock-wave therapy for treating chronic calcific tendinitis of the shoulder: a systematic review. Ann Intern Med. 2014 Apr 15;160(8):542-9. PubMed
- Vandvik PO, Lähdeoja T, Ardem C, et al. Subacromial decompression surgery for adults with shoulder pain: a clinical practice guideline. BMJ 2019; 364: l294. pmid:30728120. www.ncbi.nlm.nih.gov
- Beard DJ, Rees JL, Cook JA, et al. Arthroscopic subacromial decompression for subacromial shoulder pain (CSAW): a multicentre, pragmatic, parallel group, placebo-controlled, three-group, randomised surgical trial. Lancet 2017 Nov 20. pmid:29169668 PubMed
AutorenAutor*innen
- Lino Witte, Dr. med., Arzt in Weiterbildung, Innere Medizin, Frankfurt
StigDieFossumursprüngliche Version dieses Artikels basiert auf einem entsprechenden Artikel im norwegischen hausärztlichen Online-Handbuch Norsk Elektronisk Legehåndbok (NEL,Physiotherapeut, Facharzt für Erkrankungen des Bewegungsapparats, Moholt Physiotherapie, TrondheimPål Kristensen, Facharzt für Allgemeinmedizin, Ranheim legesenter, TrondheimBendik Johannessen, Physiotherapeut, TrondheimMagne Rø, Oberarzt Fysikalsk medisinsk avdeling, Sthttps://legehandboka.Olavs Hospital und Associate Professor, Norges teknisk-naturvitenskapelige universitet, Trondheimno/).