Allgemeine Informationen
Definition
VerletzungenVerbrennunginfolge= Thermische Verletzung, die zu einerExpositionGewebsschädigungmit heißen, chemischen, elektrischen oder radioaktiven Quellenführt.1WeitereFürInformationenVerbrennungen 3. und 4. Grades siehe Artikel
Einteilung des Verbrennungsgrades
- Der Abschnitt basiert auf dieser Referenz.1
- Grad 1
- betroffene Hautschichten: Epidermis
- Klinik: Rötung, starker Schmerz, wie Sonnenbrand
- Grad 2a
- betroffene Hautschichten: oberflächige Dermis
- Klinik: Blasenbildung, Wundgrund rosig und rekapillarisierend, starker
Schmerz, Haare fest verankert
- Grad 2b
- betroffene Hautschichten: tiefe Dermis (mit Hautanhangsgebilden)
- Klinik: Blasenbildung, Wundgrund blasser und nicht oder schwach
rekapillarisierend, reduzierter Schmerz, Haare leicht zu entfernen.
- Grad 3
- betroffene Hautschichten: komplette Dermis
- Klinik: trockener, weißer, lederartig harter Wundgrund, keine Schmerzen, keine Haare mehr vorhanden
- Grad 4
- betroffene Hautschichten: Unterhautfettgewebe, Muskelfaszie, Muskeln, Knochen
- Klinik: Verkohlung
Häufigkeit
Ca. 90 % aller Fälle sindInzidenz1
- leichtere Verbrennungen
1. oder 2. Grades. Die Inzidenz leichterer Verbrennungen beträgt: 600/100- schwerere Verbrennungen: 1/50.000–1:60.000 Einw. pro Jahr
- leichtere Verbrennungen
- Alter und Geschlecht1
- Männer mit 71 % deutlich häufiger betroffen als Frauen mit 29 %
- Altersgipfel bei 20–59 Jahren (59,5 % der Fälle)
Ätiologie und Pathogenese
- Die Hauptursachen von Verbrennungen sind in:
- 52 % direkte Flammeneinwirkung
- 23 % Verbrühungen
- 6 % Explosionsverletzungen
- 6 % Fettverbrennungen
- 5 % Kontaktverbrennungen
- 4 % Stromunfälle
- 4 % Summe sonstiger thermischer Schädigungen (Sonne, Reibung etc.).1
Gruppen mit hoher InzidenzKinder 1–5 Jahre, wobei es sich hauptsächlich um Verbrühungen handelt.Erwachsene 18–35 Jahre, in dieser Gruppe gibt es die höchste Inzidenz an Verbrennungen.Das Verhältnis Männer zu Frauen beträgt 2:1, und zwar sowohl bei Verletzungen als auch bei Todesfällen.
- 2/3 der Verbrennungen
passierenerfolgen im häuslichen Umfeld.1 - Mit zunehmendem Alter verschieben sich die Ursachen von den Verbrühungen hin zu
Hause.
Ätiologie und PathogeneseWodurch können Verbrennungen verursacht werden?HitzeDirekte Flammeneinwirkung: es entstehen meist tiefere Verletzungen, außerdem kann es zu Rauchschädenkommen.innere/äußere Verbrühung (Flüssigkeiten)heiße Gegenständeheiße Luft und GaseReibungElektrizitätelektrische HeizgeräteBlitze
Strahlung und RadioaktivitätChemische Verbrennungen (Verätzungen)KälteKälte verursacht vergleichbare Gewebeschäden wie bei Verbrennungen durch Hitzeeinwirkung.
Allgemeine InformationenVerbrennungen werden nach Größe und Tiefe definiert. Sie werden anhand der Verbrennungsursache (Quelle), der Temperatur, der die Patient*ìnnen ausgesetzt waren, der Dauer der Exposition sowie der betroffenen Körperteile näher bestimmt.Bei Temperaturen von mehr als 45 °C kommt es zu Zellschäden.Verbrennungen lassen sich in 3 Zonen einteilen:Koagulationszone: Der Bereich, der in Kontakt mit der Wärmequelle war und am meisten beschädigt ist. Das Gewebe ist zerstört, die Blutgefäße wurden thrombosiert.Stasezone: Sie liegt rund um die Koagulationszone und ist geprägt von eingeschränkt funktionsfähigen, aber nichtthrombosierten Blutgefäßen. Mit der Zeit kann der Bereich immer hypoxischer und ischämischer werden.Hyperämiezone: Dieser Bereich ist stark durchblutet und entzündet. Die Verletzung ist hier minimal und wird vollständig abheilen.
Andere Auswirkungen von VerbrennungenDie Zellen werden lokal geschädigt und zerstört.Primärer Kreislaufschock: Tritt sofort nach der Verbrennung auf und ist selten lebensgefährlich.Sekundärer Kreislaufschock: Entwickelt sich nach und nach bei großen Verbrennungen und ist eine der Hauptursachen für die Mortalität vonVerbrennungen.
VerbrennungsgradOberflächliche Verbrennung Grad 12Betrifft nur die Epidermis.Wird häufig durch eine erhebliche Exposition gegenüber ultraviolettem Licht oder durch kleinere thermale Verbrennungen verursacht.Die Haut ist rot und schmerzhaft, aber es liegt keine Blasenbildung vor.oberflächliche Epithelschädigung ohne ZelltodSie verheilt normalerweise innerhalb von 5–10 Tagen.
Oberflächliche Verbrennung Grad 2a2Betrifft die gesamte Epidermis und Teile der darunterliegenden Dermis.Die Folge sind transparente Blasen und nässende, erythematöse Haut, die bei Druck blasser wird.stark schmerzhaftSie verheilen innerhalb von 2 Wochen und führen normalerweise nicht zu Narbenbildung.
Tiefe Verbrennung Grad 2b2Betrifft die tieferen Schichten der Dermis (retikuläre Dermis).Die Blasen sind weiß, und anders als bei leichteren Verbrennungen wird die Haut bei Druck nicht blasser.weniger starker SchmerzDiese Verbrennungen brauchen mindestens 3 Wochen für die Heilung und führen häufig zu Vernarbung und Kontrakturen.
Verbrennung Grad 32Zerstört alle Hautschichten inklusive dem darunterliegenden subkutanen Fettgewebe.Ulzerationen und Verkohlung (Schwärzung) der Hautkein SchmerzDiese Verletzungen benötigen eine Hauttransplantation und können zu Kontrakturen führen.
Verbrennung Grad 4Zerstört sämtliche Hautschichten und erstreckt sich auch auf Muskeln, Sehnen oder Knochen.3
Chemische VerletzungenChemische Verletzungen entstehen durch eine langanhaltende Exposition gegenüber schädlichen Stoffen und können je nach Konzentration des Stoffes sehr tief sein.Wird die Haut stark konzentrierten Säuren oder Basen ausgesetzt, hat dies wie bei Verbrennungen eine Denaturierung von Proteinen zur Folge.Das Besondere an chemischen Verletzungen ist, dass der schädliche Stoff häufig über eine längere Zeit in Kontakt mit der Haut ist. Die Expositionszeit ist damit sehr lang, und es entstehen tiefe Verletzungen.Zusätzlich ist die systemische Toxizität problematisch, wenn der chemische Stoff vom Körper aufgenommen wird. Seine Konzentration ist von entscheidender Bedeutung für das Ausmaß der Verletzung.
Disponierende Faktoren
Die höchste Inzidenz liegt in der Altersgruppe 18–35 Jahre vor.- Faktoren, die zu Bewusstseinseinschränkungen und einer herabgesetzten Fähigkeit zur Selbstfürsorge führen:
Zustände, bei denen Sensibilität, Koordinationsfähigkeit und Gleichgewicht eingeschränkt sind.
ICPC-2
- S14 Verbrennung/Verbrühung
ICD-10
Verbrennungen oder Verätzungen der äußeren Körperoberfläche, Lokalisation bezeichnet- T20 Verbrennung oder Verätzung des Kopfes und des Halses
- T21 Verbrennung oder Verätzung des Rumpfes
- T22 Verbrennung oder Verätzung der Schulter und des Armes, ausgenommen Handgelenk und Hand
- T23 Verbrennung oder Verätzung des Handgelenkes und der Hand
- T24 Verbrennung oder Verätzung der Hüfte und des Beines, ausgenommen Knöchelregion und Fuß
- T25 Verbrennung oder Verätzung der Knöchelregion und des Fußes
Verbrennungen oder Verätzungen, die auf das Auge und auf innere Organe begrenzt sindT26 Verbrennung oder Verätzung, begrenzt auf das Auge und seine AnhangsgebildeT27 Verbrennung oder Verätzung der AtemwegeT28 Verbrennung oder Verätzung sonstiger innerer Organe
Verbrennungen oder Verätzungen mehrerer und nicht näher bezeichneter KörperregionenT29 Verbrennungen oder Verätzungen mehrerer KörperregionenT30 Verbrennung oder Verätzung, Körperregion nicht näher bezeichnetT31 Verbrennungen, klassifiziert nach dem Ausmaß der betroffenen Körperoberfläche
Diagnostik
Diagnostische Kriterien
Risikoscore zur Einschätzung des Mortalitätsrisikos
- Zur Abschätzung des Mortalitätsrisikos bei Schwerbrandverletzten stehen verschiedene Scores zur Verfügung. Am ehesten sollte der ABSI
-Score(Abbreviated Burn Severity Index)43 Verwendung finden.1- Für den Score siehe die 2. Seite des verlinkten Dokuments.
- Die Parameter Geschlecht, Lebensalter, prozentuale verbrannte Körperoberfläche, Inhalationstrauma und Verbrennung 3. Grades werden mit unterschiedlichen Punkten belegt; aus der Gesamtzahl ergibt sich die geschätzte Überlebensrate.
Klassifikation des Schweregrades der VerbrennungKinderweniger schwerwiegend: unter 10 % der Hautfläche betroffenmittelgradig ausgeprägt: 10‒15 % der Hautfläche betroffenschwer ausgeprägt: mehr als 15 % der Hautfläche betroffen
Erwachseneweniger schwerwiegend: unter 15 % der Hautfläche betroffenmittelgradig ausgeprägt: 15‒30 % der Hautfläche betroffenschwer ausgeprägt: mehr als 30 % der Hautfläche betroffen
Verbrennungsgrad (Tiefe)
1.Siehe EinteilungGrades:desDie Verletzung ist auf die Epidermis beschränkt.2. Grades: Die Verletzung betrifft Epidermis und Dermis.3. Grades: Die Verletzung erstreckt sich auf alle Hautschichten, auch auf die Subkutis.4. Grades: Die Verletzung erstreckt sich auch auf tiefere Strukturen wie Muskelgewebe, Sehnen oder KnochenVerbrennungsgrades.- In der frühen Phase soll diese Bewertung mehrmals wiederholt werden, da die Ausbreitung zunehmen kann.
54
Beurteilung der verbrannten Körperoberfläche (VKOF)
- Neuner-Regel: Hierbei wird nicht zwischen tiefen und oberflächlichen Verletzungen unterschieden, allerdings wird die Verbrennung 1. Grades nicht zur VKOF gerechnet.1
DerKopf:Kopf9macht%- Ein kompletter Arm: 9 %
aus. Ein Arm macht 9 % aus.
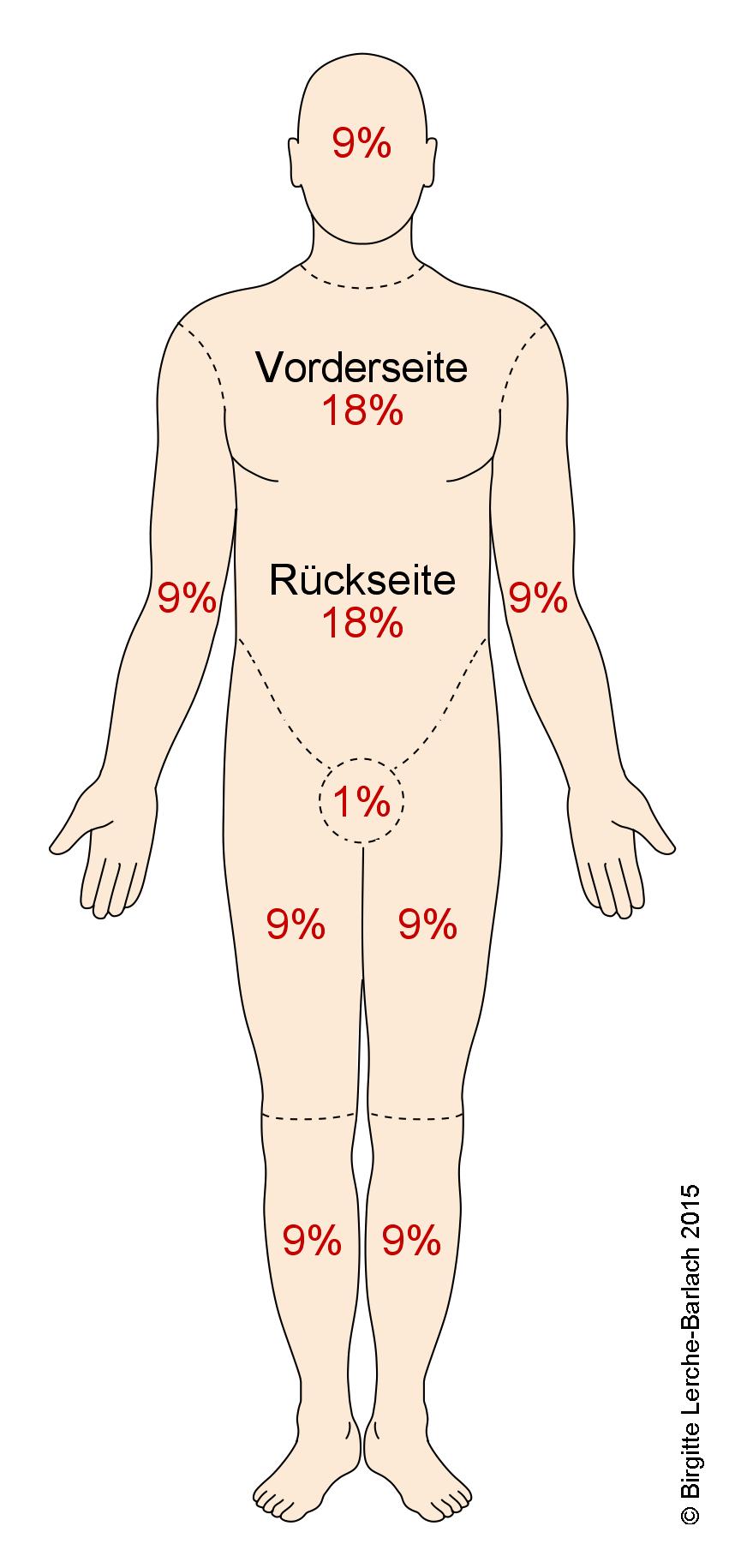 Neun-Prozent-Regel bei Verbrennungen
Neun-Prozent-Regel bei Verbrennungen- Ein Oberschenkel
macht: 9 %aus. - Ein Unterschenkel
machtinkl. Fuß: 9 %aus. - Die Vorderseite des
KOberkörpersmacht: 18 %aus. - Die Rückseite des
KOberkörpersmacht: 18 %aus. - Bei weniger umfangreichen Flächen (unter 15
desder Verletzten entspricht 1ermessengeschätzt werden. Schema von Lund und Browder4Die Einteilung erfolgt nach einzelnen Körperabschnitten, wobei das Alter der betroffenen Person berücksichtigt wird.
Ausdehnung der Verbrennung bei Kindern
- Die Ausdehnung der Verbrennung wird im Kindesalter nach der Handflächenregel (Handfläche mit Fingern
desder Verletzten entspricht 143 beurteilt.6
InhalationstraumaBei Verbrennungsspuren im Gesicht sollte immer auch an ein Inhalationstrauma gedacht werden.Schweregradeinteilung des Inhalationstraumas anhand des endobronchialen Befundes1Grad I: Schleimhautrötung und –schwellungGrad II: Blasenbildung, Erosion, Kontaktblutung der SchleimhautGrad III: Nekrose und Ulzeration
VerbrennungskrankheitEine Verbrennungsverletzung, die ein bestimmtes Maß überschreitet, hat für den betroffenen Organismus nicht nur örtlich begrenzte Konsequenzen. In Abhängigkeit vom Ausmaß der unmittelbaren Schädigung kann es sekundär zuKreislaufschockund entzündlichen Allgemeinreaktionen des Körpers im Rahmen eines SIRS (Systemic Inflammatory Response Syndrome) oder einerSepsiskommen, die im schlimmsten Fall mit Multiorgandysfunktion oder -organversagen verbunden sind.65
Differenzialdiagnosen
- Erfrierungen – Achtung bei
übereifrigerexzessiver Kühlung von Verbrennungen! ChemischeKindesmisshandlung2- Vermutlich
Verist mehr als jede 10. Verbrennung bei Kindern Folge einer Misshandlung. - Kriterien, die für Misshandlung sprechen können:
- nicht nachvollziehbare oder sich verä
tzungenndernde Anamnese - Eintauchverletzungen: scharf begrenzt von einer gleichmäßigen Verbrennungstiefe
- Verbrennungen am Handrücken, Gesäß, Fußsohlen oder genital
- sehr späte ärztliche Vorstellung
- Kinder mit Verhaltensauffälligkeiten, Entwicklungsstörungen oder älteren Begleitverletzungen.
- nicht nachvollziehbare oder sich verä
- Vermutlich
Anamnese
UrsacheDerderAbschnittVerbrennungbasiert(Flammen,aufheißedieserFlüssigkeiten, Fette oder Öle, Dämpfe, ElektrizitReferenz.1
Allgemein
- Identität
oderfeststellen. - Begleiterkrankungen
- Medikamenteneinnahme
- Allergien
- Noxen
ein(Alkohol,chemischerNikotin,StoffDrogen) - Tetanusimpfstatus
Spezifisch
- Mechanismus (Flamme, Explosion, Stromunfall, Kontakt, chemisches Agens)
? Expositionsdauer?Ort (offener/geschlossener Raum)
Intensität, Temperatur, Abstand von der Wärmequelle?Geschah die Exposition in einem geschlossenen Raum oder draußen (im Hinblick auf Rauch- oderGasvergiftungen)? Welche Gase könnten durch den Brand freigesetzt worden sein und wie lange war die Rauchexposition?Gasvergiftung
Weitere Traumata?Expositionsdauer- Grund (u. a.
TetanusSuizid-Impfung?, Fremdeinwirkung, epileptischer Anfall) Vorerkrankungen?WelcheBisherMadurchgeführte Therapiemaßnahmenwurden in Bezug auf die Verbrennung unternommen, wie lange wurde die Verbrennung mit Wasser gekühlt?
Klinische Untersuchung
- Erhebung Verbrennungsgrad, VKOF und ABSI
- Klinischer Allgemeinzustand
- Welche Körperteile sind verbrannt?
VerletzungenVerbrennungeniman Hand, Gesicht undan den/oder GenitalienmusserfordernbesondereinAufmerksamkeitdergeschenktRegelwerden(Mit-)Behandlung durch Spezialist*in.
Bei Verdacht auf eine Atemwegsbeteiligung immer aufmerksam sein!Anzeichen aufAtemwegsschäden sind:Atemwegsbeteiligung1- Verbrennungen oder Ruß im Gesicht oder am Hals
- angesengte Nasenhaare oder geschwollene Lippen
- Husten, Heiserkeit oder Stridor
- Dyspnoe, Einziehungen oder Nebengeräusche über der Lunge
- Bewusstseinsverlust, Lethargie
AusschlussAnhaltvonfür Begleitverletzungen- Hinweis auf Kindesmisshandlung (siehe Kriterien)
Weitere Untersuchungen in der Hausarztpraxis
- Aus forensischen Gründen und zur klinischen Dokumentation soll eine ausführliche Fotodokumentation angefertigt werden.1
Diagnostik bei Spezialist*innen
DieBei Inhalationstrauma1- arterielle Blutgasanalyse inkl. CO und Met Hb
- fiberoptische
sollte durchgeführt werden bei Verdacht auf ein Inhalationstrauma.1Bronchoskopie - Rö
ntgenthoraxindiziertntgen-ThoraxbeiausVerdachtGründenaufdereineVerlaufsbeurteilungLungenbeteiligungManchmalinnerhalbistderdieersten
24EntwicklungStundeneiner Lungenbeteiligung im frühen Stadium auf dem Röntgenbild nicht sichtbar.
BronchoskopieIst indiziert bei Verdacht auf ein sog.nach Inhalationstrauma(Beurteilung des Verletzungsausmaßes).
- Andere bildgebende Diagnostik, wenn ein klinischer/anamnestischer Verdacht auf weitere Traumata besteht.
Indikationen zur Überweisung
Eine Hautbiopsie sollte nur bei gezielten oder wissenschaftlichen FragestellungenÜberweisung anchirurgischUnfallchirurg*inbehandeltenoderWundenplastische*nerfolgenChirurg*in bei:- Verbrennungen ≥ Grad 2b
- Verbrennungen im Gesicht, Genitalbereich oder an den Händen (je nach Ausmaß ggf.
1auch stationäre Therapie).
Indikationen für stationäre Behandlung in Zentren für Brandverletzte
AtemwegsschDie stationädenPatient*innen,rebeiBehandlungdenen der Verdacht auf Atemwegsschäden besteht, sollen sofort mit ärztlicher Begleitungsoll ineinjedemKrankenhausFalleingewieseninwerden.
KindereinemunterZentrum2fürJahrenSolltenBrandverletzteimmer im Krankenhaus behandeltdurchgeführt werden,es sei denn, die Verbrennung ist nur marginal.
Verbrennungen im Gesicht, an den Händen, Füßen oder im GenitalbereichVerbrennungen, die sich über ein größeres Gelenk erstrecken.Verbrennungen, diewenn eineganzederExtremitätfolgendenbetreffen.Verletzungen vorliegt:1- Verbrennungen Grad
- bei Kindern ab 5 % der Körperoberfläche
12
- bei Kindern ab 5 % der Körperoberfläche
- Verbrennungen Grad 3
- Verbrennungen
3an Händen, Gesicht oder Genitalien - Verbrennungen durch Elektrizität inklusive Blitzschlag
PatientVerätzungen durch Chemikalien- Inhalationstrauma
- Verbrennungspatient*innen mit Begleiterkrankungen oder Verletzungen, die die Behandlung erschweren.
PatientVerbrennungspatient*innen, die eine spezielle psychologische, psychiatrische oder physische Betreuung benötigen.
Therapie
ErsteTherapieziele
- Schmerzlinderung
- Zügige
Hilfeund narbenarme, möglichst narbenfreie Wundabheilung1
Akutmaßnahmen
- Siehe auch den Artikel Verbrennungen, Akutbehandlung.
Prinzipien
Allgemeines zur Therapie
VerbrennungDiestoppen.7BrandwundeAngabenkühlen.SchmerzstillendeinMedikamentediesemverabreichen.BrandwundeAbschnittabdecken.
Verbrennungbeziehen stoppen
Achten Sie stetssich aufIhrenachfolgendeeigene Sicherheit!8Wärmequelle und evtl. brennenden oder verkohlten Stoff entfernen.Flammen sollten mit Wasser, einer Decke oder durch Umherrollen der verletzten Person auf dem Rücken gelöscht werden.Kleidung kann die Hitze speichern und sollte schnell entfernt werden.Eingebrannten Stoff nicht entfernen.Asphaltverbrennungen sind mit Wasser zu kühlen, den Asphalt nicht entfernen.Bei elektrischen Verbrennungen ggf. das Opfer zunächst von der Stromquelle lösen, bevor die Erste-Hilfe-Maßnahmen begonnen werden können.Wichtig: Selbstschutz beachten!Versuchen Sie NIE, eine Person von einer Hochspannungsleitung zu befreien.Die Gefahr ist groß, dass Sie selbst einen elektrischen Schlag erleiden.
Dies soll durch Fachpersonal durchgeführt werden, und der Strom soll abgestellt werden.
Prüfung der Vitalfunktionen
Sorgen Sie für freie AtemwegeReferenz.1- Bei Verbrennungen
imvonGesichtGradund2amentstehenHalsmassivebestehtSchmerzen, dieGefahrpotenteeinerAnalgetikaÖdementwicklungerfordernin(s. u.denSchmerztherapie).- Verbrennungen
Atemwegenvon Grad 3 sind schmerzfrei, da die Nozizeptoren der Haut zerstört werden.
- Verbrennungen
DerHypothermieprophylaxeelektrischeistSchock kann zum Herzstillstand führenessenziell.ggfEin normothermer Zustand > 36 °C hat einen positiven Einfluss auf das Gesamtüberleben.- Bis
Reanimationzudurch80 %HerzmassageallerundPatient*innenMund-zu-Mund-Beatmungab 15 % VKOF sind bei initialer Messung im Krankenhaus hypotherm. - Die lokale Kühlung im Rahmen der Laienhilfe dient der Analgesie, birgt jedoch das Risiko der Hypothermie.
- Eine
sorgfältigeaktiveÜberwachungKühlungistvonwichtigVerbrennungen soll von medizinischem Fachpersonal daher nicht durchgeführt werden bzw.EinsollHerzstillstandbeendetkann lange nach dem elektrischen Schlag eintretenwerden.
KontinuierlicheDieÜberwachungVolumentherapie bei ausgeprägten Verbrennungen soll pragmatisch erfolgen und orientiert sich am Pre-Hospital Trauma Life Support (PHTLS):6
Pulsoximetrie,1.000 mlBlutdruck,Kristalloide/hEKG,beiAtmung,Erwachsenen- 10 ml/kg KG/h
Rektaltemperaturbei Kindern.
SchmerzbekämpfungSchmerztherapie
- Kühlung wegen Hypothermierisiko und
Schutzschlechterer vorPrognose Unterkvermeiden.
- Durch das Zusammenziehen der Gefäße im Wundbereich bei exzessiver Kühlung
wird die Durchblutung der Wunde verschlechtert, was dazu führt, dass das Verbrennungsausmaß erhöht wird.2
- Durch das Zusammenziehen der Gefäße im Wundbereich bei exzessiver Kühlung
- Bereits die Vermeidung von Zugluft über der Verbrennungswunde trägt zu einer signifikanten Schmerzreduktion bei.
- Es gibt keine Präferenz für ein bestimmtes Analgetikum oder eine Kombination von Analgetika.
- Metamizol 500 mg 1–1–1–1 – ggf. plus –
- Tilidin/Naloxon 50/4 mg 1–0–1 (schwach wirksames Opioid) – oder –
- Oxycodon retard 10 mg 1–0–1 (stark wirksames Opioid)
- Bei
kleinenEinsatzVerletzungenvonKühlungOpioiden eine Begleitmedikation mitLeitungswasserAntiemetikabis(z. B.zurMCPLinderung10 mgdes Schmerzes Keine anhaltende Kühlung bei Verbrennungen über 15 % Körperoberfläche wegen der Gefahr der Auskühlung der Patient*innen1Keine Kühlung bei bewusstlosen Personen!Keine Kühlung bei Kleinkindern!6Oberflächliche Verätzungen werden ausgiebig mit Wasser gespült–1–1) unddas auslösende Agens sichergestellt.8Bei Augenverätzung oder -verbrennung sollte eine optimale AugenspüllösungLaxanzien (sterile, pH-neutrale Natriumchloridlösung), ggf. Wasser, zur Anwendung kommen.9Adäquate VolumentherapieSchmerzbekämpfung möglichst mit Opiaten,z.Ketamin/Ketamin S, Fentanyl, i. v., falls nicht möglich, intraossär, intranasal oder rektal verabreichen.Dosisempfehlungen6Ketamin: 2–4 mg/kg KG i. v./intraossärKetamin: 10 mg/kg/KG rektalKetamin S: 1,5–3 mg/kg KG i. v. /intraossärFentanyl: 0,001–0,01 mg/kg KG i. v.Piritramid: 0,05–0,1mg/kgBeutelKGMacrogoli.prov.Midazolam: 0,05–0,1(–0,2Tag)mg/kg KG i. verwägen.
nach VerbrennungsgradChemischeTherapieprinzipien
VerletzungenIstDiedieEmpfehlungenPersoninmitdiesemChemikalienAbschnittkontaminiert,basierensolltenaufHelfer*innendiesensich zunächst selbst schützen, um einen Hautkontakt mit den Chemikalien zu vermeiden.Kleidung, Schmuck und Uhr der Person entfernen.30–60 Minuten lang mit reichlich Wasser (ca. 30 °C) abspülen.Wenn vorhanden, können spezielle Spüllösungen verwendet werdenReferenzen.1Bei Verätzungen ist es besonders wichtig,die Säure/Base zu verdünnen, um die ätzende Wirkung auf der Haut zu stoppen. Daher sollten Sie sehr viel Wasser benutzen und lange spülen.Denken Sie daran, dass zu Beginn viele Chemikalienreste ins Wasser gelangen.Einige Substanzen bedürfen einer besonderen Dekontamination, ggf. bieten Herstellerinformation oder Giftnotzentralen Hilfe.GIFTNOTRUF- UND INFORMATIONSZENTRENTelefon rund um die Uhr: Telefonnummern und Adressen finden Siehier.
WundverbandTrockene Lokalbehandlung (sterile oder saubere Abdeckung – keine Brandsalben, keine Gele, keine Zahnpasta, keine Spezialverbände)1Die Primärversorgung einer Wunde besteht aus steriler und trockener Abdeckung, die Wunde sollte in Ruhe gelassen werden.105
1WeitereGrad
MaßnahmenSchmerzstillendeKonservativeMedikamenteTherapiegebenmit Salben (siehez. B.AbschnittDexpanthenol,AusreichendeAnm.Schmerztherapied. Red.) oder feuchtigkeitsspendenden Cremes- Eine antimikrobielle Behandlung ist weder topisch noch systemisch erforderlich.
EinenEin Verbandauflegen.Tetanus-Impfung, wennist indenallerletztenRegel5nichtJahren keine Auffrischung erfolgt ist.Eine ausführliche Fotodokumentation ist auch aus forensischen Gründen sinnvollnotwendig.
2aWeitereGrad
WundbehandlungErstgradige und 2a-Verbrennungen werden konservativ behandelt.- Wundreinigung mit
desinfizierendenDebridementLunter aseptischen Bedingungen- Entfernung der Brandblasen, Fremdkö
sungen1rper, Verunreinigungen und Wunddebris
- Entfernung der Brandblasen, Fremdkö
2b-AnschließendeundVersorgungtieferemitVerbrennungenOkklusivverbänden
- Okklusivverband
sollen(Anm.abhängigd.vomRed.):GesamtzustandKunststofffolie zur Abdeckung derVerletzten möglichst frühzeitig operativ behandelt werden (Nekrosenabtragung, zügige Hauttransplantation).Wundfläche
- Okklusivverband
DieEineWundbehandlung kannBehandlung mit wundheilungsfördernden Salben (z. B. Aloe vera 7), medizinischem Honig oder antimikrobiellen,– ggf. in Kombination mitandereanderen Wundabdeckungen (z.- Eine Cochrane-Analyse zeigt keine Überlegenheit eines
bestimmtendieserWundmanagementsystems von BrandverletzungenPräparate.11 Verheilen ohne besondere Behandlung im Laufe von ein paar TagenEincremen mit Feuchtigkeitscreme tut der Haut gut.6Wundreinigung und eine adäquate Wundabdeckung18DieInWundreinigungdermit Debridement unter aseptischen Bedingungen in Analgosedierung oder Narkose6Brandwunden heilen am besten in feuchter, nicht nasser Umgebung. DiesAnalyse wird auch auf die möglichen Komplikationen durchAbdeckenantimikrobiellederSalbenWunde(InhaltsstoffmitSilbersulfadiazin)einem abdeckenden Stoff oder einem okkludierenden Verband erreichthingewiesen,der den Flüssigkeitsverlust reduziertu.Eine routinemäßige Antibiotikagabe wird nicht empfohlena.Oberflächliche Verbrennungen:DieDaherTiefesolltedestrotzGewebeschadensderistEmpfehlungin den ersten Tagen nicht sicher zu beurteilen. Die Fläche wird meist überschätzt,durch dieTiefe unterschätzt.6Daher ist eine erneute BeurteilungLeitlinie derVerbrennungstiefeEinsatzamvon2Silbersulfadiazin kritisch evaluiert werden (Anm.und 3d.Tag notwendigRed.Anfangs befinden sich Brandwunden in der Ödem-/Sekretionsphase. Deshalb ist es wichtig, Verbandsmaterial zu benutzen, das gut aufsaugt, die Wundoberfläche aber gleichzeitig feucht hält.Es können Okklusivverbände mit inaktiven, aktiven oder biologischen Managementsystemen verwendet werden, wobei es keine Überlegenheit eines bestimmten Systems in verschiedenen Studien gibt.1In Zweifelsfällen über die Tiefe der Verbrennung kann ggf. eine Reevaluation mit erneutem Debridement oder Hauttransplantation erfolgen).
Verbrennung Grad 1 (epidermale Verletzungen)Verbrennungen Grad 2a - Bei
Verbrennungen Grad 2b
BesondersOperativesschwierigVorgehenistempfohlen- Entfernung
diedesUnterscheidungnekrotischenzwischenGewebesVerbrennungenunterderSchonungGradedes2avitalenund 2b. Während eine Verbrennung Grad 2a auf eine konservative Therapie gut anspricht und binnen 1–2 Wochen ausheilt, sollte eine Verbrennung ab Grad 2b operiert werden.10Wundgrundes - Bei
eindeutigerinfektfreier,TiefenzuordnungtiefwirdzweitgradigerzeitnahWunde soll eineoperative tangentiale Exzision bisSpalthauttransplantation inpunktuellselberblutendeOperationDermisanteileerfolgen,durchgeführt. Anschließend werden in Abhängigkeit von Lokalisation,sofern Größe undZeitpunktLokalisationdiesederBereiche mit aktiven oder biologischen Wundmanagementsystemen, synthetischem oder biologischem epidermalem Hautersatzmaterial oder autologer Spalthaut abgedecktWunde undversorgt.6 BeiZustandtiefzweitgradigen Wunden kann im begründeten Einzelfall – wie z. B. tiefreichender Wundinfekt, schwerstbrandverletzteder Patient*innenmitdieseingeschränkter Operabilität, erhöhten Operationsrisiken durch Blutverlust – eine epifasziale Nekrektomie notwendig werdenerlauben.1
Medikamentöse Therapie
AusreichendeSchmerztherapieBei Verbrennungen 1. und 2. Grades wird eine Therapie mit Paracetamol oder Ibuprofen wahrscheinlich ausreichen, bei schwerwiegenderen Verbrennungen ist evtl. der Einsatz von Opioiden notwendig.
SilbersulfadiazinDie topische Anwendung von Silbersulfadiazin wird nicht mehr empfohlen, da es unter der Behandlung zu Wundheilungsverzögerungen und zu häufigeren Wundinfektionen kommt.15
AntibiotikaprophylaxeProphylaktisch verabreichte systemische Antibiotika werden nicht empfohlen.
Wundinfektionen
Brandwunden sind schwer einzuschätzen nur auf dem Boden von klinischer Beobachtung und Labordaten. Deshalb sind für die endgültige Diagnose einerWundinfektionWundbiopsien notwendig.16Systemische Antibiotika können indiziert sein bei Zeichen einer ausgebreiteten Infektion oder wenn tieferes Gewebe betroffen ist.- Werden Antibiotika erwogen, sollten Abstriche zur mikrobiologischen Untersuchung
gemachtentnommen werden, insbesondere bei Patient*innen, die sich kürzlich in einer Umgebung aufgehalten haben (z. Empfehlungen zur oralen Antibiotikatherapie (bei unkomplizierten Infektionen)17Flucloxacillin 3–4 x 1 g p. o.Mittel der 2. Wahl: Clindamycin 3 x 0,9 g p. o.
Indikationen für die parenterale (statt orale), allenfalls sequentielle Antibiotikagabe17schwere Infektion mit ausgeprägten systemischen Zeichen oder mit Zeichen einer beginnendenSepsiskritische Lokalisation mit dem Risiko gravierender Folgen (z. B. Hand- oder Gesichtsbereich)Vorliegen entsprechender Komorbiditäten (z. B. Durchblutungsstörungen, gastrointestinale Resorptionsstörungen)relevante Immunsuppression.
Es gibt keine Indikation für die prophylaktische Gabe lokaler oder systemischer antimikrobieller Substanzen, da diese nicht nachweislich die Inzidenz einer oberflächlichen Infektion,PhlegmoneoderSepsisreduzieren.- Patient*innen, bei denen der Verdacht auf eine Sepsis besteht, sollen umgehend stationär eingewiesen werden.
Narbenbehandlung
- Der Abschnitt basiert auf dieser Referenz.1
- Nach Reinigung mit Wasser und einer milden, pH-neutralen Seife erfolgt die Pflege anfangs mit fettenden, im Verlauf mit feuchtigkeitsspendenden Externa, ein- oder mehrmals täglich je nach Trockenheit und Schuppung der Haut.
- Narbenmassagen lockern und entstauen die Narbe ebenso wie das umgebende Weichteilgewebe.
- Narben sollen konsequent, besonders in den ersten 24 Monaten, durch Vermeidung oder Abdeckung vor UV-Strahlungseinwirkung geschützt werden.
Weitere Maßnahmen
- Tetanus-Impfung, falls kein ausreichender Impfschutz besteht.
Verlauf, Komplikationen und Prognose
Verlauf
BeiAngabeneinergemäßnurnachfolgenderunzureichenden Kühlung kann eine zunächst oberflächliche Brandwunde sich zu einer tieferen und schwereren Verletzung ausbreiten.Die Entwicklung von Ödemen erreicht ihren Höhepunkt normalerweise nach 12–24 Stunden.Verheilte WundenSind empfindlich und weisen eine trockene, schuppige Haut auf, in der sich Pigmentveränderungen entwickeln können.Pflege sollte anfangs mit fettenden, im Verlauf mit feuchtigkeitsspendenden Externa erfolgen.Referenz12VerheilteVerbrennungenBereichevonsolltenGrad241MonateheilenlanginkonsequentallervorRegelderinSonne48–72geschütztStundenwerdenspontan ab.JuckreizistVerbrennungeneinvonhäufigesGradProblem2aund wirdumfassenverschlimmerteinedurch Wärme, StressBlasenbildung undphysischestarkeAktivitätSchmerzen, heilen jedoch nach 7–14 Tagen narbenfrei ab.Ggf.BeiAntihistaminVerbrennungen von Grad 2b Spontanheilung nur in kleinen Arealen undschmerzstillendenurMedikamenteunterverabreichen.KompressionsbehandlungNarbenbildungund Narbenmassage kmönnen hilfreich sein, ggf. mit Silikonmasken.1
Komplikationen
- Verbrennungskrankheit5
- In Abhängigkeit vom Ausmaß der unmittelbaren Schädigung kann es sekundär zu Kreislaufschock und entzündlichen Allgemeinreaktionen des Körpers im Rahmen eines SIRS (Systemic Inflammatory Response Syndrome) kommen.
- Infektionen
- Entstellende Narben
- mit psychologischer Beeinträchtigung bis zu
KompartmentsyndromDepression LungenschNarbenkontrakturen- Bei Inhalationstrauma Schä
dendigungundderAtembeschwerdenAtemwege - Verbrennungsassoziierter Pruritus und neuropathische Schmerzen
sind die häufigsten Komplikationen im weiteren Verlauf. Sie können evtl. mit Cetirizin184,9, Antidepressiva, Pregabalin oder Laser5behandelt werden. - Entwicklung einer posttraumatischen Belastungsstörung
oderDepression Spätfolgen insbesondere nach Stromunfällen könnenKataraktoder Hörminderung infolge von Innenohrschädigung sein.1
Prognose
Die Prognose hängt von zahlreichen Faktoren ab:Schweregrad der VerbrennungAusbreitung/Größe der VerbrennungLokalisation der VerbrennungAtemwegsschäden sind mit einer schlechten Prognose verbunden.Verbrennungen im Gesicht, an Händen, Füßen oder Genitalien sind meist nicht lebensbedrohlich, können die Lebensqualität aber erheblich einschränken.
Alter (Kleinkinder und Ältere sind am meisten betroffen)allgemeiner Gesundheitszustand, Begleiterkrankungenggf. assoziierte Verletzungen- Das
Einatmen von Rauch verdoppelt dieMortalitätsratetsrisikojederkannVerbrennung.
Rehabilitationdurchunddenggf.ABSIpsychologischeeingeschätztMitbehandlung können je nach Ausmaß der Verbrennungen indiziert seinwerden.
Verlaufskontrolle
- Regelmäßige Wundkontrollen sollen bis zur Heilung durchgeführt werden.1
Verbrennungen, die nicht innerhalb von 3 Wochen verheilen, sollten von plastischen Chirurg*innen begutachtet werden.
Patienteninformationen
Patienteninformationen in Deximed
Illustrationen

Neun-Prozent-Regel bei Verbrennungen
Quellen
Leitlinien
- Deutsche Gesellschaft für Verbrennungsmedizin. Behandlung thermischer Verletzungen des Erwachsenen. AWMF-Leitlinie Nr. 044-001. S2k, Stand 2021. www.awmf.org
- Deutsche Gesellschaft für Kinderchirurgie. Thermische Verletzungen im Kindesalter (Verbrennung, Verbrühung), Behandlung. AWMF-Leitlinie Nr. 006-128. S2k, Stand 2015. www.awmf.org
Paul-Ehrlich-Gesellschaftfür Chemotherapie. Kalkulierte parenterale Initialtherapie bakterieller Erkrankungen bei Erwachsenen – Update 2018. AWMF-Leitlinie Nr. 082-006. S2k, Stand 2017.www.awmf.de(abgelaufen)
Literatur
- Deutsche Gesellschaft für Verbrennungsmedizin. Behandlung thermischer Verletzungen des Erwachsenen. AWMF-Leitlinie Nr. 044-001, Stand 2021 www.awmf.org
GrunwaldCordesTB, Garner WLC.AcuteVerbrennungenburnsbei Kindern und Jugendlichen.PlastHeilberufeReconstr Surg 20082021;12173:311e12-319e14.wwwlink.ncbispringer.nlm.nih.govU.S. Department of Health and Human Services. Burn triage and treatment: thermal injuries. Accessed February 10, 2011.remm.hhs.govcom- DGUV. Ergänzungsbericht schwere Verbrennungen. Stand 2021. Letzter Zugriff 09.01.2023. www.dguv.de
- Lloyd EC, Rodgers BC, Michener M, Williams MS. Outpatient burns: prevention and care. Am Fam Physician 2012; 85: 25-32. www.ncbi.nlm.nih.gov
- Deutsche Gesellschaft für Kinderchirurgie. Thermische Verletzungen im Kindesalter (Verbrennung, Verbrühung), Behandlung. AWMF-Leitlinie Nr. 006-128, Stand 2015 (abgelaufen). www.awmf.org
HudspithJaniakJF,RayattEttmüller K, Hentsch S, et al.FirstPrehospitalaidTreatment of Severe Burn Injury andtreatmentThermomechanicalofCombinationminor burnsInjuries.BMJNotarzt20042022;32838(4):1487211-924.PubMedDeutsche Gesellschaft für Verbrennungsmedizin. Empfehlungen zu Erster Hilfe bei Brandverletzungen, Stand 2013verbrennungsmedizin.deStruck HG. Verätzungen und Verbrennungen des Auges [Chemical and Thermal Eye Burns]. Klin Monbl Augenheilkd. 2016 Nov;233(11):1244-1253. German. doi: 10.1055/s-0042-104586. Epub 2016 Jul 25. PMID: 27454309.pubmed.ncbi.nlm.nih.govThiel A, Verbrennungswunden: Spontanheilung oder operativer Eingriff? Dtsch Arztebl 2015; 112(24)www.aerzteblattthieme-connect.deHoogewerf CJ, Hop MJ, Nieuwenhuis MK, Oen IM, . Topical treatment for facial burns. Cochrane Database Syst Rev. 2020;7(7):CD008058. Published 2020 Jul 29. doi:10.1002/14651858.CD008058.pub3www.ncbi.nlm.nih.govcom- Maenthaisong R, Chaiyakunapruk N, Niruntraporn S, Kongkaew C. The efficacy of aloe vera used for burn wound healing: a systematic review. Burns 2007; 33: 713-8.
PubMed Jull AB, Cullum N, Dumville JC, Westby MJ, Deshpande S, Walker N. Honey as a topical treatment for wounds. Cochrane Database of Systematic Reviews 2015, Issue 3. Art. No.: CD005083. DOI: 10.1002/14651858.CD005083.pub4.pubmed.ncbi.nlm.nih.govFaurschouHoogewerfACJ,WulfHopHC. Topical corticosteroids in the treatment of acute sunburn: a randomizedMJ,double-blindNieuwenhuisclinical trial. Arch Dermatol 2008; 144: 620-4.PubMedStorm-Versloot, M.N.MK, et al.ProbableTopicalthattreatmentsilver-containingfordressingsfacialand creams do not prevent wound infection or promote healingburns. Cochrane Database Syst.Rev.20102020;37(7):CD006478CD008058. Published 2020 Jul 29. doi:10.1002/14651858.CD008058.pub3 www.cochranencbi.orgMöbius Unlm.und Suttorp Nnih.Infektiöse Komplikationen bei Verbrennung . Harrisons Innere Medizin, 19. Auflage 2016, Thieme VerlagPaul-Ehrlich-Gesellschaft für Chemotherapie. Kalkulierte parenterale Initialtherapie bakterieller Erkrankungen bei Erwachsenen – Update 2018. S. 175 ff. AWMF-Leitlinie 082-006. Stand 2017.www.awmf.orggov- Bell PL, Gabriel V. Evidence based review for the treatment of post-burn pruritus. J Burn Care Res 2009; 30: 55-61. PubMed
Autor*innen
MonikaLinoLenzWitte,FachärztinDr.fürmed., Arzt in Weiterbildung, Allgemeinmedizin,Neustadt am RübenbergeFrankfurt- Die ursprüngliche Version dieses Artikels basiert auf einem entsprechenden Artikel im norwegischen hausärztlichen Online-Handbuch Norsk Elektronisk Legehåndbok (NEL, https://legehandboka.no/).