Allgemeine Informationen
Definition
- Der Abschnitt basiert auf dieser Referenz.1
- Durch das gramnegatives Stäbchenbakterium Haemophilus ducreyi ausgelöste sexuell übertragbare Krankheit
- Die Erkrankung geht mit meist mehreren, weichen, schmerzhaften genitalen Ulzera und lokaler Lymphadenitis einher.
- Die Erkrankung wird als weicher Schanker oder Ulcus molle, auf Englisch als Chancroid bezeichnet.
- Eine schwierige mikrobiologische Anzucht erschwert die Diagnose.
Häufigkeit
- Insgesamt ist es schwierig, die Prävalenz zu schätzen, da der Erreger schwer nachzuweisen ist.2
- In Europa ist die Erkrankung bisher selten, aber sporadische Fälle treten auf.1,3-4
- In tropischen und subtropischen Gebieten in Afrika, Südostasien und Lateinamerika ist das Ulcus molle eine häufigere Krankheit. Tendenziell sind die Zahlen in den meisten Ländern rückläufig, mit Ausnahme von Nordindien und Malawi.1,3-4
- In tropischen Ländern, insbesondere im Südpazifik, kommt Haemophilus ducreyi vermehrt auch als Erreger nichtgenitaler Hautulzera bei Kindern vor.1
Ätiologie und Pathogenese
- Die Erkrankung wird durch das gramnegative Stäbchenbakterium Haemophilus ducreyi ausgelöst.3
- Der Mensch ist der einzige Wirt.3
- Der Erreger wird durch direkten, in der Regel sexuellen Schleimhautkontakt mit dem Exsudat von Ulzera oder betroffenen Lymphknoten übertragen.3
- Die Kontagiösität ist hoch. Die Wahrscheinlichkeit einer Übertragung bei einem einzelnen sexuellen Kontakt wird auf 35 % geschätzt.2-3
- Die Erkrankung kann von auch von symptomlosen Träger*innen, meist Frauen, übertragen werden.3
- Wie auch andere sexuell übertragbare Erkrankungen erhöht die Erkrankung das Risiko einer Übertragung von HIV.1-2
Schwangerschaft
- Negative Auswirkungen auf Schwangerschaftsverlauf oder Ungeborenes sind nicht bekannt.1
ICPC-2
- A78 Infektiöse Erkrankung NNB, andere
ICD-10
- A57 Ulcus molle (venereum)
Diagnostik
Diagnostische Kriterien
- Nachweis von Haemophilus ducreyi im Wundabstrich1
- Transport und Kultivierung des Bakteriums sind komplex, was die Diagnose erschwert.
- Vorzuziehen ist der Erregernachweis mittels PCR.
- Nach dem amerikanischen Center for Disease Control and Prevention (CDC) kann die wahrscheinliche Diagnose eines Ulcus molle gestellt werden, wenn die folgenden Kriterien erfüllt sind:1-2,5
- Auftreten eines oder mehrerer schmerzhafter Ulzera
- typische Präsentation
- kein Nachweis von Treponema pallidum (mindestens 7 Tage nach Symptombeginn)
- kein Nachweis von HSV im Ulcus-Exsudat.
Differenzialdiagnosen
- Der Abschnitt basiert auf diesen Referenzen.1,3,6
- Syphilis, harter Schanker
- Herpes genitalis
- Lymphogranuloma venereum
- Granuloma inguinale (Donovanosis)
- Kandida
- Superinfektion
- Nichtinfektiöse genitale Ulzera, z. B.:
- Morbus Behçet
- Psoriasis
- Verletzungen.
Anamnese
- Meist sind jüngere, sexuell aktive Personen betroffen, insbesondere Sexarbeiter*innen.2
- Die Inkubationszeit beträgt 3–7 Tage, kann aber auch länger sein.1,3
- Die Infektion beginnt mit roten, schmerzhaften Papeln im Genitalbereich, die sich relativ schnell zu Pusteln entwickeln. Die Pusteln erodieren und werden zu Ulzera.1,7
- Die Ulzera sind weich und anders als z. B. bei Syphilis schmerzhaft.3
- Bei Frauen können die Ulzera schmerzlos sein, insbesondere wenn sie in der Vagina oder im Bereich der Zervix gelegen sind.1,3
- Bei ca. der Hälfte der Patient*innen schwellen die Lymphknoten in der Leistengegend an, in der Regel schmerzhaft und unilateral. Diese können sich zu Abszessen entwickeln.1
- Unbehandelt können die Ulzera für Monate persistieren.1
- Eine häufige initiale Fehldiagnose ist Herpes genitalis.1
- Bei HIV-positiven Patient*innen können sich atypische Präsentationen und atypische Verläufe zeigen.2
Klinische Untersuchung
- Multiple Papeln, Pusteln oder weiche, schmerzhafte Ulzera von 1–2 cm Größe mit ausgefransten, unterminierten Rändern, weichem Randwall und purulentem Exsudat1
- Prädilektionsstellen sind Vorhaut und Frenulum bei Männern, Vulva, Zervix und Perineum bei Frauen.1
- Bei 50 % der Patient*innen lokale, meist unilaterale Lymphadenitis, möglicherweise mit Abszessbildung1
Ergänzende Untersuchungen in der Hausarztpraxis
- Der kulturelle Nachweis des kulturell anspruchsvollen Bakteriums ist schwierig.1,3,8
- Das bevorzugte diagnostische Mittel ist daher eine PCR aus dem Wundabstrich, da hierfür keine lebenden Erreger erforderlich sind.1
- Sollte doch eine mikrobiologische Anzucht angestrebt werden, sollte vorher eine Rücksprache mit dem Labor erfolgen, da spezielle Transport- und Kulturbedingungen erforderlich sind.
- Formal kann nur durch eine Kultivierung die Diagnose eindeutig gesichert werden, die Sensitivität liegt aber nur bei maximal 75 %.
- Die Kultivierung kann vor allem sinnvoll sein, wenn z. B. eine Resistenztestung erfolgen soll.1
- Ein zuverlässiger serologischer Nachweis ist nicht möglich.1
- Aufgrund der klinischen Ähnlichkeit und der Möglichkeit von Koinfektionen, sollten alle Patient*innen mit Verdacht auf Ulcus molle auf Syphilis und Herpes genitalis (HSV) untersucht werden. Auch eine Testung auf andere sexuell übertragbare Erkrankungen wie HIV oder Virushepatitiden sollte erwogen und angeboten werden.1
Therapie
Therapieziele
- Sanierung der Infektion
- Prävention einer Weiterverbreitung
Allgemeines zur Therapie
- Aufklärung der Patient*innen1,3,8
- über die Ursache der Erkrankung und ihre sexuelle Übertragbarkeit
- Dass die Erkrankung das Risiko einer Infektion mit HIV erhöht.
- über die empfohlene Therapie und ggf. die Bedeutung der Therapieadhärenz
- ggf. über die Identifikation und Information von sexuellen Kontaktpersonen (der letzten 10 Tage)
- Vermeidung sexueller Kontakte bis zum Abschluss der Therapie und bis zum Abheilen der Läsionen
- Über protektive Maßnahmen, um eine Transmission zu verhindern und sexuell übertragbare Erkrankungen in der Zukunft zu vermeiden.
- Antibiotische Therapie1-3,5
- Eine empirische Behandlung des Ulcus molle kommt in Betracht, wenn klinische Manifestation und Epidemiologie die Diagnose nahelegen sowie Syphilis und Herpes genitalis ausgeschlossen sind bzw. eine Koinfektion vermutet wird.1-2,5
Medikamentöse Therapie
- Eine Infektion mit Haemophilus ducreyi wird antibiotisch behandelt.1
- Empfohlene Therapieregime für Erwachsene entsprechend der Leitlinien:1,3,5-6
- 1. Wahl
- 250 mg Ceftriaxon i. m. als Einmaldosis – oder –
- Azithromycin 1 g oral als Einmaldosis
- Eine Einmaldosis ist vorteilhaft in Bezug auf die Adhärenz.
- 2. Wahl
- Ciprofloxacin 500 mg oral 2 x tgl. für 3 Tage – oder –
- Erythromycin 500 mg oral 3–4 x tgl. für 7 Tage
- Insbesondere bei HIV-positiven Patient*innen ist ein Therapieversagen nach Gabe von Einmaldosen beschrieben, sodass hier eines der mehrtägigen Therapieregimes gewählt werden sollten.
- Anmerkung d. Red.: Infektionen mit Haemophilus ducreyi sind selten. Sie werden in keiner der Fachinformationen der o. g. Antibiotika unter den Anwendungsgebieten ausdrücklich genannt und auch keine speziellen Dosisregime aufgeführt. Bei Ceftriaxon, Azithromycin und Ciprofloxacin werden jedoch im Allgemeinen Infektionen der Haut- und Weichteile als Anwendungsbiete angegeben (bei Ceftriaxon: komplizierte Infektionen der Haut und Weichgewebe).
- 1. Wahl
- Es sollte innerhalb von 1–2 Wochen nach Beginn der Antibiotikatherapie zu einer Besserung der Symptomatik kommen.1
- Lymphknotenabszesse sollten ggf. drainiert werden.1
Prävention
- Kondome reduzieren das Infektionsrisiko.2
- Personen, mit denen die erkrankte Person innerhalb der letzten 10 Tage vor Symptombeginn sexuelle Kontakte hatten, sollten untersucht und behandelt werden, auch wenn sie asymptomatisch sind. Auch hier sollte eine Testung auf andere sexuell übertragbare Erkrankungen wie HIV, Hepatitiden oder Syphilis angeboten werden.1,5
- Verzicht auf sexuelle Kontakte bis zum Abschluss der Therapie und bis zum Abheilen der Läsionen3
- Aufklärung der Patient*innen über Präventionsmaßnahmen in Bezug auf sexuell übertragbare Erkrankungen8
- Ggf. Angebot regelmäßiger Testung auf sexuell übertragbare Erkrankungen1
Verlauf, Komplikationen und Prognose
Verlauf
- Ohne Therapie können die Ulzera monatelang persistieren. Nach 1–2 Monaten kann es zu einer spontanen Heilung kommen.1-2
- Bei erfolgreicher antibiotischer Behandlung sollte sich die Symptomatik innerhalb von 1–2 Wochen nach Therapiebeginn bessern.
- Bei ausgeprägten Befunden kann es zu Narbenbildung kommen.1
- Bei HIV-Infektionen sind langwierige, atypische Verläufe häufiger.1-2
- Bei Therapieversagen sollte an eine Fehldiagnose, Koinfektionen, Adhärenzprobleme, Antibiotikaresistenzen und eine Immunsuppression bzw. HIV-Infektion gedacht werden.1-2
Komplikationen
- Der Abschnitt basiert auf dieser Referenz.2
- Lymphknotenabszesse in der Leistengegend
- Perforation
- Superinfektion
- Infiltration und Destruktion des tiefen Weichteilgewebes der Geschlechtsorgane durch Erreger oder Superinfektion
- Fistelbildung
- Narbenbildung
- Phimose
- Weiterverbreitung an Geschlechtspartner*innen
Prognose
- Die Erkrankung ist mit der passenden Antibiotikatherapie heilbar.1
- Ohne Therapie kann es nach 1–2 Monaten zu einer spontanen Heilung kommen, es besteht jedoch das Risiko der Entwicklung einer abszedierenden Lymphadenitis.1-2
Verlaufskontrolle
- Eine klinische Verlaufskontrolle wird empfohlen, um den Therapieerfolg zu überprüfen, insbesondere bei HIV-positiven Patient*innen.1-2
- Eine erneute Diagnostik ist bei klinischer Besserung nicht erforderlich.1
- Es wird empfohlen, Patient*innen eine erneute Testung auf HIV und Syphilis nach 3 Monaten anzubieten.6
Patienteninformationen
Patienteninformationen in Deximed
Illustrationen
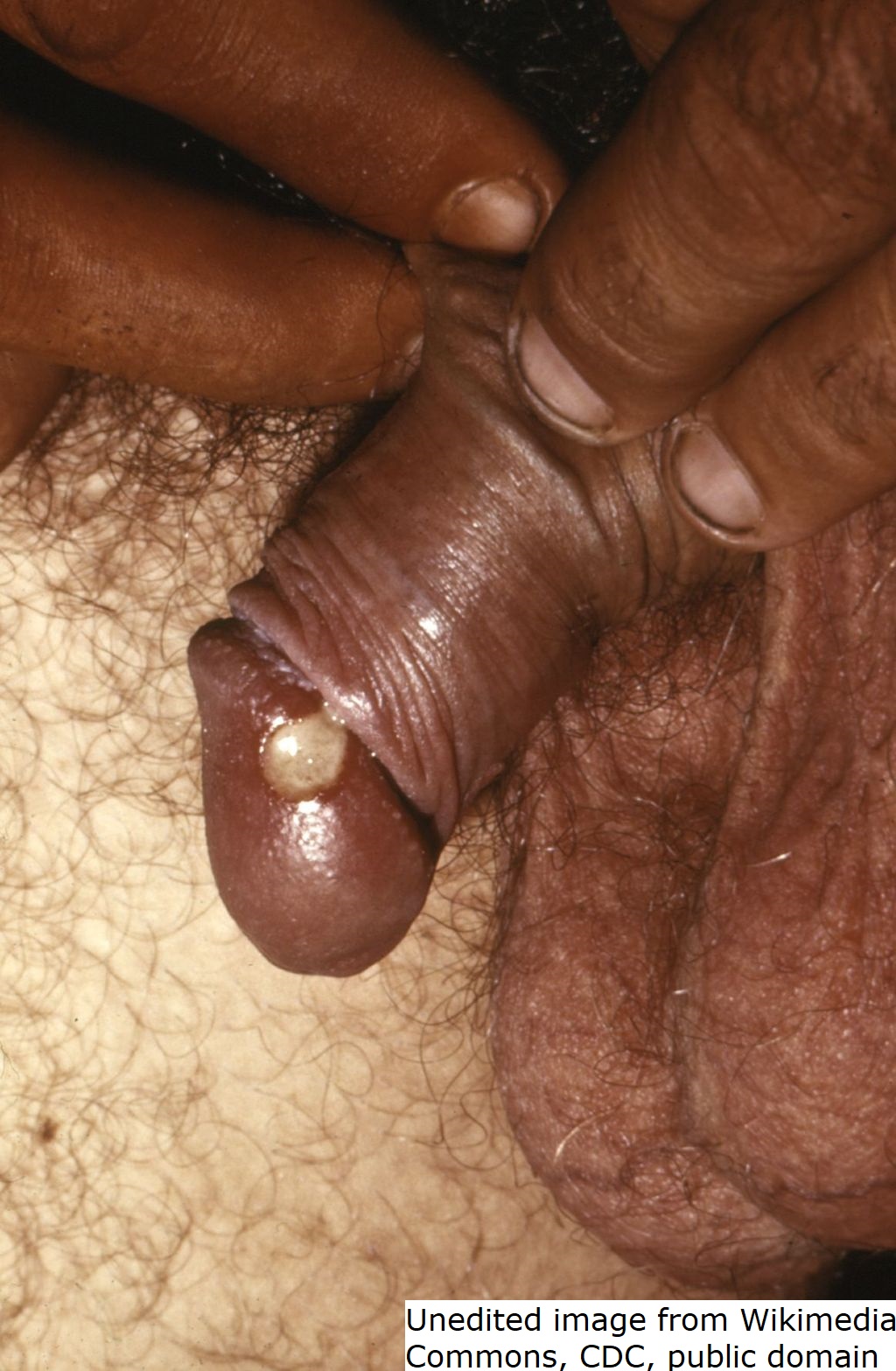
Ulcus molle
Quellen
Leitlinien
- International Union against sexually transmitted Infections. 2017 European guideline for the management of chancroid. Int J STD AIDS. 2017 Mar;28(4):324-329. www.iusti.org
- Deutsche STI-Gesellschaft e. V. (DSTIG). Sexuell übertragbare Infektionen (STI) – Beratung, Diagnostik, Therapie. AWMF-Leitlinie Nr. 059-006. S2k, Stand 2018. www.awmf.org
Literatur
- Lautenschlager S, Kemp M, Christensen JJ, Mayans MV, Moi H. 2017 European guideline for the management of chancroid. Int J STD AIDS. 2017 Mar;28(4):324-329. PMID: 28081686. journals.sagepub.com
- Irizarry L, Velasquez J, Wray AA. Chancroid. 2020 Jun 3. In: StatPearls [Internet]. Treasure Island (FL): StatPearls Publishing; 2020 Jan–. PMID: 30020703. pubmed.ncbi.nlm.nih.gov
- Robert Koch-Institut. Steckbriefe seltener und importierter Infektionskrankheiten, Berlin 2011, S. 104. Kapitel 2.31 Ulcus molle edoc.rki.de
- Hope-Rapp E, Anyfantakis V, Fouéré S, Bonhomme P, Louison JB, de Marsac TT, Chaine B, Vallee P, Casin I, Scieux C, Lassau F, Janier M. Etiology of genital ulcer disease. A prospective study of 278 cases seen in an STD clinic in Paris. Sex Transm Dis. 2010 Mar;37(3):153-8. PMID: 19910862. journals.lww.com
- Workowski KA, Berman S, Centers for Disease Control and Prevention (CDC). Sexually transmitted diseases treatment guidelines, 2015. MMWR Recommendations and Reports June 5, 2015 / 64(RR3);1-137 www.cdc.gov
- Roett MA, Mayor MT, Uduhiri KA. Diagnosis and management of genital ulcers. Am Fam Physician. 2012 Feb 1;85(3):254-62. PMID: 22335265. www.aafp.org
- DiCarlo RP, Martin DH. The clinical diagnosis of genital ulcer disease in men.. Clin Infect Dis 1997; 25: 292. PubMed
- Deutsche STI-Gesellschaft e. V. (DSTIG). Sexuell übertragbare Infektionen (STI) - Beratung, Diagnostik, Therapie. AWMF Leitlinie 059 - 006, Stand: 03.08.2018. www.awmf.org
Autor*innen
- Anneke Damberg, Dr. med., Fachärztin für Allgemeinmedizin, Berlin
- Die ursprüngliche Version dieses Artikels basiert auf einem entsprechenden Artikel im norwegischen hausärztlichen Online-Handbuch Norsk Elektronisk Legehåndbok (NEL, https://legehandboka.no/).