Allgemeine Informationen
Definition
- Descensus genitalis: Tiefertreten der Scheide und/oder des Uterus in Richtung des Scheideneingangs (Introitus vaginae) bedingt durch Veränderungen der bindegewebigen und muskulären Fixation im kleinen Becken.1-2 Aufgrund enger Lagebeziehungen zwischen den Beckenorganen sind häufig auch Harnblase sowie der Darm betroffen.
- Deszensus (Senkung): Tiefertreten der Beckenorgane bis maximal zum
HymenalsaumIntroitus vaginae3 - Prolaps (Vorfall): Tiefertreten über den
HymenalsaumIntroitus vaginae hinaus.3 Der Genitalprolaps stellt somit die maximale Form des Deszensus dar. - Verschiedene Arten
vondes Deszensus- Urethrozele: Vorfall der Harnröhre aus der Harnröhrenöffnung
- Zystozele: Blasenbodensenkung; Senkung der Blase in die vordere Scheidenwand
- Partialprolaps des Uterus und der Vagina: teilweiser Vorfall von Gebärmutter und Scheide
- Totalprolaps des Uterus und der Vagina: vollständiger Gebärmutter- und Scheidenvorfall
- Uterovaginalprolaps: Vorfall von Gebärmutter und Scheide
- vaginale Enterozele: Vorwölbung des Dünndarms in den hinteren, inneren Teil der Vagina
- Rektozele: Vorwölbung des terminalen Rektums in die hintere Vaginalwand
- Ein Genitalprolaps kann zu
UrininkontinenzInkontinenz oder Darmentleerungsproblemen führen. EsHäufiggibtwirdzwei Hauptsysteme, um dender Schweregrad des Genitalprolapseinzuteilen.Baden-Walkerwie folgt eingeteilt:34– in der täglichen Praxis leichter gebräuchlich als das POP-Q-System:- Grad 0: kein Deszensus
- Grad 1: Deszensus bis zur Scheidenmitte
- Grad 2: Deszensus bis zum Hymen
- Grad 3: Prolaps der halben Vaginallänge
- Grad 4: maximaler Prolaps = Totalprolaps, die ganze Vaginallänge deszendiert.
Pelvic Organ Prolapse Quantification(POP-Q)-System4– für detaillierte Einteilung geeignet und international gebräuchlich:Grad 0: kein DeszensusGrad 1: maximaler Deszensus bis > 1 cm oberhalb des HymensGrad 2: Deszensus 1 cm kranial bis 1 cm kaudal des Hymens (≤ 1 cm kranial bis 1 cm kaudal)Grad 3: Deszensus > 1 cm kaudal des Hymens (aber höchstens Vaginallänge minus 2 cm)Grad 4: Totalprolaps (mindestens Vaginallänge minus 2 cm über das Hymen hinaus).
Häufigkeit
Es liegen keine zufriedenstellenden statistischen Unterlagen vor, aber die Prävalenz eines klinisch signifikantenDer DeszensuswirddermitFrau1–2 %istangegebenhäufig und auch aufgrund steigender Lebenserwartung zunehmend.3PrävalenzInBeiStudienbisauszuden50USA%wirdaller Frauen kann im Laufe ihres Lebens einGenitalprolapsurogenitalerbeiDeszensus2,9 %festgestelltder Frauen über 20 Jahren angegebenwerden.5NimmtAbermitnurzunehmendemjedeAlter5.undbismitjedesteigender10.ParitFrau sucht aufgrund ihrer Beschwerden ätrztlichenzu.In einer anderen Studie aus den USA wurde bei 41 % der Frauen über 60 Jahren ein Genitalprolaps festgestelltRat.65
InzidenzInDas lebenslange Risiko aufgrund eines Deszensus oder einerenglischenInkontinenzStudieoperiertwirdzudas Vorkommen derjenigenwerden,diebeläufteine chirurgische Behandlung benötigen,sich auf2 von 1.000 pro Jahr angeben.7
Deszensus-Operationen machenca.2011–19 %der Eingriffe bei stationär aufgenommen Patientinnen auf gynäkologischen Stationen aus.4
Ätiologie und Pathogenese
EsUrsächlichliegenistkeine sicheren ätiologischen Faktoren vor, aber die Ursache scheint multifunktional zu sein.Genetische Faktoren, die Bindegewebsdefekte verursachen, scheinen disponierend zu sein.8Es wird angenommen, dass dieeine Schwächung der Bänder, Faszien und/oder der Muskulatur im Beckenboden als FolgevondisponierenderGeburten und ein niedriger Östrogenspiegel von zentraler Bedeutung sindFaktoren.
Pathophysiologie
EinAnatomie6- Kaudal
schwacherwirdBeckenbodendieberuhtBauchhöhleaufdurcheinerdaskomplexenDiaphragmaInteraktionpelviszwischenbegrenzt. Dieses besteht aus dem M. levator ani,Vaginadem M. coccygeus und ergänzendem Bindegewebesowie auf neurologischen Schäden als Folge der Streckung des N. pudendus während der Geburt. BeiDieeinerAnatomiegesundendesFrauweiblichen Urogenitaltraktes bedingt retrosymphysär eine natürliche Schwachstelle,beidenderHiatusderurogenitalis, sowie kaudal den Hiatus analis, die hauptsächlich durch den M. levator anieinen normalen Tonus und die Vagina eine entsprechende Tiefe hat, liegt der obere Teil der Vagina ungefähr horizontal, wenn die Frau sich in aufrechter Position befindet. Dies führt zu einem Klappeneffekt, bei dem der obere Vaginalteil gegen die Levatorplatte gedrückt wird, wenn der intraabdominelle Druck ansteigt.Wenn der M. levator ani an Tonus verliert, ändert er die Position von horizontal auf teilweise vertikal, wodurch ein erweiterter genitaler Hiatus entsteht, was dazu führt, dass die Genitalstrukturen nur noch vom Bindegewebegestützt werden.
- Kaudal
WennDurch eine Schädigung der Beckenbodenmuskulatur (insbesondere des M.levator ani) können dieStützungBeckenorganedurchnicht mehr ausreichend von muskulären Strukturen gehalten werden.7- Bindegewebige Strukturen der endopelvinen Faszie können jedoch nicht dauerhaft allein den wirkenden Dehnungskräften standhalten, wodurch in der Folge ein Deszensus entstehen kann.7
- Der Beckenboden gliedert sich in drei Kompartimente:8
- Vorderes Kompartiment: Enthält Urethra, Harnblase und vordere Vaginalwand.
- Defekte äußern sich in Form einer Senkung der vorderen Vaginalwand zusammen mit Blase und/oder Urethra als Zystozele.
- Mittleres Kompartiment: Beinhaltet Vagina und Uterus.
- Defekte betreffen demzufolge Uterus oder nach Hysterektomie den Scheidenstumpf.
- Hinteres Kompartiment: Enthält die hintere Vaginalwand und das
BindegewebeRektum.- Defekte
ebenfallsäußernnachlässt,sichmeist aufgrund von Verschleiß, kommt es zu einemals Deszensusbzwder hinteren Vaginalwand oder als Rektozele/Enterozele.Prolaps.6
- Defekte
- Vorderes Kompartiment: Enthält Urethra, Harnblase und vordere Vaginalwand.
Disponierende Faktoren
- Steigendes Alter3
- Schwangerschaft und Geburten4
ORLaut1,12einer Studie ist die Prävalenz eines symptomatischen Prolapses fürjedesFrauenJahrnach vaginaler Geburt doppelt so hoch wie nach Sectio.94- Multiparität und hohes kindliches Geburtsgewicht erhöhen zudem das Risiko.7
GeburtenMultiparität: Frauen mit 2 Kindern haben ein relatives Risiko von 8,4 und Frauen mit 4 oder mehr Kindern ein relatives Risiko von 10,9 im Vergleich zu kinderlosen Frauen.Makrosomie: Studienergebnisse sind inhomogen. Während einige Studien einen Zusammenhang sehen9, konnten andere dies nicht bestätigen.10
- Frühere Hysterektomie
OR 2,379
- Frühere Genitalprolapsoperation
OR 5,099
- Genetische Faktoren, die Bindegewebsdefekte verursachen, z. B. Marfan- oder Ehlers-Danlos-Syndrom.3
- Östrogenmangel
Übergewicht103Erhöhter intraabdomineller Druck?Zum Beispiel in Zusammenhang mit Übergewicht, chronischemHusten,COPD,VerstopfungAsthma undbeichronisch-obstruktiveschwerer körperlicher Arbeit; dies wurde jedoch nicht in einer größeren Observationsstudie bestätigt (III).Lungenerkrankung93
ICPC-2
- X87 Uterovaginaler Prolaps
ICD-10
- N81 Uterovaginaler Prolaps
- N81.0 Urethrozele, Frau
- N81.1 Zystozele
- N81.2 Unvollständiger uterovaginaler Prolaps
- N81.3 Vollständiger uterovaginaler Prolaps
- N81.4 Uterovaginaler Prolaps, nicht näher bezeichnet
- N81.5 Vaginale Enterozele
- N81.6 Rektozele
- N81.8 Anderer spezifizierter Prolaps der weiblichen Genitalien
- N81.9 Prolaps der weiblichen Genitalien, nicht näher bezeichnet
Diagnostik
Diagnostische Kriterien
- Typische Anamnese und Befunde
beiin der gynäkologischen Untersuchung
Differenzialdiagnosen
Klinische Varianten
- Uterusprolaps
- Vaginalprolaps
- Zystozele
- Zystourethrozele
- Rektozele
- Enterozele
- Rektoenterozele
Anamnese
- Erfragt werden sollten:3
- Art und das Ausmaß der Symptome
- Grad der Beeinträchtigung, inklusive Sexualität und Leidensdruck
- geburtshilfliche und gynäkologische Vorgeschichte
- relevante Begleiterkrankungen
- Medikamente
- frühere Therapien und Therapiewünsche der Patientin.
- Der moderate Descensus genitalis ist weitestgehend symptomarm.
BeiAbfortgeschrittenemStadiumBeckenbodendefekt2 können folgende Beschwerden auftreten:3- Druck im Unterbauch
- Vorfallgefühl bis hin zu tastbarem Deszensus2,
1110 - Schmerzen im kleinen Becken
- Schmerzen beim Gehen
- sexuelle Dysfunktion
- Dyspareunie
.
Zusätzliche Symptome, die auftreten können, sind:- Harnentleerungsstörungen
- rezidivierende Zystitiden
- Pollakisurie
- Harninkontinenz
– Stressharninkontinenz in bis zu 40 % - Defäkationsbeschwerden
- Rückenschmerzen
- Flatus vaginalis
1211-1514 - Schamgefühle und sozialer Rückzug.
- Typischerweise Progredienz der Symptome bei längerem Stehen, Heben und Husten. Verschlechterung im Tagesverlauf, Besserung der Beschwerden im Liegen.
- Die Symptome
korrelierenmüssen nicht mit dem Schweregrad des Descensus genitalis korrelieren.1615
Klinische Untersuchung
Gynäkologische
- In der Regel erfolgt die klinische Untersuchung
in der gynäkologischen Praxis.
AllgemeinesUntersuchungen bezüglichInspektion desDeszensusäußerenbzw. des Prolaps immer mit leerer Harnblase durchführen. Untersuchungen zurGenitalesHarninkontinenz3erfolgen hingegen immer vorab bei gefüllter Harnblase.Verwendenggf.Siedigito-rektalezweiblättrigeUntersuchung:Spekula (nicht selbsthaltend)Analsphinkterkontraktion,da diese eine bessere Sicht bieten und nur damit die getrennte Beurteilung der verschiedenen Kompartimente gut möglich istRektozele.
InspektionProvokationstestUntersuchung auf StressinkontinenzLassen Sie die Patientin bei gefüllter Blase pressen bzw. husten, und beobachten Sie einen möglichen Urinverlust.
RepositionstestUntersuchung auf latente StressinkontinenzReponieren des Deszensus (manuell, Pessar-Ring, Spekulum), ohne die Urethra zu komprimieren – bitten Sie nun die Patientin zu husten oder zu pressen.
Führen Sie zunächst das hintere rinnenförmige Blatt ein und beurteilen Sie das vordere Kompartiment in Ruhe, dann im Pressversuch:zentraler Defekt mit „Glatzenbildung“ der vorderen Scheidenwand oderlateraler (= paravaginaler) Defekt mit erhaltenen Rugae und aufgehobenen Sulci?
Führen Sie anschließend das vordere flache Blatt in die Scheide ein, und beurteilen Sie nun das mittlere Kompartiment (Zervix oder Scheidenabschluss) ebenfalls zunächst in Ruhe, dann im Pressversuch, ggf. unter Zuhilfenahme einer Kugelzange zum Zug an der Portio zur genauen Bestimmung des Ausmaßes.Entfernen Sie nun langsam unter Sicht das hintere Blatt und beurteilen Sie das hintere Kompartiment in Ruhe und im Pressversuch.Achten Sie auf:Vaginalhautbeschaffenheit (Östrogenisierungsgrad)FistelnFehlbildungenEntzündungenTumoren.
Palpationbimanuelle vaginale Palpation inklusive Überprüfung der willkürlichen Beckenbodenkontraktilitätrektal: Analsphinkterkontraktion, Rektozele- Siehe auch
Ergänzende Diagnostik
- Urinuntersuchung (Ustix und ggf. Kultur bei Dysurie) zum Ausschluss eines Infektes4
- Ggf.
Exploration/Miktionstagebuch4 - Ggf. Sonografie der Nieren und Restharnbestimmung4
Diagnostik bei Spezialist*innen
Gynäkologische Untersuchung3-4
- Vaginale Inspektion
- Vaginale Palpation (Beurteilung der Beckenbodenmuskulatur), ggf. digito-rektale-Untersuchung
- Spekulumuntersuchung (Veränderungen beim Husten oder Pressen)
- Perineal- oder Introitussonografie
- Husten-Stresstest ohne und mit Reposition des Prolapses (Urinverlust beim Husten im Stehen
, während die Patientin maximal drückt.?) - Vorlagenwiegetest
UterusprolapsGrad 1: Die Zervix reicht bis zum äußeren Drittel der Vagina.Grad 2: Die Zervix ist außerhalb der Vulva zu sehen.GradSpezialdiagnostik3: Totalprolaps, der Uterus lässt sich aus der Vulva herausziehen, es können Druckulzera an Portio und in der Scheide vorkommen.
ZystozeleAbsinken der vorderen Scheidenwand und der Harnblase
ZystourethrozeleAbsinken der suburethralen Partie der vorderen Scheidenwand – was häufig eine Stressinkontinenz mit sich bringt.
Rektozele-4- Die
hintereBasisdiagnostikScheidenwandistundausreichend,dasumRektumeinewölbenkonservativesichTherapienach vorneeinzuleiten.
EnterozeleDerFallsTeildiesedernichthinterenausreichtScheidewandoder wenn eine operative Therapie geplant ist,derdann sollte eine weiterführende Diagnostik amDouglasraumbestenanliegt,ingibteinemnach,Spezialzentrumund(Beckenbodenzentrum)das Peritoneum mit Darminhalt wölbt sich nach innen.
erfolgen:Diagnostik beim SpezialistenNierenultraschallRestharnUntersuchung auf Entleerungsschwierigkeiten
- Urodynamik/Urethradruckprofil
Sollte idealerweise ausgeführt werden, wenn bei der Patientin auch eineInkontinenzoperation indiziert ist, um die Patientinnen zu identifizieren, die den größten Nutzen von einer Operation haben.17-19DerZystourethroskopie- ggf.
NachweisspezialisierteeinessonografischesehrUntersuchungen - ggf.
schwachendynamischeSchließdrucks (< 20 cm H2O) kann für die Wahl des Inkontinenz-Operationsverfahrens und das erwartete Ergebnis entscheidend seinKernspindefäkografie.
Indikationen zur Überweisung
- Bei
starkenBeschwerden,Schmerzenzur Diagnostik und Therapie, besonders bei Bedarf einer operativen Behandlung oder einer Behandlung mit Pessar
Checkliste zur ÜberweisungDeszensus, GenitalprolapsGrund der ÜberweisungBestätigende Diagnostik? Therapie? Sonstiges?
AnamneseBeginn und Dauer? Entwicklung? Frühere Geburten?Symptomatologie? Beschwerden im Unterleib? Verschlimmerung bei Ausüben der Bauchpresse? Probleme beim Wasserlassen, Inkontinenz? Darmentleerungsprobleme? Sexualprobleme?Sonstige relevante Krankheiten?Eventuelle Behandlungsversuche und deren Erfolg?
Klinische BefundeAllgemeinzustand? GewichtGgf. gynäkologische Untersuchung: Grad des Vorfalls?
ZusatzuntersuchungenKeine erforderlich
Therapie
Therapieziele
- Subjektive Beschwerdelinderung
- Verbesserung der Lebensqualiät
2016 - Verbesserung der Harninkontinenz, der Restharnsymptomatik, des Harnverhaltes
- Verbesserung der Defäkation
- Subjektive Verbesserung der sexuellen Funktion
- Verhindern einer Progredienz
Allgemeines zur Therapie
- Entscheidend für die Indikation zur Behandlung sind vor allem die subjektiven Beschwerden der Patientin.
Zunächst sollten Sie den Krankheitsverlauf beobachten und eine mehrwöchige konservative Therapie durchführen.- Insbesondere bei mildem Descensus genitalis empfiehlt sich zunächst
daseinabwartendeabwartendes Verhaltenmit konservativen Maßnahmen: Die spontane Regression kommt regelmäßig vor, insbesondere bei erstgradigem Deszensus.2117 KonsequenteStufentherapie- In der Primärtherapie werden lokale Östrogenisierung, Beckenbodentraining, Gewichtsreduktion und ggf. Therapie von Obstipation
(Ia)eingesetzt.2218-2319 Alsals nächster Schritt: Erwägung einer PessartherapieUltimabeiRatioVersagen konservativer Maßnahmen: Deszensus-Chirurgie
- In der Primärtherapie werden lokale Östrogenisierung, Beckenbodentraining, Gewichtsreduktion und ggf. Therapie von Obstipation
- Psychosomatische Aspekte vor allem bei Inkontinenzsymptomen sollten ebenfalls berücksichtigt werden.4
- Eine Studie zeigte, dass 18- bis 44-jährige Frauen mit Urininkontinenz häufiger an einer Depression erkrankt waren als kontinente Personen (30 % versus 9,2 %).
- Auch Angsterkrankungen und eine allgemeine Furcht zu erkranken, waren mit Inkontinenz assoziiert.4
Konservative Therapie
Klinische Beobachtung24Beckenboden-Rehabilitation, wie das gezielte Anspannen vor intraabdominaler Druckerhöhung z. B. beim Heben von Lasten24Beckenbodentrainingsystematisches Training/Kontraktion der BeckenbodenmuskulaturMethodeneigenständige BeckenbodenkontraktionElektrostimulationBiofeedback-Training
Randomisierte kontrollierte Studien (RTC) zeigen, dass das Training der Beckenbodenmuskulatur bei Frauen im Alter von > 55 Jahre mit leichtem Prolaps (Grad 1) zu einem Rückgang der Beschwerden führt, die Wirkung ist jedoch bescheiden, und die klinische Bedeutung ist nach Studienlage unsicher (Ib).25-26Eine neue Studie vergleicht das Beckenbodentraining mit abwartender Beobachtung bei Prolaps, der nicht die Vaginalöffnung durchdringt (Grad 1). Die Studie zeigt beim Follow-up nach 3 Monaten eine klinisch signifikante Verbesserung durch Beckenbodentraining.27Der Effekt ist bei Beschwerden beim Wasserlassen am größten.Bei Harnverlust kann eine Verbesserung erreicht werden.2,22
Ein RCT vergleicht die alleinige Lebensstilberatung bei Frauen mit einem Prolaps (Grad 1–3) mit der Kombination aus Lebensstilberatung, Krankengymnastik und Pilates-basiertem Beckenbodentraining. In der Trainingsgruppe waren die Symptome und der Therapiebedarf nach 2 Jahren signifikant reduziert.28
Digitale Unterstützung der Defäkation: Fingerdruck auf die hintere Scheidenwand oder das Perineum24- Abbau von bekannten Risikofaktoren wie Adipositas, Nikotinabusus und chronischer Obstipation
243 - Gewichtsabnahme:
Führt weder zu einer Behandlung noch zu einer Vorbeugung des Genitalprolaps, kann aber dieKann Symptome reduzieren und als präoperative Maßnahme sinnvoll sein.20
Beckenbodentraining
- Systematisches Training/Kontraktion der Beckenbodenmuskulatur
- Reduziert bei kleineren Stadien (
IaStadium I und II) Senkungssymptome und verbessert eine Belastungsinkontinenz (Ib).293 - Methoden
- eigenständige Beckenbodenkontraktion
- Elektrostimulation
- Biofeedback-Training
Pessar
- Laut eines Cochrane-Reviews ist die Evidenzlage dazu unklar, ob der Einsatz eines Pessars allein die Symptomatik eines Genitalprolapses verbessern kann.
- Die Anwendung eines Pessars in Kombination mit Beckenbodengymnastik verbessert wahrscheinlich die Symptomatik und Lebensqualität.
- Allgemeines
- Mit einem Pessar wird versucht, den Hiatus levatoris auszufüllen, um so eine Reposition des Prolapses zu erreichen.21
- Es gibt keinen Konsens darüber, welcher Pessartyp am ehesten verwendet werden sollte.3
- Bei 50–100 % der Patientinnen kann ein Pessar erfolgreich angepasst werden. Die Rate der erfolgreichen Therapieweiterführung ist mit 14–67 % deutlich geringer.3
- Es können sich Prolapssymptome, Belastungsinkontinenz, eine überaktive Blase, Defäkationsbeschwerden, die Sexualfunktion und die Körperwahrnehmung verbessern.3
- Geringere Erfolgsraten bei:3
- Z. n. Hysterektomie
- Z. n. Prolapsoperationen
- kurzer Scheidenlänge
- klaffendem Introitus.
- Indikationen3
- Wunsch nach konservativer Therapie, nicht abgeschlossene Familienplanung
- Schwangerschaft und Wochenbett
- erhöhtes perioperatives Komplikationsrisiko aufgrund von Komorbiditäten
- Überbrückung bis zur Operation
- Diagnostisch bei unspezifischen Beschwerden
- Vorbehandlung
- Die lokale Östrogenisierung ist essenziell bei der Pessartherapie zur Vermeidung von lokalen Läsionen und Nekrosen.22
Häufige Pessartypen
- Würfelpessar21
- Wird grundsätzlich durch die Patientin nachts herausgenommen und nach der Morgenmiktion wieder eingesetzt.
- Cave: Druckulzera bei Dauerbelastung, da es durch Saugnäpfe hält.
- Reinigung und Pflege mit klarem Wasser
- Indikation: Deszensus ohne Harninkontinenz
- Ein Würfelpessar ist vorwiegend beim Scheidenstumpfdeszensus indiziert, kann aber auch eine Rektozele oder Zystozele reponieren.
- Ring-/Schalenpessar/Urethrapessar21
- Zur Dauerbelassung konstruiert, eignet sich daher gerade für betagte Patientinnen.
- Reinigung/Erneuerung in regelmäßigen Abständen (bis zu 6 Monaten) durch die gynäkologische Praxis.
- Kann aber auch mit einem Faden versehen und nachts durch die Patientin selbst entfernt werden.
- Ob Ring- oder Schalenpessar entscheidet sich je nach „Tragekomfort“, bei simultaner Stressharninkontinenz können Urethrapessare angepasst werden.
- Indikation: Deszensus insbesondere der vorderen Vaginalwand und ggf. leichte Stressharninkontinenz
- Anpassung und Auswahl des Pessars in der gynäkologischen Praxis21
- Anpassung nach ausreichender lokaler Östrogenisierung
- Das Pessar kann zu vaginalen Irritationen führen und wird besser toleriert, wenn die Schleimhäute ausreichend östrogenisiert sind.
- Angepasst werden sollte immer das kleinste Pessar, das hält.
- Im Verlauf sollte immer wieder die Größe des Pessars überprüft und ggf. angepasst werden.
- Kontrolle21
- Beispielsweise halbjährlich, falls die Patientin das Pessar selbst wechseln und reinigen kann.
- Falls erforderlich, Reinigung in der gynäkologischen Praxis alle 6 Wochen.
- Anamnese bzgl. Blutungen, Beschwerden, Schmerzen
- Bei Komplikationen
- Komplikationen bedingt durch die Pessartherapie sind selten.3
- Obstipation
- Schmerzen
- rektovaginale Fisteln
- Migration des Pessars nach intraabdominell
- Druckstellen/Ulzerationen/Dekubitus (Erosion der Schleimhaut)
- Auftreten okkulter Harninkontinenz
Medikamentöse Therapie
Östrogenbehandlung
- Lokale Östrogenisierung der Scheide bei der postmenopausalen Frau, wenn keine
Die Östrogenisierung sollte möglichst vaginal erfolgen.30- Bei niedriger Dosierung haben Estradiol und Estriol ein vergleichbares Risiko-Nutzen-Verhältnis.
30 - Die systemische Hormonersatztherapie ist nicht vorteilhaft für den Beckenboden und sollte nicht explizit gegen Deszensus oder Inkontinenz verordnet werden.
3121
- Kontraindikationen
- Mammakarzinom
* - Endometriumkarzinom
* - Bekannte andere Tumoren, deren Wachstum durch Zufuhr von Östrogenen stimuliert wird.
- Endometriumhyperplasie
- Blutungen aus der Scheide
unklarereunklarer Genese - Thrombose
- Lungenembolie
schwererschwere Nierenfunktionsstörung
* Da die lokale Behandlung mit niedrig dosierten Östrogenen in der Erhaltungsdosis keine oder nur geringgradige Veränderungen der Serum-Estrogenkonzentrationen zur Folge hat, wird diskutiert, ob vaginale Östrogene auch bei Patientinnen mit urogenitalen Beschwerden nach Mammakarzinom oder Endometriumkarzinom eingesetzt werden können. Die Datenlage reicht jedoch noch nicht aus, um auszuschließen, dass selbst minimale Veränderungen des zirkulierenden Estrogens negative Auswirkungen hinsichtlich des Rezidivrisikos haben könnten.30 - Mammakarzinom
- Anwendung
- : Creme oder Zäpfchen mit Estradiol/Estriol
:- Zäpfchen oder Creme täglich
in die Scheidefürdrei3 Wochen, dann zwei Anwendungen pro Woche als Erhaltungstherapie - z. B. Estriol 1,0 mg/g Vaginalcreme
- Wochen 1–3: 1-mal täglich ½ Applikatorfüllung mit 0,5 g Vaginalcreme, entsprechend 0,5 mg Estriol
- ab der 4. Woche: 2-mal wöchentlich ½ Applikatorfüllung mit 0,5 g Vaginalcreme, entsprechend 0,5 mg Estriol
zur Vor- und Nachbehandlung bei Deszensus-Operationen:Vor der Operation: Über ca. 2 Wochen vor der Operation wird täglich in der Regel ½ Applikatorfüllung angewendet.Nach der Operation: 2-mal wöchentlich wird je ½ Applikatorfüllung als Erhaltungs-Dosis angewendet.
- Zäpfchen oder Creme täglich
- : Creme oder Zäpfchen mit Estradiol/Estriol
Operation
Postpartaler DeszensusChirurgieHat eine gute Prognose durch eine konservative Behandlung.Ggf. einen Pessar verwenden.Lokale Östrogenisierung kann hilfreich sein bei lokalem Östrogenmangel bei postpartaler laktationsbedingter Amenorrhö.Operation wird selten benötigt, frühestens sollte dies zwölf Monate postpartal erwogen werden.Gefahr besteht für Dyspareunie und Stressinkontinenz.
SekundärbehandlungPessarAllgemeinesEs gibt keinen Konsensus bezüglichBei derVerwendungPlanungverschiedenereinerPessartypenOperation sollten das Alter,derRisikofaktorenIndikation(wie Adipositas oder schwere körperliche Arbeit) und derNachsorgeWunschinklusivenachWechselschemaUteruserhalt bzw.RandomisierteHysterektomiekontrollierte Studien zur Pessarverwendung in der Deszensus-Therapie stehen aus und werden dringend benötigt.32Das Ausmaß des Deszensus hat keinen Einfluss auf den Erfolg.24Bei 50–73 % der Patientinnen kann ein Pessar erfolgreich angepasst werden. Die erfolgreiche Weiterführung ist mit 41–67 % etwas geringer.33Mit einem Pessar kann eine Verbesserung der Miktion und Defäkation erreichtmiteinbezogen werden.33350 % der Harninkontinenzbeschwerden verbessern sich.33Es besteht hohe Patientenzufriedenheit.33Die Pessartherapie kann als Langzeittherapie angewendet werden.34Geringere Erfolgsraten bei:24Z. n. HysterektomieZ. n. Prolapsoperationenkurzer Scheidenlängeklaffendem Introitus.
- Indikationen
Wunsch nach konservativer Therapie, nicht abgeschlossene Familienplanung35Schwangerschaft und Wochenbetterhöhtes perioperatives Komplikationsrisiko aufgrund von Co-Morbiditäten35Überbrückung bis zur Operation35Diagnostisch im Sinne eines Repositionsversuchs: Kann aufzeigen, ob eine larvierte Belastungsinkontinenz besteht, indem durch Aufheben der Harnröhrenabknickung eine Urethrasphinkterinsuffizienz in Erscheinung treten kann. Andererseits kann das Pessar durch dessen externe Obstruktion der Harnröhre eine Inkontinenz verbessern.
VorbehandlungDie lokale Östrogenisierung ist essenziell bei der Pessartherapie zur Vermeidung von lokalen Läsionen und Nekrosen.36Eine Vorbehandlung von optimalerweise sechs Wochen mittels lokaler Östrogenisierung sollte erfolgen.
Häufige PessartypenWürfelpessarWird grundsätzlich durch die Patientin nachts herausgenommen und nach der Morgenmiktion wieder eingesetzt.Cave: Druckulzera bei Dauerbelastung, da es durch Saugnäpfe hält.Klinisch beobachtet man, dass der Deszensus sich durch die Therapie verbessern kann: Die Patientinnen brauchen bei regelmäßiger Anwendung im Verlauf ein kleineres Pessar.Anwendung in Kombination mit Östrogencreme 2 x wöchentlich, mit östrogenfreier an den übrigen Tagen.Reinigung und Pflege mit klarem WasserIndikation: Deszensus ohne HarninkontinenzEin Würfelpessar ist vorwiegend beim Scheidenstumpfdeszensus indiziert, kann aber auch eine Rektozele reponieren.
Ring-/Schalenpessar/UrethrapessarZur Dauerbelassung konstruiert, eignet sich daher gerade für betagte Patientinnen.Reinigung alle sechs Wochen beim FrauenarztKann aber auch mit einem Zwirn versehen und nachts durch die Patientin entfernt werden.Vorteil: gute Unterstützung der Urethra durch Urethrapessare möglich.NachteilZunahme des Deszensus: Die Patientin benötigt im Verlauf größere Pessare.Diffizile Handhabung, falls Wechsel durch Patientin selbst gewünscht.
Ob Ring- oder Schalenpessar entscheidet sich je nach „Tragekomfort“, bei simultaner Stressharninkontinenz können Urethrapessare angepasst werden.Indikation: Deszensus insbesondere der vorderen Vaginalwand und ggf. leichte Stressharninkontinenz
AnpassenAnpassung frühstens zwei bis vier Wochen nach Beginn der lokalen Östrogenisierung, besser sechs Wochen danach; das Pessar kann zu vaginalen Irritationen und Wundbildung führen und wird besser toleriert, wenn die Schleimhäute ausreichend östrogenisiert sind.Angepasst werden sollte immer das kleinste Pessar, das hält.Im Verlauf immer wieder die Größe des Pessars überprüfen und ggf. anpassen.Wahl des Pessartyps: siehe unten.Die Patientin sollte möglichst angeleitet werden, das Pessar selbstständig einzusetzen und über Nacht zu entfernen. Dies ist beim Würfelpessar obligat, bei anderen Pessartypen fakultativ. Hierzu kann jedes Pessar mit einem Zwirn versehen werden.
KontrolleEs besteht kein Konsensus bzgl. eines Überprüfungsschemas.Beispielsweise halbjährlich, falls die Patientin das Pessar selbst wechseln und reinigen kann.Falls erforderlich, Reinigung beim Frauenarzt alle sechs Wochen.Anamnese bzgl. Blutungen, Beschwerden, Schmerzen
Bei KomplikationenKomplikationen bedingt durch die Pessartherapie sind selten.34Unerwünschte Nebenwirkungen/Komplikationen und deren Behandlung:störender, durch Anaerobier verursachter Geruch -> clindamycinhaltige CremeDruckstellen/Ulzerationen/Dekubitus (Erosion der Schleimhaut) -> Auslassversuch des Pessars bis zur Abheilung, solange Tupferpessare (z. B. Retovaginaltampon) mit großzügiger Anwendung von Östriolcreme; evtl. nur intensiviert Östrogen-Therapie, wenn Auslassversuch problematisch. Bei rezidivierendem, therapieresistentemDekubitussollte eine operative Behandlung neu beurteilt werden.Auftreten okkulterHarninkontinenz-> Verwendung eines Urethrapessars oder Erwägung kombinierter Deszensus-/Inkontinenzoperation.
ChirurgieLaut Cochrane-Analyse besteht insgesamt weder ausreichende Evidenz bezüglich der verschiedenen herkömmlichen Deszensus-Operationen noch bezüglich der transvaginalen Netzeinlage in der Deszensus-Chirurgie.37Präoperative Vorbehandlung mittels konsequenter lokaler ÖstrogenisierungIndikation:Versagen konservativer Maßnahmen und hoher Leidensdruck- ausgeprägte Zystozele oder Rektozele evtl. mit Schwierigkeiten beim Wasserlassen oder beim Entleeren des Darms
- schmerzhafter Uterusprolaps
- Wahl der Operationsmethode
- Selten existieren Defekte nur in einem Kompartiment des Beckenbodens, sodass oft kombinierte Operationsverfahren Anwendung finden.4
- Präoperativ sollten deshalb alle Defekte diagnostiziert werden.
- mögliche Zugänge: vaginal,
transanallaparoskopisch,laparoskopisch oderoffen-chirurgisch oder transanal3822 - Die Rekonstruktion des Beckenbodens kann mittels Eigengewebe oder mit dem Einsatz von Netzen erfolgen.
- Selten existieren Defekte nur in einem Kompartiment des Beckenbodens, sodass oft kombinierte Operationsverfahren Anwendung finden.4
- Mittleres Kompartiment4
- Bei vorhandenem Uterus kann dieser entweder fixiert werden (z. B. am Ligamentum sacrospinale oder am Os sacrum), oder es wird eine Hysterektomie mit gleichzeitiger Fixation des Scheidenstumpfes durchgeführt.
- Die abdominale oder laparoskopische Sakrokolpopexie zeigt eine Erfolgsrate von 78–100 %.
- Das vaginale Vorgehen mit einer sakrospinalen Fixation zeigt eine ähnlich gute Erfolgsrate von 79–97 %.
- Netze zeigen hohe Komplikationsraten nach Sakrokolpopexie und sollten hier nicht eingesetzt werden.3
- Bei vorhandenem Uterus kann dieser entweder fixiert werden (z. B. am Ligamentum sacrospinale oder am Os sacrum), oder es wird eine Hysterektomie mit gleichzeitiger Fixation des Scheidenstumpfes durchgeführt.
AlternativeHinteresMethoden:Kompartiment4- Die
RekonstruktionhinteredesScheidenplastikBeckenbodens mittelsmit EigengewebeoderkonntealloplastischemeineMaterial BeachteErfolgsratebeivonder82–93Wahl%der(kumulativeMethodeErfolgsrateRezidivrisiko,86Funktion%)des unteren Harntraktes und sexuelle Funktionaufzeigen.OftFür die Anwendung von Netzen im hinteren Kompartiment liegenkombiniertekeineDefekterandomisierten Studien vor.
- Die
- Vorderes Kompartiment4
- Die Erfolgsrate der vorderen Scheidenplastik mit Eigengewebe liegt bei 30–100 % (kumulative Erfolgsrate: 63 %).
- Wird simultan eine Operation zur Unterstützung des mittleren Kompartimentes durchgeführt,
sodasssinktkombiniertedasOperationsverfahrenRezidivrisikoAnwendung findensignifikant. - Laut eines Cochrane-Reviews kann aufgrund der derzeitigen Datenlage der Einsatz von Netzen bei Operationen im vorderen Kompartiment nicht empfohlen werden.22
- Komplikationen
- relativ häufig: Hämatome, Blutungen, Infektionen, Zystitis, Blasenentleerungsprobleme, Inkontinenz
- seltener: Verletzung der Urethra, Fisteln, Nervenschäden, Rezidive
- bei Netzeinlagen: Erosion der Scheidenwand, Harnblase oder Rektums sowie Dyspareunie und Hispareunie (Schmerzen des Partners beim GV)
- Gelegentliche Verschlechterung der Symptome oder Auftreten neuer Beschwerden durch
Deszensus-OperationDeszensusoperation (z. B. larvierte Stressharninkontinenz)22 - Frauen, die zeitgleich an einer Stressharninkontinenz leiden, kann eine Korrektur in gleicher Sitzung angeboten werden.
3722 - Die simultane Durchführung von Inkontinenzoperationen reduziert effektiv die postoperative Stressharninkontinenz.
37Frauen, die zeitgleich an einer Stressharninkontinenz leiden, kann eine Korrektur in gleicher Sitzung angeboten werden.37 Besonderheiten der OperationsverfahrenApikaler Defekt: Die abdominale Sakrokolpopexie dürfte besser als die Sakrokolpopexie oder andere vaginale Operationen zur Korrektur des Uterus oder Scheidenstumpfprolaps nach Hysterektomie sein.37Rektozele: Limitierte Evidenz besteht, dass vaginale Operationen besser als transanale Operationen zur Korrektur der Rektozele sind.37Zystozele: Bei Zystozele wird bei Mesh Repair im Vergleich zur Kolporrhaphie durch einige Studien ein besserer Effekt dokumentiert.39Objektive Heilung betrug in der Mesh-Gruppe 88 % gegenüber 40 % in der Kolporrhaphie-Gruppe.Vermutlich etwas häufigere Komplikationen und der Bedarf an Reoperationen bei Mesh im Vergleich zur Kolporrhaphie40-41Allerdings: Generell fehlt Evidenz für die Verwendung von transvaginalen Meshes zur Reparatur von apikalen und posterioren Defekten.37
transvaginale Netze (Meshes)Prinzip: alloplastische, großporige, monofilamentäre, nicht resorbierbare Polypropylennetze überbrücken defektes Gewebe analog der Hernienchirurgie.Ziel: physiologische und nachhaltige Wiederherstellung der anatomischen VerhältnisseVorteile: Vermeidung der postulierten hohen Rezidivrate nach klassischer Deszensus-Chirurgie. Die Verwendung von Netzen reduziert das Risiko für Deszensus-Symptome und Rezidive im Vergleich mit der Reparatur mittels Eigengewebe (Kolporrhaphie).37Nachteile: längere Operationszeit, größerer Blutverlust, Deszensus in anderen Kompartimenten der Vagina, Neuauftreten von Stressharninkontinenz, Netzerosionen in der Vagina in 11 %37, Shrinking (narbiges Zusammenziehen), Dyspareunie, Hispareunie- Die
Vorteile der vaginalen Netzeinlage müssen gegenüber den Nachteilen abgewogen werden.37 Der Einsatz der Netze in der Deszensus-Chirurgie ist umstritten.Warnung der FDA an Ärzteschaft und Patientinnen42aufgrund der HArbeitsunfäufigkeit der Komplikationen, bei Unklarheit, ob die Netzimplantation überhaupt Vorteile gegenüber der herkömmlichen Methode bringt.43Experten in Deutschland halten den Einsatz in ausgewählten Situationen undhigkeit nachentsprechenderOperationAufklbeträrung der Patientin dennoch für gerechtfertigt.
Mögliches VorgehenPrimärsituationVaginales „klassisches“ Vorgehen möglichst ohne Einsatz alloplastischer Netze. Rationale: Die Reoperationsrate nach klassischer Chirurgie und die Komplikationsrate sind relativ gering.Primärsituation bei jungen, sexuell aktiven Patientinnen insbesondere beim apikalen Defekt: ggf. abdominale oder laparoskopische Sakrokolpopexie erwägen.
Rezidiv oder Primärsituation bei schlechten Faszienverhältnissenabdominale oder laparoskopische Sakrokolpopexie beim apikalen Defektalternativ: Erwägung der transvaginalen Netzeinlage nach eingehender Diskussion mit der Patientin inklusive der Information bzgl. der Komplikationen (s. o.)
Krankmeldung?Krankenstandgt je nach körperlicher Arbeitsbelastung 4–6 Wochen,undinklusive Hebeverbot
Komplikationen (relativ häufige)relativ häufig:HämatomeBlutungenInfektionenZystitisBlasenentleerungsproblemeInkontinenz.
seltenerSonderfall: postpartaler Deszensus6
VerletzungEin Deszensus kann auch während derUrethraSchwangerschaft oder im Wochenbett auftreten.FistelnHat eine gute Prognose durch eine konservative Behandlung und häufige Spontanheilungsrate.NervenschPrimädenre Therapie ist die Beckenbodengymnastik und ggf. die Pessarbehandlung als ergänzende Therapie.RezidiveEine Operation ist selten nötig.
bei Netzeinlagen:Erosion der Scheidenwand undErosionen von Harnblase oder RektumHispareunie (Schmerzen des Partners beim GV).
Prävention
- Beckenbodentraining postpartal: Es ist unsicher, welchen vorbeugenden Effekt dies im Hinblick auf spätere Prolapsbeschwerden hat.
EineDierandomisierte kontrollierte Studie unter Erstgebärenden zeigte keinen vorbeugenden Effekt des Beckenbodentrainings im Hinblick auf einen späteren möglichen Uterusprolaps (Ib).44Eine Cochrane-Analyse bezPrüglich des Stellenwertes des Beckenbodentrainings nachfung derGeburtEvidenzliegtdernicht vor.Die StudienlageStudien im Bereich der Physiotherapie- auch zur Therapie des Prolaps- istdünn,allerdingsda dieerschwert.4- Übungen sind nicht standardisiert
sind,undweilteilweisenichtfehltoderdieunzureichend üÜberprüft wird,fung obdieseÜbungen korrekt durchgeführtwerden; so kann die Evidenz schwer überprüft werden. Beginn der Rückbildungsgymnastik nach einer natürlichen Geburt nach 6–8 Wochen, nach einem Kaiserschnitt ab der 8.–10. Wochen empfohlen. Bis zu 9 Monaten nach der Geburt übernimmt die Krankenkasse – abhängig von Bundesland und Krankenkasse – ganz oder zumindest zum Teil die Kosten für einen Rückbildungskurs.Einen großen Stellenwert nehmen hier Verhaltensmaßnahmen zur Schonung des Beckenbodens im Alltag ein, die konsequent angewendet werden solltenwurden.
Verlauf, Komplikationen und Prognose
Verlauf
EntwickeltEin Deszensus entwickelt sich über einen längeren Zeitraum,unddisponierendees herrscht Einigkeit darüberFaktoren,dass Bedingungen, die einen chronischwie erhöhtenhterAbdominaldruckintraabdominalermitDruck,sich bringen,können denZustandBefund verschlechtern.453
Komplikationen
- Eine Zystozele kann zu
EntleerungsbeschwerdenHarnentleerungsbeschwerden, Restharn bis hin zum Harnstau und häufigen Harnwegsinfektionen führen. - Eine Zystouretrozele führt häufig zu Stressinkontinenz.
- Druckulzera an der Portio bei hochgradigem Uterusprolaps und in der Fornix vaginae bei Pessarbehandlung
- Ausgeprägter Genitalprolaps
- Kann zu Vaginalblutungen und Ulzeration der atrophischen Scheidenwand führen.
Prognose
- Unbehandelt kann es durch den Prolaps zu
schmerzhafteno.Symptomeng. Komplikationen kommen. DieEinFrequenz eines RezidivsRezidiv nach der Operation ist möglich, die Häufigkeit variiert zwischen den unterschiedlichenMaterialien deutlich, von 0–20 %Operationsmethoden.
Verlaufskontrolle
Kontrollen des PessarsAchten Sie auf Anzeichen von Ulzera.Evtl. Säubern des Pessars
Patienteninformationen
Patienteninformationen in Deximed
- Gebärmuttersenkung
Gebärmuttersenkung, UrsachenGebärmuttersenkung, DiagnostikGebärmuttersenkung, Behandlung
Video
- TrainAMed Digital-rektale Untersuchung (Universität Freiburg)
Illustrationen
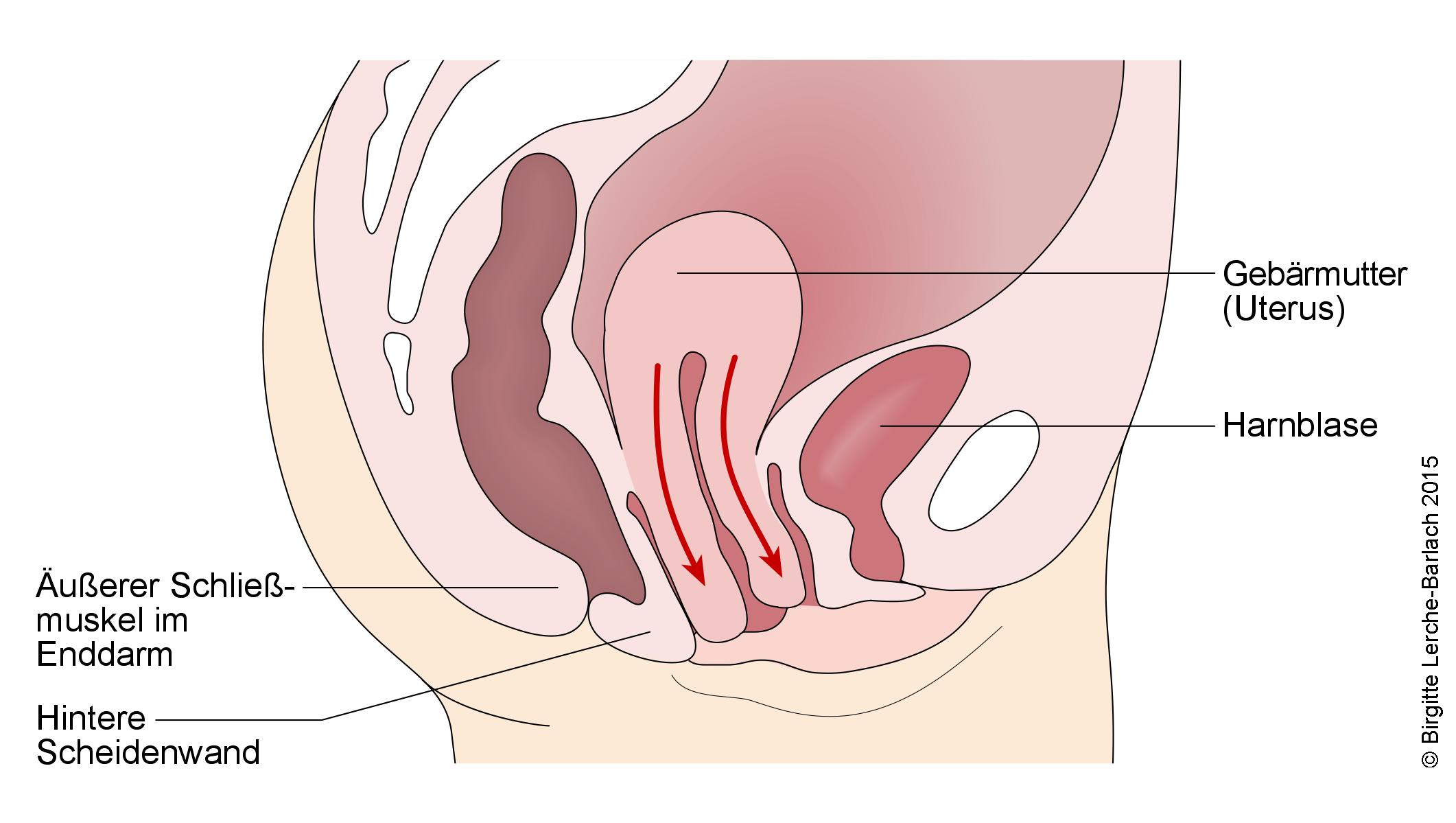

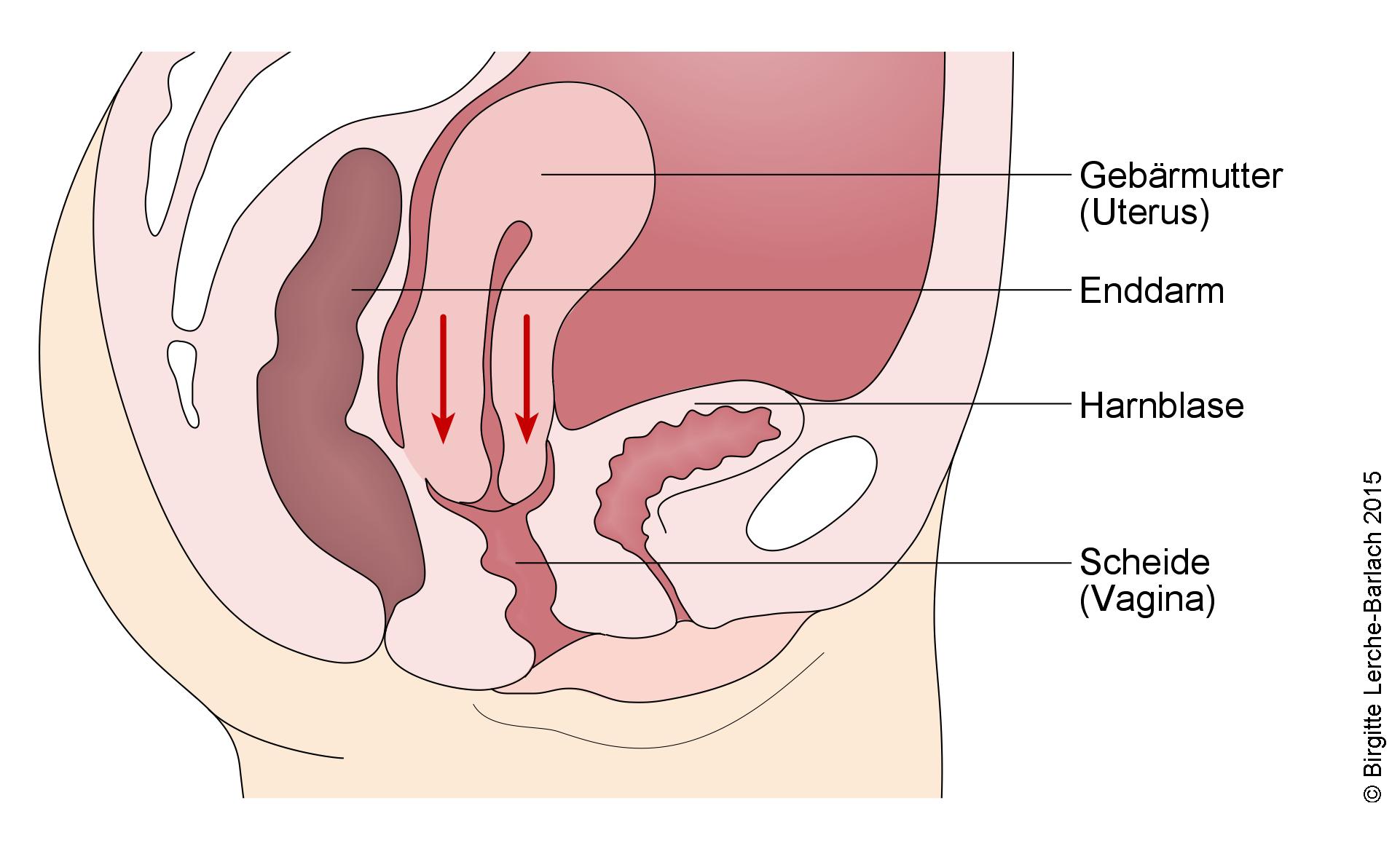

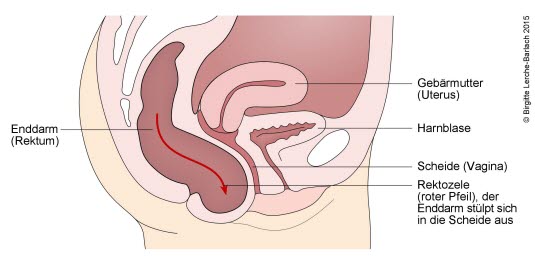

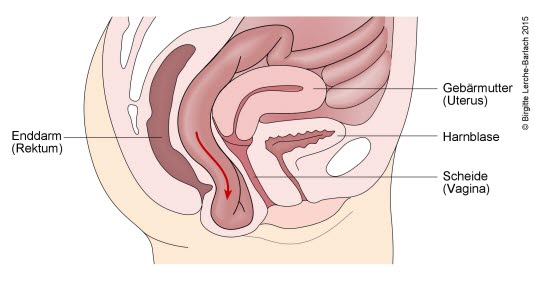

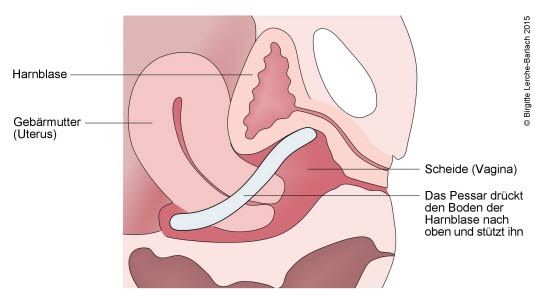

Der Pessar-Ring hebt und fixiert den Blasenboden. Auf diese Art wird den Patientinnen, die an einer abgesunkenen Blase leiden, bei Harnverlust geholfen
Quellen
Literatur
- Kuncharapu I, Majeroni BA, Johnson DW. Pelvic organ prolapse. Am Fam Physician 2010; 81: 1111-7.
American Family Physicianpubmed.ncbi.nlm.nih.gov - ACOG Committee on Practice Bulletins - Gynecology. ACOG Practice Bulletin No. 85: Pelvic organ prolapse. Obstet Gynecol 2007; 110: 717-29. PubMed
BadenDeutscheWFGesellschaft für Gynäkologie und Geburtshilfe. Weiblicher Descensus genitalis,WalkerDiagnostikTAund Therapie. S2e. AWMF-Leitlinie 015/006,LindsayStandHJApril 2016 (abgelaufen).Thewww.awmf.org- Jundt,
vaginalKatharina;profilePeschers, Ursula; Kentenich, Heribert.TexDiagnostikMedundJTherapie der weiblichen Beckenbodendysfunktion. Dtsch Arztebl Int 2015; 112: 564-74; DOI:10.3238/arztebl.2015.0564 . www.aerzteblatt.de - Lenzen-Schulte,
1968Martina. Urogenitaler Deszensus: Ohne Netz und doppelten Boden. Dtsch Arztebl 2019;64116(44):56A-82018 / B-1652 / C-1618. www.aerzteblatt.de Bump RCStöckli,MattiassonGian ; Betschart, Cornelia, Der postpartale Deszensus genitalis. Epidemiologie, Ätiologie, Diagnostik und Therapieempfehlung. info@gynäkologie:7-10. 2021. www.zora.uzh.ch- C. Dannecker. Deszensus und Harninkontinenz. A. Strauss,
BoGeburtshilfeKBasics: Springer Medizin Verlag, 2006. link.springer.com - Wallwiener D, Jonat W, Kreienberg R, et al..Atlas
Thederstandardizationgynäkologischenof terminology of female pelvic floor dysfunctionOperationen.Hrsg.Am7.,JvollständigObstetüberarbeiteteGynecolund1996erweiterte Auflage. Stuttgart: Thieme;1752009. doi:7002-46977.PubMederef.thieme.de Nygaard I, Barber MD, Burgio KL et al. Prevalence of symptomatic pelvic floor disorders in US women. JAMA 2008; 300: 1311-6.Journal of the American Medical AssociationSchaffer JI, Wai CY, Boreham MK. Etiology of pelvic organ prolapse. Clin Obstet Gynecol 2005; 48: 639-47.PubMedMant J, et al. Epidemiology of genital prolapse: observation from the Oxford family planning association study. Br J Obstet Gynaecol 1997; 104:579-85.PubMedChiaffarino et al. Reproductive factors,family history, occupational risk of urogenital problems. Eur J Obstet Gynecol Reprod Biol 1999, 1:63-67.- Swift SE, Pound T, Dias JK. Case-control study of the etiology of severe pelvic organ prolapse. Int Urogynecol J 2001; 12: 187-92.
PubMed Progetto Menopausa Italia Study Group. Risk factors for genital prolapse in non-hysterectomized women around menopause. Results from a large cross-sectional study in menopausal clinics in Italy. Eur J Obstet Gynecol Reprod Biol 2000 ; 93(2): 135-40. PMID:11074133wwwpubmed.ncbi.nlm.nih.gov- Barber MD, Neubauer NL, Klein-Olarte V. Can we screen for pelvic organ prolapse without a physical examination in epidemiologic studies? Am J Obstet Gynecol 2006; 195: 942-8. PubMed
- Eva UF, Gun W, Preben K. Prevalence of urinary and fetal incontinence and symptoms of genital prolapse in women. Acta Obstet Gynecol Scand 2003; 82: 280-6. PubMed
- Lawrence JM, Lukacz ES, Nager CW, Hsu JW, Luber KM. Prevalence and co-occurrence of pelvic floor disorders in community-dwelling women. Obstet Gynecol 2008; 111: 678-85. PubMed
- Handa VL, Cundiff G, Chang HH, Helzlsouer KJ. Female sexual function and pelvic floor disorders. Obstet Gynecol 2008; 111: 1045-52. PubMed
- Nygaard I, Handa VL, Brubaker L, et al.; for the Pelvic Floor Disorders Network. Changes in physical activity after abdominal sacrocolpopexy for advanced pelvic organ prolapse. Am J Obstet Gynecol 2008; 198: 570.
PubMedpubmed.ncbi.nlm.nih.gov - Ellerkmann RM, Cundiff GW, Melick CF, Nihira MA, Leffler K, Bent AE. Correlation of symptoms with location and severity of pelvic organ prolapse. Am J Obstet Gynecol 2001; 185(6): 1332-7. pmid:11744905
PubMed Haessler AL, Lin LL, Ho MH, Betson LH, Bhatia NN. Reevaluating occult incontinence. Curr Opin Obstet Gynecol 2005; 17: 535-40.PubMedJha S, Toozs-Hobson P, Parsons M, Gull F. Does preoperative urodynamics change the management of prolapse? J Obstet Gynaecol 2008; 28: 320-2.PubMedRoovers JP, Oelke M. Clinical relevance of urodynamic investigation tests prior to surgical correction of genital prolapse: a literature review. Int Urogynecol J Pelvic Floor Dysfunct 2007; 18: 455-60.PubMed- Thiagamoorthy G, Cardozo L, Srikrishna S, Toozs-Hobson P, Robinson D. Management of prolapse in older women.. Post Reprod Health. 2014; 20(1): 30-35. www.ncbi.nlm.nih.gov
- Handa VL, Garrett E, Hendrix S, Gold E, Robbins J. Progression and remission of pelvic organ prolapse: a longitudinal study of menopausal women. Am J Obstet Gynecol 2004; 190: 27-32. PubMed
- Hagen S, Stark D. Conservative prevention and management of pelvic organ prolapse in women. Cochrane Database of Systematic Reviews 2011, Issue 12. Art. No.: CD003882. DOI: 10.1002/14651858.CD003882.pub4. DOI
- Bugge C, Adams EJ, Gopinath D, Reid F. Pessaries (mechanical devices) for pelvic organ prolapse in women. Cochrane Database of Systematic Reviews 2013, Issue 2. Art. No.: CD004010. DOI: 10.1002/14651858.CD004010.pub3. DOI
Deutsche Gesellschaft für Gynäkologie und Geburtshilfe (DGGG), Deutsche Gesellschaft für Urologie e.V. (DGU). Descensus genitalis der Frau. AWMF-Leitlinie Nr. 015/006. Stand 2008.www.awmf.orgHagen S, Stark D, Glazener C, et al. Individualised pelvic floor muscle training in women with pelvic organ prolapse (POPPY): a multicentre randomised controlled trial. Lancet 2013 Nov 27.Wiegersma M, Panman CM, Kollen BJ, et al. Effect of pelvic floor muscle training compared with watchful waiting in older women with symptomatic mild pelvic organ prolapse: randomised controlled trial in primary care. BMJ. 2014 Dec 22;349:g7378.PubMedWiegersma M, Panman CMCR, Kollen BJ, et al. Effect of pelvic floor muscle training compared with watchful waiting in older women with symptomatic mild pelvic organ prolapse: Randomised controlled trials in primary care. BMJ 2014; 349:g7378. DOI: 10.1136/bmj.g7378DOIHagen S, Glazener C, McClurg D et al. Pelvic floor muscle training for secondary prevention of pelvic organ prolapse (PREVPROL): a multicentre randomised controlled trial. Lancet 2017; 389(10067): 393-402. pmid:28010994PubMed- Greer WJ, Richter HE, Bartolucci AA, Burgio KL. Obesity and pelvic floor disorders: a systematic review. Obstet Gynecol 2008; 112: 341-9. PubMed
M. Ludwig, C. Grave, U. Hugo . THERAPIE DER ATROPHISCHEN KOLPITIS Warum systemisch, wenn es auch lokal geht?. Frauenarzt 2008; 49: 209-212.www.frauenarzt.de- Hendrix SL, Cochrane BB, Nygaard IE, Handa VL, Barnabei VM, Iglesia C, et al.. Effects of estrogen with and without progestin on urinary incontinence. Jama 2005; 293: 935-48. www.ncbi.nlm.nih.gov
Adams E, Thomson A, Maher C, Hagen S. Mechanical devices for pelvic organ prolapse in women. Cochrane Database Syst Rev 2004onlinelibrary.wiley.comClemons JL, Aguilar VC, Sokol ER, Jackson ND, Myers DL . Patient characteristics that are associated with continued pessary use versus surgery after 1 year.. Am J Obstet Gynecol 2004; 191(1): 159-64.www.ncbi.nlm.nih.govWu V, Farrell SA, Baskett TF, Flowerdew G.. A simplified protocol for pessary management.. Obstet Gynecol 1997 ; 90(6): 990-4..www.ncbi.nlm.nih.govShah SM, Sultan AH, Thakar R.. The history and evolution of pessaries for pelvic organ prolapse.. Int Urogynecol J Pelvic Floor Dysfunct 2006 ; 7(2): 170-5.www.ncbi.nlm.nih.govAdams E, Thomson A, Maher C, Hagen S. Mechanical devices for pelvic organ prolapse in women. Cochrane Database Syst Rev 2004; CD004010.onlinelibrary.wiley.comEditorial Group: Cochrane Incontinence Group: Maher C et al. Surgical management of pelvic organ prolapse in women . published online 2013. doi:10.1002/14651858.CD004014.pub5DOI- Maher C, Feiner B, Baessler K, Christmann‐Schmid C, Haya N, Brown J.
SurgicalSurgerymanagementforofwomenpelvicwithorgananterior compartment prolapsein women. Cochrane Database of Systematic Reviews20132016, Issue411. Art. No.: CD004014. DOI: 10.1002/14651858.CD004014.pub5pub6.DOI RudnickiAccessedM,16LaurikainenAugustE, Pogosean R, et al2022.Anterior colporrhaphy compared with collagen-coated transvaginal mesh for anterior vaginal wall prolapse: a randomised controlled trial. BJOG 2013. pmid:24118844PubMedAltman D, Väyrynen T, Engh ME, et al. Anterior colporrhaphy versus transvaginal mesh for pelvic-organ prolapse. N Engl J Med 2011; 364: 1826-36.New England Journal of MedicineSokol AI, Iglesia CB, Kudish BI, et al. One-year objective and functional outcomes of a randomized clinical trial of vaginal mesh for prolapse. Am J Obstet Gynecol 2012; 206: 86.PubMedFDA. Urogynecologic Surgical Mesh: Update on the Safety and Effectiveness of Transvaginal Placement for Pelvic Organ Prolapse. 2011www.fdacochranelibrary.govcomaerzteblatt.deBeilecke K, Marschke J, Tunn R.Deszensuschirurgie-FDA-warnt-erneut-vor-vaginalen-NetzenUpdate zur Pessartherapie beim Descensus urogenitalis.2014gynäkologische praxis 46, 1–7 (2020) Mediengruppe Oberfranken – Fachverlage GmbH & Co. KG.www.aerzteblattdr-arabin.deBoBuggeKC,HildeAdamsGEJ,Staer-JensenGopinathJD,etStewartalF, Dembinsky M, Sobiesuo P, Kearney R.PostpartumPessariespelvic(mechanicalfloordevices)musclefortraining andmanaging pelvic organ prolapse--arandomized trial of primiparousin women.AmCochraneJDatabaseObstetofGynecolSystematic Reviews 2020, Issue 11.2015 Jan;212(1):38.e1-7Art.OnwudeNo.:JLCD004010.GenitalDOI:prolapse10.1002/14651858.CD004010.pub4.ClinAccessedEvid162004;August11:2022.Clinical Evidencewww.cochranelibrary.com
AutorenAutor*innen
ErikaMarliesBaum, Prof. Dr. med., Professorin für Allgemeinmedizin, Universität Marburg (Review)Julia TrifyllisKarsch-Völk, Dr. med., Fachärztin fürGynäkologie und GeburtshilfeAllgemeinmedizin, Münster/W.nchenTerjeKristineJohannessenScheibel,professorDr.i allmennmedisinmed.,InstituttFachärztinforfürsamfunnsmedisinske fagAllgemeinmedizin,Norges teknisk-naturvitenskapelige universitet, TrondheimNorderneyBarbroDieLarson,ursprünglichedocentVersionochdiesesspecialistArtikelsibasiertgynekologiaufocheinemobstetrik,entsprechendenStockholmArtikel im norwegischen hausärztlichen Online-Handbuch Norsk Elektronisk Legehåndbok (MedibasNEL, https://legehandboka.no/).
N81; N810; N811; N812; N813; N814; N815; N816; N818; N819
enterocele; rektocele; Cystocele; prolaps; Genitalprolaps; deszensus genitalis/genitalprolaps; Descensus genitalis/Genitalprolaps
X87
Descensus genitalis/Genitalprolaps
U-NH 11.10.17
BBB MK 16.08.2022 revidiert und gekürzt.
TrainAMed-Video eingefügt 27.5.19 UB
DEGAM 23.12.2015 Baum
Revision at 30.10.2015 08:43:58:
German Version, Check GO 27.1.
document-disease document-nav document-tools document-theme
Definition:Der Descensus genitalis ist das Tiefertreten der Scheide und/oder des Uterus in Richtung des Scheideneingangs, bedingt durch Veränderungen der bindegewebigen und muskulären Fixation im kleinen Becken. Aufgrund enger Lagebeziehungen zwischen den Beckenorganen sind häufig auch Harnblase und Darm betroffen.
Deszensus bezeichnet ein Tiefertreten bis zum HymenalsaumIntroitus vaginae, während der
Prolaps das TiefertretenAustreten überaus dendem Hymenalsaum hinausIntroitus beschreibt. Klinische Varianten sind Uterusprolaps, Zystozele, Zystourethrozele, Rektozele, Enterozele, Rektoenterozele und Scheidenstumpfprolaps.
Gynäkologie
Descensus genitalis/Genitalprolaps
/link/98e63be21ff84747843b7b3f6d53c3d5.aspx
/link/98e63be21ff84747843b7b3f6d53c3d5.aspx
descensus-genitalis-genitalprolapsgenitalisgenitalprolaps
SiteDisease
Descensus genitalis/Genitalprolaps
anders.skjeggestad@nhi.no
de
de
de