Was ist eine Gebärmuttersenkung und ein Gebärmuttervorfall?
Definition
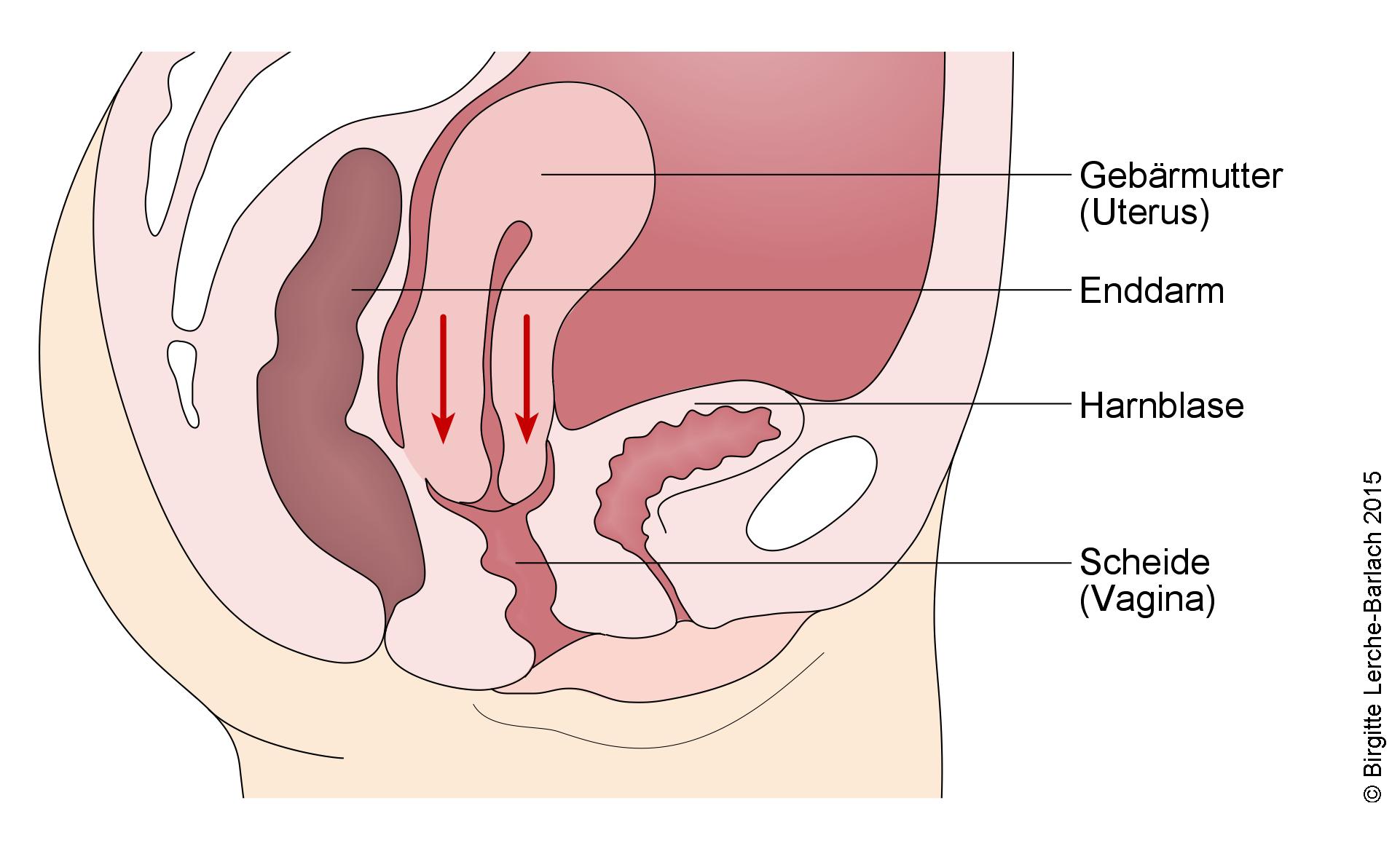
Bei der Gebärmuttersenkung tritt die Gebärmutter in der Scheide tiefer. Der Gebärmuttervorfall ist eine starke Senkung der Gebärmutter, bei der die Gebärmutter aus dem Scheideneingang hervortritt. Dies wird in der Fachsprache Uterusprolaps genannt (Uterus = Gebärmutter, Prolaps = Vorfall). Ist die Gebärmutter bereits chirurgisch entfernt worden, kann sich dennoch der Scheidenstumpf absenken.
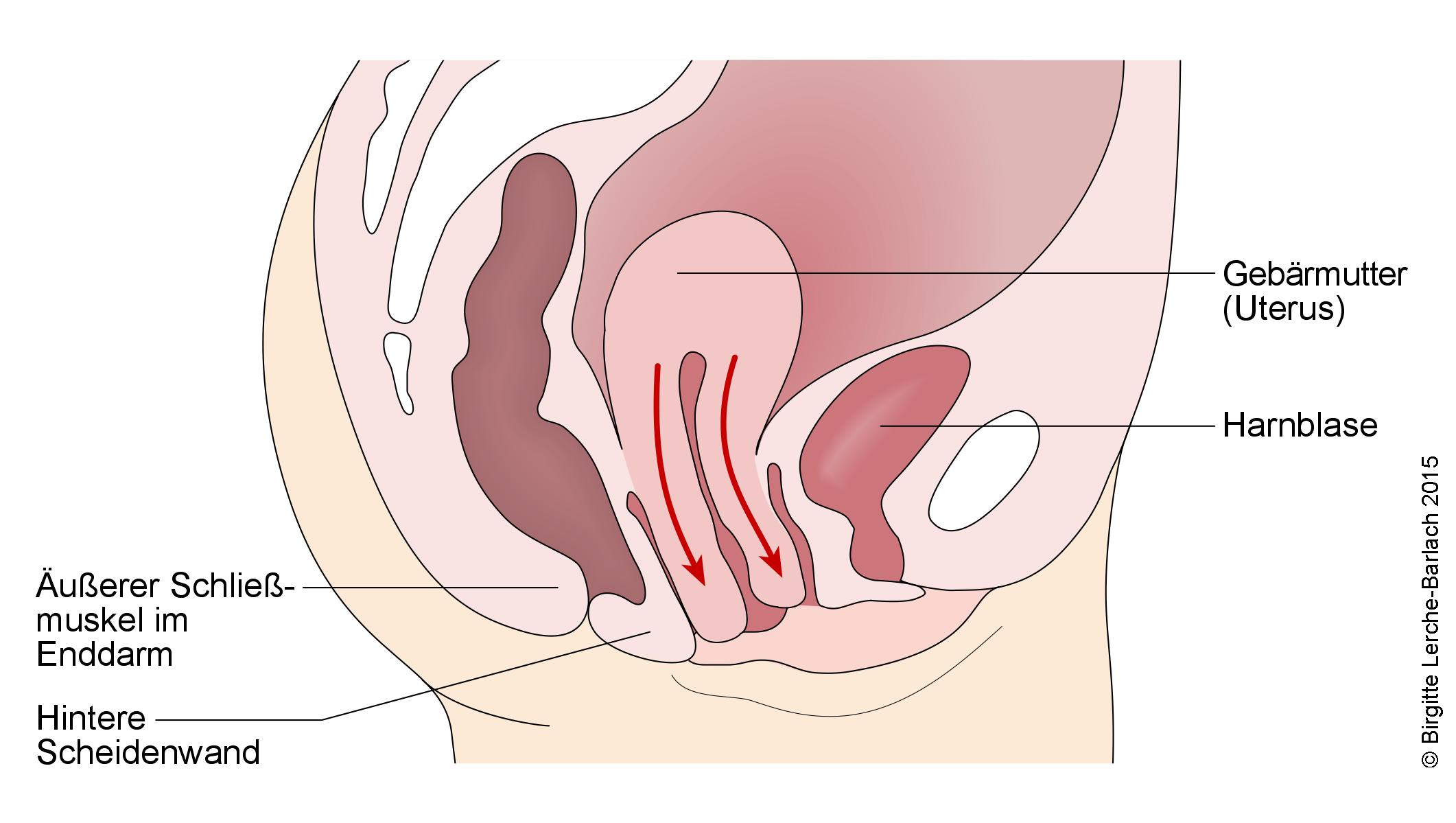
Aufgrund der Lage zwischen den Beckenorganen sind häufig auch Harnblase und Darm betroffen. Neben der Senkung der Gebärmutter können auch folgende Organe betroffen sein:
- Senkung von Dünndarmanteilen in die hintere Scheidenwand (Enterozele)
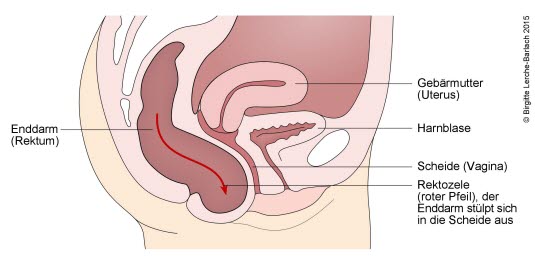
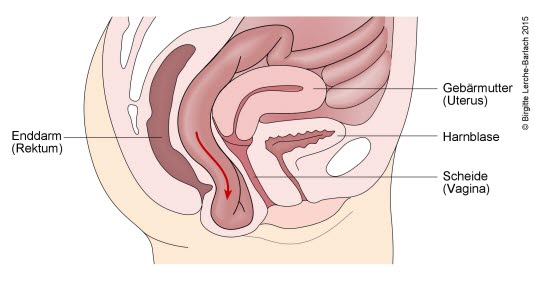
- Senkungen von Enddarmanteilen in die hintere Scheidenwand (Rektozele)
- Senkungen der Harnblase in die vordere Scheidenwand (Zystozele).
Symptome
Das Ausmaß der Beschwerden ist individuell unterschiedlich – viele Frauen haben keinerlei Beschwerden. Oft haben Betroffene ein Druckgefühl im Genitalbereich. Bei einem Gebärmuttervorfall tritt der Gebärmutterhals aus der Scheidenöffnung heraus, sodass betroffene Frauen möglicherweise Beschwerden beim Sitzen haben.
Die Beschwerden verschlimmern sich beim Stehen, Husten, bei Verstopfung und schweren körperlichen Tätigkeiten, sie bessern sich im Liegen. Die Beschwerden nehmen im Tagesverlauf meist zu.
Durch die Organsenkungen kann es zu einer Blasenschwäche (Harninkontinenz) mit unwillkürlichem Urinabgang kommen. Auch die vollständige Entleerung der Blase kann beeinträchtigt sein, sodass Restharn in der Blase verbleibt, was die Vermehrung von Bakterien fördert und so Blasenentzündungen begünstigen kann.
Eine Gebärmuttersenkung kann darüber hinaus das Sexualleben durch Schmerzen beim Geschlechtsverkehr belasten.
Ursachen
Der Beckenboden besteht aus Muskeln und Bindegewebe (Stützgewebe). Er hält die Organe im Unterleib an ihrem Platz. Auch geschwächte Bänder und Faszien der umgebenden Organe können zu einer Senkung beitragen.
Schwangerschaft und Geburt stellen eine Belastung für den Beckenboden und die umgebenden Strukturen dar. Dadurch können sich die Organe im Becken nach unten verschieben. Für die Festigkeit des Bindegewebes spielt auch die genetische Veranlagung eine Rolle.
Mit zunehmendem Alter und der Anzahl an Geburten steigt das Risiko für eine Senkung bzw. einen Vorfall, die Festigkeit des Gewebes nimmt ab. Nach den Wechseljahren sinkt der Östrogenspiegel des Körpers, dies kann eine Beckenbodenschwäche begünstigen.
Tätigkeiten, die mit schwerem Heben verbunden sind, können eine Senkung oder einen Vorfall auslösen. Übergewicht und chronischer Husten verschlimmern durch den zusätzlichen Druck auf den Unterbauch die Beschwerden.
Häufigkeit
Am häufigsten kommt es nach den Wechseljahren zu einem Vorfall. Auch jüngere Frauen können nach einer Geburt davon betroffen sein.
Bei der Hälfte aller Frauen treten im Laufe ihres Lebens Senkungen der Gebärmutter oder der angrenzenden Organe auf. Dies ist aber nicht unbedingt immer mit Beschwerden verbunden, die eine ärztliche Behandlung erfordern.
Untersuchungen
Die Diagnose wird anhand der charakteristischen Beschwerden gestellt und mit einer gynäkologischen Untersuchung bestätigt. Dabei wird eine vaginale Tastuntersuchung durchgeführt und die Beckenbodenmuskulatur beurteilt. Ggf. wird auch eine Tastuntersuchung des Enddarms durchgeführt.
Weiterführende mögliche Untersuchungen, z. B. in einem Beckenbodenzentrum, umfassen eine Ultraschalluntersuchung der Beckenorgane, genauere Untersuchungen von Harnblase und Nieren und eine Überprüfung der Beckenbodenmuskulatur.
Behandlung
Ziel der Therapie ist es, die Beschwerden zu lindern und so die Lebensqualität zu steigern.
Für die Therapieplanung sind die subjektiven Beschwerden der Patientin ausschlaggebend. Bei einer leichten Senkung und geringen Beschwerden kann zunächst abgewartet werden, da es oft zu spontanen Rückbildungen kommt.
Beckenbodentraining
Beckenbodentraining kann sich positiv auf den Krankheitsverlauf auswirken. Das Training können Patientinnen langfristig selbst durchführen, optimalerweise sollten sie beim Einüben der richtigen Techniken von Physiotherapeut*innen unterstützt werden.
Gewichtsabnahme bei Übergewicht
Eine Gewichtsabnahme ist im Falle von Übergewicht zu befürworten, außerdem sollten Betroffene vermeiden, schwere Gegenstände zu heben oder zu tragen. In einigen Fällen bildet sich ein nur leicht ausgeprägter Vorfall unter solchen Maßnahmen wieder zurück.
Östrogentherapie
Eine lokale Östrogentherapie in Form von Creme oder Scheidenzäpfchen wird häufig empfohlen und dient auch der Vorbereitung weiterer Maßnahmen, wie der Pessartherapie. Die Östrogentherapie stärkt die vaginalen Schleimhäute und hilft so, Druckgeschwüre sowie Druckgefühl, die durch das Pessar entstehen könnten, zu vermindern.
Pessar
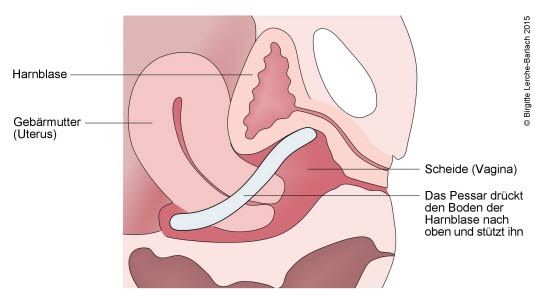
Die Verwendung eines Pessars kann die Beschwerden bei einer Beckenbodensenkung verbessern. Pessare bestehen aus Kunststoff oder Silikon, und es gibt sie in unterschiedlichen Formen (Würfel, Ring, Schale). Sie werden in die Scheide eingebracht und stützen die abgesenkten Organe ab. Die dauerhafte Anwendung eines Pessars kann bei vielen Frauen Symptome lindern und einer Verschlimmerung entgegenwirken.
Operation
Bei starken Beschwerden und wenn eine andere Therapie nicht zum Erfolg geführt hat, kann ein operativer Eingriff erwogen werden. Je nach Art und Ausmaß der Gebärmuttersenkung steht hierfür eine Vielzahl an Techniken zur Verfügung. Oft wird die Gebärmutter dabei erhalten und die Senkung durch die Einlage von Netzen, oder Befestigung an Bändern der Bauchorgane behandelt.
In einigen Fällen wird die Gebärmutter gänzlich entfernt.
Prognose
Leichte Vorfälle können sich von alleine zurückbilden. Bei höhergradigen Vorfällen besteht unbehandelt die Tendenz zu einer Verschlimmerung, vor allem wenn weiterhin hoher Druck im Bereich des Unterbauchs besteht (z. B. durch regelmäßiges Heben schwerer Gegenstände).
Bei Vorliegen einer Zystozele (Blasensenkung) ist unter Umständen die Entleerung der Blase erschwert, was den Rückstau des Urins in der Blase und wiederholt auftretende Harnwegsinfekte nach sich ziehen kann. In diesem Fall sollte behandelt werden.
Die Verwendung eines Pessars kann Druckgeschwüre am Gebärmutterhals verursachen.
Eine Operation ist erfolgversprechend, jedoch sind Rückfälle nicht auszuschließen.
Weitere Informationen
- Harninkontinenz bei Frauen
- Harnwegsinfekte bei Frauen
- Übergewicht
- Descensus genitalis/Genitalprolaps – Informationen für ärztliches Personal
Autorin
- Susanna Allahwerde, Fachärztin für Allgemeinmedizin, Berlin
Link lists
Authors
Previous authors
Updates
Gallery
Snomed
References
Based on professional document Descensus genitalis/Genitalprolaps. References are shown below.
- Kuncharapu I, Majeroni BA, Johnson DW. Pelvic organ prolapse. Am Fam Physician 2010; 81: 1111-7. pubmed.ncbi.nlm.nih.gov
- ACOG Committee on Practice Bulletins - Gynecology. ACOG Practice Bulletin No. 85: Pelvic organ prolapse. Obstet Gynecol 2007; 110: 717-29. PubMed
- Deutsche Gesellschaft für Gynäkologie und Geburtshilfe. Weiblicher Descensus genitalis, Diagnostik und Therapie. S2e. AWMF-Leitlinie 015/006, Stand April 2016 (abgelaufen). www.awmf.org
- Jundt, Katharina; Peschers, Ursula; Kentenich, Heribert. Diagnostik und Therapie der weiblichen Beckenbodendysfunktion. Dtsch Arztebl Int 2015; 112: 564-74; DOI:10.3238/arztebl.2015.0564 . www.aerzteblatt.de
- Lenzen-Schulte, Martina. Urogenitaler Deszensus: Ohne Netz und doppelten Boden. Dtsch Arztebl 2019; 116(44): A-2018 / B-1652 / C-1618. www.aerzteblatt.de
- Stöckli, Gian ; Betschart, Cornelia, Der postpartale Deszensus genitalis. Epidemiologie, Ätiologie, Diagnostik und Therapieempfehlung. info@gynäkologie:7-10. 2021. www.zora.uzh.ch
- C. Dannecker. Deszensus und Harninkontinenz. A. Strauss, Geburtshilfe Basics: Springer Medizin Verlag, 2006. link.springer.com
- Wallwiener D, Jonat W, Kreienberg R, et al..Atlas der gynäkologischen Operationen.Hrsg. 7., vollständig überarbeitete und erweiterte Auflage. Stuttgart: Thieme; 2009. doi:10.1055/b-002-46977. eref.thieme.de
- Swift SE, Pound T, Dias JK. Case-control study of the etiology of severe pelvic organ prolapse. Int Urogynecol J 2001; 12: 187-92. pubmed.ncbi.nlm.nih.gov
- Barber MD, Neubauer NL, Klein-Olarte V. Can we screen for pelvic organ prolapse without a physical examination in epidemiologic studies? Am J Obstet Gynecol 2006; 195: 942-8. PubMed
- Eva UF, Gun W, Preben K. Prevalence of urinary and fetal incontinence and symptoms of genital prolapse in women. Acta Obstet Gynecol Scand 2003; 82: 280-6. PubMed
- Lawrence JM, Lukacz ES, Nager CW, Hsu JW, Luber KM. Prevalence and co-occurrence of pelvic floor disorders in community-dwelling women. Obstet Gynecol 2008; 111: 678-85. PubMed
- Handa VL, Cundiff G, Chang HH, Helzlsouer KJ. Female sexual function and pelvic floor disorders. Obstet Gynecol 2008; 111: 1045-52. PubMed
- Nygaard I, Handa VL, Brubaker L, et al.; for the Pelvic Floor Disorders Network. Changes in physical activity after abdominal sacrocolpopexy for advanced pelvic organ prolapse. Am J Obstet Gynecol 2008; 198: 570. pubmed.ncbi.nlm.nih.gov
- Ellerkmann RM, Cundiff GW, Melick CF, Nihira MA, Leffler K, Bent AE. Correlation of symptoms with location and severity of pelvic organ prolapse. Am J Obstet Gynecol 2001; 185(6): 1332-7. pmid:11744905 PubMed
- Thiagamoorthy G, Cardozo L, Srikrishna S, Toozs-Hobson P, Robinson D. Management of prolapse in older women.. Post Reprod Health. 2014; 20(1): 30-35. www.ncbi.nlm.nih.gov
- Handa VL, Garrett E, Hendrix S, Gold E, Robbins J. Progression and remission of pelvic organ prolapse: a longitudinal study of menopausal women. Am J Obstet Gynecol 2004; 190: 27-32. PubMed
- Hagen S, Stark D. Conservative prevention and management of pelvic organ prolapse in women. Cochrane Database of Systematic Reviews 2011, Issue 12. Art. No.: CD003882. DOI: 10.1002/14651858.CD003882.pub4. DOI
- Bugge C, Adams EJ, Gopinath D, Reid F. Pessaries (mechanical devices) for pelvic organ prolapse in women. Cochrane Database of Systematic Reviews 2013, Issue 2. Art. No.: CD004010. DOI: 10.1002/14651858.CD004010.pub3. DOI
- Greer WJ, Richter HE, Bartolucci AA, Burgio KL. Obesity and pelvic floor disorders: a systematic review. Obstet Gynecol 2008; 112: 341-9. PubMed
- Hendrix SL, Cochrane BB, Nygaard IE, Handa VL, Barnabei VM, Iglesia C, et al.. Effects of estrogen with and without progestin on urinary incontinence. Jama 2005; 293: 935-48. www.ncbi.nlm.nih.gov
- Maher C, Feiner B, Baessler K, Christmann‐Schmid C, Haya N, Brown J. Surgery for women with anterior compartment prolapse. Cochrane Database of Systematic Reviews 2016, Issue 11. Art. No.: CD004014. DOI: 10.1002/14651858.CD004014.pub6. Accessed 16 August 2022. www.cochranelibrary.com
- Beilecke K, Marschke J, Tunn R. Update zur Pessartherapie beim Descensus urogenitalis. gynäkologische praxis 46, 1–7 (2020) Mediengruppe Oberfranken – Fachverlage GmbH & Co. KG. dr-arabin.de
- Bugge C, Adams EJ, Gopinath D, Stewart F, Dembinsky M, Sobiesuo P, Kearney R. Pessaries (mechanical devices) for managing pelvic organ prolapse in women. Cochrane Database of Systematic Reviews 2020, Issue 11. Art. No.: CD004010. DOI: 10.1002/14651858.CD004010.pub4. Accessed 16 August 2022. www.cochranelibrary.com