Allgemeine Informationen
Definition
- Purpura Schönlein-Henoch ist die häufigste Vaskulitis des Klein- und Schulkindes. Sie betrifft immer die Haut mit einem typischen Bild. Darm, Niere und Gelenke können ebenso betroffen sein.
- Die Erkrankung beginnt zumeist mit dem Hautausschlag. Dieser ist feinfleckig und leicht erhaben tastbar. Typischerweise beginnend an den Unterschenkeln mit Ausbreitung bis zum Gesäß. Arme und andere Körperregionen sind seltener betroffen.
- Zudem kann es zu einer Nierenbeteiligung häufig mit Hämaturie; Bauchschmerzen gelegentlich mit Blutungen im Magen-Darmtrakt oder Darminvagination und nicht-gelenkzerstörenden Athralgien/Arthitiden kommen.1-2
- Die Erkrankung wird auch Purpura anaphylactoides genannt.
Häufigkeit
- Die Krankheit tritt hauptsächlich in der Kindheit auf und betrifft Jungen etwas häufiger als Mädchen.3
- Inzidenz
- Bei Säuglingen und Kindern unter 2 Jahren verläuft die Erkrankung meist leichter.6
- Das Vorkommen ist im Winterhalbjahr häufiger und tritt meist nach einer Atemwegsinfektion auf.3,7
Ätiologie und Pathogenese
- Die Erkrankung hat keine klare Ätiologie, wird aber nach bakteriellen und viralen Infektionen (beta-hämolysierende Streptokokken, Mykoplasmen, Epstein-Barr-Virus, Adenovirus und Parvovirus B193), nach Insektenstichen, Allergien und Kälteexposition sowie nach Medikamenteneinnahme, inklusive Antibiotika, beobachtet.8
- Bei Erkrankung führt die Exposition gegenüber dem Antigen zur Bildung von sich in Organen ablagernden Immunkomplexen, was durch abnorme Synthese, Sekretion und das Fortbestehen von IgA1 sowie eine abnorme Glykolysierung des IgA1 geschieht.
- Diese Immunkomplexablagerung bewirkt eine erhöhte vaskuläre Permeabilität, Exsudation und Blutungen, was in den verschiedenen Organsystemen entsprechende Symptome auslöst.3
- Von allen Pathogenen sind beta-hämolysierende Streptokokken der Gruppe A am besten untersucht. Positive Kulturen aus oropharyngealen Abstrichen liegen bei 10–30 % der Patienten vor. Außerdem ist der Titer für Antistreptolysin O bei 20–50 % erhöht.9-10
Disponierende Faktoren
- Vorausgehende Infektionen
- Männliches Geschlecht
ICPC-2
- B83 Purpura/Gerinnungsstörung
ICD-10
- D69.0 Purpura anaphylactoides
Diagnostik
Diagnostische Kriterien
- Die Diagnose wird aufgrund des typischen klinischen Bildes gestellt: typische Purpura, ggf. Bauchschmerzen, Arthritis sowie Befunde einer Nierenerkrankung bei gleichzeitigem Fehlen einer Thrombozytopenie.11
Internationale Konsenskriterien
- Obligat palpable Purpura und eine oder mehrere der folgenden Beschwerden:12-14
- diffuse Bauchschmerzen
- Jede Biopsie (z. B. Haut), die dominierende Immunglobulin A Ablagerungen aufweist.
- Arthritis (akut, alle Gelenke) oder Arthralgie
- Nierenbeteiligung (Hämaturie oder Proteinurie).
- Die Kriterien sind nicht durch prospektive Studien bestätigt.6
Differenzialdiagnosen
- Purpura
- immunologische thrombozytopenische Purpura
- hämolytisch-urämisches Syndrom
- Polyarteritis nodosa
- Granulomatose mit Polyangiitis (Wegener-Granulomatose)
- Andere vaskuläre Ursachen für Hautblutungen, wie Avitaminose C, hereditäre hämorrhagische Teleangiektasie, Ehler-Danlos-Syndrom, Kawasaki-Syndrom
Anamnese
- Häufig geht ein Atemwegsinfekt voraus.10,15
- Die Erkrankung kann akut mit mehreren Manifestationen gleichzeitig oder schleichend über Wochen und Monate beginnen.5
- Eine Beteiligung der Haut liegt immer vor.
- Sie beginnt häufig mit hellroten makulopapulösen Läsionen.
-
- Der Hautausschlag entwickelt sich dann oft zu Petechien oder Purpura, er ist symmetrisch lokalisiert.8,16
- Er beginnt meist an den Füßen und breitet sich zentral aus.
- Er verläuft an den Streckseiten der Extremitäten.
- Das Gesäß und perigenitale Hautareale können ebenfalls betroffen sein.
- Blutungen können zu großen Arealen zusammenfließen und zu Hautnekrosen führen.
- Bei 10–25 % können Gelenkschmerzen und gastrointestinale Beschwerden bereits bis zu 2 Wochen vor Beginn des Hautausschlags auftreten.15
- Weitere häufige Organmanifestationen
- Gelenkschmerzen und Gelenkschwellung (bei 75 %, Schönleins Purpura rheumatica), meist Sprung- und Kniegelenke15; niemals liegt ein Hämathros vor.
- Kann bei 15–25 % der Fälle dem Hautausschlag vorausgehen.9
- Die Symptome sind vorübergehend und hinterlassen keine Gelenkverformung.
- Bauchschmerzen (oft postprandial) mit oder ohne Meläna (50–75 %); intestinale Komplikationen (Blutung, Obstruktion, Perforation, Invagination (1,5 %) können lebensbedrohlich sein. Die Blutungen können okkult sein oder mit blutigen oder pechschwarzen bis teerartigen Stuhl (30%) einhergehen.17 Auch die Entwicklung einer Pankreatitis ist möglich.3
- Bei rund 40–50 % der Kinder mit Henoch-Schönlein kommt es zur Nierenbeteiligung mit Hämaturie (25 %) und/oder Proteinurie.18
- Sie tritt fast nie vor dem Hautausschlag auf und kann um Wochen oder Monate verspätet sein. So kann der Nierenbefall zwischen dem 3. Tag und 1 Jahr nach Diagnosestellung auftreten.3
- Häufig besteht nur eine geringe Symptomatik mit Hämaturie oder geringer Proteinurie (ca. 80 %).3
- Eine schwere Nierenbeteiligung kann zum nephritisch-nephrotischen Syndrom und akuter Niereninsuffizienz führen. Von diesen Patienten entwickeln ca. 15–50 % innerhalb von 5–10 Jahren eine terminale Niereninsuffizienz.7
- Das histologische Bild kann je nach Schweregrad von minimalen Läsionen bis hin zum Bild einer membranoproliferativen Glomerulonephritis reichen.3
- Das Risiko einer Nierenerkrankung ist bei Personen mit einem Alter über 10 Jahren mit fortdauernder Purpura, starken Bauchschmerzen am höchsten.19-20
- Gelenkschmerzen und Gelenkschwellung (bei 75 %, Schönleins Purpura rheumatica), meist Sprung- und Kniegelenke15; niemals liegt ein Hämathros vor.
- Seltenere Oragnmanifestationen
Klinische Untersuchung
- Hämorrhagisch makulopapulöser, palpabler Hautausschlag an Extremitäten, Gesäß und perigenital
- Bei Gelenkbeteiligung: Schwellungen und Schmerzen in den Gelenken
- Bei Beteiligung des Gastrointestinaltrakts: akute Bauchschmerzen ggf. mit Meläna; bei intestinalen Komplikationen wie Darminvagination, Perforation, Obstruktion; Bild eines akuten Abdomens
- Bei Beteiligung des Urogenitaltrakts: ggf. Hodenschwellung und -schmerz
- Bei Nierenbeteiligung: ggf. Bild eines nephrotischen (Proteinurie > 3,5 g/d, Hypoproteinämie < 60 g/l, Hyperlipoproteinämie, periphere Ödeme) oder nephritischen Syndroms (Ödeme, Hypertonus, Hämaturie).
Ergänzende Untersuchungen in der Hausarztpraxis
- Blutdruckmessung
- Urindiagnostik: Urinstix, ggf. 24-Stunden-Sammelurin zur Bestimmung von Diurese, Kreatinin-Clearance und Proteinurie3
- Ggf. Labordiagnostik
- Hämoglobin (normal oder erniedrigt), Leukozyten, BSG, CRP, Thrombozyten (normal), MCV (normal), Kreatinin, Elektrolyte (Natrium, Kalium, Kalzium), Harnstoff
- ggf. Gerinnungsfaktoren (Prothrombin, partielle Thromboplastinzeit, Fibrinogen) sowie Serum-IgA und -IgM (bei ca. 50 % der Patienten im akuten Stadium erhöht1,21) und ANA, Komplement sowie ANCA zur differenzialdiagnostischen Abwägung
- Eine spezifische serologische Testung auf Purpura Schönlein-Henoch ist nicht möglich.6
- Sonografie des Abdomens bei unklaren abdominellen Beschwerden oder Verdacht auf Invagination22
Diagnostik beim Spezialisten
- Evtl. Hautbiopsie (dominierende Immunglobulin-A-Ablagerungen)
- Indikationen: atypischer Hautbefund oder schwere Organbeteiligung zum Ausschluss anderer Vaskultiden7
- Bei gastrointestinalen Blutungen kann eine Endoskopie oder eine Angiografie erforderlich sein.23
- Bei akutem Skrotum kann zur differenzialdiagnostischen Abschätzung die Sonografie und eine Doppler-Untersuchung des Skrotums hilfreich sein.24
- Weiterführende Urindiagnostik wie die Urinmikroskopie bei mäßig bis schwerer Nierenbeteiligung zum Nachweis von Erythrozyten, Leukozyten und Zylindern
- Evtl. Nierenbiopsie
- Indikationen: ausgeprägte Proteinurie, eingeschränkte glomeruläre Filtrationsrate, nephritisch-nephrotisches Syndrom7
Indikationen zur Überweisung
- Dermatologische Vorstellung bei unklarem Hautbefund zur Abklärung der Differenzialdiagnosen (Hautbiopsie)
- (Kinder-)nephrologische/pädiatrische Vorstellung/Einweisung bei Nierenbeteiligung mit Proteinurie, Makrohämaturie und/oder Hypertonie, nephrotischem Syndrom und/oder Niereninsuffizienz zur weiteren diagnostischen Abklärung (Nierenbiopsie) und Therapieeinleitung
- (Kinder-)urologische Vorstellung bei Hodenschwellung zum Ausschluss einer Hodentorsion und zur weiteren differenzialdiagnostischen Abklärung
- Eine stationäre Einweisung ist bei unzureichender Verlaufskontrolle, moderater bis schwerer Dehydrierung, Blutungen, akutem Abdomen zum Ausschluss einer Invagination, Darmperforation und schwerer Nierenbeteiligung sinnvoll.25
Therapie
Therapieziele
- Symptomlinderung, bis die Erkrankung spontan abklingt.
- Bei Nierenbeteiligung stadiengerechte Therapieeinleitung, um eine Niereninsuffizienz zu verhindern.
Allgemeines zur Therapie
- Die Erkrankung ist in den meisten Fällen (90 %) selbstlimitierend, dauert durchschnittlich 4 Wochen und erfordert keine Behandlung außer einer körperlichen Schonung.5,25
Empfehlungen für Patienten
- Während der akuten Krankheitsphase ist es ratsam, körperliche Anstrengungen zu vermeiden und möglicherweise Bettruhe einzuhalten.
- Laut PRES (Paediatric Rheumatology European Society) können erkrankte Kinder nach Genesung wieder zur Schule gehen und an sportlichen Aktivitäten wie Schulsport teilnehmen. Die PRES empfiehlt, darauf zu vertrauen, dass Kinder bei auftretenden Gelenkschmerzen von selbst mit der sportlichen Aktivität aufhören. Eine mechanische Belastung sei bei einer Athritis zwar schädlich, jedoch nehme man an, dass der dadurch entstehende Schaden weitaus geringer ist als die psychische Belastung, die sich daraus ergibt, von sportlicher Aktivitäten mit Freunden ausgeschlossen zu sein.
Medikamentöse Therapie
In der Hausarztpraxis
- Schmerzstillende Medikamente bei Bedarf, z. B. Paracetamol oder NSAR (nicht bei Nierenbeteiligung)6
Beim Spezialisten
- Kortikosteroide werden bei schwereren Fällen eingesetzt und haben Wirkung auf Nieren-, Abdominal-, Gelenk- und Hautsymptome.
- Hinsichtlich der Therapie einer Nierenbeteiligung fehlen bislang evidenzbasierte Therapieempfehlungen. Angewandte Medikamente kommen so meist off label zum Einsatz.26
- Aktuell wird ein Therapieschema nach dem Schweregrad der Nierenbeteiligung verfolgt.
- Eine leichte Nephropathie (Mikrohämaturie und/oder leichte Begleitproteinurie) wird lediglich überwacht (siehe auch Verlaufskontrollen).
- Bei mäßiger Nephropathie (nicht nephrotische, andauernde mäßige Proteinurie ohne Nierenfunktionsstörung) wird meist eine Therapie mit einem ACE-Hemmer aufgenommen.
- Bei einer schweren Nephropathie (nephrotische Proteinurie oder nephritisches Syndrom mit Störung der Nierenfunktion oder rasch progrediente Glomerulonephritis) kommen nach einer Nierenbiopsie Kortikosteroide evtl. in Kombination mit Immunsuppressoren (wie Azathioprin, Cyklophosphamid oder Cyklosporin) zum Einsatz.2-3
- Eine prophylaktische Gabe von Kortikosteroiden zur Verhinderung einer Nierenbeiligung wird bei nachweislicher Wirkungslosigkeit nicht empfohlen.3
Sekundärbehandlung
- Plasmapherese bei rasch fortschreitender Nierenbeteiligung.3
Prävention
- Es gibt derzeit keine Interventionen, die eine Nierenerkrankung bei Kindern mit Purpura Schönlein-Henoch verhindern können (Ia).27
Verlauf, Komplikationen und Prognose
Verlauf
- Bei den meisten Patienten ist der Krankheitsverlauf gutartig und dauert nur kurz an. Innerhalb von einigen Wochen meist vollständige Ausheilung.
- Ein Rezidiv ist allerdings möglich und kam in einer großen Kohorte bei 1/3 vor.28
- Eine Nierenbeteiligung kann langwierig mit einer leichten Proteinurie und Hämaturie über mehrere Monate verlaufen oder sogar langsam progredient nach mehreren Jahren noch in eine Niereninsuffizienz münden.3
Komplikationen
- Nierenbeteiligung
- In 40–50 % der Fälle wird eine Nierenbeteiligung beobachtet, meist eine milde Form mit mikroskopischer Hämaturie und Proteinurie.28
- Eine Nephritis oder ein nephrotisches Syndrom treten bei 5–10 % der Fälle auf, weniger als 1 % erleidet ein Nierenversagen.28-30
- Akutes Abdomen in 1,5% der Fälle durch:
- Invagination, gastrointestinaler Blutung, Obstruktion, Perforation oder Pankreatitis.3
- Akutes Skrotum
- Orchitis und skrotale Schwellungen können bei bis zu 35 % der Jungen mit Schönlein-Henoch vorkommen.5
- Ebenso ist eine Hodentorsion aufgrund eines skrotalen Ödems möglich.
- Selten treten andere lebensbedrohliche Zustände, wie Hirnblutungen oder alveoläre Blutungen bei Gehirn- oder Lungenbeteiligung auf.3
Prognose
- Im Großen und Ganzen gut; die Krankheit klingt in der Regel spontan im Verlauf von 4 Wochen ab.15
- Die Purpura Schönlein-Henoch hat eine ausgeprägte Tendenz zum Rezidiv. Dies gilt für etwa 1/3 der Erkrankten während der ersten 6 Monate nach der Akutphase und trifft normalerweise diejenigen mit einer Nierenbeteiligung.
- Nach schwerer Nierenbeteiligung, langwieriger Krankheit und/oder mehreren Rezidiven kommt es in einigen Fällen (1–5 %) zu einer chronischen Nierenbeteiligung.31
- 30–50 % haben monate- und jahrelang pathologische Urinbefunde, aber nur 1–3 % entwickeln eine manifeste Nierenerkrankung.9,21
- Patienten mit mikroskopischer Hämaturie und minimaler Proteinurie haben eine gute Prognose.
- Eine Nephritis mit der Komplikation eines nephrotischen Syndroms hat eine schlechte Prognose.32-33
Verlaufskontrolle
- Da eine Nierenbeteiligung sich in 99 % der Fälle innerhalb 1 Jahres nach der Purpura entwickeln kann, werden regelmäßige Verlaufskontrollen des Urins und des Blutdrucks empfohlen.
- Im 1. Monat nach Erkrankung sind Untersuchungen 2 x pro Woche ratsam.
- In den Monaten 2 und 3 nach Erkrankung kann das Intervall auf 1 x wöchentlich erhöht werden.
- 4–6 Monate nach Erkrankung ist eine Kontrolle 2 x monatlich empfehlenswert.
- In den Monaten 6–12 reicht eine monatliche Kontrolle aus.
- Bei unauffälligen Befund nach 1 Jahr können die Kontrollen beendet werden.
- Besteht nach 1 Jahr ein leichter Nierenbefall (Mikrohämaturie, evtl. mit diskreter Proteinurie), wird eine Urinkontrolle und Blutdruckmessung 1- bis 2-mal jährlich empfohlen.3
Welche Kontrollen werden empfohlen?
- Urinuntersuchung auf Hämaturie und Proteinurie mittels Urinstix und Protein/Kreatinin im Urin oder 24-Stunden-Sammelurin
- Blutdruck3
- Bei in den Verlaufskontrollen auffälliger Hypertonie, Proteinurie oder Makrohämaturie ist eine nephrologische Vorstellung zur weiteren Diagnostik und Therapie anzuraten.3
Patienteninformationen
Patienteninformationen in Deximed
Illustrationen
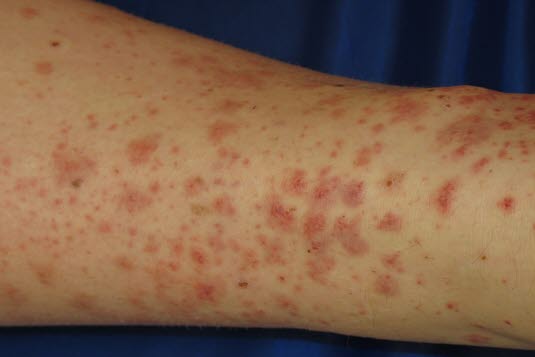
Hellrote makulopapulöse Läsionen, die bei Druck blass werden.
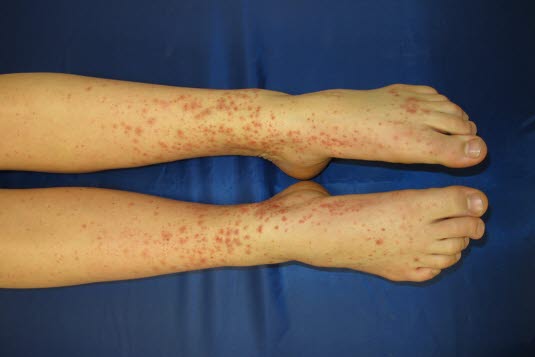
Der Hautausschlag tritt meist an Extremitäten, Gesäß und perigenital auf. Die Gelenke können anschwellen.
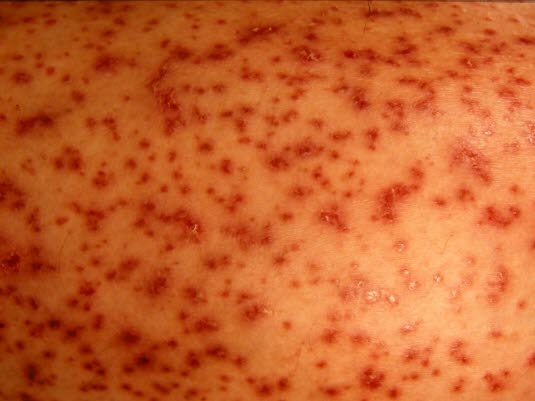
Bei etwa der Hälfte der Kinder mit der Erkrankung kommt es zur Nierenbeteiligung (Hämaturie und/oder Proteinurie).
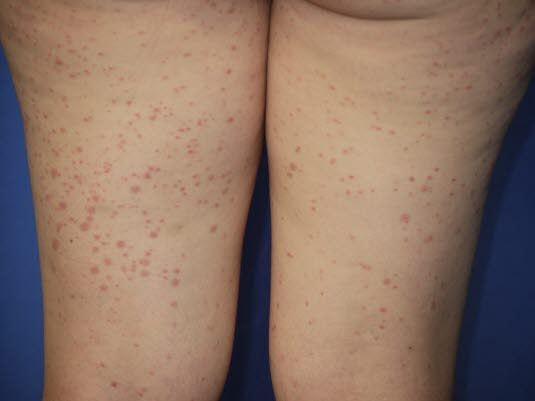
Klinische Diagnose Typisch sind Purpura, Bauchschmerzen, Arthritis und Befund einer Nierenerkrankung bei gleichzeitigem Fehlen einer Thrombozytopenie.
Quellen
Leitlinien
- Deutschen Gesellschaft für Kinderchirurgie.Invagination. AWMF-Leitlinie Nr. 006-027. S1, Stand August 2013. www.awmf.org
- Deutsche Gesellschaft für Kinderchirurgie. Akutes Skrotum im Kindes- und Jugendalter. AWMF-Leitlinie Nr. 006-023. S2k, Stand 2015. www.awmf.org
Literatur
- Søreide K, Ansorge C, Øgreid P. Skrotal smerte og Henoch-Schönleins purpura. Tidsskr Nor Lægeforen 2004; 124: 335-6. PubMed
- Roberts PF, Waller TA, Brinker TM, et al. Henoch-Schonlein purpura: a review article. South Med J. 2007;100:821-824. PubMed
- Alexandra Wilhelm-Bals , Hassib Chehade, Eric Girardin. Purpura Schönlein-Henoch: Gemeinsame Betreuung durch Kinderarzt und Kindernephrologe. Rev Med Suisse 2011. www.swiss-paediatrics.org
- Gardner-Medwin JM, Dolezalova P, Cummins C, Southwood T. Incidence of Henoch-Schönlein purpura, Kawasaki disease, and rare vasculitides in children of different ethnic origins. Lancet 2002; 360: 1197 - 202. PubMed
- Gedalia A. Henoch-Schönlein purpura. Curr Rheumatol Rep 2004; 6: 195-202. PubMed
- Reamy BV, Williams PM, Lindsay TJ. Henoch-Schönlein purpura. Am Fam Physician 2009; 80: 697-704. American Family Physician
- Thomas Meißner. Vaskulitis geht an die Haut und die Nieren. Deutsche Ärztezeitung 2012. www.aerztezeitung.de
- Katz S, Borst M, Seekri I, Grosfeld J. Surgical evaluation of Henoch-Schonlein purpura. Experience with 110 children. Arch Surg 1991; 126: 849 - 53. PubMed
- Trapani S, Micheli A, Grisolia F, et al. Henoch-Schonlein purpura in childhood: epidemiological and clinical analysis of 150 cases over a 5-year period and review of literature. Semin Arthritis Rheum 2005; 35: 143-53. PubMed
- Masuda M, Nakanishi K, Yoshizawa N, Iijima K, Yoshikawa N. Group A streptococcal antigen in the glomeruli of children with Henoch-Schönlein nephritis. Am J Kidney Dis 2003; 41: 366-70. PubMed
- Roberts PF. Henoch-Schonlein purpura. BestPractice, last updated April 16, 2014.
- Dillon MJ, Ozen S. A new international classification of childhood vasculitis. Pediatr Nephrol 2006; 21: 1219-22. PubMed
- Dillon MJ. Henoch-Schönlein purpura: recent advances. Clin Exp Rheumatol 2007; 25(1 suppl 44): S66-S68.
- Ozen S, Pistorio A, Iusan SM, et al; Paediatric Rheumatology International Trials Organisation (PRINTO). EULAR/PRINTO/PRES criteria for Henoch-Schönlein purpura, childhood polyarteritis nodosa, childhood Wegener granulomatosis and childhood Takayasu arteritis: Ankara 2008. Part II: final classification criteria. Ann Rheum Dis 2010;69:798-806. PubMed
- Saulsbury FT. Clinical update: Henoch-Schönlein purpura. Lancet 2007; 369: 976-8. PubMed
- Mintzer C, Nussinovitch M, Danziger Y, Mimouni M, Varsano I. Scrotal involvement in Henoch-Schönlein purpura in children. Scand J Urol Nephrol 1998; 32: 138 - 9. PubMed
- Bailey M, Chapin W, Licht H, Reynolds JC. The effects of vasculitis on the gastrointestinal tract and liver. Gastroenterol Clin North Am 1998; 27: 747-82. PubMed
- Fervenza FC. Henoch-Schönlein purpura nephritis. Int J Dermatol 2003; 42: 170-7. PubMed
- Kellerman PS. Henoch-Schönlein purpura in adults. Am J Kidney Dis 2006; 48: 1009-16. PubMed
- Shin JI, Park JM, Shin YH, Hwang DH, Kim JH, Lee JS. Predictive factors for nephritis, relapse, and significant proteinuria in childhood Henoch-Schönlein purpura. Scand J Rheumatol 2006; 35: 56-60. PubMed
- Saulsbury FT. Henoch-Schönlein purpura in children: report of 100 patients and review of the literature. Medicine 1999; 78: 395-409. PubMed
- Deutschen Gesellschaft für Kinderchirurgie.Invagination. AWMF-Leitlinie Nr. 006/027.S1. Stand August 2013. www.awmf.org
- Bailey M, Chapin W, Licht H, Reynolds JC. The effects of vasculitis on the gastrointestinal tract and liver. Gastroenterol Clin North Am 1998; 27: 747-82. PubMed
- Deutsche Gesellschaft für Kinderchirurgie.Akutes Skrotum im Kindes- und Jugendalter. AWMF-Leitlinie Nr. 006/023. S2k. Stand 08/2015. www.awmf.org
- Coppo R, Andrulli S, Amore A, et al. Predictors of outcome in Henoch-Schönlein nephritis in children and adults. Am J Kidney Dis 2006; 47: 993-1003. PubMed
- Gesellschaft für Pädiatrische Nephrologie (GPN). Behandlung der PurpuraSchönlein-Henoch-Nephritis bei Kindern und Jugendlichen. Monatsschrift Kinderheilkunde 2013; 6: 543-522. doi:10.1007/s00112-013-2896-5 DOI
- Chartapisak W, Opastiraku S, Willis NS, Craig JC, Hodson EM. Prevention and treatment of renal disease in Henoch-Schönlein purpura: a systematic review. Arch Dis Child 2009; 94: 132-7. PubMed
- Calvo-Rio V, Lociera J, Mata C, et al. Henoch-Schönlein purpura in northern Spain: clinical spectrum of the disease in 417 patients from a single center. Medicine (Baltimore) 2014; 93: 106-13. pmid:24646467 PubMed
- Sano H, Izumida M, Shimizu H, Ogawa Y. Risk factors of renal involvement and significant proteinuria in Henoch-Schonlein purpura. Eur J Pediatr 2002; 161: 196 - 201. PubMed
- Ronkainen J, Nuutinen M, Koskimies O. The adult kidney 24 years after childhood Henoch-Schonlein purpura: a retrospective cohort study. Lancet 2002; 369: 666 - 70. PubMed
- Finkel TH, et al. Chronic parvovirus B19 infection and systemic necrotising vasculitis: opportunistic infection or aetiological agent? Lancet 1994; 343: 1255-8. PubMed
- Koskimies O, Mir S, Rapola J and Vilska J. Henoch-Schönlein nephritis: long-term prognosis of unselected patients. Arch Dis Child 1981; 56: 482-4. PubMed
- Ronkainen J, Ala-Houhala M, Huttunen NP, et al. Outcome of Henoch-Schoenlein nephritis with nephrotic-range proteinuria. Clin Nephrol 2003; 60: 80-4. PubMed
Autoren
- Kristine Scheibel, Dr. med., Fachärztin für Allgemeinmedizin, Norderney
- Ingard Løge, spesialist allmennmedisin, universitetslektor, institutt for sammfunsmedisinske fag, NTNU, redaktør NEL