Zusammenfassung
- Definition:Unwillkürlicher Harnverlust. Aus klinisch-urologischer Sicht unterscheidet man Belastungs-/Stress-, Drang-, Misch-, Überlauf- und Reflexinkontinenz, bei den neurogenen Inkontinenzformen Detrusorhyperaktivität (Reflexinkontinenz) supraspinal und spinal, Detrusor-Sphinkter-Dyssynergie, hypokontraktilen Detrusor und hypoaktiven Sphinkter.
- Häufigkeit:Selten bei jungen Männern; die Prävalenz steigt mit dem Alter. 2 % der 45- bis 64-Jährigen haben eine schwere Inkontinenz, bei den über 65-Jährigen verdoppelt sich der Anteil.
- Symptome:Wiederholtes unwillkürliches Einnässen, evtl. Miktionsstörungen und sexuelle Dysfunktion. Beeinträchtigung der Lebensqualität, Vermeidung sozialer Kontakte, Beeinträchtigung des Sexuallebens.
- Befunde:Je nach Inkontinenztyp unterschiedlich. Restharn? Harnträufeln? Erschwerte Miktion? Harnabgang beim Husten?
- Diagnostik:Miktions-, Stuhl- und Sexualanamnese, Allgemeinzustand, Inspektion des Genitales, digital-rektale Untersuchung, neurologische Untersuchung, Miktionskalender, Urin- und Blutuntersuchungen, sonografische Restharnmessung; ggf. Zystoskopie und urodynamische Untersuchungen in der urologischen Praxis.
- Therapie:Zentral für die Behandlung ist die Erhaltung der Lebensqualität. Eigenbehandlung, evtl. in Kombination mit der Einnahme von Anticholinergika. Bei einigen Patienten kann eine chirurgische Intervention indiziert sein.
Allgemeine Informationen
Definition
- Miktionsbeschwerden bei Männern wurden früher als „Prostatismus” bezeichnet.
- Diese Bezeichnung ist international nicht mehr üblich. Aufgrund verbesserter Kenntnisse über die Physiologie und die Pathophysiologie der unteren Harnwege wird heute der Sammelbegriff „Lower Urinary Tract Symptoms” (LUTS) verwendet.1
- Es gibt zwei Formen der LUTS:
- pathologische Transportfunktion, Retention
- pathologische Lagerungsfunktion, Inkontinenz.
- Bei einer Inkontinenz kommt es zu einem unwillkürlichen Harnverlust, wenn der Druck in der Harnblase den maximalen Druck in der Harnröhre (Urethra) übersteigt.
Klassifizierung2-7
- Urologisch-symptomorientierte Einteilung
- Dranginkontinenz
- Belastungs-/Stressinkontinenz, 3 Schweregrade nach Ingelmann-Sundberg:8-9
- Grad 1: Urinverlust beim Husten, Niesen, Pressen und Lachen
- Grad 2: Urinverlust beim Heben, Laufen und Treppensteigen
- Grad 3: Urinverlust beim Stehen ohne körperliche Betätigung.
- Misch(harn)inkontinenz (kombinierte Belastungs- und Dranginkontinenz)
- Reflexinkontinenz (Detrusorhyperaktivität)
- Überlaufinkontinenz
- Die Blase kann nicht oder nicht vollständig entleert werden.
- Nachträufeln nach dem Wasserlassen
- bei Männern häufig durch Obstruktion des Harnabflusses, v. a. Prostatahyperplasie
- Neurogene Blasenfunktionsstörungen, Einteilung nach neuromuskulärem Pathomechanismus6
- Detrusorhyperaktivität (Reflexinkontinenz) supraspinal und spinal
- Detrusor-Sphinkter-Dyssynergie (Detrusor-Sphinkter-Hyperaktvität)
- hypokontraktiler Detrusor
- hypoaktiver Sphinkter
- Sonderformen
- Inkontinenz durch Reservoirbildung, z. B. Divertikel oder Abszesshöhle
- Lachinkontinenz10
- Unwillkürliche und nicht aufhaltbare komplette Blasenentleerung, ausgelöst durch Lachen. Damit unterscheidet sich diese Form der Inkontinenz von der Stressinkontinenz, die zwar auch durch Lachen ausgelöst werden kann, aber nur mit begrenzten Mengen abgehenden Urins einhergeht.
- Rezidivinkontinenz (nach einer Harninkontinenzoperation wiederkehrende Inkontinenz, ICD-10 N39.47!)5
- extraurethrale Inkontinenz (Harnverlust durch eine Öffnung außerhalb der Urethra, z. B. eine Fistel; bei Männern selten)
Häufigkeit
- Es gibt große Schwankungen bei der geschätzten Prävalenz von Harninkontinenz.11-13
- Ist selten bei jungen Männern.
- Die Prävalenz steigt ab dem Alter von 60–65 Jahren. Im hohen Alter ist die Prävalenz bei Männern in etwa so hoch wie bei Frauen.
- Die Inkontinenzrate bei Patient*innen in Pflegeeinrichtungen liegt bei über 50 %.14
- Die Dranginkontinenz kommt bei Männern am häufigsten vor.
- Siehe Tabelle Harninkontinenz bei Männern, Prävalenz bei Männern im Verhältnis zu ihrem Alter auf der Grundlage von kombinierten Studienergebnissen.
- Amerikanische Studien zeigen, dass 10,8 % der Männer über 40 Jahre im vergangenen Jahr über Urinflecken in der Unterwäsche berichteten.11
- 4,8 % der Männer im Alter von 41–60 Jahren und 8,9 % der Männer über 60 Jahre gaben eine tägliche Harninkontinenz an.
- 2 % der Männer in der Altersgruppe von 45–64 Jahren und 4 % der Männer über 65 Jahre berichteten von Inkontinenzereignissen, die das Wechseln der Unterwäsche erforderlich machten.
- Viele von Inkontinenz betroffene Männern leiden an einer überaktiven Blase mit Dranginkontinenz, unabhängig davon, ob eine infravesikale Obstruktion vorliegt oder nicht.15
- Stressinkontinenz ist bei neurologisch gesunden Männern sehr selten.
- Die Prävalenz nach einer radikalen Prostatektomie variiert abhängig von der Definition, der Evaluationsmethode und der Harnsammelmethode.16
- Sie liegt bei 1–40 %.
Disponierende Faktoren
- Der Abschnitt basiert auf diesen Referenzen.11,17-19
- Alter
- Urologische Begleiterkrankungen oder Therapien, z. B.:
- Harnwegsinfektion
- erektile Dysfunktion
- Prostataerkrankung (Karzinom, benigne Prostatavergrößerung)
- radikale Prostatektomie oder Strahlenbehandlung bei Prostatakarzinom.
- Andere chronische Erkrankungen, z. B.:
- Beeinträchtigter Allgemeinzustand
- Mangelnde körperliche Aktivität, Immobilität
- Erkrankungen des Nervensystems, z. B.:
- Epilepsie
- multiple Sklerose
- Kompression von Rückenmark oder Spinalwurzeln
- Demenz.
- Psychische Störungen, z. B.:
- Depression
- Psychische Belastungsfaktoren und Angst scheinen insbesondere bei Dranginkontinenz und bei der überaktiven Blase eine Rolle zu spielen.20-21
- Substanzbedingt
ICPC-2
- U04 Harninkontinenz
ICD-10
- Der Abschnitt basiert auf dieser Referenz.5
- N39.- Sonstige Krankheiten des Harnsystems
- N39.3 Belastungsinkontinenz (Stressinkontinenz)
- N39.4- Sonstige näher bezeichnete Harninkontinenz
- N39.40 Reflexinkontinenz
- N39.41 Überlaufinkontinenz
- N39.42 Dranginkontinenz
- N39.43 Extraurethrale Harninkontinenz
- N39.47! Rezidivinkontinenz
- N39.48 Sonstige näher bezeichnete Harninkontinenz
- R32 Nicht näher bezeichnete Harninkontinenz
Diagnostik
Diagnostische Kriterien
- Die Diagnose wird im Wesentlichen auf Grundlage der Anamnese gestellt.
Anamnese
- Der Abschnitt basiert auf dieser Referenz.22
- Den Inkontinenztyp, den Schweregrad, den Grad der Beschwerden und weitere LUTS-Beschwerden ermitteln.
- Miktionsanamnese
- Miktionsfrequenz am Tag/in der Nacht
- Miktionsmenge: Werden Vorlagen oder Windeln benutzt? Wie viele täglich? Welche Größe?
- Inkontinenzmenge und -häufigkeit
- Körperhaltung während der Miktion
- Startschwierigkeiten
- Harnstrahlqualität
- kontinuierlicher/intermittierender Miktionsverlauf
- Einsatz der Bauchpresse
- Dysurie/Algurie
- Hämaturie
- Wann, in welcher Situation und wie häufig kommt der Verlust vor?
- klassische Stressinkontinenz mit Harnverlust bei Husten, Heben, Laufen oder Niesen
- Dranginkontinenz mit Harnverlust nach starkem und unwiderstehlichem Harndrang ohne Unterbrechungsmöglichkeit
- Tröpfeln oder kontinuierliches Nässen deuten auf eine komplizierte Harninkontinenz hin (z. B. Überlaufblase oder Harnfistel).
- Diuresestimulierende Faktoren?
- Flüssigkeitsaufnahme und Wasserlassen
- Trinkmenge und Zeit – auch unter Berücksichtigung der Schlafzeit
- Medikamentenanamnese: Diuretika, andere Medikamente mit diuretischer Nebenwirkung?
- besonderes Augenmerk auf Kaffee, Alkohol und andere diuretische Genussmittel
- Flüssigkeitsaufnahme und Wasserlassen
- Stuhlanamnese
- Stuhlfrequenz
- Stuhlinkontinenz
- Stuhlschmieren
- Obstipation
- Tritt Stuhldrang früh genug auf, um rechtzeitig zur Toilette zu kommen?
- Stuhlkonsistenz
- Teerstuhl
- Schmerzen beim Stuhlgang?
- Weitere Informationen
- Operationen
- urologische Erkrankungen
- Vor- oder Begleiterkrankungen
- Schenkel- oder Leistenhernie?
- Beinödeme?
- Sexualanamnese
- Wie wurde die Inkontinenz bisher behandelt?
- Lebensqualität, Leidensdruck
- besonders bei älteren Männern – funktionelle Fähigkeiten und Defizite, z. B.:
- Mobilität, Fähigkeit zur Durchführung des Toilettengangs
- Kognition/Demenz-Screening.
- Fragebögen
- Eine systematische Inkontinenzdiagnostik kann mithilfe von Fragebögen erfolgen. Sie ist z. B. fester Bestandteil des hausärztlich-geriatrischen Basisassessments (Näheres siehe Artikel Geriatrische Untersuchung).
- Bei kognitiv eingeschränkten Menschen ist beim Beantworten der Fragen ggf. die Unterstützung von Angehörigen oder Pflegekräften erforderlich.
- Infrage kommen:
- Symptomfragebögen, z. B. Urinary Distress Inventory (UDI)
- zur systematischen Anamneseerhebung
- krankheitsspezifische Lebensqualitätsfragebögen, z. B. King's Health Questionnaire
- Beschreiben, wie stark die Harninkontinenz den Gesundheitszustand der betroffenen Person beeinträchtigt.
- Kombination von symptom- und krankheitsspezifischen Lebensqualitätsfragebögen
- Symptomfragebögen, z. B. Urinary Distress Inventory (UDI)
- bei Prostataerkrankung
Klinische Untersuchung
- Allgemeinzustand
- Prüfung von Mobilität und Kognition der (älteren) Patienten
- Adipositas?
- Orientierende neurologische Untersuchung
- Störungen der Sensibilität in den Dermatomen S2-S5 („Reithosengebiet“)?
- Ggf. Inspektion des äußeren Genitales
- Atrophiezeichen
- Hautirritation,-infektion
- Fistelöffnungen
- Abdomen
- Blasengröße (Blasendistension?)
- Resistenzen (Tumor?)
- Narben?
- Digitale Rektaluntersuchung, siehe auch TrainAMed Digital-rektale Untersuchung (Uni Freiburg).
- Tonus, Kontraktions- und Relaxationsfähigkeit des Sphinkters
- verminderter Sphinktertonus als Hinweis auf eine Nervenläsion im Versorgungsgebiet S2–4
- Palpation der Rektumampulle
Ergänzende Untersuchungen in der Hausarztpraxis
- Miktionstagebuch
- Idealerweise sollte an 2–3 Tagen über 24 Stunden protokolliert werden:
- Miktionsfrequenz
- Miktionsvolumen
- Häufigkeit des Harnverlustes
- Harndranggefühl
- Vorlagenverbrauch
- Trinkmenge
- Schlaf-Wach-Rhythmus.
- Idealerweise sollte an 2–3 Tagen über 24 Stunden protokolliert werden:
- Sonografie
- Restharnbestimmung als Screeningmethode zur Erkennung von Blasenfunktionsstörungen empfohlen6
- ggf. Klärung gezielter Fragestellungen, z. B.:
- Blasensteine
- intra- oder paravesikale Raumforderungen
- Sludge und Blasenwandverdickungen
- Divertikel.
- Laborbefunde
- Urin
- Blut, Leukozyten und Nitrit: Frage nach einer Harnwegsinfektion
- Glukose: Verdacht auf Diabetes mellitus
- Blut
- Kreatinin: Nierenfunktion bei Obstruktion oder Retention
- Glukose: Diabetes? Polyurie?
- Natrium: Eine Hyponatriämie ist im Alter nicht selten und begünstigt eine Inkontinenz.
- K, Ca
- bei klinischem V. a. Prostatakarzinom ggf. PSA-Bestimmung (nur bei gut über mögliche Vor- und Nachteile der Diagnostik informierten Patienten)
- Urin
- Optionale Tests
- Stresstest
- Urinabgang beim Husten, Niesen oder körperlicher Bewegung (z. B. Kniebeugen) als Hinweis auf eine Belastungsinkontinenz
- PAD-Test
- Wiegen der nassen Windel oder Vorlage eines Tages oder einer Nacht, Trockengewicht abziehen.
- Stresstest
Diagnostik bei Spezialist*innen
- Wenn keine klare Ursache für eine Harninkontinenz vorliegt oder die Primärbehandlung keine Wirkung erzielt, kann eine weitere Diagnostik indiziert sein.
- Urodynamische Untersuchungen können indiziert sein und sollten insbesondere vor einer operativen Inkontinenzoperation und obligat vor einen Re-Inkontinenzoperation durchgeführt werden.
- Ggf. Zystoskopie
Indikationen zur Überweisung
- Mangelnde Wirkung von nichtinvasiven Maßnahmen bei motivierten Patienten
- Verdacht auf oder manifeste spezifische Erkrankung, z. B. urologische oder neurologische Erkrankung mit Behandlungsindikation
- Anhaltende Schmerzen beim Wasserlassen
- Makrohämaturie, die nicht mit einem HWI assoziiert ist.
- Inkontinenz in Zusammenhang mit Operationen oder Bestrahlungen im Bereich des kleinen Beckens
- Bei Überlaufinkontinenz mit hoher Restharnmenge oder wenn die Symptome nicht mit einem Anticholinergikum gebessert werden können, sollten die Patienten zur Urologie überwiesen werden.23
Differenzialdiagnosen
Dranginkontinenz7
- Ursachen
- idiopathisch: überaktive Blase
- Viele Männer haben eine primär idiopathisch überaktive Blase.
- Selbst wenn eine gleichzeitig vorliegende infravesikale Obstruktion behoben wird, können nur 35 % von Drangsymptomen befreit werden.
- Bei älteren Männern kommen oft degenerative Veränderungen der Blasenmuskulatur dazu.
- Psychische Faktoren scheinen in vielen Fällen eine entscheidende Rolle zu spielen.
- symptomatisch bei urologischer Erkrankung, z. B.:
- Entzündung
- Tumor
- Steine
- Auslassobstruktion, z. B. Prostatahyperplasie.
- idiopathisch: überaktive Blase
- Pathomechanismus: Detrusorhyperaktivität, häufig mit Kombination von Drang- und Belastungsinkontinenz
- sensorische Dranginkontinenz: Übererregbarkeit der Muskulatur aufgrund lokaler Irritation (z. B. Entzündung)
- neurologische (motorische) Dranginkontinenz: in den meisten Fällen Verlust der Inhibition der Muskulatur (z. B. Rückenmarksverletzungen)
Belastungs-/Stressinkontinenz7
- Aus anatomischen Gründen bei Männern viel seltener als bei Frauen
- Stressinkontinenz kann auch nach einer transurethralen Resektion der Prostata (TURP) auftreten (bei weniger als 1 %).
- Die Post-Prostatektomie-Inkontinenz wird meist durch einen direkten Schaden am externen urethralen Sphinkter verursacht, kann aber auch durch eine neurogene Blasendysfunktion begründet sein.16
- Sphinkterschwäche kann evtl. operativ behandelt werden.
Mischharninkontinenz
- Macht 35–50 % aller Fälle aus, am häufigsten unter älteren Patienten.
- Kombination aus Belastungs- und Dranginkontinenz
Überlaufinkontinenz6,24
- Wird in der Regel durch chronische Urinretention verursacht.
- Unkontrollierter Urinverlust bei voller Blase
- evtl. stetiger tröpfelnder Urinverlust
- Eine normale, willentliche Blasenentleerung ist erschwert oder nicht möglich.
- Restharngefühl, rezidivierende Harnwegsinfektionen
- Mögliche Ursachen7
- Blasenauslassobstruktion, z. B. Prostatahyperplasie
- Kontraktionsstörung der Blasenwand, z. B. aufgrund degenerativer Veränderungen
- Stoffwechselstörungen, z. B. Diabetes mellitus
- neurogen: hypokontraktiler Detrusor, z. B. bei:6
- Polyneuropathie
- spinaler Nervenkompression
- Erkrankungen des kleinen Beckens
- Guillain-Barré-Syndrom
- CIDP
- multipler Sklerose
- iatrogen nach Operationen, z. B. Rektum- oder Prostataresektionen
- Die Diagnose wird durch Messung des Restharns mit Ultraschall bestätigt.
Reflexinkontinenz6
- Form der Inkontinenz, die Folge einer neurogenen Detrusorhyperaktivität oder Detrusor-Sphinkter-Hyperaktivität/Dyssynergie ist. Es kommt dabei zum teilweisen oder kompletten Verlust der willentlichen Steuerung der Blasenentleerung.
- Unterformen
- spinale Reflexinkontinenz (Detrusor-Sphinkter-Dyssynergie)
- Typisch sind häufig unterbrochener Harnstrahl und Startschwierigkeiten.
- Die verursachende Läsion der Nervenbahnen liegt auf Höhe des Rückenmarks, sodass die Verbindung zwischen Harnblase und Gehirn gestört oder unterbrochen ist. Der Muskeltonus sowohl in Detrusor als auch im Sphinkter ist reflektorisch erhöht.
- Die häufigste Ursache für eine spinale Detrusor-Sphinkter-Dyssynergie ist eine komplette Querschnittlähmung.
- weitere Erkrankungen mit häufiger Detrusor-Sphinkter-Dyssynergie: Multisystematrophie, multiple Sklerose, konnatale Fehlbildungen, z. B. Myelomeningozele
- supraspinale Reflexinkontinenz (Detrusorhyperaktivität)
- Typisch sind Pollakisurie, Nykturie, häufiger unangenehmer Harndrang bis hin zur Dranginkontinenz.
- zerebral bedingte Detrusorhyperaktivität
- Mögliche Ursachen sind Demenz, M. Parkinson, multiple Sklerose, zerebrovaskuläre Ereignisse.
- spinale Reflexinkontinenz (Detrusor-Sphinkter-Dyssynergie)
Extraurethrale Inkontinenz7
- Ständiges Harnträufeln aus einer Öffnung außerhalb der Urethra
- Fast immer Folge von Ureter- oder Blasenfisteln
- Mögliche Ursachen:
- Operationen
- Strahlenbehandlungen
- Entzündungen
- Neoplasien.
- Fistelnachweis klinisch oder in der Bildgebung einschließlich Endoskopie
- Erfordert in der Regel eine operative Korrektur.
- Bei Männern selten
Therapie
Therapieziele
- Korrektur des Harnverlustes
- Eine Harninkontinenz ist belastend.
- Die Behandlung kann erheblich zur Verbesserung der Lebensqualität der Betroffenen beitragen.25
Allgemeines zur Therapie
- Eigenbehandlung, evtl. in Kombination mit der Einnahme von Anticholinergika
- Behandlung einer Obstipation
- Wegen des erhöhten Risikos für Harnwegsinfektionen: intermittierende oder dauerhafte Katheterisierung nur in gut begründeten Fällen, z. B. bei therapieresistenter Detrusorinsuffizienz mit Harnretention und Überlaufinkontinenz7
Empfehlungen für Patienten
- Allgemeine Ratschläge über Hilfsmittel (Vorlagen, Windeln, Schutzhosen, Einlagen)
- Blasentraining
- Beckenbodentraining (ggf. Heilmittelverordnung)
- Flüssigkeitsreduktion, falls indiziert
- Verminderung von Alkohol- und Koffeinkonsum
Medikamentöse Therapie
- Diuretische Therapie ggf. absetzen – oder auf eine morgendliche Einnahme begrenzen.
- Dranginkontinenz kann mit Anticholinergika (z. B. Oxybutynin) behandelt werden.
- Voraussetzung für die Behandlung ist die sonografisch zu kontrollierende Fähigkeit zur Blasenentleerung.
- Unerwünschte Wirkungen sind Obstipation, Mundtrockenheit, kognitive Verschlechterung bis zur Verwirrtheit und Sehverschlechterung, insbesondere bei Engwinkelglaukom.
Therapie spezifischer Inkontinenzformen
Dranginkontinenz bei überaktiver Blase
- Siehe dort.
Inkontinenz bei Auslassobstruktion22
- Überlauf- und/oder Dranginkontinenz
- Ggf. ist zunächst eine intermittierende oder kontinuierliche Katheterisierung zur Entlastung der Harnblase notwendig.
- Ist eine vergrößerte Prostata die Ursache, dann steht die operative Sanierung im Vordergrund.
- Näheres zur Wirksamkeit und Sicherheit der operativen und medikamentösen Behandlung von LUTS bei Prostatahyperplasie siehe auch Artikel Benigne Prostatahyperplasie.
- Die medikamentöse Senkung des Auslasswiderstands reicht dann in der Regel nicht aus. Die Behandlung mit einem prostataselektiven Alpha-1-Rezeptoren-Blocker kommt jedoch in folgenden Situationen infrage:
- Wenn die obstruktive Inkontinenz neben einer benignen Prostatahyperplasie durch Begleitfaktoren mit verursacht ist, die die Detrusorkontraktilität stören (IV/C) , z. B.:
- Begleitmedikation
- vorausgehende Operation
- Harnwegsinfektion.
- zur Unterstützung der Spontanmiktion im Rahmen eines Katheterauslassversuches nach einem mit Katheter versorgten Harnverhalt (Ia/A)
- Wenn die obstruktive Inkontinenz neben einer benignen Prostatahyperplasie durch Begleitfaktoren mit verursacht ist, die die Detrusorkontraktilität stören (IV/C) , z. B.:
Iatrogene Belastungsinkontinenz26
- Ursachen
- Radikale Prostatektomie und radikale Strahlenbehandlung sind die Hauptursachen.
- Die tatsächliche Prävalenz nach einer radikalen Prostatektomie ist unbekannt; sie wird mit 2–43 % angegeben.27-28
- Abweichungen bestehen aufgrund unterschiedlicher Definitionen, Harnsammelmethoden und Follow-up-Routinen.
- Nach einer Prostatektomie tritt bei den meisten Patienten eine vorübergehende Belastungsinkontinenz auf.29
- Die Prognose ist in der Regel günstig, sofern keine Schädigung des Sphinkters vorliegt.
- Die Prävalenz von Post-Prostatektomie-Inkontinenz ist beim offenen, konventionellen laparoskopischen Verfahren die gleiche wie beim roboterassistierten laparoskopischen Verfahren.3
- Prävention
- präoperative Maßnahmen
- Instruktionen zum Beckenbodentraining werden gewöhnlich von Physiotherapeut*innen oder Urotherapeut*innen erteilt. Mit dem Ziel, die Inkontinenzperiode zu verkürzen, wird der Patient darauf vorbereitet, nach der Operation allein zu trainieren.
- Präoperatives Biofeedback-assistiertes Training kann die Inkontinenzperiode verkürzen.
- präoperative Maßnahmen
- Nichtoperative Therapie
- postoperative Elektrostimulation oder Biofeedback
- keine Verbesserung der Ergebnisse im Vergleich zum Beckenbodentraining
- Es fehlt an verlässlichen Wirksamkeitsnachweisen sowohl für das Beckenbodentraining mit und ohne Biofeedback als auch für die Elektrostimulation.30
- Der Einsatz einer externen Penisklemme kann vorübergehend eine Alternative sein.30
- postoperative Elektrostimulation oder Biofeedback
- Chirurgie
- Indikation
- Eine chirurgische Intervention ist bei 6–9 % der Patienten indiziert.31
- Ein chirurgischer Eingriff ist nicht vor Ablauf von 12 Monaten postoperativ indiziert.
- Das angewendete chirurgische Verfahren hängt vom Schweregrad der Inkontinenz und von der urologischen Expertise und Erfahrung ab. Die Verfahren bestehen aus diversen Schlingenoperationen32 und der Implantation einer künstlichen Sphinkterprothese.33
- Die Erfolgsquote für Schlingenoperationen liegt bei 62–91 % und für eine künstliche Sphinkterprothese bei 59–90 %.33
- Komplikationen
- Häufige Komplikationen bei Schlingenoperationen sind vorübergehende akute Harnretention (0–15 %), perineale/skrotale Schmerzen, die gewöhnlich innerhalb von 3 Monaten zurückgehen (16–72 %), urethrale Erosion (0–2 %), Infektion der Schlinge oder des Perineums (2–12 %) und eine neu entstandene Detrusor-Überaktivität (0–14 %).32-33
- künstliche Sphinkterprothese
- Ist bei schwerer Inkontinenz nach einer radikalen Strahlentherapie der Goldstandard.33
- Bei 50–75 % der Patienten wird innerhalb von 5 Jahren keine Revision benötigt, und 87–90 % geben an, sehr zufrieden zu sein.
- Langfristig muss die künstliche Sphinkterprothese bei 8–45 % revidiert werden, und bei 7–17 % wird eine Explantation vorgenommen.
- Indikation
Überlaufinkontinenz bei Detrusorschwäche22
- Mögliche Ursachen
- Degeneration der Blasenmuskulatur bei älteren Menschen
- neurogen, z. B. bei diabetischer Polyneuropathie (siehe Abschnitt Neurogene Blasenfunktionsstörungen)
- Nebenwirkungen von Medikamenten, z. B. Anticholinergika, Antidepressiva, Opioide, Neuroleptika
- Wenn eine Behebung der Ursache nicht möglich ist, kann versucht werden, die Restaktivität des Detrusors medikamentös zu stimulieren, evtl. in Kombination mit einer medikamentösen oder operativen Senkung des Auslasswiderstands.
- zur Detrusorstimulation kommen infrage:
- Cholinester Bethanechol (tgl. 4–8 x 25 mg)
- Cholinesterasehemmer Distigminbromid (tgl. 5 mg)
- häufige Nebenwirkungen dieser Substanzklasse:
- Übelkeit
- Speichelfluss
- Magen-Darm-Krämpfe
- Durchfälle
- verstärkter Harndrang.
- zur Detrusorstimulation kommen infrage:
Neurogene Blasenfunktionsstörungen6
- Detrusorhyperaktivität
- Blasentraining
- Antimuskarinika (Oxybutynin, Propiverin, Tolterodin, Fesoterodin, Trospiumchlorid, Darifenacin, Solifenacin)
- Therapieversuch über mindestens 4–6 Wochen und mit mindestens 2 unterschiedlichen Präparaten
- Unter der Behandlung regelmäßige Restharnbestimmung, sonografisch oder durch Katheterisierung, um die Entwicklung einer Detrusorhypoaktivität zu erkennen.
- Bei zerebralen Funktionsstörungen bevorzugt Trospiumchlorid oder M3-selektive Antimuskarinergika (Darifenacin, Solifenacin) einsetzen.
- ggf. invasive Verfahren
- Dauerstimulation von S3
- Botulinumtoxin-Injektionen in den Detrusor
- OP: Blasenaugmentation oder Ileum-Conduit
- Detrusor-Sphinkter-Dyssynergie (Detrusor-Sphinkter-Hyperaktvität)
- wiederholte Einmalkatheterisierung, durch den Patienten oder Pflegeperson
- dabei fortlaufende Restharnbestimmung und ggf. Anpassung der Katheteriserungsfrequenz
- Antimuskarinika (siehe Detrusorhyperaktivität)
- ggf. invasive Verfahren
- Botulinumtoxin-Injektionen in den Detrusor
- Sakrale Vorderwurzelstimulation (SARS) mit simultaner sakraler Hinterwurzeldeafferenzierung (SARD): Bei kompletter Querschnittlähmung, die seit mindestens 1, aber möglichst nicht länger als 5 Jahre besteht.
- komplette Sphinkterotomie
- OP: Blasenaugmentation oder Ileum-Conduit
- wiederholte Einmalkatheterisierung, durch den Patienten oder Pflegeperson
- Hypokontraktiler Detrusor (Überlaufinkontinenz bei neurogener Detrusorschwäche)
- suprapubische Harndauerableitung
- unterstützende medikamentöse Therapie siehe Abschnitt Überlaufinkontinenz bei Detrusorschwäche
- ggf. Dauerstimulation von S3
- intravesikale Elektrotherapie
- ggf. wiederholte Einmalkatheterisierung, durch den Patienten oder Pflegeperson
- Hypoaktiver Sphinkter
- Beckenbodentraining
- Biofeedback
- Duloxetin zur Steigerung des Sphinktertonus?
- Wirksamkeitsnachweis bislang nur bei Frauen mit leichter bis mittelschwerer Inkontinenz
- ggf. invasive Verfahren
- artifizielles Sphinktersystem
- Bulking Agents wie Silikon, Teflon, Fett oder Kollagen werden transurethral unter den Sphinkter gespritzt.
Patienteninformationen
Patienteninformationen in Deximed
Patientenorganisationen
Weitere Informationen
- Deutsche Kontinenz Gesellschaft: Miktionstagebuch (Toiletten- und Trinkprotokolle)
Video
- TrainAMed Digital-rektale Untersuchung (Universität Freiburg)
Illustrationen
Niere − Nebenniere − Harnblase − Harnwege
Männliche Geschlechtsorgane
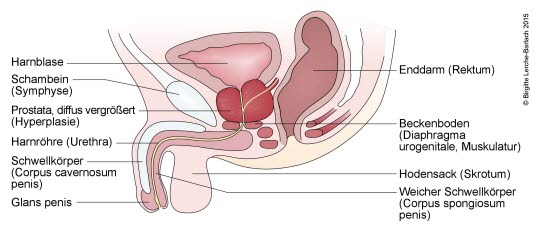
Vergrößerte Prostata
Quellen
Leitlinien
- Deutsche Gesellschaft für Geriatrie. S2e-Leitlinie Harninkontinenz bei geriatrischen Patienten, Diagnostik und Therapie. AWMF-Leitlinie Nr. 084-001. S2e, Stand 2019. www.awmf.org
- Deutsche Gesellschaft für Neurologie. Diagnostik und Therapie von neurogenen Blasenstörungen. AWMF-Leitlinie Nr. 030-121. S1, Stand 2020. www.awmf.org
Literatur
- Abrams P, Chapple C, Khoury S, et al. Evaluation and treatment of lower urinary tract symptoms in older men. J Urol 2013; 189: S93-S101. www.ncbi.nlm.nih.gov
- Schrӧder A. et al. European Association of Urology. Guidelines on urinary incontinence 2010. www.ncbi.nlm.nih.gov
- Bettez M, Tu le M, Carlson K, et al. 2012 update: guidelines for adult urinary incontinence collaborative consensus document for the canadian urological association. Can Urol Assoc J 2012; 6: 354-63. PubMed
- Abrams P, Cardozo L, Fall M, Griffiths D, et al. The standardisation of terminology in lower urinary tract function: report from the standardisation sub-committee of the International Continence Society. Urology 2003; 61: 37-49. PubMed
- Deutsches Institut für Medizinische Dokumentation und Information (DIMDI): ICD-10-GM Version 2019. Stand 21.09.2018; letzter Zugriff 29.07.2019. www.dimdi.de
- Deutsche Gesellschaft für Neurologie. Diagnostik und Therapie von neurogenen Blasenstörungen. AWMF-Leitlinie Nr. 030 - 121, Klasse S1, Stand 2020. www.awmf.org
- Melchior H. Harninkontinenz im Alter. Dtsch Arztebl 1996; 93(6): A-316 / B-252 / C-240 www.aerzteblatt.de
- Schüssler B, Alloussi S. Zur Klassifikation der Stressinkontinenz nach Ingelman-Sundberg. Gynäkol Rundsch 1983;23:166–174 (DOI:10.1159/000269509). www.karger.com
- Dannecker et al. Harninkontinenz der Frau. Deutsches Ärzteblatt, Jg. 107, Heft 24, 18. Juni 2010. www.aerzteblatt.de
- Fernandes L and Martin D. A case of the giggles: Diagnosis and management of giggle incontinence. Hum SCan Fam Physician. 2018; 64(6):445-447. PMID: 29898935 PubMed
- Shamliyan TA, Wyman JF, Ping R, et al. Male urinary incontinence: prevalence, risk factors, and preventive interventions. Rev Urol 2009; 11: 145-65. PubMed
- Irwin DE, Milsom I, Hunskaar S, et al. Population-based survey of urinary incontinence, overactive bladder, and other lower urinary tract symptoms in five countries: results of the EPIC study. Eur Urol 2006; 50: 1306-14. PubMed
- Offermans MP, Du Moulin MF, Hamers JP, et al. Prevalence of urinary incontinence and associated risk factors in nursing home residents: a systematic review. Neurourol Urodyn 2009; 28: 288-94. PubMed
- Offermans et al. Prevalence of urinary incontinence and associated risk factors in nursing home residents: a systematic review. Neurourol Urodyn. 2009;28(4):288-94. www.ncbi.nlm.nih.gov
- JY,Kim HW, Lee SJ, et al. Comparison of doxazosin with or without tolterodine in men with symptomatic bladder outlet obstruction and an overactive bladder. BJU Int 2004; 94: 817-20. PubMed
- Herschorn S, Bruschini H, Comiter C, et al. Surgical treatment of stress incontinence in men. Neurourol Urodyn 2010; 29: 179-90. PubMed
- Irwin DE, Milsom I, Reilly K, Hunskaar S, et al. Overactive bladder is associated with erectile dysfunction and reduced sexual quality of life in men. J Sex Med 2008; 5: 2904-10. PubMed
- Kok ET, Schouten BW, Bohnen AM, et al. Risk factors for lower urinary tract symptoms suggestive of benign prostatic hyperplasia in a community based population of healthy aging men: the Krimpen Study. J Urol 2009; 181: 710-16. PubMed
- Parsons JK. Modifiable risk factors for benign prostatic hyperplasia and lower urinary tract symptoms: new approaches to old problems. J Urol 2007; 178: 395-401. PubMed
- Mutungi S, Parrish J, Maunder R et al. Is overactive bladder independently associated with anxiety? Int Urogynecol J 2019. Epub ahead of print PMID: 31302716 PubMed
- Sanford MT, Rodriguez LV. The role of environmental stress on lower urinary tract symptoms. Curr Opin Urol 2017; 27(3): 268-273. PMID: 28376513 PubMed
- Deutsche Gesellschaft für Geriatrie. S2e-Leitlinie Harninkontinenz bei geriatrischen Patienten, Diagnostik und Therapie. AWMF-Leitlinie Nr. 084 - 001, Stand 2019. www.awmf.org
- McNaughton-Collins M, Barry MJ. Managing patients with lower urinary tract symptoms suggestive of benign prostatic hyperplasia. Am J Med 2005; 118: 1331-9. PubMed
- Jünemann KP. Inkontinenz im Alter. Urologe A 2002; 41(4): 338-41. PMID: 12214450 PubMed
- Lee SW, Doo SW, Yang WJ, Song YS. Importance of relieving the most bothersome symptom for improving quality of life in male patients with lower urinary tract symptoms. Urology 2012; 80: 684-7. PubMed
- Trost L, Elliott DS. Male stress urinary incontinence: a review of surgical treatment options and outcomes. Adv Urol 2012; 2012: 1-13. www.ncbi.nlm.nih.gov
- Eden CG, Arora A, Hutton A. Cancer control, continence, and potency after laparoscopic radical prostatectomy beyond the learning and discovery curves. J Endourol 2011; 25: 815-9. PubMed
- Treiyer A, Anheuser P, Bütow Z, Steffens J. A single center prospective study: prediction of postoperative general quality of life, potency and continence after radical retropubic prostatectomy. J Urol 2011; 185: 1681-5. PubMed
- Börgermann C, Kaufmann A, Sperling H et al. Therapie der Belastungsinkontinenz beim Mann -Teil 2 der Serie Inkontinenz. Dtsch Arztebl Int 2010; 107(27): 484-91. DOI: 10.3238/arztebl.2010.0484 DOI
- Anderson CA, Omar MI, Campbell SE, et al. Conservative management for postprostatectomy urinary incontinence. Cochrane Database Syst Rev. 2015 Jan 20;1:CD001843. Cochrane (DOI)
- Bauer RM, Gozzi C, Hübner W, et al. Contemporary management of postprostatectomy incontinence. Eur Urol 2011; 59: 985-96. PubMed
- Welk BK, Herschorn S. The male sling for post-prostatectomy urinary incontinence: a review of contemporary sling designs and outcomes. BJU In 2012; 109: 328-44. PMID: 22004176 PubMed
- Bauer RM, Bastian PJ, Gozzi C, Stief CG. Postprostatectomy incontinence: all about diagnosis and management. Eur Urol 2009; 55: 322-33. PubMed
Autor*innen
- Thomas M. Heim, Dr. med., Wissenschaftsjournalist, Freiburg
- Matthias Löber, Dr. med., Facharzt für Innere Medizin in der hausärztlichen Versorgung, Göttingen (Review)
- Die ursprüngliche Version dieses Artikel basiert auf einem entsprechenden Artikel im norwegischen hausärztlichen Online-Handbuch Norsk Elektronisk Legehåndbok (NEL, https://legehandboka.no/).