Prüfungsrelevant für die Facharztprüfung Allgemeinmedizin
Allgemeine Informationen
- Sofern nicht anders gekennzeichnet, basiert der Artikel auf diesen Referenzen.1-4
Definition
- Beschwerden im Bereich des Anus und Rektums, die insbesondere bei der Defäkation auftreten.
- Zu den möglichen Symptomen zählen Blutungen (hellrotes Blut), Schmerzen, Brennen, Juckreiz und Protrusionen.
Anatomie
- Der Analkanal ist 3–5 cm lang. Er ist bei Männern länger als bei Frauen. Dies gilt insbesondere für Frauen, die Kinder geboren haben.
- Die Linea dentata, die sich etwa 2 cm proximal des Anus befindet, kennzeichnet eine pathophysiologisch relevante Grenzlinie zwischen Plattenepithel des Anus und rektaler Mukosa.
- Distal der Linie verfügt die Schleimhaut über freie Nervenenden von somatisch-nozizeptiven Schmerzfasern. Proximal davon ist die Schleimhaut weitgehend schmerzunempfindlich und verfügt nur über viszerale Nozizeptoren.
Häufigkeit
- Häufiges Beratungsproblem in der hausärztlichen Praxis
- Die Beschwerden sind bei Frauen häufiger als bei Männern.
Diagnostische Überlegungen
- Perianaler Juckreiz5
- lokal Feuchtigkeit und Nässen
- Dieser klingt häufig nicht ab, da ein Teufelskreis aus Juckreiz, Kratzen und weiterem Juckreiz entsteht. Nur selten sind die Beschwerden auf eine Infektion zurückzuführen.
- Anorektale Blutung
- Blutungen sind in der Regel auf Hämorrhoiden, Fissuren oder Polypen zurückzuführen.
- Weitere mögliche Ursachen sind Divertikelerkrankungen, chronisch entzündliche Darmerkrankungen und kolorektale Karzinome.
- Alarmsymptome
- hohes Alter, Gewichtsabnahme, Eisenmangelanämie, familiäre Prädisposition für entzündliche Erkrankungen oder kolorektale Karzinome sowie anhaltende anorektale Blutungen trotz Behandlung einer als gutartig eingestuften Erkrankung
Konsultationsgrund
- Nur sehr wenige Betroffene suchen ärztlichen Rat.
- Begeben sie sich in Behandlung, bestehen häufig erhebliche Beschwerden, oder die Patient*innen befürchten, ernsthaft erkrankt zu sein.
ICPC-2
- D04 Rektale/anale Schmerzen
- D05 Perianaler Juckreiz
ICD-10
- Soweit nicht andernorts klassifizierbar6
- R19.88 Sonstige näher bezeichnete Symptome, die das Verdauungssystem und das Abdomen betreffen
Differenzialdiagnosen
Differenzialdiagnose des Pruritus ani
- Siehe Artikel Pruritus ani.
- Häufigstes Symptom in der Proktologie
- Bis zu 5 % der Bevölkerung sind betroffen.
- Mögliche Ursachen5,7
- übertriebene oder mangelnde Hygiene
- Reizstoffe in der Nahrung
- Diarrhö
- Hämorrhoiden oder andere anorektale Erkrankung (s. u.)
- entzündliche Hauterkrankungen, z. B.:
- Ekzeme, z. B. bei Kontaktallergien oder atopischem Ekzem
- Lichen sclerosus et atrophicus
- Lichen planus
- Psoriasis.
- Infektionen, z. B.:
- Mykosen wie Kandidose
- Madenwurmbefall (bei Kindern häufige Ursache)
- bakteriell, z. B. perianale Streptokokkendermatitis (S. pyogenes oder pneumoniae), Haemophilus influenzae, Staphylococcus aureus, Yersinien, Shigellen
- Erythrasma
- Giardia lamblia
- Molluscum contagiosum
- Skabies.
- Neoplasien
- M. Bowen
- Erythroplasie Queyrat
- extramammärer Paget
- Langerhanszell-Histiozytose
- M. Hodgkin
- Plattenepithelkarzinom
- Prostata-, Dickdarmkarzinom
- Syringome
- endokrin-metabolisch/entzündlich
- Eisenmangel (generalisierter Pruritus)
- entzündliche Darmerkrankungen
- Diabetes mellitus
- Sjögren-Syndrom
- psychogen (siehe auch Artikel Juckreiz)
- somatoformer Pruritus
- Depression
- Arzneimittelexanthem
- neuropathisch
- z. B. bei Kompression lumbosakraler Nervenwurzeln
Differenzialdiagnose der Stuhlinkontinenz
- Siehe Artikel Stuhlinkontinenz (Analinkontinenz).
- Meist durch altersbedingtes Nachlassen der Sphinkterfunktion
- Bei Frauen häufig Folge einer Verletzung der Schließmuskulatur bei der Entbindung
- Tritt bei bis zu 10 % der älteren Menschen auf.
- Geht häufig mit analen Erkrankungen – wie Hämorrhoiden, Analekzem, Z. n. Dammriss – einher.
- Die Symptome können von Flatusinkontinenz, minimalem Austreten von Stuhl und Schwierigkeiten bei der Reinigung bis zur wiederholten Enkopresis reichen.
- Therapie: An erster Stelle steht die Behandlung der Inkontinenzursache, z. B. die chirurgische Versorgung eines Dammrisses. Zur symptomorientierten Behandlung chronischer Inkontinenz genügen dagegen meist allgemeine Maßnahmen wie Ernährungsumstellung, Toilettentraining, Analpflege und Physiotherapie, ggf. ergänzt durch Biofeedback und anale Elektrostimulation. Seltener sind invasive Verfahren angezeigt, wie Neurostimulation oder Implantation von Füllstoffen.
Vaskuläre Erkrankungen
Hämorrhoiden8
- Häufigste Ursache von perianalen Beschwerden
- Die Ätiopathogenese ist weitgehend ungeklärt.
- Die meisten früher verdächtigten Faktoren konnten nicht eindeutig als prädisponierend bestätigt werden.
- Ein Pfortaderhochdruck z. B. begünstigt zwar die Entstehung rektaler Varizen, nicht aber von Hämorrhoiden.
- Eine Fehlfunktion des Analsphinkters konnte nicht eindeutig als Hämorrhoiden-begünstigender Faktor ausgemacht werden.
- Ob ballaststoffarme Nahrung, Obstipation oder eine Schwangerschaft die Entstehung von Hämorrhoiden begünstigen, ist strittig.
- Möglicherweise spielen AV-Shunts, Hypervaskularisierung und vermehrte Füllung des subepithelialen Gefäßplexus eine Schlüsselrolle.
- Dabei scheint es im Verlauf zu einer zunehmenden Verlagerung des Hämorrhoidalplexus nach distal und im Endstadium zur Degeneration der elastischen Fasern und Muskelfasern des Gefäßplexus zu kommen.
- Zudem werden entzündliche Faktoren diskutiert.
- Die meisten früher verdächtigten Faktoren konnten nicht eindeutig als prädisponierend bestätigt werden.
- Es kann zu Episoden mit in der Regel eher hellrotem Blut auf dem Stuhl oder Blutspritzern im Toilettenbecken kommen. Häufig liegt eine lange Krankengeschichte vor, und oft sind bereits anale Veränderungen bekannt.
- Als Befund können prolabierende Hämorrhoiden oder Marisken (Hautfalten) vorliegen.
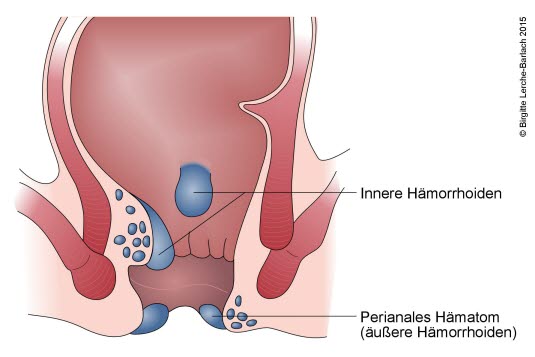
Analvenenthrombose9
- Dabei handelt es sich um eine Venenthombose in der äußeren Analregion, die fälschlicherweise häufig auch als thrombosierte äußere Hämorrhoiden bezeichnet wird.
- Meist mit akuten Schmerzen
- Es können ein oder mehrere bläuliche, schmerzhafte Knoten sichtbar werden, bei Ruptur des Gefäßes kann es zu einem Hämatom und gelegentlich auch zu einer Blutung mit Austreten von Koageln kommen.
- Aufgrund des meist günstigen Spontanverlaufs ist in der Regel keine Behandlung erforderlich.
Mechanisch verursachte Erkrankungen
Analprolaps8
- Dieser hat eine maximale Länge von 2 cm.
- Er besteht aus der Schleimhaut und Haut des Analkanals und ist in aller Regel durch prolabierende Hämorrhoiden bedingt (Hämorrhoidal-Analprolaps).
- Es kann der gesamte Umkreis des Analkanals oder nur ein Teil davon betroffen sein.
- Bei der Palpation des Analkanals kann der Finger neben dem Prolaps höchstens 1–2 cm vordringen.
- Bei Druck auf den Enddarm stülpt sich dieser vor.
- Behandlung wie bei Hämorrhoiden
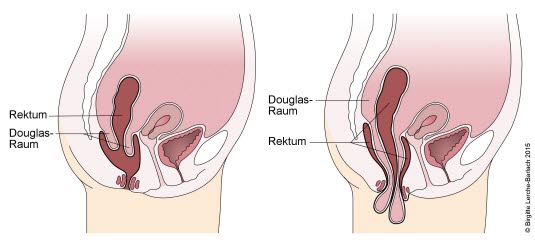
Rektumprolaps
- Dieser kann eine Länge von etwa 10 cm erreichen. Sämtliche Wandschichten des Rektums treten hervor.
- Bei der Palpation des Analkanals kann der Finger neben dem Prolaps bis über den Schließmuskel hinaus vordringen.
- Bei Druck auf den Enddarm stülpt sich dieser vor.
- Ein unkomplizierter Prolaps kann manuell reponiert werden.
- Die dauerhafte Sanierung erfolgt operativ.
Descensus genitalis bei Frauen10
- Tiefertreten von Blase (Zystozele), Rektum (Rektozele), Dünn- und/oder Dickdarm (Enterozele), Scheide oder Uterus
- Von Prolaps spricht man im deutschsprachigen Raum bei einem Descensus genitalis, der über den Introitus vaginae hinausgeht.
- Niedriggradige Senkungen sind häufig asymptomatisch.
- Bei fortgeschrittenem Deszensus kann es zu Entleerungsstörungen von Harnblase und Mastdarm kommen.
- Eine Rektozele ist ggf. in der rektalen und vaginalen Untersuchung als Aussackung der rektalen Vorderwand zur Scheide hin tastbar.
Analfissur
- Analfissuren sind mitunter bei Kleinkindern und bei Frauen nach der Geburt zu beobachten und meist auf eine Obstipation zurückzuführen. Unbehandelt sind sie oft rezidivierend.
- Es handelt sich um einen plötzlich auftretenden, schmerzhaften Riss in der Schleimhaut. Die Defäkation verursacht Schmerzen, und es ist frisches Blut auf dem Stuhl zu sehen.
- Nässen, Juckreiz und lokale Schwellungen können auftreten.
- Die Fissur befindet sich bei auf dem Rücken liegenden Patient*innen nahezu immer „auf 6 Uhr“.
- Eine chronische Fissur zeigt eine hypertrophierte anale Papille am proximalen Ende der Läsion und ein Hautanhängsel am distalen Ende.11
- Häufig liegt ein Analspasmus vor.
Entzündung und Infektion
Perianalabszesse12
- Schmerzhaft und rezidivierend
- Die Beschwerden intensivieren sich, wenn die Patient*innen sitzen oder sich bewegen. Es ist eine Schwellung und Rötung zu beobachten, meist liegen jedoch keine Allgemeinsymptome vor.
- Außen oder bei der rektalen Palpation sind typische entzündliche Veränderungen feststellbar.
- Fisteln und Analabszesse können als Symptome des Morbus Crohn und der Colitis ulcerosa auftreten.
Analekzem13
- Infolge erhöhter Feuchtigkeit oder mit konsekutiver Keim- bzw. Pilzbesiedlung kann dann ein perianales Ekzem entstehen.
- Ursächlich können Fisteln, Fissuren, partielle Prolapse oder vaginaler Ausfluss sein. Auch Hauterkrankungen wie atopisches Ekzem oder allergische Kontaktekzeme können im Analbereich auftreten.
- Die Behandlung erfolgt ursachenorientiert.
Perianale Hidradenitis suppurativa (Acne inversa)14
- Häufige, aber selten erkannte, chronische Entzündung an Terminalfollikeln von Hautumschlagsfalten
- Kann zu schweren Vernarbungen, Schmerzen und Bewegungseinschränkungen führen und psychisch sehr belastend sein.
- Die Ursache ist ungeklärt.
- Krankheitsbegünstigend wirken:
- Rauchen
- Adipositas
- (anders verursachte) Entzündungen der Haarfollikel
- bakterielle Besiedlung (z. B. mit S. aureus)
- genetische Prädisposition
- regionale Hyperhidrose
- mechanische Irritation.
- Komplikationen
- Erysipel
- Weichtteilphlegmone mit konsekutiver Sepsis
- Lymphödem (Elephantiasis im Genitalbereich)
- bei Befall im Genitoanalbereich
- in seltenen Fällen Bildung eines Plattenepithelkarzinoms
- Strikturen von Urethra, Anus und Rektum
- pararektale und paraurethrale Fisteln
- Therapie
- Als einzige medikamentöse Behandlung ist Adalimumab zugelassen.
- weitere Optionen
- operative Exzision
- ablative Laserbehandlung
- topische oder systemische Antibiotika
Proktitis
- Diese kann u. a. durch eine chronisch entzündliche Darmerkrankung, eine Strahlenbehandlung, Antibiotika, Allergien oder Infektionen hervorgerufen werden.
- Zu den Symptomen zählen ein plötzlicher Stuhldrang, Tenesmen, kolorektale Krämpfe mit Schmerzen im Abdomen und rektal beim Absetzen des Stuhls, Blut im Stuhl, evtl. Ausfluss aus dem Anus.
- Die Analgegend ist wund. Die Patient*innen haben nach der Defäkation u. U. das Gefühl, den Darm nicht richtig entleert zu haben.
- Die rektale Exploration bereitet Schmerzen.
- Die Diagnose wird anhand einer Rektoskopie gestellt.
- Sexuell übertragene (venerische) Proktitis
- Diese ist auf Analsex zurückzuführen.
- Aufgrund des klinischen Bildes kaum von Proktitiden anderer Ursache zu unterscheiden.
- Proktitis ist unter Männern, die Sex mit Männern haben (MSM), häufig.
- Ursächlich sind meist sexuell übertragene Erreger wie Herpes-simplex-Virus (HSV) Typ 2, Neisseria gonorrhoeae, Chlamydia trachomatis (bei Männern/bei Frauen) und Treponema pallidum.
- Siehe auch Artikel Sexuell übertragene Erkrankungen bei Männern, die Sex mit Männern haben.
Condylomata acuminata (Feigwarzen)15
- Kleine, charakteristisch geformte Warzen im Genitoanalbereich
- Sie werden von humanen Papillomviren (HPV) Typ 6 und 11 verursacht. HPV werden sexuell übertragen.
- Besonders häufig in der Altersgruppe von 20–24 Jahren
- Führen meist nicht zu Beschwerden, können jedoch durch mechanische Belastung gereizt werden oder zu bluten beginnen.
- Wird lokal durch Auftragen von zytotoxischen oder immunsuppressiven Mitteln behandelt, evtl. Kryotherapie, Laserchirurgie oder Elektrodissektion. Einer Ansteckung kann durch Verwendung eines Kondoms vorgebeugt werden. Ein neunvalenter HPV-Impfstoff kann davor schützen.
Fisteln
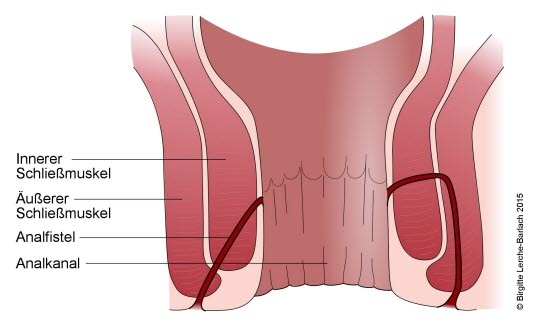
Analfistel12
- Ursächlich ist meist ein vorausgegangener Analabszess, eine chronisch entzündliche Darmerkrankung, ein Entbindungstrauma, eine lokale Infektion, ein Malignom, eine Bestrahlung oder ein operativer Eingriff am Rektum.
- Sie nimmt häufig im inneren Analkanal ihren Anfang und mündet in der Perianalhaut.
- Phasenweise wird Sekret abgesondert.
- Häufiges Nässen und Analekzem
- Die äußere Öffnung kann sichtbar sein, die innere Öffnung ist evtl. 1–2 cm im Inneren des Analkanals an der Linea dentata tastbar.
Rektovaginale Fistel16
- Eine persistierende rektovaginale Fistel erfordert in der Regel eine operative Sanierung.
- In manchen Fällen ist eine Stomaanlage erforderlich.
Neoplasien
Rektumkarzinom17
- Die Symptome hängen von der Lokalisation ab und treten in der Regel erst bei fortgeschrittener Erkrankung auf.
- Die häufigsten Spätsymptome sind veränderter Stuhl, Gefühl der unvollständigen Darmentleerung, Anämie, Blut oder Schleim im Stuhl und Schmerzen bei der Defäkation.
- Der Tumor ist evtl. durch eine rektale Palpation nachweisbar.
- Die Diagnose wird anhand einer Rektoskopie und Biopsie gestellt.
Anale Dysplasien und Analkarzinom18
- Analkarzinome sind selten. Sie treten bei Menschen mit HIV-Infektion gehäuft auf.
- Die Hauptsymptome sind Juckreiz, Blutungen sowie ein palpabler Tumor im Analbereich.
- Sie sind polypös und weisen evtl. eine härtere Konsistenz als erwartet auf.
- Diagnostik: digitale Untersuchung, Rektoskopie mit Biopsie mit Histologie sowie Endosonografie und ggf. CT
Proctalgia fugax
- Hierbei kommt es zu plötzlichen, kurzzeitigen, krampfartigen Schmerzen im Rektum.
- Meist treten diese nachts auf.
- Prädisponiert sind Menschen mit psychischen Störungen wie Depressionen und psychosomatischen Beschwerden, z. B. Frauen mit chronischen Unterbauchschmerzen.19
- Die Therapie, basierend auf einem biopsychosozialen Krankheitsmodell, ist in der Regel multimodal und schließt sowohl psychotherapeutische als auch physiotherapeutische Interventionen ein.
Erkrankungen der Prostata
Prostatitis, chronische
- Die chronische Prostatitis, auch als chronisches Beckenschmerzensyndrom bezeichnet, ist relativ verbreitet.
- Abzugrenzen von der akuten Prostatitis (s. u.), der chronisch bakteriellen Prostatitis und der asymptomatischen Prostatitis.
- Zu differenzieren in entzündliches und nichtentzündliches chronisches Beckenschmerzensyndrom.
- Es besteht eine variable Symptomatik. Schmerzen werden in den Raum des kleinen Beckens lokalisiert und können auf das Skrotum, die Leiste, den Rücken oder den Bauch ausstrahlen. Schmerzen während oder nach der Ejakulation sind möglich.
- Es bestehen Probleme beim Wasserlassen wie Schmerzen, Probleme bei der Entleerung der Blase, Nykturie, Harndrang, Dranginkontinenz, Ausfluss und Hämatospermie.
- Die Prostata ist druckschmerzhaft.
- Therapie
- Eine probatorische Antibiose ist umstritten.
- bei funktioneller subvesikaler Obstruktion ggf. Alpha-Rezeptorenblocker
- symptomatische Therapie von Miktionsstörungen, z. B. bei überaktiver Blase (Näheres siehe dort)
Prostatitis, akute20
- Die Prävalenz liegt bei ca. 2 Fällen pro 1.000 Männern jährlich.
- Es bestehen sehr starke Schmerzen im Bereich des kleinen Beckens, die in die äußeren Genitalien, den Bauch oder Rücken ausstrahlen, sowie Fieber, Schüttelfrost, ein reduzierter Allgemeinzustand, Dysurie, Pollakisurie und evtl. ein verminderter Harnfluss und Obstruktionssymptome.
- Die Prostata ist druckschmerzhaft.
- Diagnostik
- vorsichtige digital-rektale Untersuchung zur Beurteilung des Zustandes der Prostata
- Urindiagnostik: Leukozyten und Nitrit in Mittelstrahlurin
- bei Fieber und reduziertem Allgemeinzustand: kleines Blutbild und Blutkulturen
- Urinkultur
- Erhöhtes CRP?
- Behandlung mit Antibiotika, Mittel der Wahl sind Fluorchinolone; ggf. stationäre Einweisung.
Anamnese
- Fragen zu den unterschiedlichen, vorstehend angegebenen Gesundheitsproblemen
Klinische Untersuchung
- Siehe auch TrainAMed Digital-rektale Untersuchung (Universität Freiburg).
Fissur?
- Siehe Artikel Analfissur.
- Die Untersuchung gestaltet sich aufgrund der starken Schmerzen schwierig.
- In mehr als 90 % der Fälle liegt die Fissur genau in Richtung der Körperrückseite.
- Die Palpation verursacht Schmerzen.
- Chronische Fissur
- Als chronisch gilt die Fissur, wenn sie 3 Monate oder länger besteht.
- Distal kann sich eine kleine Hautausstülpung bilden.
- Häufig ist eine chirurgische Behandlung erforderlich.2
Dermatologische Hautveränderungen?
- Ekzem
- Exkoriationen
- Infektionen
Hämorrhoiden?
- Hämorrhoiden haben ihren Ursprung stets innerhalb des Analkanals, es wird aber dennoch zwischen äußeren, hautbedeckten und inneren, schleimhautbedeckten Hämorrhoiden unterschieden.
- Grad 1: Es liegt kein Prolaps vor, und die Hämorrhoiden sind bei der Inspektion des Anus nicht sichtbar.
- Grad 2: Pressen die Patient*innen, kommt es zu einem Prolaps.
- Grad 3: Es liegt ein ständiger Prolaps vor.
- Grad 4: Es ist keine manuelle Reposition möglich.
- Sind die Hämorrhoiden innen liegend, können sie in der Regel nicht palpiert werden.
Ergänzende Untersuchungen
Bei Spezialist*innen
Proktoskopie
- Zum Beispiel zum Nachweis von Hämorrhoiden oder einer Proktitis
Rektoskopie
Koloskopie
Indikationen zur Überweisung
- V. a. maligne Erkrankung, chronisch entzündliche Darmerkrankung
- Zur endoskopischen Diagnostik
- Zur operativen Sanierung, z. B. von Fisteln
Maßnahmen und Empfehlungen
- Blutungen
- meist aufgrund von Hämorrhoiden
- Malignom ausschließen.
- Schmerzen
- Ggf. Obstipation behandeln.
- Lange Toilettenbesuche vermeiden.
- ggf. zur Symptomlinderung Analgetika oder Analsalben
- OP indiziert bei:
- Allgemeinmaßnahmen, z. B. bei Obstipation, Hämorrhoiden oder Inkontinenz
- ausreichende Flüssigkeitszufuhr
- ballaststoffreiche Diät
- regelmäßige körperliche Aktivität einschließlich Beckenbodentraining
Patienteninformationen
Patienteninformationen in Deximed
Video
- TrainAMed Digital-rektale Untersuchung (Universität Freiburg)
Illustrationen
Analfistel
Rektumprolaps
Hämorrhoiden
Quellen
Leitlinien
- Deutsche Dermatologische Gesellschaft, Deutsche Gesellschaft für Koloproktologie. Analer Pruritus. AWMF-Leitlinie Nr. 013-063. S1, Stand 2020. www.awmf.org
- Deutsche Dermatologische Gesellschaft. Diagnostik und Therapie des chronischen Pruritus. AWMF-Leitlinie Nr. 013-048. S2k, Stand 2022. www.awmf.org
- Deutsche Gesellschaft für Koloproktologie. Hämorrhoidalleiden. AWMF-Leitlinie Nr. 081-007. S3, Stand 2019. www.awmf.org
- Deutsche Gesellschaft für Allgemein- und Viszeralchirurgie. Analabszess. AWMF-Leitlinie Nr. 088-005. S3, Stand 2016 (abgelaufen). link.springer.com
- Deutsche Dermatologische Gesellschaft. Diagnostik und Therapie des Analekzems. AWMF-Leitlinie Nr. 013-007. S1, Stand 2019. www.awmf.org
- Deutsche Gesellschaft für Gastroenterologie, Verdauungs- und Stoffwechselkrankheiten. Kolorektales Karzinom. AWMF-Leitlinie Nr. 021-007OL. S3, Stand 2017. www.awmf.org
- Deutsche Gesellschaft für Allgemein- und Viszeralchirurgie. Rektovaginale Fistel. AWMF-Leitlinie Nr. 088-004. S3, Stand 2017. www.awmf.org
- Paul-Ehrlich-Gesellschaft für Chemotherapie. HPV-assoziierte Läsionen der äußeren Genitalregion und des Anus – Genitalwarzen und Krebsvorstufen der Vulva, des Penis und der peri- und intraanalen Haut. AWMF-Leitilinie Nr. 082-008. S2k, Stand 2017. www.awmf.org
Literatur
- Lohnstein M, Eras J, Hammerbacher C. Der Prüfungsguide Allgemeinmedizin - Aktualisierte und erweiterte 3. Auflage. Augsburg: Wißner-Verlag, 2018.
- Fargo MV, Latimer KM. Evaluation and management of common anorectal conditions. Am Fam Physician 2012; 85: 624-30. pubmed.ncbi.nlm.nih.gov
- Foxx-Orenstein AE, Umar SB, Crowell MD. Common Anorectal Disorders. Gastroenterol Hepatol (NY) 2014; 10(5): 294-301. www.ncbi.nlm.nih.gov
- American College of Gastroenterology. ACG Clinical Guideline: Management of Benign Anorectal Disorders. Am J Gastroenterol 2014; 109: 1141-57. PMID: 25022811 PubMed
- Deutsche Dermatologische Gesellschaft, Deutsche Gesellschaft für Koloproktologie. Analer Pruritus. AWMF-Leitlinie Nr. 013-063. S1, Stand 2020. www.awmf.org
- Deutsches Institut für Medizinische Dokumentation und Information (DIMDI): ICD-10-GM Version 2022. Stand 17.09.2021; letzter Zugriff 12.08.2022 www.dimdi.de
- Deutsche Dermatologische Gesellschaft. Diagnostik und Therapie des chronischen Pruritus. AWMF-Leitlinie Nr. 013-048. Klasse S2k, Stand 2022. www.awmf.org
- Deutsche Gesellschaft für Koloproktologie. Hämorrhoidalleiden. AWMF-Leitlinie Nr. 081-007, Klasse S3. Stand 2019. www.awmf.org
- Feisthammel J: Analvenenthrombose. In: Lehnert H. et al. (Hrsg.) SpringerReference Innere Medizin. Springer Reference Medizin. Berlin, Heidelberg: Springer 2015. link.springer.com
- Deutsche Gesellschaft für Gynäkologie und Geburtshilfe. Weiblicher Descensus genitalis, Diagnostik und Therapie. AWMF-Leitlinie Nr. 015-006. Klasse S2e, Stand 2015 (abgelaufen). www.awmf.org
- Leske D, Hoffmann J. Häufige Erkrankungen des Anorektums. Harrisons Innere Medizin. 19. Auflage 2016. Thieme-Verlag. S.2428
- Deutsche Gesellschaft für Allgemein- und Viszeralchirurgie. Analabszess. AWMF-Leitlinie Nr. 088-005. Klasse S3, Stand 2016 (abgelaufen). link.springer.com
- Deutsche Dermatologische Gesellschaft. Diagnostik und Therapie des Analekzems. AWMF-Leitlinie Nr. 013-007, S1, Stand 2019. www.awmf.org
- Deutsche Dermatologische Gesellschaft. Acne inversa / Hidradenitis suppurativa. AWMF-Leitlinie Nr. 013-012, Klasse S1, Stand 2012 (abgelaufen). www.awmf.org
- Paul-Ehrlich-Gesellschaft für Chemotherapie. HPV-assoziierte Läsionen der äußeren Genitalregion und des Anus – Genitalwarzen und Krebsvorstufen der Vulva, des Penis und der peri- und intraanalen Haut. S2k-Leitlinie. AWMF-Leitilinie Nr. 082-008. Stand 2017. www.awmf.org
- Deutsche Gesellschaft für Allgemein- und Viszeralchirurgie. Rektovaginale Fistel. AWMF-Leitlinie Nr. 088 - 004, Klasse S3, Stand 2017. www.awmf.org
- Deutsche Gesellschaft für Gastroenterologie, Verdauungs- und Stoffwechselkrankheiten. S3-Leitlinie Kolorektales Karzinom. AWMF-Leitlinie 021–007OL, Stand 2017. www.awmf.org
- Deutsche AIDS-Gesellschaft. Anale Dysplasien und Analkarzinom bei HIV-Infizierten: Prävention, Diagnostik und Therapie. AWMF-Leitlinie Nr. 055-007, Klasse S2k, Stand 2013 (abgelaufen). www.awmf.org
- Deutsche Gesellschaft für Psychosomatische Frauenheilkunde und Geburtshilfe. Chronischer Unterbauchschmerz der Frau. AWMF-Leitlinie Nr. 016-001. Klasse S2k, Stand 2015 (abgelaufen). www.uniklinikum-dresden.de
- EAU Guidelines. Edn. presented at the EAU Annual Congress Amsterdam, the Netherlands 2022. ISBN 978-94-92671-16-5. uroweb.org
Autor*innen
- Thomas M. Heim, Dr. med., Wissenschaftsjournalist, Freiburg
- Die ursprüngliche Version dieses Artikels basiert auf einem entsprechenden Artikel im norwegischen hausärztlichen Online-Handbuch Norsk Elektronisk Legehåndbok (NEL, https://legehandboka.no/).