Zusammenfassung
- Definition:Entwicklungsanomalie, bei der die Hoden nicht in das Skrotum hinabwandern (Maldescensus testis, Hodenhochstand). Wenn die Hoden sich nicht im Skrotum befinden, kann dies einer Ektopie, einem Kryptorchismus oder einem Senkhoden geschuldet sein.
- Häufigkeit:Eine Hodenretention tritt bei 0,7–3 % der reif geborenen Jungen auf und bei bis zu 30 % der frühgeborenen Jungen.
- Symptome:Ein oder beide Hoden befinden sich nicht im Skrotum, ansonsten meist keine Symptome.
- Befunde:Die meisten retinierten Hoden – mit Ausnahme des Kryptorchismus – sind palpabel und befinden sich im inguinalen und präskrotalen Bereich. Ektopische Hoden sind oft im Perineum oder proximal an der Innenseite des Oberschenkels zu finden.
- Diagnostik:Klinische Untersuchung, Sonografie des Leistenkanals, MRT des Abdomens und Laparoskopie können zur Diagnostik eingesetzt werden. Laparoskopie primäre Untersuchungsmethode bei über 1-jährigen Jungen mit nicht palpablen Hoden.
- Therapie:Chirurgische Therapie vor Ablauf des 1. Lebensjahres. Eine Hormontherapie ist nur selten erfolgreich.
Allgemeine Informationen
Definition
- Synonyme: Hodenhochstand, Maldescensus testis1
- Entwicklungsanomalie: Hoden nicht in das Skrotum hinabgewandert; Behandlung erforderlich1-4
- Ektopie
- Liegt vor, wenn der Hoden sich außerhalb der physiologischen Hodenabstiegsbahn befindet.
- Kryptorchismus (echte Hodenretention)
- versteckte Hoden
- Retraktile Hoden7
- Werden durch hyperaktiven Musculus cremaster verursacht und sind von der echten Hodenretention zu unterscheiden, da sie oft keiner Behandlung bedürfen.
Häufigkeit
- Studien deuten auf eine steigende Häufigkeit hin.1,5-6,8-9
- Prävalenz bei Geburt
- Bei 2–4 % der Betroffenen ist (sind) der (die) Hoden im Skrotum nach der Geburt nicht palpabel.
- Prävalenz bei Einjährigen
- Bei 0,5–1,5 % besteht die Hodenretention noch nach dem 1. Geburtstag.
- Beidseitige Hodenretention
- Tritt in etwa 15–25 % der Fälle auf.
- Frühgeborene
- Bei 20–30 % der Frühgeborenen sind die Hoden bei der Geburt nicht palpabel.
Physiologische Hodenentwicklung
- Der Hodenabstieg erfolgt in 2 Phasen.10
- Die 1. Phase wird vom insulinähnlichen Peptid 3 (INSL3) und Testosteron gesteuert, das von den Leydig-Zellen produziert wird.
- Die 2. Phase wird von Androgenen und dem Calcitonin Gene-Related Peptide (CGRP) gesteuert.
- Während der 3.–5. Woche der Gestation beginnt die Entwicklung der Gonaden.
- Eine normale testikuläre Entwicklung (Differenzierung) beginnt nach 7 Wochen.
- Nach ungefähr 9 Wochen entwickeln sich Leydig-Zellen und beginnen mit der Testosteronproduktion.
- Zur 28. Woche hin bewegen sich die Hoden in Richtung Öffnung des Lendenkanals.
- In der Zeit von der 28.–40. Woche steigen die Hoden in das Skrotum hinab.
Ätiologie und Pathogenese
Ursachen
- Ein leeres Hemiskrotum ist entweder einer intrauterinen Hodentorsion oder einer Hodenretention geschuldet.1,9,11-13
- Mögliche auslösende Faktoren können sein:
- eine Wachstumsstörung der Samenleiter während des Wachstums des Jungen
- Verbleib eines fibrösen Rests des Processus vaginalis
- Bildung eines ektopischen Processus vaginalis.
- Mögliche auslösende Faktoren können sein:
- Die Ursache einer Hodenretention ist unklar, aber multifaktoriell.
Pathophysiologie1
- Ein nicht palpabler Hoden kann sich im Abdomen, im Leistenkanal oder in ektopischer Lage befinden oder nicht vorhanden sein.
- Eine physiologische Spermatogenese findet nicht statt.
- Kryptorchismus
- Der Hoden kann sich auf der ganzen Strecke vom Anfangspunkt in Nähe des unteren Nierenpols bis direkt vor der äußeren Leistenöffnung befinden.
- Ein spontaner Hodenabstieg nach dem 1. Lebensjahr ist ungewöhnlich. Normalerweise behindern Blutgefäße den Abstieg.
- Bei manchen Kindern tritt der Aufstieg der Hoden aus dem Hodensack zu einem späteren Zeitpunkt ein („sekundärer Kryptorchismus“). Die Ursache hierfür ist nicht bekannt.
- Ektopie
- Ektopische Hoden steigen physiologisch durch den Leistenring hinab, geraten dann aber in die falsche Bahn.
- Sie sind meistens in der oberflächlichen Inguinaltasche (häufigster Fall), im suprapubischen Bereich, im Femoralkanal, Perineum oder im entgegengesetzten Hemiskrotum (seltenster Fall) zu finden.
- Ist für weniger als 1 % der Fälle von Hodenretention verantwortlich.
- Anorchie
- fehlende Hoden
- Kann einer Agenesie oder mangelnder Blutversorgung in der Gebärmutter (z. B. infolge Torsion) geschuldet sein.
- Retraktile Hoden
- Retraktile Hoden sind eine Pseudoretention, die durch einen hyperaktiven Musculus cremaster verursacht wird.
- Die Hoden sind abgestiegen, werden jedoch wieder in eine supraskrotale Position hinaufgezogen.
- Die Kontraktionsstärke des M. cremaster variiert beträchtlich zwischen Individuen, mit dem Alter und mit den Bedingungen bei der klinischen Untersuchung.
- Der Hoden kann durch „Melken“ aus der Leistenlage in das Skrotum heruntergeführt werden.
- Wenn der Hoden losgelassen wird, verbleibt er entweder kurzzeitig im Skrotum, oder er bewegt sich zur Leiste zurück. Bei Ermüdung des Reflexes des Musculus cremaster kommen die Hoden zur Ruhe.
- Der Zustand erfordert Nachsorge, aber keine sofortige Behandlung.
Prädisponierende Faktoren
- Frühgeburt
- Niedriges Geburtsgewicht
- Zwilling
- Präeklampsie
- Steißgeburt
- Kryptorchismus in der Familiengeschichte
ICPC-2
- Y83 Hodenhochstand
ICD-10
- Q53 Nondescensus testis
- Q53.0 Ectopia testis
- Q53.1 Nondescensus testis, einseitig
- Q53.2 Nondescensus testis, beidseitig
- Q53.9 Nondescensus testis, nicht näher bezeichnet
Diagnostik
Diagnostische Kriterien
- Kryptorchismus kann durch die klinische Untersuchung diagnostiziert werden.
- Die diagnostische Herausforderung besteht darin, rektraktile Hoden, die nicht behandelt werden müssen, zu identifizieren.
Anamnese
- Eltern können Hoden nicht sehen/ertasten.
- Klären, ob die Eltern die Hoden je im Skrotum gesehen haben.
- Hoden können bei der Kontrolle bei Pädiater*in nicht nachgewiesen werden.
Klinische Untersuchung
- Der gesamte Abschnitt basiert auf diesen Referenzen.1,5,13
- Skrotale Asymmetrie kann ein Zeichen für Kryptorchismus sein.
- Ein palpabler retinierter Hoden ist meistens kleiner als der gegenüberliegende, gesunde Hoden.
- Krypotorchismus kann Teil eines angeborenen Syndroms sein und sollte Anlass zu weiterer Diagnostik geben.
Die Untersuchung
- Der Patient sollte ruhig und entspannt sein, und sich mit entkleidetem Unterleib vorzugsweise im Schneidersitz befinden. Kleinkinder können in Rückenlage oder auf den Schoß eines Elternteils sitzend untersucht werden.
- Die Hand der untersuchenden Person sollte vorzugsweise warm sein, bei Kleinkindern ist eine Wärmelampe empfehlenswert, damit sich die Hoden nicht vor Kälte nach kranial ziehen. Mit Seife kann die Reibung der Hand reduziert werden, und die Chance, die Hoden nachzuweisen, steigt.
- Zunächst wird versucht, die äußere Öffnung des Leistenkanals zu identifizieren und eine sorgfältige Palpation entlang des Verlaufs des Leistenkanals durchgeführt.
- Wenn kein Hoden gefunden werden kann, sollte mittels Palpation nach einer Hodenektopie vor dem Schambein, im Perineum und im oberen Bereich des Oberschenkels gesucht werden.
- Die Durchleuchtung des Hodensacks mittels Lampe zur Abgrenzung einer Hydrozele (= durchschimmernde Flüssigkeit) kann hilfreich sein.
- Zusätzliche mögliche Befunde umfassen Hypospadie, Leistenbruch und Hydrozele.
Verschiedene Befunde
- Retraktile Hoden (Jojo)
- Die Hoden wurden bei der Geburt im Skrotum palpiert.
- Der Hoden kann unter günstigen Bedingungen ins Skrotum geführt werden (warme Hände, Kind im Schneidersitz, Seife oder Öl an den Fingern).
- Ein hyperaktiver Musculus cremaster zieht den Hoden erneut nach oben.
- Der Zustand ist eine Normvariante und muss nicht behandelt werden.
- Nicht palpabel
- Tritt in 20–30 % der Fälle von Kryptorchismus (versteckten Hoden) auf.
- Die Hoden liegen entweder intraabdominal (in 5–10 % von allen Fällen) oder sie fehlen (in 20–40 % der Fälle von nicht palpablen Hoden).
- Palpabel
- inguinal (68 %)
- präskrotal (22 %)
- ektopisch (10 %)
- Der Hoden lässt sich außerhalb der üblichen Abstiegsbahn, im Perineum oder an der Innenseite des Oberschenkels palpieren.
Weitere Untersuchungen
- Der gesamte Abschnitt basiert auf diesen Referenzen.1,5-6,9,13-14
- Planung bildgebender Diagnostik in Zusammenarbeit mit Pädiater*in
- Sonografie
- Üblicherweise schließt sich an die klinische Untersuchung zunächst eine Sonografie des Leistenkanals an.
- MRT15
- Hoden können durch MRT im oder unterhalb des Leistenkanals nachgewiesen werden.
- Allerdings ist bei kleinen Kindern für die Durchführung einer MRT eine allgemeine Anästhesie notwendig.
- Befinden sich die Hoden intraabdominal, beträgt die Sensitivität der Sonografie 45 % und die Spezifität 78 %.
- Das MRT zeigt geringfügig bessere Werte.
- Die bildgebende Diagnostik ist daher keine sichere Methode zur Lokalisierung von nicht palpablen Hoden.
- Laparoskopie16-17
- Die Laparoskopie kann zwischen angeborener Hodentorsion und intraabdominal befindlichen Hoden unterscheiden.
- Laut einer norwegischen Studie ist die Laparoskopie die primäre Untersuchungsmethode bei Jungen, die älter sind als 1 Jahr.16-17
- Ziel ist, herauszufinden, ob Hoden vorhanden sind, ob ein chirurgischer Eingriff vorgenommen werden sollte und wenn ja, welche Art des Eingriffes.
- Patienten mit fehlenden Hoden sollten vor weiteren Eingriffen geschützt werden.
- Hormon- und Chromosomenuntersuchung
- Um einen intersexuellen Zustand auszuschließen.
- ggf. Progesteron, Testosteron, LH, FSH
- Ggf. hCG-Stimulierung der Testosteronproduktion; kann von Wert sein, wenn der Verdacht auf eine beidseitige Hodenretention besteht.
Indikationen zur Überweisung
- Bei Hodenretention
Therapie
Leitlinie: Hodenhochstand1
- Behandlungsziele
- Sekundärschäden verhindern durch Verlagerung des Hodens in das Skrotum vor Ende des 1. Lebensjahres.
- Therapie
- Während der ersten 6 Lebensmonate zuwarten, da hier noch eine Möglichkeit des spontanen Deszensus besteht.
- Operation zwischen dem 7. und 12. Lebensmonat
- Erfolgsrate von Hormontherapie gering
- Hodenbiopsie
- nicht routinemäßig indiziert
- Nur bei postpubertären Jungen mit nicht behandeltem kongenitalem Hodenhochstand, um eine testikuläre intraepitheliale Neoplasie (TIN) auszuschließen.
Therapieziele
- Die Hoden in das Skrotum hinunterführen.1,5-6,9,13-14
- Fertilität im Erwachsenenalter, Reduktion des Risikos für Malignität, ggf. psychologisch-kosmetische Unterstützung
Allgemeines zur Therapie
- Während der ersten 6 Lebensmonate wird ein Zuwarten empfohlen, da hier noch die Möglichkeit eines spontanen Deszensus besteht.
- Operative Therapie1,5-6,9,14
- Primärchirurgie wird meistens bei Hodenretention, Hodenektopie und sekundärer Ektopie eingesetzt.
- Wenn eine Hodenretention bei Jungen, die älter als 6 Monate sind, nachgewiesen wird, besteht die Indikation zur chirurgischen Überweisung.
- Hormonbehandlung18
Postpubertäre Männer mit Kryptorchismus
- Jünger als 32 Jahre mit einseitiger Hodenretention
- Orchiektomie empfohlen
- Älter als 32 Jahre mit einseitiger Hodenretention
- sorgfältige Überwachung und Kontrollen empfohlen
- Jeder Mann mit beidseitiger Hodenretention
- Indikation für Hodenbiopsie und Orchidopexie
Medikamentöse Therapie
Hormonbehandlung
- Die Hormontherapie mit dem Ziel, einen Deszensus zu erreichen, kann mit der isolierten Gabe von GnRH (3 x 400 µg/d als Nasenspray über 4 Wochen), von hCG (1 x 500 IE wöchentlich als Injektion über 3 Wochen) oder als kombinierte Therapie mit GnRH mit der nachfolgenden Gabe von hCG erfolgen.1
- Ist umstritten.18
- Eine Hormontherapie ist wenig wirksam. Die Eltern sollten über die Erfolgsrate aufgeklärt werden.1
- Die Erfolgsrate für einen Deszensus liegt bei ca. 20 %.
- Die Erfolgsrate ist umso höher, je näher der Hoden am Skrotum liegt.
- Für GnRH beträgt sie 21 %, (werden Pendelhoden, für die keine Therapiebedürftigkeit besteht, ausgeschlossen – nur 12 %; werden abdominell gelegene Hoden ausgeschlossen – 45 %), für
hCG 19 % (13–25 %) und Placebo ca. 4 %. - Eine erneute Aszension des Hodens tritt in ca. 25 % auf.
- Eine Hormontherapie ist wenig wirksam. Die Eltern sollten über die Erfolgsrate aufgeklärt werden.1
- Nach Ende des 1. Lebensjahres sollte keine Hormontherapie mehr durchgeführt werden.1
- Eine allgemeine Empfehlung zur postoperativen Hormontherapie kann aufgrund der Datenlage derzeit nicht gegeben bzw. sollte nur im Rahmen von Studien durchgeführt werden.1
Weitere Behandlungsformen
Operative Therapie
- Wenn eine Hodenretention in einem Alter von > 6 Monate nachgewiesen wird, besteht die Indikation zur chirurgischen Überweisung.
- Der geeignete Zeitpunkt für eine chirurgische Behandlung ist umstritten1-2,5-6,14,19, international werden Operationen bei Hodenretention im Alter von 6–12 Monaten empfohlen.
- Ein chirurgischer Eingriff in einem Alter von < 6 Monate wird aufgrund des häufigen spontanen Hodenabstieges während der ersten 6 Lebensmonate nicht empfohlen.
- Ein chirurgischer Eingriff bei nicht palpablen Hoden kann laparoskopisch oder offen in 1 oder 2 Sitzungen durchgeführt werden.
- Eine Laparoskopie wird bei Jungen ohne palpable Hoden empfohlen, die älter als 1 Jahr alt sind, bevor die defnitive Versorgung festgelegt wird.
- Eine adjuvante Hormontherapie mit GnRH, um die Fertilität nach einer Orchidopexie zu erhöhen, ist umstritten und wird nicht routinemäßig durchgeführt.20
- Ob eine Operation erfolgreich verlaufen ist, kann frühestens 1 Jahr nach der Operation beurteilt werden.
- Die anatomische Erfolgsrate (Hoden ohne Atrophie im Skrotum) liegt bei Spezialist*innen > 95 % bei Patienten, deren Hoden sich im Leistenkanal befinden.
- Bei Patienten mit intraabdominalen Hoden variiert die anatomische Erfolgsrate von 74–90 %, sowohl bei der offenen als auch bei der laparoskopischen Technik.
- Der anatomische Erfolg durch die Operation erreicht dennoch nicht dieselben Werte wie ein physiologischer Deszensus (normale Hormonproduktion und Spermiogenese).
- Die Sertoli- und Leydigzellfunktion ist bei Männern besser, die mittels Orchidopexie innerhalb der ersten 2 Lebensjahre behandelt worden sind, als bei Männern, die später operiert werden.
- Komplikationen kommen bei solchen chirurgischen Eingriffen selten vor (< 1 %), umfassen aber Hodenatrophie, Beschädigung des Vas deferens und weitere seltene Verletzungen.
- Die Wirkung einer frühen Orchidopexie an der endokrinen Hodenfunktion im Erwachsenenalter ist unbekannt.
Verlauf, Komplikationen und Prognose
Verlauf
- Etwa 75 % der Jungen mit Hodenretention bei Geburt erleben innerhalb des 1. Lebensjahres einen spontanen Hodenabstieg.
- Nach dem 1. Geburtstag ist ein spontaner Hodenabstieg selten.
- In der Gruppe derjenigen, die mit beidseitigem Kryptorchismus als Kinder operiert wurden, zeigen sich bei etwa 28 % über 20 Mio. Spermien/ml Ejakulat.
- In der Gruppe derjenigen, die mit einseitigem Kryptorchismus als Kinder operiert wurden, zeigen sich bei etwa 70 % über 20 Mio. Spermien/ml Ejakulat.
Komplikationen
Sterilität21
- Bei Patienten mit früherer Hodenretention liegt die Fertilität bei ca. 60 % verglichen mit ca. 90 % bei der allgemeinen Bevölkerung.
- Unbehandelter bilateraler Kryptorchismus führt zu Azoospermie.
- Für behandelte, einseitige Hodenretention wird keine verminderte Fertilität gemeldet.
Hodenkrebs1,8,22
- Das Risiko für die Entwicklung von Hodenkrebs ist bei intraabdominaler Hodenretention um das 5- bis 40-Fache erhöht.
- Das relative Risiko für Hodenkrebs bei Kryptorchismus liegt für alle Patienten bei ca. 3–8, wobei Patienten, die vor der Pubertät mittels Orchidopexie behandelt wurden, ein geringeres Risiko (relatives Risiko 2–3) aufweisen.
- Es besteht ein höheres Risiko bei beidseitigem Kryptorchismus, assoziierten urogenitalen Anomalien und Patienten mit unbehandeltem Kryptorchismus.
- Bei Patienten mit einseitigem Kryptorchismus ist die Gefahr von Hodenkrebs des physiologisch im Skrotum befindlichen Hodens minimal.
- Eine Orchidopexie scheint das Risiko für die Entwicklung eines Seminoms zu reduzieren.
- Bei unbehandeltem Kryptorchismus finden sich in 74 % der Hodenkrebsfälle Seminome.
- Hodenkrebsfälle, die sich nach einer Orchidopexie entwickeln, sind zu 37 % Seminome.
- Jungen, die vor dem 12. Lebensjahr operiert werden, weisen ein signifikant reduziertes Risiko für Hodenkrebs auf verglichen mit Patienten, die nach dem 12. Lebensjahr operiert werden oder unbehandelt bleiben.
- Eine Orchiektomie sollte bei Patienten mit persistierendem Kryptorchismus etwa ab dem 30. Lebensjahr in Betracht gezogen werden.
- Eine Hodenbiopsie kann bei Jungen mit beidseitigem Kryptorchismus ab dem 10. Lebensjahr nützlich sein um zu beurteilen, ob die Indikation für eine Orchidopexie oder Orchiektomie besteht.
Prognose
- Eine unbehandelte Retention führt zum Verlust der Spermienproduktion (Azoospermie).
- Ektopische Hoden führen zu einem erhöhten Hodenkrebsrisiko.
Verlaufskontrolle
- Der gesamte Abschnitt basiert auf diesen Referenzen.6,13
- Wenn die Diagnose Hodenretention gestellt wird, empfiehlt es sich, Patienten spätestens im Alter von 6 Monaten an die Kinderchirurgie/Urologie zu überweisen.
- Wenn der/die Hoden bis zum 6. Lebensmonat spontan in das Skrotum hinabgewandert ist/sind oder sich als retraktil erweist/erweisen, sollten den Eltern jährliche Überprüfungen während der gesamten Kindheit empfohlen werden, da eine erhebliche Gefahr für einen Wiederaufstieg besteht.
- Wenn der/die Hoden im Alter von 6 Monaten nicht hinabgewandert ist/sind, besteht vor Ende des 1. Lebensjahres die Indikation zur Orchidopexie.1,5-6,9,13-14
- Bei Diagnosestellung nach dem 6. Lebensmonat wird eine umgehende Überweisung zur Klärung der OP-Indikation empfohlen.1,5-6,14
Patienteninformationen
Worüber sollten Sie die Patienten informieren?
- Regelmäßige Selbstkontrolle der Hoden
Patienteninformationen in Deximed
Illustrationen
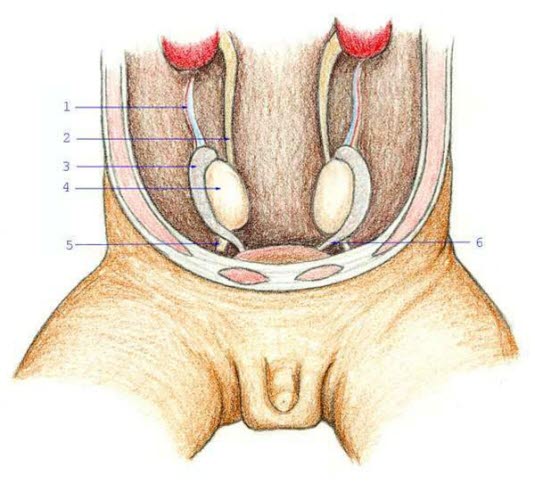
Entwicklung der männlichen Genitalien: (1) Hodengefäße, (2) Ureter, (3) Nebenhoden, (4) Hoden, (5) Gubernaculum testis (Führungsband), (6) Ductus deferens
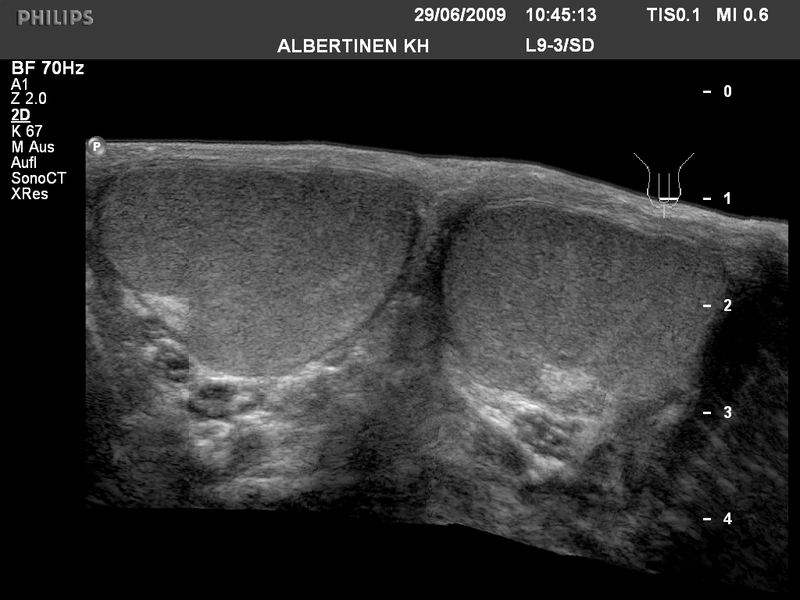
Sonografie Hoden-Normalbefund (Quelle: Albertinen KH)
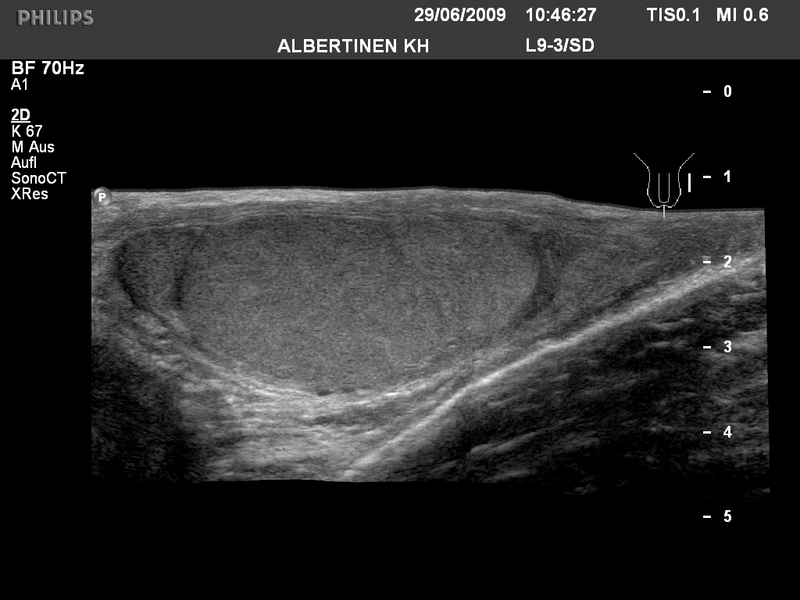
Sonografie Hoden-Normalbefund (Quelle: Albertinen KH)
Quellen
Leitlinie
- Deutsche Gesellschaft für Kinderchirurgie. Hodenhochstand - Maldeszensus testis. AWMF-Leitlinie Nr. 006-022. S2k, Stand 2016. www.awmf.org
Literatur
- Deutsche Gesellschaft für Kinderchirurgie. Hodenhochstand, Maledeszensus testis. AWMF-Leitlinie Nr. 006-022, Stand 2016. www.awmf.org
- Hutson JM, Balic A, Nation T, Southwell B. Cryptorchidism. Semin Pediatr Surg 2010; 19: 215-24. PubMed
- Wampler SM, Llanes M. Common scrotal and testicular problems. Prim Care 2010; 37: 613-26. pubmed.ncbi.nlm.nih.gov
- Lao OB, Fitzgibbons RJ Jr, Cusick RA. Pediatric inguinal hernias, hydroceles, and undescended testicles. Surg Clin North Am 2012; 92: 487-504. pubmed.ncbi.nlm.nih.gov
- Cho A, Thomas J, Perera R, Cherian A. Undescended testis. BMJ 2019. doi:10.1136/bmj.l926 DOI
- Stein R, Loersch F, Younsi N. German guideline on undescended testis-what is relevant in daily routine?. Urologe A 2020. doi:10.1007/s00120-020-01183-z DOI
- Keys C, Heloury Y. Retractile testes: a review of the current literature. J Pediatr Urol 2012; 8: 2-6. pubmed.ncbi.nlm.nih.gov
- Cook MB, Akre O, Forman D, et al. A systematic review and meta-analysis of perinatal variables in relation to the risk of testicular cancer--experiences of the son. Int J Epidemiol 2010; 39: 1605-18. www.ncbi.nlm.nih.gov
- Boehme P, Degener S, Wirth S, Geis B, Aydin M, Lawrenz K, Troebs RB, Schmittenbecher P, Beume J, Pötzsch S, Schwarz B, Hensel KO. Multicenter Analysis of Acquired Undescended Testis and Its Impact on the Timing of Orchidopexy. J Pediatr 2020. doi:10.1016/j.jpeds.2020.04.037 DOI
- Bay K, Main KM, Toppari J, et al. Testicular descent: INSL3, testosterone, genes and the intrauterine milieu. Nat Rev Urol 2011; 8: 187-96. pubmed.ncbi.nlm.nih.gov
- Virtanen HE, Adamsson A. Cryptorchidism and endocrine disrupting chemicals. Mol Cell Endocrinol 2012; 355: 208-20. pubmed.ncbi.nlm.nih.gov
- Genetic and environmental contributors to cryptorchidism. Pediatr Endocrinol Rev 2009; 6: 476-80. pubmed.ncbi.nlm.nih.gov
- Hutson JM, Vikraman J, Li R, Thorup J. Undescended testis: What paediatricians need to know . J Paediatr Child Health 2017. doi:10.1111/jpc.13744 DOI
- Stredele R, Apfelbeck M, Mainusch M, Lellig K, Karl A, Tritschler S, Stief C, Riccabona M. Undescended testis: current pathways of diagnostics and treatment. MMW Fortschr Med 2018. doi:10.1007/s15006-018-0709-4 DOI
- Tasian GE, Copp HL. Diagnostic performance of ultrasound in nonpalpable cryptorchidism: a systematic review and meta-analysis. Pediatrics 2011; 127: 119-28. pubmed.ncbi.nlm.nih.gov
- Guo J, Liang Z, Zhang H, et al. Laparoscopic versus open orchiopexy for non-palpable undescended testes in children: a systemic review and meta-analysis. Pediatr Surg Int 2011; 27: 943-52. pubmed.ncbi.nlm.nih.gov
- Papparella A, Romano M, Noviello C, et al. The value of laparoscopy in the management of non-palpable testis. J Pediatr Urol 2010; 6: 550-4. pubmed.ncbi.nlm.nih.gov
- Ludwikowski B, González R. The controversy regarding the need for hormonal treatment in boys with unilateral cryptorchidism goes on: a review of the literature. Eur J Pediatr 2012. pmid:22395567 PubMed
- Ritzén EM. Undescended testes: a consensus on management. Eur J Endocrinol 2008; 159 Suppl 1: S87-90. pubmed.ncbi.nlm.nih.gov
- Biers SM, Malone PS. A critical appraisal of the evidence for improved fertility indices in undescended testes after gonadotrophin-releasing hormone therapy and orchidopexy. J Pediatr Urol 2010; 6: 239-46. pubmed.ncbi.nlm.nih.gov
- Goel P, Rawat JD, Wakhlu A, Kureel SN. Undescended testicle: An update on fertility in cryptorchid men . Indian J Med Res 2015. doi:10.4103/0971-5916.155544 DOI
- Wood HM, Elder JS. Cryptorchidism and testicular cancer: separating fact from fiction. J Urol 2009; 181: 452-61. pubmed.ncbi.nlm.nih.gov
Autor*innen
- Moritz Paar, Dr. med., Arzt in Weiterbildung Allgemeinmedizin, Münster
- Die ursprüngliche Version dieses Artikels basiert auf einem entsprechenden Artikel im norwegischen hausärztlichen Online-Handbuch Norsk Elektronisk Legehåndbok (NEL, https://legehandboka.no/).