Zusammenfassung
- Definition:Autoimmunerkrankung, bei der sich das Immunsystem gegen die eigenen Schilddrüsenzellen richtet.
- Häufigkeit:Häufigste Ursache einer Hypothyreose in Deutschland.
- Symptome:Symptome im Rahmen der Hypothyreose wie Kälteempfindlichkeit, Müdigkeit oder Gewichtszunahme. Schilddrüse meist nicht schmerzhaft.
- Befunde:Initial häufig diffuse, nicht schmerzhafte Schilddrüsenvergrößerung. Im Verlauf oft Atrophie der Schilddrüse.
- Diagnostik:Bestimmung TSH und FT4. Sonografie der Schilddrüse. Anti-TPO-Antikörper bei 90 % der Patient*innen.
- Therapie:Levothyroxin-Gabe bei symptomatischer Hypothyreose. Bei konservativem Therapieversagen ggf. (Hemi)Thyreoidektomie.
Allgemeine Informationen
Definition
- Autoimmunerkrankung, bei der sich das Immunsystem gegen die eigenen Schilddrüsenzellen richtet und im Verlauf zu einer Hypothyreose führt.1
- Benannt nach dem japanischen Pathologen und Chirurgen Hakaru Hashimoto, der die Erkrankung 1912 zum ersten Mal beschrieb.1
Häufigkeit
- Etwa 5 % der Bevölkerung in Deutschland sind von einer Autoimmunthyreoiditis betroffen, wobei die Hashimoto-Thyreoiditis häufiger ist als Morbus Basedow.2
- Hashimoto-Thyreoiditis
- Am häufigsten bei Frauen im jungen und mittleren Alter
- jährliche Inzidenz 30–50 Fälle je 100.000 Einw.3
- häufigste Ursache einer Hypothyreose in Deutschland4
Ätiologie und Pathogenese
- Multifaktorielle, autoimmune Erkrankung, die vermutlich dadurch entsteht, dass genetisch prädisponierte Personen einem exogenen Faktor ausgesetzt sind, der zu einer Aktivierung des Immunsystems führt.
- Verschiedene Viren wurden mit der Autoimmunthyreoiditis in Verbindung gebracht, doch ein kausaler Zusammenhang zwischen einer Infektion und einer Autoimmunthyreoiditis ist bislang nicht gesichert.
- Hauptbeteiligte Immunzellen sind die Lymphozyten, die zum einen das Schilddrüsengewebe infiltrieren und direkt schädigen und zum anderen Auto-Antikörper produzieren. 1
- Am häufigsten entwickeln die Patient*innen Auto-Antikörper gegen die Thyreoperoxidase (mikrosomales Antigen, früher „MAK“, heute Anti-TPO), jedoch finden sich auch oft Antikörper gegen den TSH-Rezeptor (TSH-Rezeptor-Antikörper, „TRAK") und gegen das Thyreoglobulin (Anti-TG, „TAK“).5
- Aus Zwillingsstudien vermutet man, dass die Entwicklung einer Hashimoto-Thyreoiditis zu 80 % auf der genetischen Prädisposition und 20 % auf Umweltfaktoren und Hormoneinflüssen beruht.5
Disponierende Faktoren
- Assoziation mit anderen autoimmun bedingten Endokrinopathien und nichtendokrinen Autoimmunerkrankungen (Morbus Addison, Typ-1-Diabetes, Turner-Syndrom, Hypogonadismus, Hypoparathyreoidismus, perniziöse Anämie, Morbus Werlhof, Myasthenia gravis, Vitiligo, Kandidose) 4,6
- Rauchen
- Bei rauchenden Patient*innen mit einer Hashimoto-Thyreoiditis ist das Risiko der Entwicklung einer Hypothyreose höher als bei Nichtraucher*innen.7
ICPC-2
- T99 Endo./metab./ernäh. Erkrank., andere
ICD-10
- E06.3 Autoimmunthyreoiditis
Diagnose
Diagnostische Kriterien
- Bestimmung von TSH und FT4 zeigt in der Regel eine (latente) Hypothyreose.
- Cave: Gerade in Anfangsphase sind auch hyper- oder euthyreote Zustände möglich.
- Nachweis von Schilddrüsen-Auto-Antikörpern (vor allem Anti-TPO) in Kombination mit dem typischen sonografischen Befund
Differenzialdiagnosen
- Andere Thyreoiditiden. Klinisch ähnlich sind vor allem die
- postpartale Thyreoiditis und
- subakute lymphozytäre („stumme") Thyreoiditis.
Anamnese
- Im frühen Stadium liegt häufig eine kurze Phase der Hyperthyreose (meist einige Monate lang), im weiteren Krankheitsverlauf eine Hypothyreose vor.
- Auch euthyreote Verlaufsformen sind möglich.
- Symptome im Rahmen der Hypothyreose können z. B. Abgeschlagenheit, Gewichtszunahme, Kälteintoleranz und diffuse Muskelschmerzen sein.
Klinische Untersuchung
- Initial liegt häufig eine diffus vergrößerte, feste, kleinknotige Schilddrüse vor.
- Im Verlauf oft progrediente Atrophie der Schilddrüse
- Anämie in 30–40 % der Fälle5
Ergänzende Untersuchungen in der Hausarztpraxis
TSH-Wert und FT4
- Bei klinischem Verdacht auf Hypothyreose Bestimmung des TSH-Wertes
DEGAM-Leitlinie: Erhöhter TSH-Wert in der Hausarztpraxis8
- Ein TSH-Wert > 4,0 mU/l weist darauf hin, dass die Hypophyse vermehrt aktiv ist, um möglicherweise eine latente oder manifeste Hypothyreose auszugleichen.
- In diesem Fall empfiehlt die DEGAM folgendes Vorgehen zur weiteren Abklärung.
1. Anamnese
- Faktoren mit erhöhter Wahrscheinlichkeit für Hypothyreose in Anamnese?
- Schilddrüsenerkrankung, Z. n. Schilddrüsenoperation
- autoimmune Schilddrüsenerkrankung/Hypothyreose bei Verwandten 1. Grades
- Z. n. Radiatio im Kopf-Hals-Bereich, Z. n. Radiojodtherapie bei Hyperthyreose
- psychiatrische Erkrankungen
- Autoimmunerkrankungen
- andere somatische Erkrankungen, z. B. Nebennieren-/Herzinsuffizienz, perniziöse Anämie, KHK
- Dauermedikation mit Amiodaron/Lithium
- Falls ja: Bestimmung FT4
- Falls nein: Ist der TSH-Wert < 10 mU/l?
- nein: Bestimmung FT4
- ja: Wiederholungsmessung TSH-Wert mit erneuter Blutentnahme unter denselben Bedingungen (Uhrzeit, Nahrungsaufnahme, Medikamenteneinnahme)
- TSH-Wert > 4,0 mU/l in Wiederholungsmessung: Bestimmung FT4
- TSH-Wert < 4,0 mU/l in Wiederholungsmessung: keine weitere Diagnostik
2. Ggf. Bestimmung FT4
- FT4 erhöht: sekundäre Ursachen, Überweisung zur weiterführenden Diagnostik durch Spezialist*in
- FT4 erniedrigt: primär manifeste Hypothyreose
- FT4 normwertig: primär subklinische (latente) Hypothyreose
- Bestimmung TPO-Antikörper
- TPO-Antikörper erhöht nachweisbar: Hashimoto-Thyreoiditis
- TPO-Antikörper nicht nachweisbar: primär subklinische (latente) Hypothyreose
- Bestimmung TPO-Antikörper
3. Sonderfall
- Bei Erstbefund eines TSH-Wertes > 10,0 mU/l oder eines TSH-Wertes > 4,0 mU/l und auffälligen anamnestischen Befunden sollte eine weiterführende Diagnostik eingeleitet werden.
Antikörper
- Bei 90 % der Patient*innen mit Hashimoto-Thyreoiditis finden sich Antikörper gegen die Thyreoperoxidase (Anti-TPO) und bei 70 % gegen das Thyreoglobulin (Anti-TG).9
Anmerkungen der DEGAM-Leitlinie zur Antikörper-Bestimmung8
- Bei latenter Hypothyreose kann einmalig eine Bestimmung der TPO-Antikörper durchgeführt werden, um den Verdacht auf eine Hashimoto-Thyreoiditis zu klären.
- Bei Hashimoto-Thyreoiditis besteht ein erhöhtes Risiko für einen Übergang in eine manifeste primäre Hypothyreose.
- Risikoeinschätzung für das Vorliegen von anderen Autoimmunerkrankungen (Assoziation von Thyreoiditis z. B. mit Typ-1-Diabetes)
- Bei manifester Hypothyreose bringt die TPO-AK-Bestimmung für die weiteren hausärztlichen Entscheidungen keinen Zugewinn.
- Patient*innen, die für ihr eigenes Krankheitsverständnis nach Ursachen ihrer Erkrankung suchen, könnten aber von dem Nachweis oder Ausschluss einer Hashimoto-Thyreoiditis profitieren.
Sonografie
- Die Sonografie der Schilddrüse kann Hinweise auf einen M. Hashimoto liefern.10
- Die sensitivsten Merkmale sind dabei die parenchymale Heterogenität sowie eine diffuse Hypoechogenität.
- Hypoechogene Mikronoduli sollten auch an eine maligne Genese denken lassen.
Diagnostik bei Spezialist*innen
Szintigrafie mit radioaktiv markiertem Jod11
- Bei typischem Bild einer Hashimoto- (hypo- oder euthyreot, positive TPO-AK, typische Sonografie) oder postpartalen Thyreoiditis soll keine Schilddrüsenszintigrafie durchgeführt werden.
Indikationen zur Überweisung
- Bei Hinweisen auf eine maligne Genese (z. B. sonografisch hypoechogene Mikronoduli, B-Symptomatik) zur Feinnadelpunktion mit histopathologischer Beurteilung
- Bei persistierender Symptomatik trotz Schilddrüsenhormon-Substitution zur Evaluation einer möglichen (Hemi)Thyreoidektomie (siehe Abschnitt Operative Behandlung).
Therapie
Therapieziele
- Euthyreote Stoffwechsellage
- Symptomfreiheit
Allgemeines zur Therapie
- Bei einer etwaigen Hypothyreose erfolgt eine Thyroxin-Behandlung.
- Der Einsatz von Selen bei der Hashimoto-Thyreoiditis wird kontrovers diskutiert.
- Bei symptomatischen Patient*innen mit konservativem Therapieversagen kann eine (Hemi)Thyreoidektomie in Erwägung gezogen werden.
Schwangerschaft
- Mitbetreuung durch Spezialist*in empfohlen
- Eine angemessen behandelte Hypothyreose stellt in der Schwangerschaft kein erhöhtes Risiko für Mutter oder Kind dar.
- Die Schwangerschaft sollte geplant werden, sodass für die Patientin bei Beginn der Schwangerschaft eine gute Kontrolle über die Hypothyreose gewährleistet ist.
- Die Thyroxin-Dosis muss im Laufe der Schwangerschaft häufig um mehr als 50 % angehoben werden, wobei die größte Dosiserhöhung in den ersten 24 Wochen notwendig ist.12
- Das TSH sollte engmaschig kontrolliert und die Thyroxin-Dosis rasch angepasst werden.
- Um eine optimale Entwicklung des Kindes zu gewährleisten, sollte der TSH-Spiegel über die gesamte Schwangerschaft hinweg im Normbereich liegen.
- Bei euthyreoten, schwangeren Patientinnen mit einer Autoimmunerkrankung der Schilddrüse (Nachweis von Thyreoperoxidase-Antikörpern – Anti-TPO) wurde festgestellt, dass durch die Behandlung mit Levothyroxin im frühen Stadium der Schwangerschaft das Risiko eines Spontanaborts und einer Frühgeburt gesenkt werden kann.13
- Schwangeren wird in Deutschland eine Supplementation von 100–150 µg (DGE) bzw. 150–200 µg (DGIM) Jod/d empfohlen.14-15
- Auch Frauen mit Autoimmunerkrankungen der Schilddrüse (Hashimoto-Thyreoiditis, Morbus Basedow in Remission) kann dies gefahrlos angeboten werden.14
Empfehlungen für Patient*innen
Medikamentöse Behandlung
DEGAM-Leitlinie: Erhöhter TSH-Wert in der Hausarztpraxis8
Absolute Indikation
- Bei manifester Hypothyreose sollte immer eine Hormonsubstitution erfolgen.
Relative Indikationen
- Bei latenter Hypothyreose individuelle Entscheidung:
- Asymptomatische Patient*innen mit leicht erhöhtem TSH (≤ 10 mU/l) sollten nicht substituiert werden.
- Therapieeinleitung empfohlen bei:
- TSH > 10 mU/l
- Patientenwunsch nach Aufklärungsgespräch über Vor- und Nachteile der Hormonsubstitution.
Relative Kontraindikationen
- Kardiale Vorerkrankungen wie koronare Herzkrankheit (KHK) oder tachykarde Herzrhythmusstörungen
Präparateempfehlungen der DEGAM8
- Eine Therapie mit T3, T3/T4-Kombinationen bzw. natürlichen Schilddrüsenhormonen sollte nicht verordnet werden.
- Bei Patient*innen mit behandlungsbedürftiger Hypothyreose sollte Levothyroxin substituiert werden.
Dosierungsempfehlungen der DEGAM8
- Initialdosis bei Patient*innen mit manifester Hypothyreose < 60 Jahre ohne Komorbiditäten:
- 1,6 μg/kg Körpergewicht pro Tag.
- Initialdosis bei Patient*innen mit manifester Hypothyreose > 60 Jahre und/oder mit kardiovaskulären Erkrankungen:
- 25 μg mit Dosisanpassung in Abhängigkeit vom TSH-Wert.
- Initialdosis bei Substitution einer latenten Hypothyreose:
- 25–50 μg/d Levothyroxin
- Bei älteren (≥ 60 Jahre) und hochbetagten (≥ 85 Jahre) Patient*innen ist – nicht zuletzt auch unter dem Aspekt der Multimorbidität und der damit einhergehenden Polymedikation – zu prüfen, ob eine Levothyroxin-Therapie einen Benefit für die Patient*innen bringt.
- Die Dosisanpassung sollte individuell orientiert an den laborchemisch ermittelten Schilddrüsenwerten und dem subjektiven Wohlbefinden der Patient*innen erfolgen.
Einnahmeempfehlungen der DEGAM8
- Die Resorption von Levothyroxin ist durch Lebensmittel (z. B. Milch) und andere Medikamente (z. B. Östrogene, Salicylate, Phenytoin) beeinflusst.
- Einnahme mit Wasser
- zeitlicher Abstand zu Mahlzeit oder anderer Medikamenteneinnahme mindestens 30 min
- regelmäßiger Einnahmezeitpunkt mindestens 30 min vor dem Frühstück oder abends vor dem Schlafengehen
TSH-Verlaufskontrollen und Dosisanpassung laut DEGAM8
- TSH-Verlaufskontrolle 8–12 Wochen nach Therapiebeginn
- Die hierfür notwendige Blutentnahme sollte vor Einnahme der jeweiligen Tagesdosis des Thyroxins erfolgen, jedoch ohne Unterbrechung derselben in den Tagen und Wochen vor der Blutabnahme.
- Dosisanpassung
- TSH < 0,4 mU/l: Dosisreduktion, TSH-Kontrolle nach 8 Wochen
- TSH 0,4–4 mU/l: Dosis beibehalten, TSH-Kontrolle nach 6 Monaten.
- TSH > 4,0 mU/l: Dosiserhöhung, TSH-Kontrolle nach 8 Wochen
- TSH-Verlaufskontrollen sollten nach etablierter Dosis halbjährlich und schließlich nur noch jährlich durchgeführt werden.
- Bei Fehlen klinischer Symptome und Levothyroxin-Dosen < 125 μg/d ist bei Patient*innen ohne Amiodaron- oder Lithiumtherapie sowie ohne Schwangerschaft nach Stabilisierung eines normalen TSH ein 2-Jahres-Kontrollintervall ausreichend.
Substitution von Selen
- Möglicherweise kann die orale Substitution von Selen die Konzentration der Anti-TPO-Antikörper senken und die Lebensqualität verbessern.16
- Bisherige Studien deuten darauf hin, jedoch sind Menge (80–200 μg/d) und Dauer (6 Wochen bis 12 Monate) unklar und weitere Studien notwendig.16
Operative Behandlung
Thyreoidektomie
- Bei trotz Euthyreose symptomatischer Hashimoto-Thyreoiditis (Müdigkeit und Erschöpfung, Schlafstörungen, Muskel- und Gelenkbeschwerden, Trockenheit von Mund und Augen) wurde in einer randomisierten Studie mit 147 Patient*innen die Thyreoidektomie gegen die medikamentöse Standardtherapie (Hormonsubstitution) getestet.17
- Signifikante Verbesserung der Lebensqualität, Fatigue-Symptomatik und Abnahme der Anti-TPO-Antikörper-Titer
- Hypothese: Normalisierung der Anti-TPO-Antikörper-Titer führt zu:17
- verminderter Cross-Reaktion der Antikörper mit anderen Geweben, z. B. Gelenken
- Verminderung Anti-TPO-produzierender Entzündungszellen (Lymphozyten)
- Reduktion weiterer immunologischer Mediatoren.
- Cave: Operatives Risiko gegen mögliche o. g. Vorteile abwägen.
Prävention
- Physiologische Selenspiegel können der Entwicklung einer Schilddrüsenerkrankung entgegenwirken.16
- Sowohl Mangel als auch Überversorgung von Selen vermeiden.
- Die Deutsche Gesellschaft für Ernährung empfiehlt als tägliche Selen-Zufuhr für Männer 70 µg und für Frauen 60 µg.18
- Selenreiche Lebensmittel sind Paranüsse (cave: radioaktiv, kein übermäßiger Verzehr empfohlen), Pilze, Spargel und Hülsenfrüchte.19
- Tierfutter darf in der Europäischen Union mit Selen angereichert werden. Deshalb können tierische Lebensmittel wie Fleisch und Ei relativ konstant zur Selenversorgung beitragen.19
Verlauf, Komplikationen und Prognose
Verlauf
- Im frühen Stadium liegt häufig eine kurze Phase der Hyperthyreose (meist einige Monate lang), im weiteren Krankheitsverlauf meist eine Hypothyreose vor.
- Auch euthyreote Verlaufsformen sind möglich.
Komplikationen
- Manifeste Hypothyreose
- Hashimoto-Enzephalopathie20
- seltene Enzephalopathie mit Bewusstseinsstörungen und Verwirrung
- Abwesenheit von zentralnervösen Infektionen, Tumoren
- MRT-Befunde in der Regel unauffällig
- Nachweis von erhöhten Schilddrüsen-Auto-Antikörpern
- Therapie: Steroidgabe
Prognose
- In der Regel entwickelt sich eine dauerhafte Hypothyreose und die Schilddrüsenhormone müssen lebenslang substitutiert werden.1
- Eine Subpopulation von euthyreoten Hashimoto-Thyreoiditiden mit niedrigen AK-Titern könnte ein erhöhtes Risiko für differenzierte Schilddrüsenkarzinome aufweisen, jedoch nicht der typische hypothyreote Hashimoto mit hohen TPO-AK-Spiegeln.21
Verlaufskontrolle
- Für die Anpassung der optimalen Hormonsubstitution siehe TSH-Verlaufskontrollen.
- In der Anfangsphase sind subakute und chronische lymphozytäre Thyreoiditis kaum zu unterscheiden.
- Bei einem sonografisch nicht Hashimoto-typischen Bild und niedrigen AK-Titern sollte daher im Verlauf nach einer hypothyreoten Thyreoiditisphase eine Reduktion oder Beendigung der Substitution unter TSH-Kontrollen mit den Patient*innen besprochen werden.8
Patienteninformationen
Worüber sollten Sie die Patient*innen informieren?
- Der M. Hashimoto ist eine chronische, nicht heilbare Erkrankung, die sich jedoch gut behandeln lässt.1
Patienteninformationen in Deximed
Patientenorganisationen
- Schilddrüsen-Liga Deutschland e. V.: Dachverband der Selbsthilfegruppen für Schilddrüsenkranke und deren Angehörige
Illustrationen
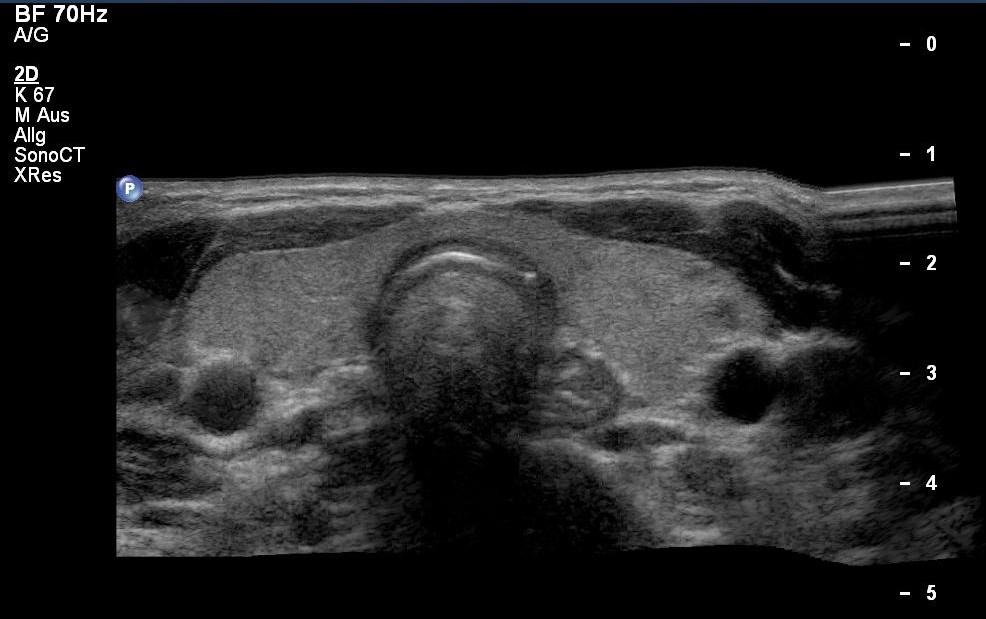
Normalbefund der Schilddrüse mit oberem Ösophagus in der Sonografie (mit freundlicher Genehmigung von sonographiebilder.de ©Albertinen-Diakoniewerk e. V., Hamburg).
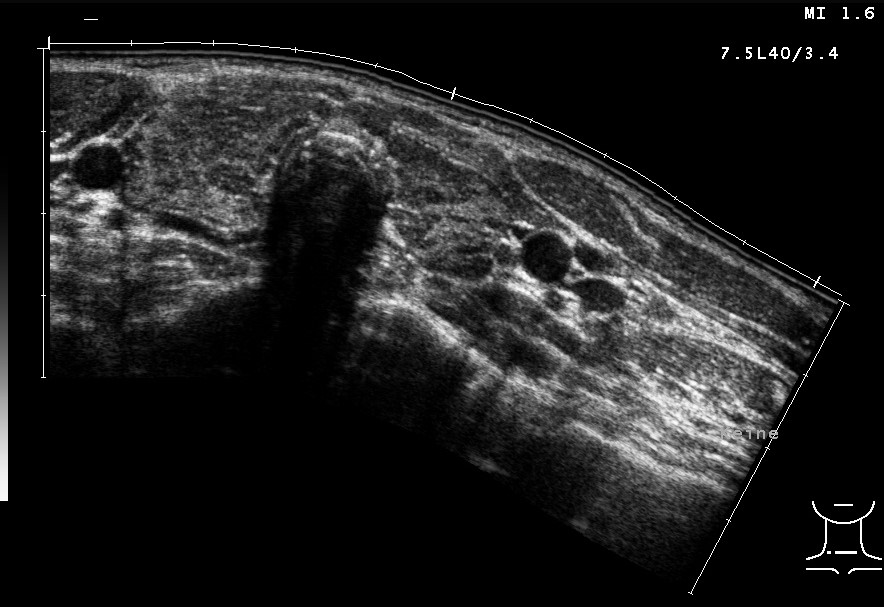
Hashimoto-Thyreoiditis in der Sonografie, kleine inhomogene Schilddrüse (mit freundlicher Genehmigung von sonographiebilder.de ©Albertinen-Diakoniewerk e. V., Hamburg).
Quellen
Leitlinien
- Deutsche Gesellschaft für Allgemeinmedizin (DEGAM). Erhöhter TSH-Wert in der Hausarztpraxis. AWMF Leitlinie Nr. 053-046. S2k, Stand 2016. www.awmf.org
Literatur
- Schneide HJ, Jacobi N, Thyen J. Hormone - Ihr Einfluss auf mein Leben. Berlin, Heidelberg: Springer, 2020.
- Bieger WP. Autoimmunthyreoiditis. Zeitschrift für Orthomolekulare Medizin 2019; 17(02): 22-27. www.thieme-connect.com
- Vanderpump MP, Tunbridge WM, French JM, et al. The incidence of thyroid disorders in the community: a twenty-year follow-up of the Whickham Survey. Clin Endocrinol (Oxf). 1995;43(1):55–68. www.ncbi.nlm.nih.gov
- Heufelder A.et al. Die Thyreoiditiden: Aktueller Stand der Pathogenese, Diagnostik und Therapie. Dt Ärztebl 1998; 95: A-466–476. www.aerzteblatt.de
- Mincer DL, Jialal I. Hashimoto Thyroiditis. Treasure Island: StatPearls Publishing, 2019.
- Deutsche Gesellschaft für Kinder- und Jugendmedizin. Autoimmunthyreoiditis. AWMF-Leitlinie Nr. 027-040. Stand 2011. www.awmf.org
- Fukata S, Kuma K, Sugawara M. Relationship between cigarette smoking and hypothyroidism in patients with Hashimoto's thyroiditis. J Endocrinol Invest 1996;19:607-612. pubmed.ncbi.nlm.nih.gov
- Deutsche Gesellschaft für Allgemeinmedizin (DEGAM). Erhöhter TSH-Wert in der Hausarztpraxis. AWMF Leitlinie Nr. 053-046. S2k, Stand 2016. www.awmf.org
- Block B. Innere Medizin - Leitlinien 2007/2008. Stuttgart: Georg Thieme, 2007.
- Patel S, Giampoli E, Oppenheimer D, et al. Sonographic Features of Diffuse Hashimoto Thyroiditis: Determining Sensitivity of Features and Predictors of Malignancy. American Journal of Sonography 2018; 1(6): 1-7. americanjs.com
- Deutsche Gesellschaft für Nuklearmedizin e. V. (DGN). Schilddrüsenszintigraphie. AWMF-Leitlinie Nr. 031-011. S1. Stand 2014. Letzter Zugriff 10.12.20. www.nuklearmedizin.de
- Alexander EK, Marqusee E, Lawrence J, et al. Timing and magnitude of increases in levothyroxine requirements during pregnancy in women with hypothyroidism. N Engl J Med 2004; 351: 241-49. pubmed.ncbi.nlm.nih.gov
- Negro R et al. Levothyroxine treatment in euthyroid pregnant women with autoimmune thyroid disease: effects on obstetrical complications. J Clin Endocrinol Metab 2006; 91: 2587-91. www.ncbi.nlm.nih.gov
- Initative Klug entscheiden...in der Endokrinologie. Deutsches Ärzteblatt, Jg. 113, Heft 17, 29. April 2016. www.dgim.de
- Deutsche Gesellschaft für Ernährung. Einnahme von Nahrungsergänzungsmitteln in der Schwangerschaft. Presseinformation vom 22.09.20. Letzter Zugriff 29.11.2020. www.dge.de
- Ventura M, Melo M, Carrilho F. Selenium and Thyroid Disease: From Pathophysiology to Treatment. International Journal of Endocrinology 2017. pubmed.ncbi.nlm.nih.gov
- Dralle H. Bei symptomatischer Hashimoto-Thyreoiditis ist die Thyreoidektomie der medikamentösen Therapie überlegen. Der Chirurg 2020; 91: 76. link.springer.com
- Deutsche Gesellschaft für Ernährung. Referenzwerte Selen. Letzter Zugriff 11.12.2020. www.dge.de
- Deutsche Gesellschaft für Ernährung. Ausgewählte Fragen und Antworten zu Selen. Letzter Zugriff 11.12.2020. www.dge.de
- Zhou JY, Xu B, Lopes J et al. Hashimoto encephalopathy: literature review. Acta Neurol Scand 2017; 135(3): 285-90. pubmed.ncbi.nlm.nih.gov
- Paparodis R, Imam S, Todorova-Koteva K, et al. Hashimoto's Thyroiditis Pathology and Risk for Thyroid Cancer. Thyroid. July 2014, 24(7): 1107-1114. https://doi.org/10.1089/thy.2013.0588 pubmed.ncbi.nlm.nih.gov
Autor
- Lino Witte, Dr. med., Arzt in Weiterbildung, Innere Medizin, Frankfurt