Zusammenfassung
- Definition:Dilatation und/oder Hypertrophie sowie ggf. Dysfunktion des rechten Ventrikels als Folge einer pulmonalen Hypertonie.
- Häufigkeit:Vorliegen bei ca. 5–10 % der Herzerkrankungen.
- Symptome:Belastungsdyspnoe, Müdigkeit, Leistungsintoleranz, Husten, Angina, Synkope.
- Befunde:Halsvenenstauung, periphere Ödeme, auskultatorisch 3. Herzton und Geräusche von Trikuspidalklappeninsuffizienz/Pulmonalklappeninsuffizienz.
- Diagnostik:Echokardiografische Erfassung von Größe, Hypertrophie und Funktion des rechten Ventrikels sowie Abschätzung des pulmonalarteriellen Drucks. Ergänzende Untersuchungen zur Abklärung der pulmonalen Hypertonie (Spirometrie, HR-CT, Lungenszintigrafie, Labor inklusive BGA, Rechtsherzkatheter).
- Therapie:Behandlung der Grunderkrankung (v. a. Lungenerkrankungen und Linksherzerkrankungen) einer pulmonalen Hypertonie. Bei pulmonalarterieller Hypertonie gezielte drucksenkende Medikation. Bei CTEPH (chronisch thrombembolische pulmonale Hypertonie) Antikoagulation/Thrombendarterektomie und evtl. gezielte drucksenkende Medikation.
Allgemeine Informationen
Definition
- Cor pulmonale ist ein häufig verwendeter Begriff in der Literatur, allerdings ohne klare konsensuale Definition.1
- Im Allgemeinen versteht man unter Cor pulmonale die Dilatation und/oder Hypertrophie sowie ggf. Dysfunktion des rechten Ventrikels als Folge einer pulmonalen Hypertonie.
- In einer etwas engeren Definition wird der Begriff nur bei pulmonaler Hypertonie durch Erkrankungen von Lungen oder Thorax sowie von Störungen der pulmonalen Ventilation oder Zirkulation angewendet.2
- Linksherzerkrankungen oder kongenitale Vitien als Ursache für die pulmonale Hypertonie sind in dieser Definition nicht berücksichtigt.3
- Ein Cor pulmonale kann akut auftreten (Lungenembolie), im Allgemeinen wird der Begriff aber für chronische Veränderungen von Struktur und Funktion des rechten Ventrikels verwendet.
Häufigkeit
- Cor pulmonale liegt vor bei ca. 5–10 % aller Herzkranken und ca. 10–30 % der stationär wegen Herzinsuffizienz Behandelten.4
- Die genaue Inzidenz und Prävalenz der pulmonalen Hypertonie sind schwierig bestimmbar aufgrund der zahlreichen Erkrankungen mit möglicher pulmonaler Druckerhöhung.
- Prävalenz der pulmonalen Hypertonie ist global > 1 %, bei über 65-Jährigen ca. 10 %.6-7
- Tritt am häufigsten im Zusammenhang mit Lungen- und Linksherzerkrankungen auf.8
- Lungen- und Linksherzerkrankungen sind etwa gleich häufig ursächlich für eine pulmonale Hypertonie.6
- Eine chronisch thromboembolische pulmonale Hypertonie (CTEPH) ist vermutlich unterdiagnostiziert mit Unterschätzung der Prävalenz.8
- Prävalenz der pulmonalarteriellen Hypertonie (Gruppe 1, siehe Klassifikation) ca. 15–60/1.000.000 in Europa9
- Tritt am häufigsten im Zusammenhang mit Lungen- und Linksherzerkrankungen auf.8
- Kann auch schon im Kindes- und Jugendalter auftreten.10
- Häufigkeit einer pulmonalen Hypertonie bei Kindern (einschl. kongenitale Vitien) ca. 3,7/1 Mio.10
Ätiologie und Pathogenese
- Voraussetzung für die Entwicklung eines Cor pulmonale ist ein erhöhter pulmonalarterieller Druck (pulmonale Hypertonie)
- Pulmonale Hypertonie ist definiert als mittlerer pulmonalarterieller Druck ≥ 25 mmHg.9
- Entscheidend ist die Messung in Ruhe! (Normwerte in Ruhe im Mittel ca. 14 ± 3 mmHg, obere Normgrenze ca. 20 mmHg)9
- Bestimmung des mittleren pulmonalarteriellen Drucks mittels Rechtsherzkatheteruntersuchung
- Echokardiografie ist aber die wichtigste Primäruntersuchung bei V. a. pulmonale Hypertonie (erfasst nicht den mittleren, sondern den systolischen Pulmonalarteriendruck!).
- Verschiedene pathophysiologische Mechanismen können eine pulmonale Hypertonie auslösen (z. B. Hypoxie mit reflektorischer Erhöhung des pulmonalarteriellen Widerstands), die letztlich zum Cor pulmonale führen kann.
- Den einzelnen pathopysiologischen Mechanismen können wiederum verschiedene Ätiologien zugrunde liegen (z. B. Hypoxie verursacht durch interstitielle Lungenerkrankungen, COPD, Schlafapnoe etc.)
Klassifikation
- Die klinische Klassifikation der pulmonalen Hypertonie erfolgt in 5 große Gruppen mit jeweils zahlreichen Untereinteilungen:11
- Gruppe: pulmonalarterielle Hypertonie (PAH)
- 1.1 idiopathisch
- 1.2 hereditär
- 1.3 Drogen und Toxine
- 1.4 assoziiert mit: Bindegewebserkrankungen, HIV, portaler Hypertonie, kongenitaler Herzerkrankung, Schistosomiasis
- Gruppe: pulmonale Hypertonie (PH) durch Linksherzerkrankung
- 2.1 systolische Dysfunktion
- 2.2 diastolische Dysfunktion
- 2.3 Klappenerkrankung
- 2.4 Obstruktion Einfluss-/Ausflusstrakt
- 2.5 andere
- Gruppe: pulmonale Hypertonie (PH) durch Lungenerkrankungen oder Hypoxie
- 3.1 COPD
- 3.2 interstitielle Lungenerkrankungen
- 3.3 andere Lungenerkrankungen mit Mischung aus Obstruktion/Restriktion
- 3.4 Schlafapnoe
- 3.5 Erkrankungen mit alveolärer Hypoventilation
- 3.6 Langzeitaufenthalt in großer Höhe
- 3.7 Entwicklungsstörungen der Lunge
- Gruppe: chronische thrombembolische pulmonale Hypertonie (CTEPH) (und andere Gefäßobstruktionen)
- 4.1 chronische thrombembolische pulmonale Hypertonie
- 4.2 andere pulmonalarterielle Obstruktionen
- Gruppe: pulmonale Hypertonie (PH) mit unklaren und/oder multifaktoriellen Mechanismen
- hämatologische Erkrankungen
- Systemerkrankungen
- metabolische Erkrankungen
- andere
Prädisponierende Faktoren
- Prädisponierende Faktoren für Grunderkrankungen, die sekundär zu pulmonaler Hypertonie und Cor pulmonale führen (z. B. Rauchen als prädisponierender Faktor für COPD)
ICPC-2
- K82 Pulmonale Herzerkrankung
ICD-10
- I26 Lungenembolie
- I26.0 Lungenembolie mit Angabe eines akuten Cor pulmonale
- I27 Sonstige pulmonale Herzkrankheiten
- I27.0 Primäre pulmonale Hypertension
- I27.1 Kyphoskoliotische Herzkrankheit
- I27.2 Sonstige sekundäre pulmonale Hypertonie
- I27.8 Sonstige näher bezeichnete pulmonale Herzkrankheiten
- I27.9 Nicht näher bezeichnete pulmonale Herzkrankheit (chronisches Cor pulmonale)
Diagnostik
Diagnostische Kriterien
- Klinisches Erscheinungsbild
- Vergrößerter und/oder hypertrophierter rechter Ventrikel in der Bildgebung (üblicherweise Echokardiografie)
- Nachweis einer pulmonalarteriellen Druckerhöhung
Differenzialdiagnosen
- Kardiomyopathien
- Linksherzinsuffizienz
- Konstriktive Perikarditis
- St. n. Rechtsherzinfarkt
- Pulmonalstenose
- Rechtsherzinsuffizienz bei angeborenen Herzerkrankungen
Anamnese
Aktuelle Anamnese
Vorgeschichte
- Erkrankungen, die mit pulmonaler Hypertonie einhergehen können (siehe Abschnitt Ätiologie und Pathogenese), z. B.:
Klinische Untersuchung
Untersuchungsbefunde, die auf pulmonale Hypertonie/Cor pulmonale hinweisen12
- Linksparasternale Pulsation
- Dritter Herzton
- Betonter Pulmonalisanteil des II. Herztons
- Pansystolikum 4. ICR rechts oder links (Trikuspidalklappeninsuffizienz)
- Diastolikum 2. ICR links (Pulmonalklappeninsuffizienz)
- Gestaute Halsvenen
- Hepatomegalie
- Periphere Ödeme
- Aszites
Untersuchungsbefunde, die auf Grunderkrankung hinweisen
- Tiefstehende Zwerchfelle, leises Atemgeräusch bei COPD/Lungenemphysem
- Zeichen eines postthrombotischen Syndroms bei St. n. TVT
- Lungenstauung bei Linksherzinsuffizienz
- Adipositas bei Schlafapnoe-Syndrom, adipositasbedingter Hypoventilation
- Etc.
Ergänzende Untersuchungen in der Hausarztpraxis
EKG
- Siehe auch Artikel EKG, Checkliste.
- Sinustachykardie
- Vorhofflimmern/-flattern, atriale Tachykardien
- P-Pulmonale
- Lagetypveränderungen
- Rechtsverschiebung der elektrischen Herzachse
- S1Q3-Typ oder S1S2S3-Typ
- Rechtsschenkelblock
Sonografie Abdomen
- Abklärung Lebererkrankung/portale Hypertonie
- Erfassung von Zeichen der Rechtsherzinsuffizienz (gestaute V. cava/Lebervenen)
Labor
- NT-proBNP, BNP
- Erhöhung bei Patient*innen mit signifikanter pulmonaler Hypertonie/Cor pulmonale
- unabhängiger Risikomarker9
- Bei unklarer Diagnose; kann bei starkem klinischem Verdacht entfallen, dann gleich Überweisung zur Echokardiografie.
- Blutbild
- Leberwerte, (GOT, GPT, Bilirubin); evtl. Serologie Hepatitis B und Hepatitis C bei V. a. PAH
- TSH
- Evtl. HIV-Serologie bei V. a. PAH (insbesondere bei erhöhtem Risiko für STD = Sexually Transmitted Disease)
- Evtl. ANA bei V. a. PAH
- Evtl. Thrombophilie-Screening bei Patient*innen mit CTEPH
Diagnostik bei Spezialist*innen
Rö-Thorax
- Erweiterung der Pulmonalarterien, verminderte Gefäßzeichnung in der Peripherie
- Lungenemphysem
- Lungenstauung bei Linksherzinsuffizienz
Echokardiografie
- Mit Abstand wichtigstes Bildgebungsverfahren zur Diagnostik von pulmonaler Hypertonie/Cor pulmonale
- daneben auch Erfassung von Erkrankungen des linken Ventrikels und der Klappen sowie von kongenitalen Vitien
- 2D-Echokardiografie
- Größe des rechten Ventrikels (RV)
- Dicke der RV-Wand (Hypertrophie?)
- RV-Funktion
- Abflachung des Septums als Zeichen der Rechtsherzbelastung
- Größe des rechten Vorhofs
- Diameter der rechten Pulmonalarterie
- V. cava (Diameter, Atemvariabilität)
- Farb-Doppler-Echokardiografie
- Trikuspidalklappeninsuffizienz
- Pulmonalklappeninsuffizienz
- Doppler-Echokardiografie
- Bestimmung der max. Flussgeschwindigkeit der Trikuspidalklappeninsuffizienz und daraus Abschätzung des systolischen Pulmonalarteriendrucks
- echokardiografische Wahrscheinlichkeit für das Vorliegen einer pulmonalen Hypertonie bei symptomatischen Patient*innen mit Verdacht auf pulmonale Hypertonie:12
- max. Geschwindigkeit Trikuspidalklappeninsuffizienz ≤ 2,8 m/s: niedrige Wahrscheinlichkeit
- max. Geschwindigkeit Trikuspidalklappeninsuffizienz 2,9–3,4 m/s: intermediäre Wahrscheinlichkeit
- max. Geschwindigkeit Trikuspidalklappeninsuffizienz > 3,4 m/s: hohe Wahrscheinlichkeit.
Magnetresonanztomografie (MRT)
- Alternative zum Echo bei unzureichenden Schallbedingungen zur Beurteilung des rechten (und linken) Ventrikels
Computertomografie (CT)
- HR-CT mit Kontrastmittel zur Diagnostik von:
- parenchymatöser Lungenerkrankung
- chronisch thrombembolischer Lungenerkrankung.
Ventilations-/Perfusionsszintigrafie der Lunge
- Nachweis einer chronisch thrombembolischen Lungenerkrankung
Lungenfunktionstest
- Nachweis einer obstruktiven oder restriktiven Lungenerkrankung
- Nachweis einer pulmonalen Diffusionsstörung
Spiroergometrie
- Wichtige Methode vor allem bei V. a. CTEPH, wenn andere nichtinvasive Methoden (Echokardiografie) keinen eindeutigen Hinweis auf pulmonale Hypertonie liefern.8
- Teil der Risikostratifizierung bei pulmonalarterieller Hypertonie (Gruppe 1)12
Blutgasanalyse (BGA)
- Erfassung einer Hypoxämie
- Entscheidung über Sauerstofftherapie
Rechtsherzkatheteruntersuchung
- Die Rechtsherzkatheteruntersuchung ist der „Goldstandard“ für den definitiven Nachweis einer pulmonalen Hypertonie.
- Bestimmung von:
- pulmonalarteriellem Druck (systolisch, diastolisch, mittlerer)
- pulmonalarteriellem Widerstand
- Herzminutenvolumen
- rechtsventrikulärem Druck (systolisch, diastolisch)
- zentralem Venendruck (ZVD).
- Evtl. Vasoreagibilitätstest bei pulmonalarterieller Hypertonie (Gruppe 1), keine Indikation bei den anderen Gruppen!
- Wird echokardiografisch eine pulmonale Hypertonie nachgewiesen, und es handelt sich um Gruppe 2 (Linksherzerkrankung) oder Gruppe 3 (Lungenerkrankung), ist eine Rechtsherzkatheteruntersuchung im Allgemeinen nicht notwendig! (siehe auch Leitlinienkasten unten)
Invasive Pulmonalisangiografie
- Im Rahmen der initialen Diagnostik heutzutage nicht notwendig
- Vor evtl. geplanter pulmonaler Endarterektomie
6-Minuten-Gehtest
- Risikostratifizierung und Verlaufskontrolle bei nachgewiesener pulmonalarterieller Hypertonie (Gruppe 1)
Diagnostischer Algorithmus
- Der gesamte Abschnitt basiert auf dieser Referenz.12
- Klinisch V. a. pulmonale Hypertonie (PH) sowie echokardiografischer Befund vereinbar mit PH
- Zur Detektion einer PH der Gruppe 2 (Linksherzerkrankung) oder Gruppe 3 (Lungenerkrankung)
- Anamnese
- klinische Befunde
- EKG
- Rö-Thorax
- Lungenfunktionstest
- HR-CT der Lunge
- Bei bestätigter Linksherz- oder Lungenerkrankung spezifische Behandlung der Grunderkrankung
- Bei schwerer PH und/oder RV-Dysfunktion Überweisung an Expertenzentrum zur Abklärung weiterer möglicher Ursachen für PH
- Falls keine Linksherz- oder Lungenerkrankung: Ventilations-/Perfusionsszintigrafie zur Differenzierung zwischen CTEPH (Gruppe 4) und PAH (Gruppe 1)
-
- bei mehreren segmentalen Perfusionsdefekten CTEPH (Gruppe 4) wahrscheinlich, dann ergänzend:
- CT-Pulmonalisangiografie
- Rechtsherzkatheter
- evtl. invasive Pulmonalisangiografie.
- Falls keine Perfusionsdefekte, kann PAH (Gruppe 1) vermutet werden.
- insbesondere bei Patient*innen mit assoziierten Erkrankungen/Risikofaktoren: Familienanamnese, Bindegewebserkrankung, HIV, portale Hypertonie, Drogen/Toxine
- Durchführung von Rechtsherzkatheter und spezifischen Tests (Hämatologie, Biochemie, Immunologie, Serologie, Sonografie und Genetik)
- bei mehreren segmentalen Perfusionsdefekten CTEPH (Gruppe 4) wahrscheinlich, dann ergänzend:
Leitlinie: Empfehlungen zum diagnostischen Vorgehen bei pulmonaler Hypertonie (PH)12
Empfehlungen zur nichtinvasiven Diagnostik
- Die Echokardiografie wird als erstes nichtinvasives Diagnoseverfahren bei Verdacht auf eine PH empfohlen (I/C).
- Die Ventilations-/Perfusions- (oder Perfusions-)Szintigrafie wird bei Patient*innen mit unerklärter PH zum Ausschluss einer chronischen thrombembolischen pulmonalen Hypertonie (CTEPH) empfohlen (I/C).
- Eine CT-Angiografie der PA mit Kontrastmittel wird bei der Abklärung von Patient*innen mit CTEPH empfohlen (I/C).
- Routinemäßige Laborparameter (Biochemie, Hämatologie, Immunologie, HIV-Tests, Schilddrüsenfunktionstests) werden bei allen Patient*innen mit PAH zur Diagnose assoziierter Erkrankungen empfohlen (I/C).
- Eine Ultraschalluntersuchung des Abdomens wird für das Screening einer portalen Hypertension empfohlen (I/C).
- Lungenfunktionstests mit DLCO werden bei der ersten Beurteilung von Patient*innen mit PH empfohlen (I/C).
Empfehlungen zur Rechtsherzkatheteruntersuchung
- Der Rechtsherzkatheter (RHK) wird empfohlen, um die Diagnose einer pulmonalarteriellen Hypertonie zu bestätigen (Gruppe 1) und Therapieentscheidungen zu unterstützen (I/C).
- Ein RHK ist bei Patient*innen mit chronisch thromboembolischer pulmonaler Hypertonie (Gruppe 4) zur Bestätigung der Diagnose und zur Unterstützung von Therapieentscheidungen indiziert (I/C).
- Ein RHK wird bei Patient*innen mit PH infolge einer Linksherzerkrankung (Gruppe 2) oder Lungenerkrankung (Gruppe 3) empfohlen, wenn eine Organtransplantation in Betracht gezogen wird (I/C).
Empfehlungen zur Vasoreagibilitätsprüfung
- Eine Vasoreagibilitätstestung wird bei idiopathischer pulmonalarterieller Hypertonie (IPAH), hereditärer PAH und medikamenteninduzierter PAH empfohlen, um Patient*innen zu identifizieren, die mit hohen Dosen von Kalziumantagonisten behandelt werden können (I/C).
- Eine Vasoreagibilitätstestung zur Identifizierung von Patient*innen, die mit hohen Dosen von Kalziumantagonisten behandelt werden können, wird nicht empfohlen bei Personen mit anderen Formen der PAH als IPAH, HPAH und medikamenteninduzierte PAH sowie bei Menschen mit pulmonaler Hypertonie der Gruppen 2, 3, 4 und 5 (III/C).
Checkliste zur Überweisung
Cor pulmonale
- Zweck der Überweisung
- Bestätigende Diagnostik? Therapie?
- Anamnese
- Klinische Untersuchung
- reduzierter Allgemeinzustand
- Tachypnoe
- Halsvenenstauung, periphere Ödeme
- auskultatorisch 3. HT, Trikuspidalklappeninsuffizienz, Pulmonalklappeninsuffizienz
- Ergänzende Untersuchungen
- EKG: Sinustachykardie, evtl. Vorhofflimmern, Rechtsbelastungszeichen
- Rö-Thorax
- Labor: Hb, NT-proBNP, Leberwerte, TSH; evtl. HIV/Hepatitis B und C/ANA/ Thrombophilie-Screening
- Diagnostik bei Spezialist*innen
- evtl. Ergebnisse von Echokardiografie, CT, Szintigrafie, Spirometrie, Spiroergometrie, Rechtsherzkatheter, Labor inkl. BGA
Therapie
Therapieziele
- Prognose verbessern.
- Funktionellen Status (WHO I–IV) verbessern und stabilisieren.
- Symptome lindern.
- Komplikationen vermeiden.
Allgemeines zur Therapie
Allgemeine supportive medikamentöse Therapie bei Cor pulmonale mit Rechtsherzinsuffizienz
Weitere Maßnahmen
- Impfungen
- Impfungen gegen Influenza und Pneumokokken sinnvoll16
- Orale Antikoagulation (OAK)
- Rehabilitation: spezifische Maßnahmen und Physiotherapie sinnvoll zur Verbesserung von der8
- körperlichen Belastbarkeit
- Herzfunktion
- Lebensqualität.
Schwangerschaft
- Erhöhtes Risiko für Komplikationen in der Schwangerschaft bei Patientinnen mit pulmonaler Hypertonie und insbesondere pulmonalarterieller Hypertonie (Gruppe 1)16
- Aktuelle Richtlinien raten von Schwangerschaft bei Patientinnen mit pulmonalarterieller Hypertonie ab.9
Spezielle Therapie bei verschiedenen Untergruppen mit pulmonaler Hypertonie
- Zur speziellen Therapie siehe auch den Artikel Pulmonale Hypertonie.
- Zu beachten ist, dass eine gezielte drucksenkende Therapie nicht bei allen Patient*innen mit pulmonaler Hypertonie in Betracht kommt, sondern nur bei Personen mit pulmonalarterieller Hypertonie (Gruppe 1) und chronisch thrombembolischer pulmonaler Hypertonie (CTEPH, Gruppe 4).
- Auch ein unkritischer Einsatz von Kalziumantagonisten ohne eindeutige Indikationsstellung ist zu vermeiden, da u. U. eine Verschlechterung bis hin zu letalen Folgen eintreten können.17
- Die Grundregeln der Behandlung der pulmonalen Hypertonie von Patient*innen mit Linksherzerkrankung (Gruppe 2) und Lungenerkrankung (Gruppe 3) sind fast identisch.7
- Bei den Patient*innen mit pulmonaler Hypertonie der Gruppen 2 (Linksherzerkrankung), 3 (Lungenerkrankungen und/oder Hypoxie) und 5 (Multifaktoriell) steht die Behandlung der Grunderkrankung(en) im Vordergrund, ggf. ergänzt durch supportive Medikamente und Maßnahmen (s. o.).
Pulmonalarterielle Hypertonie (Gruppe I)9
- Hochdosierte Kalziumantagonisten bei Patient*innen, die auf einen Vasoreagibilitätstest im Rahmen der Rechtsherzkatheteruntersuchung ansprechen.
- Ohne Vasoreagibilitätstest keine Verabreichung hochdosierter Ca-Antagonisten!
- Bei Non-Respondern im Vasoreagibilitätstest oder unzureichendem Ansprechen auf Ca-Antagonisten drucksenkende Therapie mit einem Medikament der folgenden Substanzklassen:
- Endothelinrezeptorantagonisten
- Ambrisentan
- Bosentan
- Macitentan
- Phosphodiesterase-5-Hemmer
- Sildenafil
- Tadalafil
- Vardenafil
- Guanylatzyklasestimulatoren
- Riociguat
- Prostanoide stehen i. v., i. c. oder zur Inhalation zur Verfügung.
- Endothelinrezeptorantagonisten
- Initiale oder sequenzielle Kombinationstherapie mit Medikamenten der verschiedenen Substanzklassen möglich
- Keine eindeutigen Daten zur oralen Antikoagulation, nur niedriger Empfehlungsgrad (IIb/C)9
- Lungentransplantation als Ultima Ratio
Chronische thrombembolische pulmonale Hypertonie CTEPH (Gruppe 4)9
- Dauerhafte orale Antikoagulation
- Pulmonale Endarterektomie (PEA)18 nach Beurteilung durch ein Expertenteam von:
- Operabilität
- Nutzen-/Risikoverhältnis.
- Heutzutage sind 50–70 % der Patient*innen mit CTEPH operabel.7
- Medikamentöse drucksenkende Therapie mit Riociguat bei Persistenz nach PEA oder bei inoperablen Patient*innen
- Ballonangioplastie als neue Therapieoption (vor allem für subsegmentale Gefäßbereiche), aber noch keine Langzeitdaten19
- Screening auf CTEPH bei asymptomatischen Patient*innen nach Lungenembolie wird nicht empfohlen.
Pulmonale Hypertonie bei Linksherzerkrankungen (Gruppe 2)9
- Therapie beruht auf optimaler Behandlung der Grunderkrankung
- Vasoreagibilitätstestung in dieser Gruppe nicht indiziert! (Ausnahme vor Herztransplantation)
- Spezifische drucksenkende Therapie in dieser Gruppe nicht indiziert!
- Dies gilt sowohl für systolische als auch diastolische Herzinsuffizienz.20
Pulmonale Hypertonie bei Lungenerkrankungen/Hypoxie (Gruppe 3)9
- Therapie beruht auf optimaler Behandlung der Grunderkrankung
- Sauerstoff-Langzeittherapie bei Hypoxämie
- Rechtsherzkatheteruntersuchung im Allgemeinen nicht indiziert! (Ausnahme bei V. a. auf zusätzlich bestehende PAH oder CTEPH oder vor Lungentransplantation)
- Spezifische drucksenkende Therapie in dieser Gruppe nicht indiziert!
Empfehlungen für Patient*innen
- Nikotinkarenz, unabhängig von der Grunderkrankung
- Reduktion des Übergewichts
- Adipositas beeinträchtigt die Atemarbeit.
- Potenzielle Infektionsquellen meiden.
Verlauf, Komplikationen und Prognose
Komplikationen
- Progredientes Rechtsherzversagen
- Kardiogener Schock
Verlauf und Prognose
- Generell schlechte Prognose von Patient*innen mit schwerer pulmonaler Hypertonie
- Bei Patient*innen mit pulmonalarterieller Hypertonie (Gruppe 1) kann die Prognose durch eine Risikostratifizierung eingeschätzt werden.
- anhand der 1-Jahres-Mortalität Einteilung in 3 Gruppen:
- niedriges Risiko: Mortalität < 5 %
- mittleres Risiko: Mortalität 5–10 %
- hohes Risiko: Mortalität > 10 %.
- Risikostratifizierung durch Bestimmung folgender Parameter:
- klinische Zeichen des Rechtherzversagens
- Progression der Symptome
- Synkope
- funktionelle Klasse nach WHO
- 6-Minuten-Gehtest
- Spiroergometrie
- NT-proBNP
- Bildgebung (Echokardiografie, MRT)
- Hämodynamik (Rechtsherzkatheter).
- anhand der 1-Jahres-Mortalität Einteilung in 3 Gruppen:
- Bei gegebener Indikation vermindert Langzeit-Sauerstofftherapie die Progression zu Rechtsherzversagen und bessert die Prognose.1
Verlaufskontrolle
- Engmaschige Verlaufskontrollen erforderlich:
- alle 3–12 Monate
- bei klinischer Verschlechterung
- zur Patienteninformation.
Patienteninformationen
Patienteninformationen in Deximed
Illustrationen
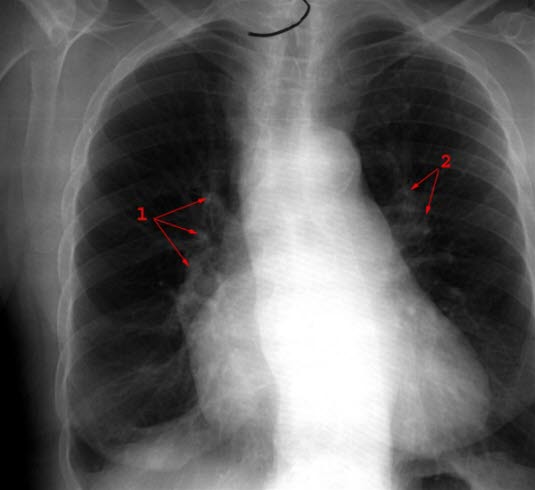
Cor pulmonale - frontal
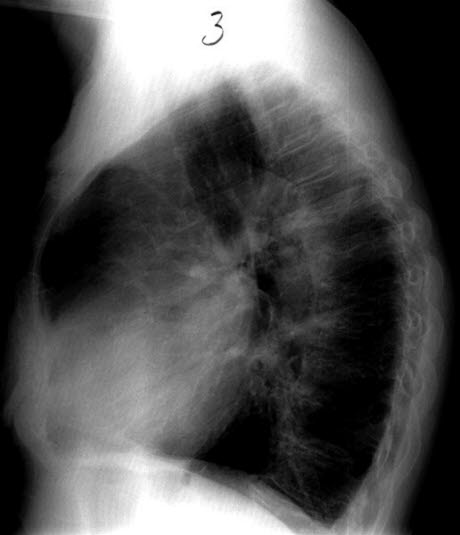
Cor pulmonale - seitlich
Quellen
Leitlinien
- Deutsche Gesellschaft für Pneumologie und Beatmungsmedizin (DGP). Diagnostik, Prävention und Therapie der chronisch obstruktiven Lungenerkrankung (COPD). AWMF-Leitlinie 020-006. S2k, Stand 2018. www.awmf.org
- Deutsche Gesellschaft für Pädiatrische Kardiologie und angeborene Herzfehler. Pulmonale Hypertonie. AWMF-Leitlinie Nr. 023-038. S2k, Stand 2020. www.awmf.org
- European Society of Cardiology. Guidelines for the diagnosis and treatment of pulmonary hypertension, Stand 2015. www.escardio.org
- Bundesärztekammer (BÄK), Kassenärztliche Bundesvereinigung (KBV), Arbeitsgemeinschaft der Wissenschaftlichen Medizinischen Fachgesellschaften (AWMF). Nationale VersorgungsLeitlinie COPD. Teilpublikation der Langfasssung, 2. Auflage. Stand 2021. www.leitlinien.de
Literatur
- Weitzenblum E. Chronic Cor pulmonale. Heart 2003; 89: 225–230. pmid:1767533 PubMed
- Olschewski H, Hoeper M, Borst M, et al. Diagnostik und Therapie der chronischen pulmonalen Hypertonie. Clin Res Cardiol 2007; 96: 301-330. doi:10.1007/s00392-007-0508-x DOI
- Leong D. Cor Pulmonale Overview of Cor Pulmonale Management. Medscape, updated Dec 15, 2017. Zugriff 11.03.18. emedicine.medscape.com
- Orth M, Rasche K, Schultze-Werninghaus G. Chronisches Cor pulmonale: Epidemiologie, Pathophysiologie und Klinik. Der Internist 1999; 40: 722–728. doi:10.1007/s001080050393 DOI
- Hoeper M, Bogaard H, Condliffe R, et al. Definitions and Diagnosis of Pulmonary Hypertension. J Am Coll Cardiol 2013; 62: D42-50. doi:10.1016/j.jacc.2013.10.032 DOI
- Hoeper M, Humbert M, Souza R, et al. A global view of pulmonary hypertension. Lancet Respir Med 2016; 4: 306-322. doi:10.1016/S2213-2600(15)00543-3 DOI
- Hoeper M, Ghofrani H, Grünig E, et al. Pulmonary hypertension. Dtsch Arztebl Int 2017; 114: 73-84. doi:10.3238/arztebl.2016.0073 DOI
- Opitz C. Pulmonale Hypertonie: Was ist neu? Dtsch Arztebl 2017; 114: 4-8. doi:10.3238/PersKardio.2017.03.31.01 DOI
- Galie N, Humbert M, Vachiery J, et al. 2015 ESC/ERS Guidelines for the diagnosis and treatment of pulmonary hypertension. Eur Heart J 2016; 37: 67-119. doi:10.1093/eurheartj/ehv317 DOI
- Mebus S, Apitz C, Diller G, et al. Leitlinie Pulmonalarterielle Hypertonie (PAH) im Kindes- und Jugendalter. Deutsche Gesellschaft für Pädiatrische Kardiologie e.V. AWMF-Leitlinie Nr. 023-038. Stand 2015. www.awmf.org
- Simonneau G, Gatzoulis MA, Adatia I, et al. Updated clinical classification of pulmonary hypertension. J Am Coll Cardiol 2013; 62:D34. PubMed
- Deutsche Gesellschaft für Kardiologie-, Herz- und Kreislaufforschung e. V. (2016). ESC Pocket Guidelines. Diagnostik und Therapie der pulmonalen Hypertonie, Version 2015. Börm Bruckmeier Verlag GmbH, Grünwald Kurzfassung der ESC/ERS Guidelines for the diagnosis and treatment of pulmonary hypertension. www.escardio.org
- Deutsche Gesellschaft für Pädiatrische Kardiologie und angeborene Herzfehler. Pulmonale Hypertonie. AWMF-Leitlinie Nr. 023-038. S2k, Stand 2020. www.awmf.org
- Vogelmeier C, Buhl R, Burghube O, et al. S2k-Leitlinie zur Diagnostik und Therapie von Patienten mit chronisch obstruktiver Bronchitis und Lungenemphysem (COPD). AWMF-Leitlinie 020-006. Stand 2018. www.awmf.org
- Bundesärztekammer (BÄK), Kassenärztliche Bundesvereinigung (KBV), Arbeitsgemeinschaft der Wissenschaftlichen Medizinischen Fachgesellschaften (AWMF). Nationale VersorgungsLeitlinie COPD. Teilpublikation der Langfasssung, 2. Auflage. Stand 2021. www.leitlinien.de
- Dunlap B, Weyer G. Pulmonary Hypertension: Diagnosis and Treatment. Am Fam Physician 2016; 94: 463-469. www.aafp.org
- Spiekerkoetter E, Fabel H, Hoeper M. Behandlung der schweren pulmonalen Hypertonie. Dtsch Arztebl 2001; 98: A-2104-A-2108. www.aerzteblatt.de
- Moser KM, Auger WR, Fedullo PF. Chronic majorvessel thromboembolic pulmonary hypertension. Circulation 1990; 81: 1735-43. pubmed.ncbi.nlm.nih.gov
- Olsson K, Meyer B, Hinrichs J, et al. Chronic thromboembolic pulmonary hypertension. Dtsch Arztebl Int 2014; 111: 856-862. doi:10.3238/arztebl.2014.0856 DOI
- Rosenkranz S, Lang I, Blindt R, et al. Pulmonary hypertension associated with left heart disease: recommendations of the Cologne Consensus Conference 2016. Dtsch med Wochenschr 2016; 141: S48-S56. doi:10.1055/s-0042-114522 DOI
Autor*innen
- Michael Handke, Prof. Dr. med., Facharzt für Innere Medizin, Kardiologie und Intensivmedizin, Freiburg i. Br.
- Die ursprüngliche Version dieses Artikels basiert auf einem entsprechenden Artikel im norwegischen hausärztlichen Online-Handbuch Norsk Elektronisk Legehåndbok (NEL, https://legehandboka.no/).