Zusammenfassung
- Definition:Ein distal des Knies gelegenes Ulkus, das auf eine venöse Erkrankung zurückzuführen ist und nicht innerhalb von 8 Wochen abheilt.
- Häufigkeit:Die Prävalenz in Europa und den USA liegt zwischen 0,1 % und 1,0 %.
- Symptome:Ausbildung nässender und juckender Wunden, Spannungs- und Schweregefühl sowie Schmerzen.
- Befunde:Ulzera, die häufig am distalen Unterschenkel lokalisiert sind.
- Diagnostik:Erkennen der Grunderkrankung (Zeichen venöser Insuffizienz? Fehlende Fußpulse? Nicht/inkonsequent behandelter Diabetes mellitus?).
- Therapie:Immer zuerst Behandlung der Grunderkrankung: Wirklich suffizienter Kompressionsverband, Bein hochlagern, Mobilität und arterielle Durchblutung verbessern, Blutzucker einstellen, etwaiges Übergewicht reduzieren, Ernährung verbessern und bei ausgewählten Patient*innen Hauttransplantation und/oder venenchirurgischer Eingriff.
Prüfungsrelevant für die Facharztprüfung Allgemeinmedizin1
- Erkennen eines Ulcus curis auf einer Fotografie
Allgemeine Informationen
Definition
- Das Ulcus cruris venosum („offenes Bein“) ist eine distal des Knies gelegene Wunde oder ein Geschwür aufgrund einer chronisch venösen Insuffizienz (CVI).
- Das Ulcus cruris ist nach der CEAP-Klassifikation das klinische Endstadium einer CVI.2
Häufigkeit
- Die Prävalenz der CVI beträgt etwa 5 %, bei älteren Menschen sogar 10 %; die CVI mit ausgeheiltem oder aktivem Ulkus betrifft 1–2 % der Gesamtbevölkerung.3
- Ca. 10 % der Patient*innen mit CVI entwickeln ein Ulkus.4
Ätiologie und Pathogenese
- Durch Insuffizienz der Venenklappen und der Pumpmechanismen kommt es zu einer venösen und kapillären Hypertonie mit Schwellungen, nachfolgenden Mikrozirkulationsstörungen und schließlich trophischen Störungen.5
- Auslöser können kleine Verletzungen sein.
- Venöse Ulzera sind meist proximal des Knöchels lokalisiert.
Prädisponierende Faktoren
- Tiefe Venenthrombose oder Thrombophlebitis
- Steigendes Alter
- Erbliche Disposition für Varizen
- Schwangerschaft – das Risiko steigt mit der Anzahl der Schwangerschaften.
- Langes Stehen
- Adipositas
- Immobilität
- Traumata
- Medikamente, z. B. Hydroxyurea, Cumarin‐Derivate6
ICPC-2
- S97 Chronische Ulzeration Haut
ICD-10
- I83.0 Varizen der unteren Extremitäten mit Ulzeration
- I83.2 Varizen der unteren Extremitäten mit Ulzeration und Entzündung
Diagnostik
Diagnostische Kriterien
-
Typische Anamnese und typischer klinischer Befund
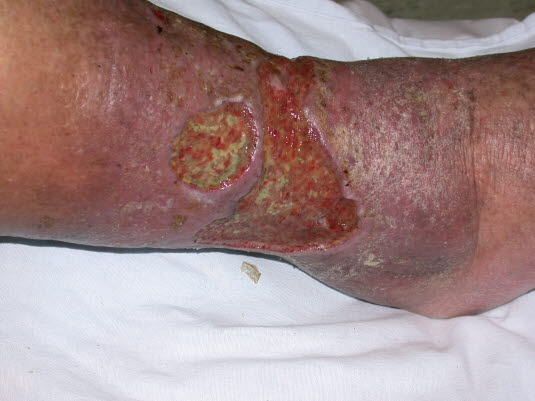 Ulcus cruris venosum
Ulcus cruris venosum
Differenzialdiagnosen
- Ulcus cruris arteriosum (etwa 10 % aller offenen Beine)
- Ulkus infolge einer diabetischen Neuropathie (auch etwa 10 % aller offenen Beine)
- Vaskulitis
- Ulcus cruris mixtum
- Pyoderma gangraenosum
- Trauma
- Insektenstich
- Basalzellkarzinom und Plattenepithelkarzinom
Anamnese
- Spannungs- und Schweregefühl in den Beinen, meist zunehmend im Laufe des Tages, mehr bei Wärme
- Lokaler Juckreiz, Nässen der Wunde und Parästhesien sind nicht selten.
- Viele Patient*innen klagen auch über nächtliche Krämpfe.
- Abgrenzung arterieller und venöser Ulzera
- Ein Ulkus oberhalb des Knöchels hat in der Regel eine venöse Ursache, und ein Ulkus distal des Knöchels ist in der Regel arteriell bedingt.
- Bei arteriellen Ulzera oder Ulzera mit einer arteriellen Komponente sind die Schmerzen am stärksten ausgeprägt, wenn der Sauerstoffbedarf am größten und das Angebot am geringsten ist (bei Wärme, erhöhter Position des Fußes oder bei körperlicher Aktivität).
- Bei venösen Ulzera nimmt der Schmerz dagegen bei erhöhter Position der Beine meist ab.
Identifikation von Risikofaktoren
- Vorerkrankungen (Thrombose, Herz-Kreislauf-Erkrankungen, Verletzungen, Operationen, Schwangerschaften)
- Übergewicht
- Immobilität
- Medikamente
- Varizen, venöse Insuffizienz
Klinische Untersuchung
-
Die venösen Ulzera sind häufig im Bereich des distalen Unterschenkels lokalisiert.
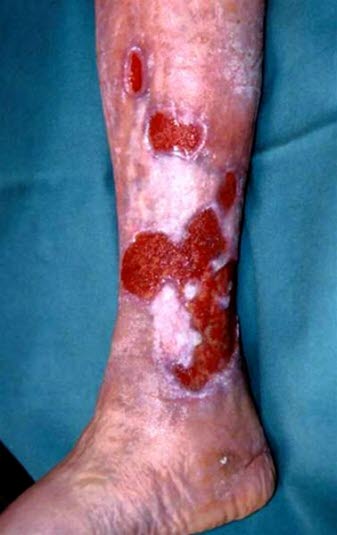 Venöse Ulzera
Venöse Ulzera - Das Ulkus wird oft von einem Ödem begleitet; es sind Varizen vorhanden, dystrophische Veränderungen und Hautpigmentierungen.
- Das Ulkus ist häufig unregelmäßig begrenzt und flach. Am Boden der Wunde ist häufig Granulationsgewebe und Fibrin zu finden.
- Da in der Regel ältere Menschen betroffen sind, kann bei diesen Patient*innen gleichzeitig auch eine periphere arterielle Verschlusskrankheit vorliegen.
- Häufig ist eine Lipodermatosklerose zu beobachten, die durch eine chronische Entzündung hervorgerufen wird und mit indurierter, fibröser Haut einhergeht. In schwereren Fällen zeigt sich mitunter eine akutere Form, die durch Rötung und Schmerzempfindlichkeit gekennzeichnet ist (Hypodermitis).
- Die arterielle und venöse Durchblutung der beiden unteren Extremitäten sollte geprüft werden.
- Bei etwa 20 % der Ulcera cruris handelt es sich um venös-arterielle Mischformen, wobei die venöse Komponente jedoch in der Regel dominiert (Achtung: keine Kompression bei z. B. fehlenden Fußpulsen!).
- Auf Anzeichen einer akuten Infektion sollte geachtet werden.
- Anzeichen für eine Infektion können Rötung, Schwellung, purulentes Sekret, Geruch, Schmerzen, unnatürlich „schäumendes“ Granulationsgewebe, Kontaktblutung oder Gewebezersetzung sein.
Ergänzende Untersuchungen in der Hausarztpraxis
- Diagnostik im Hinblick auf PAVK als Differenzialdiagnose bzw. Begleiterkrankung
- insbesondere bei schwachen Fußpulsen evtl. ergänzende Bestimmung des Knöchel-Arm-Index
- Ein Wert < 0,9 ist verdächtig auf das Vorliegen einer PAVK.
- insbesondere bei schwachen Fußpulsen evtl. ergänzende Bestimmung des Knöchel-Arm-Index
Labor
- Bei Verdacht auf eine akute Weichteilinfektion sind evtl. CRP und Leukozyten zu bestimmen.
- Abstrich des Ulkus zur mikrobiologischen Diagnostik
Histologie
- Bei atypischen Ulzera ist eine histologische Untersuchung indiziert.
- Falls ein Ulcus cruris venosum schlecht auf die lokale Behandlung anspricht und nach 3–6 Monaten der Behandlung keine Besserung eingetreten ist, kann zum Ausschluss der Malignität eine Biopsie empfohlen werden.
Diagnostik bei Spezialist*innen
- Dopplersonografie, Farbduplexsonografie, digitale Photoplethysmografie, Lichtreflexrheografie, Venenverschlussplethysmografie sowie Phlebografie können eingesetzt werden, um die zugrunde liegenden Venenkrankheiten abzugrenzen.7
Indikationen zur Überweisung
- Zur phlebologischen oder angiologischen Diagnostik
- Zum chirurgischen Debridement
Indikation zur Klinikeinweisung
- Bei beeinträchtigtem Allgemeinzustand, Sepsisverdacht oder rascher lokaler Entwicklung einer Infektion (z. B. Erysipel) sollte eine Krankenhauseinweisung in Erwägung gezogen werden.
- Bei großen Ulzera kann die Möglichkeit zu einer Behandlung durch Hauttransplantation bestehen.
Therapie
Therapieziele
- Symptome lindern.
- Das Ödem mindern.
- Die Wundheilung verbessern.
- Neue Ulzera und Rezidive vermeiden.
Allgemeines zur Therapie
- Eine Behandlung sollte primär hausärztlich erfolgen.
- Eine fachärztliche Therapieunterstützung kann bei bestimmten Patient*innen hilfreich sein.
- Der Einsatz von speziell geschultem Personal kann die Wundheilung nachweislich verbessern und die Kosten reduzieren.
Prinzipien einer wirksamen Behandlung von Ulcera cruris venosa5,8
- Kompressionsverband
- Hochlagerung des Beins
- Verbesserung der Mobilität
- Verringerung von Übergewicht9
- Ausgewogene/gesunde Ernährung
- Hauttransplantation bei ausgewählten Patient*innen
- Venenchirurgischer Eingriff bei ausgewählten Patient*innen
Empfehlungen für Patient*innen
- Regelmäßige körperliche Aktivität
- Längeres Stehen/Sitzen möglichst vermeiden.
- Abschwellen durch Hochlagern
- Training der Muskelpumpe
- Kalte Güsse
- Physiotherapie zur Verhinderung einer Einsteifung des Sprunggelenks
- Lymphdrainage
- Hautpflege
- Gewichtsnormalisierung bei Adipositas
- Der Kompressionsstrumpf sollte täglich gewaschen werden.9
- Abpolsterung von druckgefährdeten Bereichen und regelmäßige Hautpflege sind wichtig bei Kompressionstherapie.
Kompressionstherapie
- Diese stellt die kausale Grundbehandlung dar.
- Zur Ödemausschwemmung 1–2 Wochen konsequent mit einem phlebologischen Kompressionsverband wickeln.
- In der Entstauungsphase können sowohl mehrlagig angelegte Kompressionsbinden als auch Mehrkomponentensysteme verwendet werden.
- Dann sollte auf einen zweilagigen Ulcus-cruris-MKS (medizinischer Kompressionsstrumpf) gewechselt werden.9
- Rezeptierung des MKS: Auf dem Rezept sollen mindestens folgende Kriterien vermerkt sein:9
- Anzahl
- Strumpflänge: A–D Wadenstrumpf, A–F Halbschenkelstrumpf, A–G Schenkelstrumpf, A–T Kompressionsstrumpfhose
- Kompressionsklasse (KKL): I bis IV
- Es soll immer die niedrigste wirksame KKL bevorzugt werden.
- Indikation und Diagnose
- Hilfsmittelnummer oder Bezeichnung des Hilfsmittels
- Maßanfertigung bei Bedarf vermerken.
- Fußspitze: offen oder geschlossen.
- Rezeptierung des MKS: Auf dem Rezept sollen mindestens folgende Kriterien vermerkt sein:9
- Es liegen eindeutige wissenschaftliche Belege dafür vor, dass eine derartige Behandlung wirksam ist und zu einer rascheren Wundheilung führt.10
- Es gibt Hinweise darauf, dass mit einer Kompressionstherapie der Wundbildung vorgebeugt bzw. ein Rezidiv verhindert werden kann.11
- Darüber hinaus werden Schmerzen reduziert.
- Kontraindikationen für die medizinische Kompressionstherapie9
- fortgeschrittene periphere arterielle Verschlusskrankheit
- dekompensierte Herzinsuffizienz (NYHA III + IV)
- septische Phlebitis
- Phlegmasia coerulea dolens
- Bei ausgeprägten nässenden Dermatosen, Unverträglichkeit auf Kompressionsmaterial, schweren Sensibilitätsstörungen der Extremität, fortgeschrittener peripherer Neuropathie oder chronischer Polyarthritis ist die Therapieentscheidung für die am besten geeignete Kompressionstherapie genau abzuwägen.9
- Nebenwirkungen der Kompressionstherapie
- Hautnekrosen
- Druckschäden an Knochenvorsprüngen oder peripheren Nerven
- Juckreiz, Schuppung und Entzündungszeichen
- Darüber hinaus gibt es noch die Möglichkeit einer intermittierende apparative Kompressionstherapie.12
Wundbehandlung
Debridement
- Nekrosen, Fibrin, Krusten oder Verbandreste sollten so schonend wie möglich, aber auch so radikal wie notwendig entfernt werden.
- Es gibt verschiedene Möglichkeiten des Debridements:7
- biochirurgische Debridement mit Fliegenmaden13
- physikalische Debridements mit Ultraschall, Plasma oder Laser
- chirurgische Debridement
- autolytische Verfahren mit Hydrogelen oder proteolytischen Enzymen.
- Die verschiedenen Verfahren können unterschiedlich schmerzintensiv sein, eine ausreichende Schmerztherapie ist erforderlich.
Wundreinigung
- Zur Wundreinigung sollten Ringer- oder physiologische Kochsalzlösung verwendet werden.7
- Als Antiseptika werden Polihexanid (Polyhexamethylenbiguanid, PHMB) oder Octenidin verwendet, die Mindesteinwirkzeiten sind zu berücksichtigen.
Wundversorgung und Wundverband
- Ein Ulcus cruris venosum sollte mit einer feuchten Wundbehandlung behandelt werden, die Wundheilung profitiert von einem feuchten Milieu.
- Trotzdem sollte der Wundverband auch sehr saugfähig sein, um Mazerationen zu vermeiden.
- Ein Anhaften des Verbandes sollte vermieden werden, sonst wird die Wunde beim Verbandswechsel erneut traumatisiert.
- Eine generelle Empfehlung für eine Wundauflage kann nicht gegeben werden.14
- Zum Spektrum der verfügbaren Wundversorgungsprodukte gehören z. B.:
- Hydrokolloide
- Folien
- Schaumstoffe
- Mikrofaserverbände
- Alginate oder
- Polyacrylate, die in verschiedenen Materialzusammensetzungen angeboten werden.
- Silberhaltige Wundauflagen sollten nicht mehr verwendet werden.15
- Ulcera cruris sind stets mit Bakterien besiedelt, sollten jedoch nur dann mit Antibiotika behandelt werden, wenn eindeutige Zeichen einer Infektion vorliegen (Phlegmone, Erysipel).16
- Wichtig ist eine regelmäßige Wunddokumentation.
Medikamentöse Therapie
- Medikamente sind für die Therapie des Ulcus cruris venosum in der Regel kein Behandlungsstandard, für einige gibt es aber durchaus belegte positive Wirkungen (Off-Label-Therapie).6
- Calciumdobesilat, Oxerutin, standardisierter Rosskastanienextrakt und standardisierter roter Weinlaubextrakt AS 195 sind geeignete Präparate für die symptomatische Therapie der CVI sowie für die Ödemreduktion.6
Chirurgische Behandlung – Hauttransplantation
- Bei großflächigen Ulzera kann auch eine Hauttransplantation eine Möglichkeit sein.21-23
Stationäre dermatologische Rehabilitation
- Der gesamte Abschnitt basiert auf dieser Referenz.24
- Eine Indikation für eine stationäre dermatologische Rehabilitation kann gestellt werden, wenn neben einer entsprechenden Störung auch alltagsrelevante, nicht nur vorübergehende Beeinträchtigungen der Aktivität und der Teilhabe vorliegen, die den mehrdimensionalen und interdisziplinären Ansatz der medizinischen Rehabilitation erforderlich machen.
- Darüber hinaus können auch das Vorliegen von Risikofaktoren oder psychosoziale Belastungen oder eine psychische Komorbidität eine stationäre medizinische Rehabilitation begründen.
- Ziele bei chronischen Ulzera der Haut
- Abheilung oder Reduktion der Größe der Ulzera
- Reduktion von Begleitfaktoren wie Ekzeme, Ödeme und unangenehmer Geruch
- Als Maßnahmen werden durchgeführt:
- externe Ulkustherapie
- chirurgische Wundanfrischung
- Lymphdrainage
- krankengymnastische Bewegungstherapie.
Verlauf, Komplikationen und Prognose
Verlauf
- Venöse Ulzera sind häufig rezidivierend, und die offenen Wunden können über Wochen bis hin zu vielen Jahren bestehen.25
- Sie bedeuten eine enorme Einschränkung der Lebensqualität.26
Komplikationen
- Ekzem
- Phlegmone, Erysipel, Osteomyelitis27
Prognose
- Bei akuten Ulzera liegt die Wahrscheinlichkeit der Heilung bei 70–80 %, bei chronischen Ulzera nach 6 Monaten der Behandlung dagegen nur bei gut 20 %.11
- Bei Durchführung einer Langzeit-Kompressionstherapie scheint es seltener zu Rezidiven zu kommen.
Patienteninformationen
Patienteninformationen in Deximed
Illustrationen

Ulcus cruris venosum
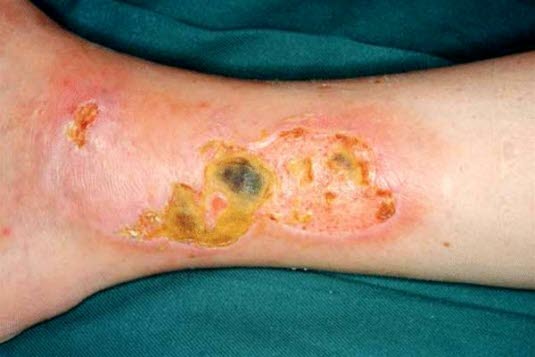
Ulcus cruris venosum

Venöse Ulzera
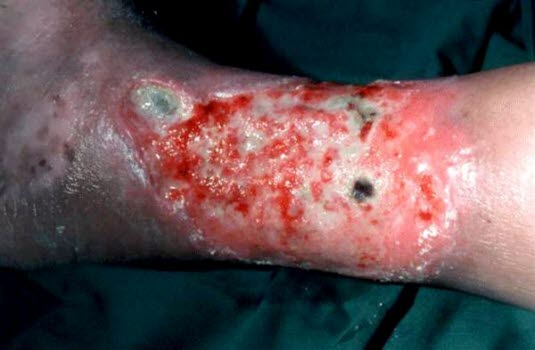
Venöses Ulkus
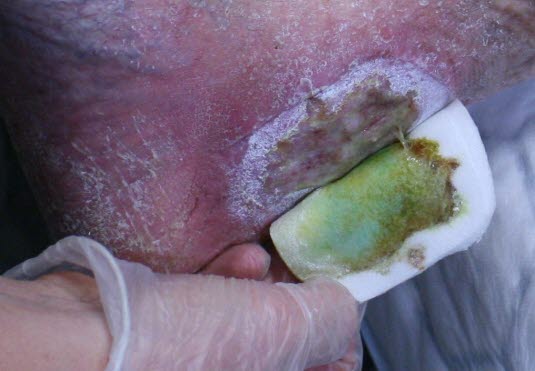
Venöses Ulkus:Die starke Absonderung grünen Wundsekrets deutet auf eine Infektion mit Pseudomonas hin.
Quellen
Leitlinien
- Deutsche Gesellschaft für Wundheilung und Wundbehandlung. Lokaltherapie chronischer Wunden bei Patienten mit den Risiken periphere arterielle Verschlusskrankheit, Diabetes mellitus, chronisch venöse Insuffizienz. AWMF-Leitlinie Nr. 091-001. S3, Stand 2016. www.awmf.org
- Deutsche Gesellschaft für Phlebologie. Medizinische Kompressionstherapie der Extremitäten mit Medizinischem Kompressionsstrumpf (MKS), Phlebologischem Kompressionsverband (PKV) und Medizinischen adaptiven Kompressionssystemen (MAK). AWMF-Leitlinie Nr. 037-005. S2k, Stand 2018. www.awmf.org
- Deutsche Dermatologische Gesellschaft. Stationäre dermatologische Rehabilitation. AWMF-Leitlinie Nr. 013-083. S1, Stand 2020. www.awmf.org
Literatur
- Lohnstein M, Eras J, Hammerbacher C. Der Prüfungsguide Allgemeinmedizin - Aktualisierte und erweiterte 3. Auflage. Augsburg: Wißner-Verlag, 2018.
- Altmeyers Enzyklopädie Dermatologie. CEAP- Klassifikation Zugriff 22.08.2020 www.enzyklopaedie-dermatologie.de
- Engelberger R, Kern P, Ney B, et al. Chronisch-venöse Insuffizienz. Swiss Medical Forum 2016; 16: 337-343. medicalforum.ch
- Kröger K. Chronisch venöse Erkrankungen. Harrisons Innere Medizin. 19. Auflage 2016 Thieme-Verlag S.2014f.
- Simon DA, Dix FP, McCollum CN. Management of veous leg ulcers. BMJ 2004; 328: 1358-62. www.ncbi.nlm.nih.gov
- Dissemond J. Erfurt-Berge C.Deutsche Dermatologische Gesellschaft . Systemische Therapien des Ulcus cruris. 2018 onlinelibrary.wiley.com
- Dissemond J. Das chronische Ulcus cruris venosum Klinik, Diagnostik und Therapie. 2015 www.der-niedergelassene-arzt.de
- Raju S, Neglén P. Clinical practice. Chronic venous insufficiency and varicose veins. N Engl J Med 2009; 360: 2319-27. New England Journal of Medicine
- Deutsche Gesellschaft für Phlebologie. Medizinische Kompressionstherapie der Extremitäten mit Medizinischem Kompressionsstrumpf (MKS), Phlebologischem Kompressionsverband (PKV) und Medizinischen adaptiven Kompressionssystemen (MAK). AWMF-Leitlinie Nr. 037-005. Stand 2108. www.awmf.org
- O'Meara S, Cullum N, Nelson EA, Dumville JC. Compression for venous leg ulcers. Cochrane Database of Systematic Reviews 2012, Issue 11. Art. No.: CD000265. DOI: 10.1002/14651858.CD000265.pub3. DOI
- Nelson EA, Bell-Syer SEM. Compression for preventing recurrence of venous ulcers. Cochrane Database of Systematic Reviews 2014, Issue 9. Art. No.: CD002303. DOI: 10.1002/14651858.CD002303.pub3. DOI
- Nelson EA, Hillman A, Thomas K. Intermittent pneumatic compression for treating venous leg ulcers. Cochrane Database of Systematic Reviews 2014, Issue 5. Art. No.: CD001899. DOI: 10.1002/14651858.CD001899.pub4. DOI
- Dumville JC, Worthy G, Bland JM, et al. Larval therapy for leg ulcers. BMJ 2009; 338: b773. BMJ (DOI)
- Palfreyman S, Nelson EA, Michaels JA. Dressings for venous leg ulcers: systematic review and meta-analysis. BMJ 2007; 335: 244. www.ncbi.nlm.nih.gov
- Carter MJ, Tingley-Kelley K, Warriner RA 3rd. Silver treatments and silver-impregnated dressing for the healing of leg wounds and ulcers: A systematic review and meta-analysis. J Am Acad Dermatol 2010; 63: 668-79. PubMed
- O'Meara S, Al-Kurdi D, Ologun Y, et al. Antibiotics and antiseptics for venous leg ulcers. Cochrane Database Syst Rev. 2014. 10;1:CD003557. doi: 10.1002/14651858.CD003557.pub5 DOI
- Evangelista MTP, Casintahan MFA, Villafuerte LL. Simvastatin as a novel therapeutic agent for venous ulcers: a randomized, double-blind, placebo-controlled trial. Br J Dermatol 2014. doi:10.1111/bjd.12883 DOI
- Jull AB, Arroll B, Parag V, et al. Pentoxifylline for treating venous leg ulcers. Cochrane Database of Systematic Reviews 2012; 12: CD001733 www.cochranelibrary.com
- Wilkinson EAJ. Oral zinc for arterial and venous leg ulcers. Cochrane Database of Syst Rev 2014, www.cochranelibrary.com
- Darby IA, Weller CD. Aspirin treatment for chronic wounds: Potential beneficial and inhibitory effects. Wound Repair Regen 2017 www.ncbi.nlm.nih.gov
- Robson MC, Cooper DM, Aslam R, et al. Guidelines for the treatment of venous ulcers. Wound Repair Regen 2006; 14: 649-62. PubMed
- Oien RF, Hansen BU, Hakansson A. Pinch grafting of leg ulcers in primary care. Acta Derm Venereol 1998; 78: 438-9. PubMed
- Jones JE, Nelson EA, Al-Hity A. Skin grafting for venous leg ulcers. Cochrane Database of Systematic Reviews 2013, Issue 1. Art. No.: CD001737. DOI: 10.1002/14651858.CD001737.pub4. DOI
- Deutsche Dermatologische Gesellschaft. Stationäre dermatologische Rehabilitation. AWMF-Leitlinie Nr. 013-083. Stand 2020. www.awmf.org
- Phillips TJ, Machado F, Trout R, Porter J, Olin J, Falanga V. Prognostic indicators in venous ulcers. J Am Acad Dermatol 2000; 43: 627-30. PubMed
- Etufugh CN, Phillips TJ. Venous ulcers. Clin Dermatol 2007; 25: 121-30. PubMed
- Abbade LP, Lastória S. Venous ulcer: epidemiology, physiopathology, diagnosis and treatment. Int J Dermatol 2005; 44: 449-56. PubMed
Autor*innen
- Monika Lenz, Fachärztin für Allgemeinmedizin, Neustadt am Rübenberge
- Die ursprüngliche Version dieses Artikel basiert auf einem entsprechenden Artikel im norwegischen hausärztlichen Online-Handbuch Norsk Elektronisk Legehåndbok (NEL, https://legehandboka.no/).