Zusammenfassung
- Definition:Der Lichen planus (LP) ist eine chronisch entzündliche Autoimmunerkrankung, die sich an der Haut und z. T. auch an den Schleimhäuten manifestiert. Bei Manifestation an der Mundschleimhaut spricht man vom oralen Lichen planus (OLP).
- Häufigkeit:Der orale Lichen planus (OLP) tritt bei 0,1–4 % der Bevölkerung auf, am häufigsten bei älteren Frauen.
- Symptome:Die Symptome entwickeln sich langsam. Zunehmende Schleimhautläsionen, die Schmerzen und brennende Beschwerden verursachen können.
- Befunde:Die Primärläsionen bestehen aus bilateralen weißen Flechten, Schlieren, Papeln und Plaques an Wangenschleimhaut, Zunge und Gingiva. Man unterscheidet zwischen retikulären, erythematösen und erosiven Läsionen.
- Diagnostik:Klinische Diagnose, in einigen Fällen sind Biopsie und histologische Untersuchung erforderlich.
- Therapie:Lokale Anwendung von Pflegemitteln und Steroiden: provokative Faktoren vermeiden. Systemische Therapie mit Steroiden und/oder Immunsuppressiva bei ausgeprägtem Befund. Cave: off label!
Allgemeine Informationen
Definition
- Der Lichen planus ist eine idiopathische entzündliche Erkrankung, die Haut, Haare, Nägel und Schleimhäute betrifft.1
- Der orale Lichen planus (OLP) ist auf die Mundschleimhaut begrenzt. Er tritt
- isoliert
- parallel mit einem genitalen Lichen planus oder
- im Rahmen eines Lichen planus der Haut auf.
- Im Vergleich zu der eher selbstlimitierenden Hautvariante dieser Krankheit führt die orale Variante zu chronischen entzündlichen Läsionen.
- Eine maligne Transformation ist möglich.2-3
Häufigkeit
- Ein OLP tritt bei 0,1–4 % der Bevölkerung auf2, vor allem bei älteren Frauen.1,4-5
- Erstmaliges Auftreten in der Regel im Alter von 30–60 Jahren, selten in der Kindheit1
- Bis zu 70 % der Betroffenen eines Lichen planus der Haut haben orale Manifestationen.3
Ätiologie und Pathogenese
- Der OLP wird als autoimmunes Phänomen aufgefasst.
- Ein Ungleichgewicht zwischen Helfer- und Suppressor-Aktivität der T-Zellen wurde ebenfalls beobachtet.4
- Hepatitis C scheint die Suszeptibilität für die Erkrankung zu erhöhen.1
Prädisponierende Faktoren
- Sowohl der Typ-1- als auch der Typ-2-Diabetes sind mit einem Lichen planus und einem OLP assoziiert.6-7
- Hepatitis C1,8
ICPC-2
- D83 Mund-/Zungen-/Lippenerkrankung
ICD-10
- L43 Lichen ruber planus
- L43.3 Subakuter Lichen ruber planus
- L43.8 Sonstiger Lichen ruber planus
- L43.9 Lichen ruber planus, nicht näher bezeichnet
Diagnostik
Diagnostische Kriterien
- Die Diagnose stützt sich in den meisten Fällen auf die klinischen Befunde.3
- Histologie bei diagnostischer Unsicherheit oder V. a. maligne Entartung3
Differenzialdiagnosen
- Läsionen durch Zungenbisse8
- Stomatitis aphtosa
- Herpes-simplex-Infektion (HSV)8
- Bullöse Autoimmunerkrankungen können durch direkte oder indirekte Immunfluoreszenz ausgeschlossen werden.
- Pemphigus vulgaris
- Schleimhautpemphigoid
- Dermatitis herpetiformis
- lineare IgA-Dermatose
- Andere Erkrankungen
- reaktive Keratosen
- chronische hyperplastische Candidiasis
- epitheliale Dysplasie
- Lupus erythematodes
- Graft-versus-Host-Reaktion
- verschiedene gastrointestinale Erkrankungen, einschließlich oraler Manifestationen des Morbus Crohn
- Mund- und Zungenschmerzen ohne klinische oder histologische Befunde als Erklärung für die Symptome
- orale Präkanzerosen oder Karzinome der Mundhöhle8
- lichenoide Arzneimittelreaktion durch z. B. Betablocker, ACE-Hemmer, Malariamittel9
Anamnese
- Kann zunächst symptomlos sein.
- Schmerzen und brennende Beschwerden, v. a. nach dem Essen und Trinken8
- Häufigste Lokalisation ist die Wangenschleimhaut, gefolgt von Zunge, Zahnfleisch, Lippen, Mundboden und Gaumen.8
- Vorhandensein eines kutanen oder genitalen Lichen planus
Klinische Untersuchung
- Multiple bilaterale und symmetrische Läsionen an Wangenschleimhaut, Zunge oder anderen Lokalisationen der Mundhöhle.8
- einzelne oder variabel gemischte retikuläre (Linien, Papeln, Plaques), atrophische oder ulzerative Läsionen
- in der Regel typische spitzenförmige weiße Streifen (Wickham-Striae)
- Retikuläre Läsionen3
- Als retikuläres Muster werden Veränderungen bezeichnet, die ein Netz aus weißen Linien, sog. Striae, bilden. Diese werden oft auch als Wickham-Striae bezeichnet und sind häufig asymptomatisch.
- Erosive Läsionen3
- erythematöse oder ulzerierte Bereiche mit zentrifugalen Striae, schmerzhaft
- Die Zunge ist meist mitbetroffen.
Diagnostik bei Spezialist*innen
- Biopsie und Histopathologie
- oberflächliche bandartige T-Lymphozyten-Infiltration; Liquifikation der Basalzellen; normale Reifung der Epithelzellen8
- Das histologische Bild ist typisch für einen OLP und schließt andere Schleimhauterkrankungen mit einem Krankheitsbild ähnlich dem OLP (wie Pemphigus vulgaris und Schleimhautpemphigoid) aus.
- Bei diagnostischer Unsicherheit sind eine Biopsie und eine histologische Untersuchung sinnvoll, um eine Malignität auszuschließen.
- Ggf. Immunfluoreszenz8
Indikationen zur Überweisung
- Bei Unsicherheit bezüglich der Diagnose
- Bei Malignitätsverdacht
- Zur Therapieplanung
Therapie
Therapieziel
- Symptome lindern.
Allgemeines zur Therapie
- Asymptomatische Läsionen erfordern keine Therapie.3
- Da bei weniger als 20 % der Patient*innen eine komplette Remission auftritt5, ist die Behandlung eines OLP meist notwendig.
- Die Erkrankung ist chronisch mit undulierender Symptomatik, Ziel ist die Linderung in symptomatischen Phasen.10
- Patient*innen mit symptomatischem OLP sollten individuelle Trigger-Faktoren vermeiden.
- Die überwiegende Mehrheit der Patient*innen spricht zumindest initial gut auf eine lokale Behandlung mit Steroiden an.
- Evtl. ist eine systemische Kortikosteroid-Therapie erforderlich.
- Gute Mundhygiene und regelmäßige Zahnpflege sind sehr wichtig.
Empfehlungen für Patient*innen
- Beachtung einer guten Mundhygiene und eines guten Zahnstatus3
- Anpassung von Prothesen, die die Schleimhäute reizen (Cave: Köbner-Phänomen/isomorpher Reizeffekt!).
- Vermeidung von Nahrungsmitteln und Getränken, die die Beschwerden verstärken.3
- Stressvermeidung könnte sich günstig auf den Krankheitsverlauf auswirken.10
Medikamentöse Therapie
- Die Lokaltherapie ist symptomatisch und bei großflächigem Befall manchmal nicht ausreichend.
- Cave: Alle Therapieformen, insbesondere die systemischen, sind hier off label!
Lokaltherapie
- Bei nicht-ulzerösem Befall lokale Analgesie mit z. B. Lidocain 2 % Mundgel10
- 4–8 x tgl. eine erbsengroße Menge
- In erster Linie lokale Kortikosteroide3,11
- z. B. in Form von adhäsiven Gelen, z. B. Triamcinolonacetonid 1 mg/g Haftsalbe10
- Topische Calcineurininhibitoren in therapierefraktären Fällen3
- Intraleäsionale oder submuköse Injektion von Kortikosteroiden kann in therapierefraktären Fällen erfolgen.3,10
Systemische Behandlung
- Systemische Glukokortikoide bei großen ulzerösen Läsionen und multifokalem Befall
- Beispielsweise Prednisolon 40 mg/d für 5 Tage und dann ausschleichen.10
- Alternativen10
- Calcineurininhibitoren (Cyclosporin, Tacrolimus, Pimecrolimus)
- Efalizumab
- Retinoide
- Dapson
- Mycophenolatmofetil
- Enoxaparin
Weitere Behandlungsmöglichkeiten
- Laserbehandlung, photodynamische Therapie, PUVA10
Verlauf, Komplikationen und Prognose
Verlauf
- Der OLP ist eine chronisch-rezidivierende Erkrankung.10
- In Phasen der Verschlechterung nehmen die Bereiche mit atrophischen und erosiven Effloreszenzen zu, was zu vermehrten Beschwerden führt.10
- Solche Phasen können individuell durch Stress und Angst getriggert werden.
Komplikationen
- Maligne Transformationen zu Plattenepithelkarzinom treten bei 1 % der Patient*innen mit oralem Lichen planus auf.2
- Man geht davon aus, dass der erosive und atrophische OLP ein höheres Risiko beinhaltet.6
Prognose
- Der orale Lichen planus ist eine chronische entzündliche Erkrankung, die schubweise auftritt.
- Während bei kutanem Lichen planus der Ausschlag meist nach 1–2 Jahren zurückgeht, bestehen die Läsionen bei oralem Lichen planus viel länger und können 20 Jahre oder länger vorhanden sein.
Verlaufskontrolle
- Da die Gefahr einer malignen Transformation besteht, regelmäßige Kontrolle alle 6 Monate.10
Patienteninformationen
Patienteninformationen in Deximed
Illustrationen
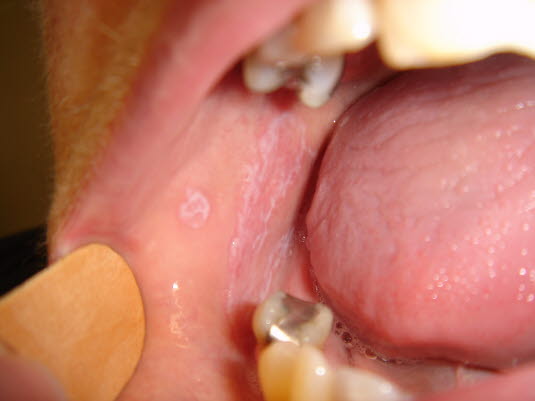
Oraler Lichen planus an der Wangenschleimhaut, meistens bilateral
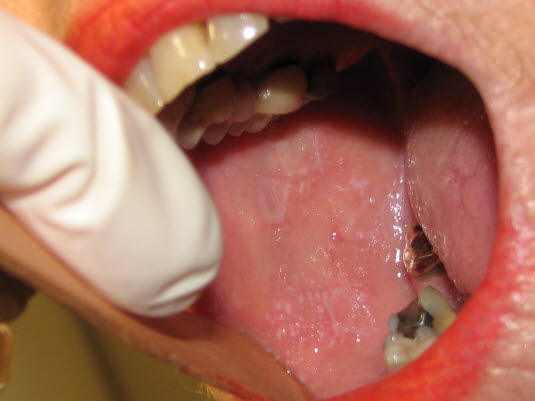
Oraler Lichen planus
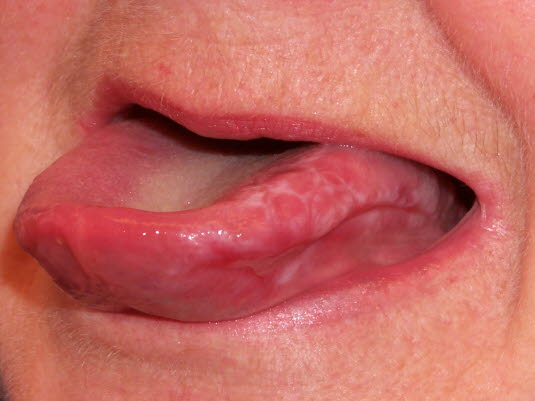
Oraler Lichen planus, laterale Veränderungen an der Zunge
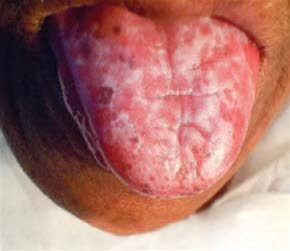
Oraler Lichen planus
Quellen
Literatur
- Cooper S, Munidasa D. Lichen planus. BMJ Best Practice, Last updated: 08 Apr 2020. Last reviewed: 30 Apr 2023. bestpractice.bmj.com
- Remmerbach TW, Krause S. Der orale Lichen planus – ein Update. Oralchirurgie 28.02.2011 www.zwp-online.info
- Hamour AF, Klieb H, Eskander A. Oral lichen planus. CMAJ. 2020 Aug 4;192(31):E892. doi: 10.1503/cmaj.200309. www.ncbi.nlm.nih.gov
- Carbone M, Arduino PG, Carrozzo M, et al. Course of oral lichen planus: a retrospective study of 808 northern Italian patients. Oral Dis 2009; 15: 235. www.ncbi.nlm.nih.gov
- Shan J, Ma JM, Wang R, Liu QL, Fan Y. Proliferation and apoptosis of peripheral blood mononuclear cells in patients with oral lichen planus. Inflammation. 2013; 36(2):419-25 www.ncbi.nlm.nih.gov
- Konstantinow A. Diabetesassoziierte Hauterkrankungen. Deutsches Ärzteblatt. Dtsch Arztebl 2016; 113(43): [16]; DOI: 10.3238/PersDia.2016.10.28.04 www.aerzteblatt.de
- Altmeyer P. Enzyklopädie der Dermatologie. Lichen planus, klassischer Typ. Stand 2018. www.enzyklopaedie-dermatologie.de
- Huber MA. Assesment of oral ulceration. BMJ Best Practice, Last reviewed: 30 Apr 2023. bestpractice.bmj.com
- Merk HF, Vanstreels L, Megahed M. [Lichenoid drug reactions]. Hautarzt. 2018 Feb;69(2):116-120. doi: 10.1007/s00105-017-4117-y. pubmed.ncbi.nlm.nih.gov
- Rotaru D, Chisnoiu R, Picos AM, Picos A, Chisnoiu A. Treatment trends in oral lichen planus and oral lichenoid lesions (Review). Exp Ther Med. 2020 Dec;20(6):198. www.ncbi.nlm.nih.gov
- Lodi G, Manfredi M, Mercadante V, et al. Interventions for treating oral lichen planus: corticosteroid therapies. Cochrane Database of Systematic Reviews, Version published: 28 February 2020. www.cochranelibrary.com
Autor*innen
- Franziska Jorda, Dr. med., Fachärztin für Allgemeinmedizin und für Viszeralchirurgie, Kaufbeuren
- Die ursprüngliche Version dieses Artikels basiert auf einem entsprechenden Artikel im norwegischen hausärztlichen Online-Handbuch Norsk Elektronisk Legehåndbok (NEL, https://legehandboka.no/).