Zusammenfassung
- Definition:Bei der Fallot-Tetralogie handelt es sich um einen kombinierten angeborenen Herzfehler mit Ventrikelseptumdefekt, Pulmonalstenose, überreitender Aorta und Rechtsherzhypertrophie.
- Häufigkeit:Häufigster zyanotischer Herzfehler. Prävalenz 2.7/100.000 Lebendgeborene.
- Symptome:Bereits in der Neonatalperiode auftretende Zyanose, Gedeihstörung.
- Befunde:Zyanose, systolisches Herzgeräusch im 2.- bis 3.-Interkostalraum links parasternal.
- Diagnostik:Diagnosestellung erfolgt durch Echokardiografie.
- Therapie:Chirurgische Korrektur des Herzfehlers. Katheteterinterventionen und medikamentöse Behandlung dienen der Stabilisierung bis zur definitiven Korrektur.
Allgemeine Informationen
Definition
- Die Fallot-Tetralogie ist ein angeborener Herzfehler mit 4 gleichzeitig bestehenden strukturellen Veränderungen:1
- subvalvuläre Pulmonalstenose
- Ventrikelseptumdefekt (VSD)
- reitende Aorta über dem VSD
- Rechtsherzhypertrophie (durch die Druckbelastung).
Häufigkeit
- Häufigster zyanotischer angeborener Herzfehler2
- Prävalenz 2,7/10.000 Lebendgeborene1
- Jungen zu Mädchen ca. 1,4:11
Ätiologie und Pathogenese
Ätiologie
- Bei der Mehrzahl der angeborenen Herzfehler wird eine multifaktorielle Ätiologie angenommen.
- Interaktion zwischen genetischer Disposition und Umweltfaktoren4
- Bis zu 32 % der Patienten mit Fallot-Tetralogie weisen chromosomale Aberrationen wie Trisomie 21 oder Mikrodeletion 22q11.2 auf.1,5
Pathophysiologie
- Der Schweregrad des Krankheitsbildes ist vor allem vom Ausmaß der Pulmonalstenose bestimmt.
- Durch die Druckerhöhung im rechten Ventrikel in Kombination mit dem Ventrikelseptumdefekt (VSD) und der überreitenden Aorta kommt es zu einem Rechts-Links-Shunt.
- Hierdurch entsteht eine Zyanose.
- Der pulmonale Blutfluss ist vermindert, bei hochgradiger Pulmonalstenose (oder Atresie) ist die Lungenperfusion über einen offenen persistierenden Ductus arteriosus (PDA) lebenserhaltend.
- Die Fallot-Tetralogie kann mit weiteren Herzfehlern vergesellschaftet sein (z. B. rechtsseitiger Aortenbogen, Vorhofseptumdefekt (ASD), Koronaranomalien).
Prädisponierende Faktoren
- Pränatale Faktoren, die mit einer erhöhten Inzidenz der Fallot-Tetralogie assoziiert sind:6
- Röteln während der Schwangerschaft
- Alkoholabusus
- Alter > 40 Jahre
- Phenylketonurie
- Diabetes mellitus
- Carbamazepin-Einnahme in der Schwangerschaft.
ICPC-2
- K73 Angebor. Anomalie Herz/Gefäßsystem
ICD-10
- Q21 Angeborene Fehlbildungen der Herzsepten
- Q21.3 Fallot-Tetralogie
ICD-10 Allgemeinmedizin
- Q24-P Sonstige angeborene Fehlbildungen des Herzens
Diagnostik
Diagnostische Kriterien
- Darstellung der vier den Herzfehler definierenden strukturellen Veränderungen (Pulmonalstenose, VSD, reitende Aorta, Rechtsherzhypertrophie)
- Diagnosestellung erfolgt mittels Echokardiografie.
Differenzialdiagnosen
- Andere zyanotische Herzfehler:
- Transposition der großen Arterien (TGA)
- univentrikuläres Herz
- Trikuspidalatresie
- Pulmonalatresie
- Nicht kardial bedingte Erkrankungen, die mit Zyanose einhergehen können:7
- Atemnotsyndrom
- persistierende pulmonale Hypertonie des Neugeborenen (PPHN)
- rezidivierende Apnoen mit Bradykardie und Hypoxaemie des Frühgeborenen
- ein Teil der Neugeborenen von Müttern mit Schwangerschaftsdiabetes
- Gastroösophagealer Reflux bei Säuglingen kann mit Zyanoseanfällen einhergehen.
- Affektkrämpfe, mehrheitlich mit Zyanose
Anamnese
- Pränatale Diagnostik?
- Trotz des fetalen Screenings auf Organmalformationen werden Herzfehler häufig nicht erkannt.8
- In einem Register liegt die pränatale Diagnose einer Fallot-Tetralogie nur bei 8 %.9
- Schwangerschaft
- Alkohol
- teratogene Medikamente
- Infektionen
- Diabetes mellitus
- Zyanose
- Trinkschwierigkeiten/Gedeihstörungen10
Klinische Untersuchung
- Leitsymptome sind Zyanose und ein systolisches Herzgeräusch.1
- Zyanose
- beim Neugeborenen oft erst bei O2-Sättigung < 80 % erkennbar
- Auskultation (siehe auch Artikel Herzgeräusche bei Kindern)
- Hypoxämischer Anfall (ausgelöst z. B. durch Schreien, Blutentnahme, Fieber)1
- Zunahme der Zyanose
- Systolikum wird leiser (Zunahme der Obstruktion mit geringerem Fluss im Ausflusstrakt).
- Tachykardie
- blass-graues Hautkolorit
- evtl. zerebrale Krämpfe, Bewusstseinsverlust
Pulsoxymetrie als Screeningverfahren
- Pulsoxymetrie während der ersten 24 Stunden postnatal mit hoher Sensitivität und Spezifität in der Erkennung zyanotischer Herzfehler8
- Pulsoxymetriescreening in Deutschland seit 2016 gesetzlich vorgeschrieben7
- Bei Werten < 96 % weitere Abklärung notwendig7
Diagnostik beim Spezialisten
Echokardiografie
- Die Echokardiografie ist das entscheidende Verfahren zur Diagnosestellung und präoperativen/-interventionellen Planung.
- Folgende Befunde sollten erhoben werden:
- Pulmonalklappe, Bifurkation und zentrale Pulmonalarterien
- Ausmaß der Pulmonalstenose
- Perfusion der Pulmonalarterien (Ductus arteriosus oder zusätzlich multifokal über aortopulmonale Kollateralen)
- Darstellung VSD
- Darstellung der überreitenden Aorta, Anomalien des Aortenbogens
- Koronaranomalien
- weitere Anomalien wie ASD, AVSD, linkspersistierende obere Hohlvene.
EKG
- zur Diagnosestellung nicht erforderlich, präoperativ als Ausgangsbefund1
Labor
- Für die Diagnostik unerheblich1
Rö-Thorax
MRT/CT
- Für die Diagnostik nicht von Bedeutung1
Herzkatheteruntersuchung
- Keine routinemäßige Durchführung einer Herzkatheteruntersuchung1
- Indiziert bei Verdacht auf aortopulmonale Kollateralen, anomalen Abgang der Pulmonalarterie, Verdacht auf einen anomalen Verlauf der Koronararterien1
Indikationen zur Überweisung
- Eine Überweisung zur Pädiatrie sollte erfolgen bei:
- Vorliegen einer Zyanose
- Neugeborenen mit Herzgeräusch
- Siehe auch Artikel Herzgeräusche bei Kindern.
Checkliste zur Überweisung
Herzgeräusche beim Kind
- Zweck der Überweisung
- Bestätigende Diagnostik? Behandlung? Sonstiges?
- Anamnese
- Gedeihstörung, Schwindel, Synkope, Atemnot, Atemwegsinfekte, Husten, Brustschmerz, Palpitationen
- Familienanamnese: Herzfehler, plötzlicher Herztod
- Schwangerschaft: Alkohol, teratogene Medikamente, Infektionen, Diabetes mellitus
- Vor- und Begleiterkrankungen, die mit Herzfehlern assoziiert sind.
- Klinische Untersuchung
- Allgemeinzustand?
- Zyanose, Tachypnoe, Ödeme
- Blutdruckdifferenz Arme/Beine
- palpables Schwirren über Thorax, Lebervergrößerung
- Herzgeräusch: zeitliches Auftreten innerhalb des Herzzyklus, Dauer, Frequenz, Klangcharakter, Punctum maximum, Fortleitung
- Ergänzende Untersuchungen
Therapie
Therapieziele
- Ziel ist die anatomische Korrektur des Herzfehlers mit:1
- VSD-Verschluss
- Beseitigung der rechtsventrikulären Ausflusstraktobstruktion.
Allgemeines zur Therapie
- Zur Behandlung stehen zur Verfügung:
- Medikamente
- operative Verfahren
- katheterinterventionelle Verfahren.
Medikamentöse Therapie
- Zur Überbrückung bis zu einem operativen oder katheterinterventionellen Eingriff können verabreicht werden:1
- bei Ductusabhängigkeit der Lungendurchblutung Prostaglandin E1 zum Offenhalten des Ductus
- Betablocker (Propanolol) zur hämodynamischen Verminderung der rechtsventrikulären Ausflusstraktobstruktion.
Operative Verfahren
Korrektur-OP (VSD-Verschluss, Erweiterung des rechtsventrikulären Ausflusstrakts)
- Wenn möglich, elektive der Korrektur-OP zwischen 4. und 12. Monat1
- Bei ausgeprägter Zyanose OP auch im Neugeborenenalter, allerdings mit erhöhter Mortalität1
Palliative OP
- Zur Verbesserung der Lungendurchblutung bis zur definitiven Korrektur können palliative Voroperationen durchgeführt werden:1
- modifizierter Blalock-Taussig-Shunt (aortopulmonaler Shunt)12
- Patcherweiterung des rechtsventrikulären Ausflusstrakts
Katheterinterventionelle Verfahren
- Auch durch Katheterinterventionen kann palliativ die Lungendurchblutung verbessert werden.1
- Stentimplantation im Bereich des Ductus arteriosus bei Neugeborenen
- Stentimplantation in den rechtsventrikulären Ausflusstrakt
Verlauf, Komplikationen und Prognose
Komplikationen
- Komplikationen im postoperativen Verlauf sind vor allem:1
- Pulmonalklappeninsuffizienz und/oder
- Stenose im rechtsventrikulären Ausflusstrakt
- Herzrhythmusstörungen
Prognose
- Unbehandelt Überlebensrate nach 10 Jahren nur ca. 30 %1
- 95 % der Patienten versterben vor dem 40. Lebensjahr.13
- Bei elektiver Korrektur-OP perioperative Mortalität < 1 %13
- Recht gute Langzeitprognose mit 35-Jahres-Überleben von ca. 85 %13
- Die Patienten weisen im Verlauf ein erhöhtes Risiko für supraventrikuläre Arrhythmien und ventrikuläre Arrhythmien/plötzlichen Herztod auf.14-16
- Möglicherweise kann künftig die individuelle Prognose mithilfe von künstlicher Intelligenz besser eingeschätzt werden.17-18
Verlaufskontrollen
- Jährliche Kontrolluntersuchungen sind empfohlen.1
- EKG (QRS-Breite! Cave: Zunahme der QRS-Breite um mehr als 3,5 msec/Jahr oder > 180 msec!)
- Echokardiografie
- Langzeit-EKG bei asymptomatischen Patienten > 10 Jahre mindestens alle 3 Jahre1
- MRT bei zunehmender RV-Vergrößerung und bedeutsamer Insuffizienz der Pulmonalklappe1
- Spiroergometrie ab einem Alter von 10 Jahren mindestens alle 5 Jahre (Leistungseinschränkung wird von Patienten subjektiv nicht erfasst)1
Rehabilitation
- Bei schwierigem klinischem Verlauf kommt bei Kindern und Jugendlichen eine familienorientierte Rehabilitation (FOR) bzw. bei jungen Erwachsenen eine spezielle Rehabilitation im jungen Erwachsenenalter (JEMAH) in Betracht.19
Behandlung im Erwachsenenalter (EMAH = Erwachsene mit angeborenen Herzfehlern)
- Die Mehrzahl der EMAH-Patienten sind primär in hausärztlicher und allgemeininternistischer/kardiologischer Behandlung.20
- Je nach Komplexität des zugrunde liegenden Herzfehlers regelmäßige oder bedarfsadaptierte Vorstellung in einem EMAH-Zentrum bzw. bei einem EMAH-Kardiologen21
- Eine gute Kommunikation zwischen Hausärztin/Hausarzt, niedergelassenen Kardiologen und EMAH-Zentrum sind für eine optimale Behandlung erforderlich.20
- Eine Adressliste aller pädiatrischen und internistischen Kardiologen mit der Zusatzqualifikation EMAH enthält die Broschüre Erwachsene mit angeborenem Herzfehler der Kinderherzstiftung für Patienten und Ärzte nichtkardiologischer Fachrichtungen wie Hausärzte und Internisten.
Mögliche Komplikationen der Fallot-Tetralogie im Erwachsenenalter
- Die häufigsten Spätfolgen sind:10
- Pulmonalklappeninsuffizienz
- rechtsventrikuläre Dilatation und Dysfunktion
- supraventrikuläre Rhythmusstörungen
- ventrikuläre Rhythmusstörungen/plötzlicher Herztod
- Weitere mögliche Komplikationen:13
- residuale rechtsventrikuläre Ausflusstraktobstruktion
- residualer VSD
- Aortenwurzeldilatation
- linksventrikuläre Dysfunktion
- Endokarditis (selten)
Hausärztliche Verlaufskontrollen
- Hausärztliche Verlaufskontrollen sollten umfassen:
- Anamnese hinsichtlich Veränderungen von Symptomatik und körperlicher Belastbarkeit
- klinische Untersuchung auf:
- Zeichen der Herzinsuffizienz
- Veränderungen des Blutdrucks
- Veränderungen des Auskultationsbefundes (siehe auch Artikel Herzgeräusche bei Erwachsenen)
- EKG (siehe auch Checkliste EKG)
- bei V. a. Arrhythmien evtl. ergänzend Langzeit-EKG
- Belastungstests eher durch Spiroergometrie beim EMAH-Spezialisten
Mögliche sportliche Aktivitäten
Klassifizierung sportlicher Aktivitäten22
- Gruppe 1: hohe dynamische und hohe statische Belastung
- Abfahrtsskilauf, Boxen, Eisschnelllauf, Fechten, Ringen, Rudern, Rennradfahren
- Gruppe 2: hohe dynamische und geringe statische Belastung
- Ballsportarten (Fußball, Volleyball, Handball, Hockey, Tennis, Basketball, Badminton), Laufen (kein Sprint), Radfahren, Tanzen, Schwimmen, Skilanglauf, Skaten, Tischtennis
- Gruppe 3: hohe statische und geringe dynamische Belastung
- Bogenschießen, Bodybuilding, Geräteturnen, Gewichtheben, Reiten (Galopp und Dressur), Segeln, Surfen, Skispringen, Tauchen, Wasserski
- Gruppe 4: geringe dynamische und geringe statische Belastung
- Wandern, Golfen, Kegeln, Bowling, Billard, Schießen, Eisstockschießen (Curling), ggf. Gymnastik mit geringer Intensität
- Gruppe 5: Klassifikation nicht möglich
- Turnen, Gymnastik, Ballett (Koordination und Flexibilität im Vordergrund, je intensiver das Training, desto höher die statische Belastung)
Sportliche Aktivitäten bei Fallot-Tetralogie
- Sport möglich in den Gruppen 2, 4 und 5 unter folgenden Voraussetzungen:23
- unauffälliges 24-Stunden-EKG
- normale Belastungsuntersuchungen
- Druck in der rechten Herzkammer unter 40 mmHg
- keine bedeutsame Undichtigkeit der Pulmonalklappe (Pulmonalklappeninsuffizienz)
- kein oder nur geringer Restshunt (VSD).
- Sport aus der Gruppe 2, 4 oder 5 nicht als Wettkampf, sondern nur als lockere Freizeitbeschäftigung unter folgenden Voraussetzungen:23
- systolischer Druck in der rechten Herzkammer > halber systolischer Blutdruck
- erhebliche Pulmonalklappeninsuffizienz.
- Kein Sport:23
- bei belastungsabhängigen Herzrhythmusstörungen.
Risiko in der Schwangerschaft
- Bei den meisten Patientinnen mit angeborenem Herzfehler ist eine Schwangerschaft möglich, es bedarf aber einer vorherigen Beratung und Risikostratifizierung.4
- Eine korrigierte Fallot-Tetralogie ohne Residualläsion wie schwere Pumonalklappeninsuffizienz oder rechtsventrikuläre Dysfunktion gehört zu den Herzfehlern mit niedrigem Risiko für kardiale Komplikationen/Tod (> 1 ‰ und < 1 %).24
Endokarditisprophylaxe
- Eine Endokarditisprophylaxe ist indiziert bei:1,20
- nicht korrigierten Patienten
- Patienten 6 Monate nach der Korrekturoperation
- Patienten mit operativem oder interventionellem Pulmonalklappenersatz.
Patienteninformationen
Patienteninformationen in Deximed
Illustrationen
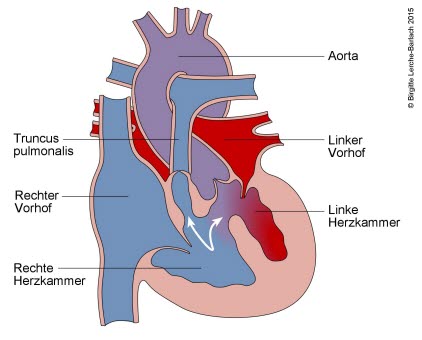
Fallot-Tetralogie

Das Herz

Quellen
Leitlinien
- Deutsche Gesellschaft für Pädiatrische Kardiologie. Fallot'sche Tetralogie. Stand 2011. www.kinderkardiologie.org
- Deutsche Gesellschaft für Pädiatrische Kardiolgie. Abklärung einer Zyanose im Kindes- und Jugendalter. AWMF-Nr. 023-002. S2k, Stand 2017. www.awmf.org
- Deutsche Gesellschaft für Pädiatrische Kardiologie. Abklärung eines Herzgeräusches im Kindes- und Jugendalter. AWMF-Nr. 023-001. S2k, Stand 2017. www.awmf.org
- Deutsche Gesellschaft für Pädiatrische Kardiologie. Familienorientierte Rehabilitation (FOR) bei Herz- und Kreislauferkrankungen im Kindes- und Jugendalter und spezielle Rehabilitation im Jugend– und jungen Erwachsenenalter (JEMAH-Patienten). AWMF-Nr. 023-031. S2k, Stand 2017. www.awmf.org
Literatur
- Deutsche Gesellschaft für Pädiatrische Kardiologie. Fallot'sche Tetralogie. Stand 2011. www.kinderkardiologie.org
- Lindinger A, Schwedler G, Hense H. Angeborene Herzfehler in Deutschland. Kardiologe 2011; 5: 325-333. doi:10.1007/s12181-011-0370-y DOI
- Apitz C, Webb GD, Redington AN. Tetralogy of Fallot. Lancet 2009; 374: 1462-71. PubMed
- Bouchardy J, Pretre R. Behandlung angeborener Herzfehler beim Erwachsenen. Schweiz Med Forum 2014; 14: 311-313. medicalforum.ch
- Bassett AS, Chow EW, Husted J, Weksberg R, Caluseriu O, Webb GD, Gatzoulis MA. Clinical features of 78 adults with 22q11 deletion syndrome. Am J Med Genet A 2005;138:307-313 PubMed
- Bhimji S. Tetralogy of Fallot in adults. Medscape, updated Nov 13, 2018. Zugriff 21.03.2020. emedicine.medscape.com
- Deutsche Gesellschaft für Pädiatrische Kardiologie. Abklärung einer Zyanose im Kindes- und Jugendalter. AWMF-Nr. 023-002. Stand 2017. www.awmf.org
- Abdul-Khaliq H, Berger F. Angeborene Herzfehler: Die Diagnose wird häufig zu spät gestellt. Dtsch Arztebl 2011; 108: A-1683. www.aerzteblatt.de
- Tabin R. Pädiatrie: Früherfassung und Behandlung von angeborenen Herzfehlern verbessern!. Swiss Med Forum 2006; 06: 31-32. doi:10.4414/smf.2006.05747 DOI
- Ulmer H. Fallot’sche Tetralogie - ein angeborener Herzfehler mit vielen Gesichtern. Deutsche Herzstiftung, Herzblatt 1, 2011. www.herzstiftung.de
- Deutsche Gesellschaft für Pädiatrische Kardiologie. Abklärung eines Herzgeräusches im Kindes- und Jugendalter. AWMF-Nr. 023-001. Stand 2017. www.awmf.org
- Yuan SM, Shinfeld A, Raanani E. The Blalock-Taussig shunt. J Card Surg 2009;24:101-108. PubMed
- Baumgartner H, Bonhoeffer P, De Groot N, et al. ESC Guidelines for the management of grown-up congenital heart disease (new version 2010): the Task Force on the Management of Grown-up Congenital Heart Disease of the European Society of Cardiology (ESC). Eur Heart J 2010;31:2915–57. www.escardio.org
- Gatzoulis MA, Balaji S, Webber SA, Siu SC, Hokanson JS et al. Risk factors for arrhythmia and sudden cardiac death late after repair of tetralogy of Fallot: a multicentre study. Lancet 2000; 356: 975-81. PubMed
- Daliento L. Total correction of tetralogy of Fallot: late clinical follow-up. Ital Heart J 2002; 3: 24-7. PubMed
- Therrien J, Marx GR, Gatzoulis MA. Late problems in tetralogy of Fallot--recognition, management, and prevention. Cardiol Clin 2002; 20: 395-404. PubMed
- Kompetenznetz angeborene Herzfehler. Die Vermessung des Herzens - Künstliche Intelligenz ermittelt Prognose für ToF-Patienten. Zugriff 21.03.2020. www.kompetenznetz-ahf.de
- Diller G, Orwat S, Vahle J, et al. Prediction of prognosis in patients with tetralogy of Fallot based on deep learning imaging analysis. Heart 2020. doi:10.1136/heartjnl-2019-315962 DOI
- Deutsche Gesellschaft für Pädiatrische Kardiologie. Familienorientierte Rehabilitation (FOR) bei Herz- und Kreislauferkrankungen im Kindes- und Jugendalter und spezielle Rehabilitation im Jugend– und jungen Erwachsenenalter (JEMAH-Patienten). AWMF-Nr. 023-031. Stand 2017. www.awmf.org
- Diller GP, Breithardt G, Baumgartner H. Congenital heart defects in adulthood. Dtsch Arztebl Int 2011; 108: 452-459. doi:10.3238/arztebl.2011.0452 DOI
- Tutarel O, Bauer U, Diller G. Erwachsene mit angeborenen Herzfehlern: Was zu beachten ist. Dtsch Arztebl 2018; 115: 26-32. doi:10.3238/PersKardio.2018.03.30.05 DOI
- Kinderherzstiftung. Herzfehler und Sport. Zugriff 21.03.2020. www.kinderherzstiftung.de
- Deutsche Herzstiftung. Herzfehler und Sport. Fallot'sche Tetralogie. Zugriff 21.03.20. www.herzstiftung.de
- Uebing A, Gatzoulis M, von Kaisenberg C, et al. Mutterschaft mit angeborenem Herzfehler. Dtsch Arztebl 2008; 105: 347-354. doi:10.3238/arztebl.2008.0347 DOI
Autoren
- Michael Handke, Prof. Dr. med., Facharzt für Innere Medizin, Kardiologie und Intensivmedizin, Freiburg i. Br.
- Bjørnar Grenne, Sørlandet sykehus HF Arendal