Zusammenfassung
- Definition: Die Ruptur des vorderen Kreuzbands kann isoliert auftreten, häufig aber mit anderen Begleitverletzungen des Kniegelenks.
- Häufigkeit: In Deutschland treten etwa 50.000 VKB-Rupturen pro Jahr auf.
- Symptome: Eine akute Verletzung verursacht Schmerzen, Schwellungen, Funktionsverlust und ein Instabilitätsgefühl im Kniegelenk.
- Befunde: Bewegungseinschränkung, Schwellung, Hämarthrosbildung, Instabilität.
- Diagnostik: Klinische Untersuchung aller Strukturen des Kniegelenks, Röntgen in 2 Ebenen und MRT.
- Therapie: Bei jungen, sportlich aktiven Patienten in der Regel operative Rekonstruktion, bei geringem Anspruch ans Kniegelenk konservatives Prozedere möglich.
Allgemeine Informationen
Definition
- Komplette oder partielle Ruptur des vorderen Kreuzbandes (VKB), evtl. mit Abrissfraktur
- In der Regel als Folge einer akuten, kontaktlosen Dezelerationsverletzung mit kombiniertem Valgus- und Außenrotationsstress1
- Die Verletzung kann isoliert auftreten, häufiger sind allerdings kombinierte Kapsel-Band-Verletzungen.
- häufig Mitbeteiligung von medialem Kollateralband, Innenmeniskus, posteromedialer Kapsel und/oder hinterem Kreuzband
- Das vordere Kreuzband ist die primäre stabilisierende Struktur im Kniegelenk.
- Es begrenzt die ventrale Translation (Vorgleiten) und Rotation des Kniegelenks.2
Häufigkeit
- Inzidenz
- etwa 50.000 VKB-Rupturen pro Jahr in Deutschland 3
- Alter und Geschlecht
- Häufige Sportverletzung
- etwa 70 % Nichtkontakt-Unfälle7
Klinische Anatomie
- Das Kniegelenk wird aus Tibia, Femur und Patella gebildet.
- Das Gelenk wird durch das mediale und das laterale Kollateralband sowie durch das vordere und das hintere Kreuzband stabilisiert.
- Innen- und Außenmeniskus wirken stoßabsorbierend und sorgen für eine gleichmäßige Verteilung der Gewichtsbelastung.
Funktion des vorderen Kreuzbandes
- Lage
- zentral im Kniegelenk
- intrakapsulär, aber außerhalb der Synovialflüssigkeit
- Verlauf
- vom vorderen Tibiaplateau nach schräg oben und hinten zur lateralen Femurkondyle
- Funktion
- Verhindert ein Vorgleiten der Tibia gegenüber dem Femur sowie eine Innenrotation der Tibia.
- Beitrag zur anterolateralen Rotationsstabilität
- Aufbau
- zwei Hauptbündel
- Ein Teil des Bandes stabilisiert das Knie bei Extension, ein anderer bei Flexion.
Ätiologie und Pathogenese
- Der Verletzungsmechanismus ist in der Regel eine Außenrotation des Beines mit Valgusstress bei fixiertem Fuß.5
- Beispiele:
- Hängenbleiben der Skispitze beim Skifahren
- Stollenschuh beim Fußballer bleibt im Rasen hängen.
- Beispiele:
- Eine Rotation des Beins bei fixiertem Fuß verursacht häufig kombinierte Verletzungen.
- Eine Hyperextension des Knies kann isolierte Verletzungen verursachen.
- Kontaktverletzungen machen 30 % aller Verletzungen aus, während die restlichen 70 % kontaktlose Verletzungen sind.7
- Es gibt verschiedene Theorien zum Unterschied der Geschlechter bei Verletzungen des vorderen Kreuzbandes.8-9
- u. a. weniger stabilisierende Muskulatur oder schwächeres Bindegewebe bei weiblichen Athleten
- Die Intensität der körperlichen Aktivität, die zu Verletzungen führt, ist dabei von Bedeutung.
- Das Risiko einer Verletzung ist beim Wettkampf im Vergleich zum Training 3- bis 5-mal höher.10
- Bei Kindern resultieren solche Verletzungsmechanismen häufig in Abrissfrakturen anstelle von Bandverletzungen.11
- Das vordere Kreuzband hat eine gute Durchblutung.
- Der Riss führt schnell zu einem Hämarthros.
Prädisponierende Faktoren
- Sport
- Inadäquate Beinmuskulatur, insbesondere ischiocrurale Muskulatur5
- Verletzungsträchtige Bodenbeläge
- Kunstrasen, Teppich5
Klassifikation
- Wichtig für eine mögliche Naht vom VKB ist das Alter der Ruptur.
- frisch: < 3 Wochen
- Naht theoretisch möglich
- chronisch: > 3 Wochen5
- frisch: < 3 Wochen
ICPC-2
- L96 Akuter Kniebinnenschaden
ICD-10
- S83 Luxation, Verstauchung und Zerrung des Kniegelenkes und von Bändern des Kniegelenkes
- S83.5 Verstauchung und Zerrung des Kniegelenkes mit Beteiligung des (vorderen) (hinteren) Kreuzbandes
- S83.53 Riss des vorderen Kreuzbandes (VKB; Ligamentum cruciatum anterius), partiell oder komplett
- S83.7 Verletzung mehrerer Strukturen des Knies
- inkl. Verletzung des (Außen-)/(Innen-)Meniskus in Kombination mit (Seiten-)/(Kreuz-)Bändern
- S83.5 Verstauchung und Zerrung des Kniegelenkes mit Beteiligung des (vorderen) (hinteren) Kreuzbandes
Diagnostik
Leitlinie: Diagnostik5
- Da die operative Therapie bei der VKB-Ruptur einen hohen Stellenwert hat und diese bei zeitnahem Einleiten nach der Verletzung mehr Aussicht auf Erfolg hat, ist eine rasche Diagnosestellung wichtig.
- Daher wird bei Verdacht auf VKB-Ruptur eine zeitnahe bildgebende Diagnostik empfohlen.
Diagnostische Kriterien
- Typische Anamnese mit Verletzungsmechanismen, die den Verdacht auf eine Kreuzbandverletzung liefern.
- Positiver Lachman-Test
- Bestätigung durch MRT
Differenzialdiagnosen
- Andere gleichzeitige Verletzungen
- mediales Kollateralband
- Innenmeniskus
- posteromediale Kapsel
- posterolateraler Fortsatz
- hinteres Kreuzband
- Aktivierte Gonarthrose
- Aplasie des VKB
- Frakturen des Kniegelenks
- Verletzungen des Streckapparats (Patellarsehne, Quadrizepssehne)
Anamnese
- Den Unfallmechanismus genau rekonstruieren.
- wichtige Hinweise auf möglicherweise verletzte Strukturen
- Abklärung eines Wege- bzw. Arbeitsunfalls
- Vorstellung bei D-Arzt zwingend notwendig
Akute Verletzung
- Häufig akut und „dramatisch“ mit hörbarem Knacken
- Knieschmerzen
- Die Betroffenen sind nicht in der Lage, ihre Aktivität fortzusetzen.
- Instabilitätsgefühl
- Schwellung
- Hämarthros durch starke Durchblutung des VKB
- Blockadegefühl
Chronische Verletzung
- Instabilität, persistierende Schmerzen und Schwellneigung im Kniegelenk
- Ein eindeutiges Trauma muss nicht vorliegen.
- Der Kreuzbandriss kann auch Folge mehrerer eher kleinerer Verletzungen sein.
- Bei einer früheren Verletzung ist keine genaue Diagnose gestellt worden.
- Die konservative Behandlung hat nicht zur gewünschten Stabilität geführt.
Klinische Untersuchung
- Aufgrund häufiger Begleitverletzungen ist eine Untersuchung aller Kniegelenksstrukturen sinnvoll.
- 60–75 % aller Verletzungen des vorderen Kreuzbandes sind mit gleichzeitigen Meniskusverletzungen verbunden.
- bis zu 46 % mit Kollateralbandverletzungen
- 5–24 % mit dem vollständigen Abriss eines Kollateralbandes12
Akute Verletzung
- Hämarthrosentwicklung innerhalb weniger Stunden
- Stabilitätstests können in der akuten Phase aufgrund der Schmerzen schwer durchzuführen und zu interpretieren sein.
- Wiederholung nach 3–4 Tagen
- Einschränkung der Kniegelenksbeweglichkeit
- Bei VKB-Ruptur ist vor allem die Extension eingeschränkt.2
- Detaillierte Beschreibung der indizierten klinischen Tests siehe Abschnitt Kreuzbandtests.
Chronische Verletzung
- Instabilität im Knie
- Siehe Abschnitt Kreuzbandtests.
Leitlinie: Notwendige Untersuchungen5
- Klinische Untersuchung
- Inspektion und Palpation
- Weichteilschwellung
- Kontusionsmarken
- Ergusspalpation
- Thrombosezeichen
- Palpation der Seitenbandansätze (Schmerzpunkte, evtl. Defekte im Bandverlauf)
- Palpation des Gelenkspaltes (Schmerzpunkte, evtl. Defekte im Bandverlauf)
- Meniskustests
- Aktive und passive Bewegungsprüfung
- Betrachtung des Gangbildes, Beachtung einer evtl. Schonhaltung
- Bei schmerzbedingter Einschränkung der Untersuchungsfähigkeit:
- Wiederholung der Untersuchung im Intervall, meist nach einigen Tagen nach Schonung, Gehstützen und Schmerzbehandlung
- Stabilitätsprüfung im Seitenvergleich
- alle Prüfungen stets am entspannten liegenden Patienten unter bestmöglicher Vermeidung von Schmerzen
- Nutzung einer für andere Maßnahmen notwendigen Narkose zur Stabilitätsprüfung und Dokumentation
- z. B. bei osteosynthetischer Versorgung von Kniegelenksfrakturen
- Varus- und Valgusaufklappung
- in Streckung und Überstreckung (falls möglich)
- in Beugung des Kniegelenkes
- vordere und hintere Schublade in 90-Grad-Beugung
- Lachman-Test: vordere tibiale Translation in 20- bis 30-Grad-Beugung
- Pivot-Shift-Test: Subluxationstest
Kreuzbandtests
- Entscheidend für die Auswertung der Tests ist, dass sie sanft und vorsichtig durchgeführt werden, und dass die Patienten entspannt sind.
- Wenn die Patienten angespannt sind, kontrahieren die Muskeln, was zu einem falsch negativen Ergebnis führen kann.
- Lachman-Test
- Gilt als der beste Test in der akuten Phase.13
- Durchführung
- Kniekehle des Patienten über das Knie vom Untersucher Knie legen.
- dadurch Beugung des Knies des Patienten um 20–30 Grad
- Fixierung des Oberschenkels mit einer Hand knapp über dem Knie
- Verschiebung des Unterschenkels nach vorne und hinten
- Dokumentation des Anschlags: fest – weich – kein Anschlag
- Kniekehle des Patienten über das Knie vom Untersucher Knie legen.
- Fehlender Anschlag oder ein weicherer Anschlag mit höherer Verschiebbarkeit im Seitenvergleich deutet auf eine Ruptur des VKB hin.
- Lachman positiv
- Sensitivität von 86 % und Spezifität von 91 %14
- Pivot-Shift-Test
- Gilt als der beste Test bei chronischen Beschwerden und unter Anästhesie.13
- Häufig schmerzhaft für die Patienten und daher bevorzugt unter Anästhesie durchführen.
- Veranschaulicht die Instabilität bei einer Verletzung des vorderen Kreuzbandes.
- Durchführung
- Patient in Rückenlage
- Beginn mit einer 45-Grad-Beugung des Knies des Patienten
- Streckung vom Knie bei gleichzeitigem Valgusdruck auf die Tibia sowie einer Innenrotation der Tibia
- bei einer Beugung von 20–30 Grad Subluxation des lateralen Anteils der Tibia nach ventral
- Sensitivität von 27–95 % (durchschnittlich 62 %) und Spezifität von 97–99 %15
- Gilt als der beste Test bei chronischen Beschwerden und unter Anästhesie.13
- Stabilität beim vorderen Schubladentest15
- Zeigt fehlende Stabilisierung des VKB bei ventraler Translationsbewegung an.
- Durchführung
- Patient in Rückenlage
- Bein anwinkeln, Fuß aufstellen.
- Untersucher setzt sich auf den Fuß, um das Bein zu fixieren.
- Unterschenkel umgreifen, Daumen auf Tuberositas tibias.
- Beweglichkeit des Unterschenkels nach ventral im Seitenvergleich untersuchen.
- positiver Test: vermehrte Verschiebbarkeit im Seitenvergleich
- Ein positives hinteres Schubladensymptom deutet auf eine Ruptur des hinteren Kreuzbandes hin.
- Sensitivität von 62 % und Spezifität von 88 %14
Leitlinie: Fallstrick beim vorderen Schubladentest5
- Scheinbare vordere Schublade bei hinterer Kreuzbandruptur und hinterer Schublade als Ausgangsposition der Translationsbewegung
- Bei adäquatem Trauma und anhaltender Symptomatik sollte eine eindeutige Diagnose gestellt werden.
- z. B. Wiederholung der klinischen Untersuchung im Intervall, frühzeitige MRT
Seitenstabilität
- Seitliche Instabilität bei gestecktem Knie
- Deutet auf eine schwere Verletzung mit einer Ruptur des Kreuzbandes, eines Kollateralbandes und der Kapsel hin.
- Seitliche Instabilität erst bei Kniebeugung von 20–30 Grad
- Deutet auf eine Verletzung des medialen bzw. lateralen Kollateralbandes hin.
- Große Instabilität deutet auf eine Kreuzbandverletzung hin.
Diagnostik beim Spezialisten
Leitlinie: Bildgebung/Labor5
- Bildgebung
- Röntgen zum Frakturausschluss, Kniegelenk in 2 Ebenen
- knöcherne Bandausrisse (Eminentiafraktur, Avulsionsfraktur des hinteren Kreuzbandes, Segond-Frakturen)
- tibiale Avulsion des VKB-Ansatzes
- Computertomografie bei Verdacht auf knöcherne Läsionen
- MRT bei klinischem Verdacht auf Instabilität oder Beschwerdepersistenz
- Röntgen zum Frakturausschluss, Kniegelenk in 2 Ebenen
- Laboruntersuchung
- unter Berücksichtigung von Alter und Begleiterkrankungen der Patienten
- Laboruntersuchungen im Hinblick auf eine geplante Operation
- Gerinnung, Hämoglobin etc.
Indikationen zur Überweisung
- Bei Verdacht auf Kreuzbandverletzung oder komplexe Kapsel-Band-Verletzung des Kniegelenkes
- Bei Hämarthros
Checkliste zur Überweisung
Ligamentverletzung
- Zweck der Überweisung
- Bestätigende Diagnostik? Konservative Therapie? Operative Therapie?
- Anamnese
- Beginn und Dauer: frisch oder chronisch? Trauma-Mechanismus?
- Schmerzen? Schmerzauslösende Situationen? Gelenkerguss: wie schnell? Gelenkblockaden? Instabilität?
- Verlauf und Entwicklung? Anhaltende Beschwerden?
- Sonstige relevante Erkrankungen?
- Regelmäßige Medikamente?
- Folgen: Funktionsverlust? Arbeitsunfähigkeit?
- Klinische Untersuchung
- Akutes oder chronisches Stadium?
- Lokalisierung der Schmerzen? Schmerzempfindliche Gelenklinie? Schwellung? Eingeschränkte Beweglichkeit? Hängefuß?
- Meniskusschmerzen oder -klicken bei Rotation während der Bewegung?
- Seitenstabilität (Kollateralband)?
- Lachman-Test, Schubladentests (Kreuzband)?
- Ergänzende Untersuchungen
- MRT des Kniegelenkes? Ergebnis?
- Röntgen: Fraktur?
Therapie
Therapieziele
- Symptome lindern.
- Funktion wiederherstellen.
- Komplikationen verhindern.
Allgemeines zur Therapie
- Das Therapieregime (operativ vs. konservativ) nach gesicherter VKB-Ruptur wird weiterhin diskutiert.5
- Die operative Therapie ist die häufigere Behandlungsmethode, die insbesondere bei jungen und aktiven Patienten notwendig ist, um eine sichere Rückkehr zur Aktivität unter Minderung des Risikos von Folgeschäden zu ermöglichen.5
- Akutbehandlung
- Entlastung, Ruhe, Kühlung, Kompression, Hochlagerung und Verwendung einer Orthese
- Gehstützen bei Bedarf
- Thromboseprophylaxe
- bei Bedarf entlastende Punktion
- bei Bedarf Analgetika
- Entlastung, Ruhe, Kühlung, Kompression, Hochlagerung und Verwendung einer Orthese
- Rehabilitation: Übungen und Training beginnen, sobald die akute Phase vorbei ist.
- Therapeutische Fortschritte haben dazu geführt, dass das Alter nicht mehr als entscheidender Faktor bei der Entscheidung für oder gegen eine Operation angesehen wird.
Empfehlungen für Patienten
- Konservative Therapie
- Stärkung der hinteren Oberschenkelmuskulatur
- Postoperativ
- schnellstmögliche Mobilisierung und Rehabilitation des Knies
- Rehabilitation über ½–1 Jahr, um eine Quadrizepsatrophie zu verhindern.
- Punktion eines Ergusses, wenn Hämarthros zu Schmerzen und Bewegungseinschränkungen führt.
- Eine Immobilisierung des Knies ist unnötig.
- Gehhilfen nur für kurze Zeit, wenn die Patienten Schmerzen beim Auftreten haben.2
Medikamentöse Therapie
- In der akuten Phase können Novaminsulfon oder NSAR schmerzlindernd wirken.
- Novaminsulfon 500 mg, Einzeldosis 1–2 Tabl., Höchstdosis 8 Tabl./Tag
- Ibuprofen 1.200 mg als Anfangsdosis, danach 1.800–2.400 mg tgl., verteilt auf 3–4 Dosen
- Naproxen 375–500 mg als Anfangsdosis, danach 750–1.000 mg tgl., verteilt auf 2 Dosen
- Leitliniengerechte Thromboseprophylaxe (Frühmobilisation, Anleitung zu Eigenaktivierung der Wadenmuskulatur und medikamentöse Thromboseprophylaxe)16
Konservative Therapie
- Bei der Entscheidung zur konservativen Therapie sind engmaschige Kontrollen nötig, um bei Versagen frühzeitig eine operative Therapie einzuleiten.5
- Insbesondere die Instabilität ist ein Risikofaktor für Folgeverletzungen und die Indikation für ein operatives Vorgehen.
- Indikationen für eine konservative Therapie5
- geringe Instabilität
- niedriges Aktivitätsniveau
- vorbestehende höhergradige Gonarthrose
- hohes Alter (immer biologisch zu beurteilen)
- Es besteht keine generelle Altersbeschränkung für ein operatives Vorgehen.17
- allgemeine Kontraindikationen gegen eine Operation, z. B. florider Infekt
- Vorgehen5
- Frühfunktionelle Therapie wird sofort begonnen.
- schmerzadaptierter, abgestufter Belastungsaufbau
- Koordinations- und Propriozeptionstraining
- Muskelaufbau
- Bewegungsorthese
- Immobilisierende Verbände sind in der Regel nicht notwendig.
- Frühfunktionelle Therapie wird sofort begonnen.
- Dauer: Entspricht etwa operativer Nachbehandlung.
Operative Therapie
- Die Indikation zu einer operativen Therapie ist immer individuell zu stellen.18
- Ziel: Übungsstabile Versorgung mit der Möglichkeit zur frühfunktionellen Bewegungstherapie und rascher Belastung5
- Reduktion von instabilitätsbedingten Folgeschäden wie Meniskusrissen, Knorpelverletzungen und sekundärer Gonarthrose
- Ein protektiver Effekt ist insbesondere für junge, sportlich aktive Patienten nachgewiesen.19
- Reduktion von instabilitätsbedingten Folgeschäden wie Meniskusrissen, Knorpelverletzungen und sekundärer Gonarthrose
- Indikationen für eine Operation5
- junges Alter
- hohe Anforderungen an die Kniefunktion in der Zukunft
- Sportler, körperlich anstrengender Beruf
- begleitende Meniskusläsion
- komplexe Kapsel-Band-Verletzung
- Instabilität
Chirurgische Technik20
- Zum geeigneten Operationszeitpunkt gibt es keine klaren Empfehlungen.5
- innerhalb der ersten 48 Stunden
- insbesondere bei osteochondralen oder Meniskus-Begleitverletzungen
- nach Abklingen der Entzündungsphase mit frei beweglichem Kniegelenk
- innerhalb der ersten 48 Stunden
- Es gibt viele verschiedene Operationstechniken ohne eindeutige Überlegenheit eines Verfahrens.21
- Die Wahl des Operationsverfahrens ist abhängig von der Erfahrung des Operateurs und dem Patientenwunsch nach Aufklärung über Vor- und Nachteile der jeweiligen Operationsmethoden.
- Zurzeit existieren nur sehr wenige Untersuchungen nach Kreuzbandoperationen mit einem Nachuntersuchungszeitraum von mehr als 10 Jahren.5
- Die Hamstring-Plastik wird aktuell am häufigsten angewendet.
- Kreuzbandplastik aus Sehnen des M. gracilis und/oder des M. semitendinosus22
- anatomisch genaue und mechanisch stabile Implantation möglich
- Innerhalb eines Zeitraumes von ca. 1 Jahr bilden sich neue Sehnen, und die Muskelfunktion bleibt erhalten.
- Kreuzbandplastik aus Sehnen des M. gracilis und/oder des M. semitendinosus22
- Patellasehnen-Transplantat oder Quadrizepssehnen-Transplantat
- Dies war früher die am häufigsten verwendete Technik.22
- Vorteil: keine Schwächung der Kniebeuge-Muskulatur (vor allem für Profisportler relevant)
- Nachteil: teilweise anteriorer Knieschmerz
- Naht des VKB
- nur bei frischen (< 3 Wochen) Rupturen
- verschiedene Nahttechniken
- z. B. Refixation des VKB Stumpfes mit gleichzeitger intraligamentärer dynamischer Stabilisierung23
- Künstliches Kreuzband
- bisher über mittleren Beobachtungszeitraum gleich gute Ergebnisse wie Allograft-Kreuzbänder24
Kreuzbandverletzungen bei Kindern25
- Kinder < 12 Jahren: meistens knöcherne Bandausrissen ohne Ruptur
- in der Regel operative Refixation des Knochenfragmentes
- Kinder > 12 Jahren: eher Rupturen als Bandausrisse
- Problem bei operativer Versorgung
- Bohrkanäle durch Wachstumsfugen
- Metaanalyse früher bzw. späterer Operation versus konservativer Behandlung
- beste Ergebnisse bei frühzeitiger Operation26
Rehabilitation, postoperativ
- Postoperative Lagerung in Streckstellung, damit die Kreuzbandplastik einheilen kann.
- Je nach OP-Verfahren möglichst frühzeitig mit Bewegungstherapie beginnen.
- Intensive Physiotherapie mit Schulung der Propriozeption und Kraftaufbau
- Kniebelastende Sportarten sollten frühestens nach 6 Monaten wieder ausgeübt werden.5
- Im Leistungssport sind vorher spezielle Back-To-Sports-Test empfohlen.27
Physiotherapie
- Transplantat bzw. Kniegelenk nicht überlasten, während gleichzeitig eine schnelle Wiederherstellung der Beweglichkeit, der Muskelkraft und des Gleichgewichts stattfindet.
- Frühe passive Bewegungen in der ersten Zeit nach der Operation werden als sinnvoll angesehen. In einer Studie konnten allerdings keine besonderen Vorteile dieser Maßnahme festgestellt werden.28
- In der ersten Zeit nach der Operation sind Gehhilfen erforderlich.
- Die meisten Rehabilitationsprogramme beinhalten ein 10- bis 12-wöchiges intensives Krafttraining.
- Eine kanadische Studie zu „Freizeitsportlern“ hat gezeigt, dass ein auf Selbsttraining basierendes Rehabilitationsprogramm – wenn auch mit einigen Einheiten mit einem Physiotherapeuten – akzeptable 3-Monats-Ergebnisse liefert.29
Prävention
- Koordinationstraining zur Verbesserung der neuromuskuläre Kontrolle des Kniegelenkes30
- Für einige Sportarten gibt es bereits sportspezifischer Trainingsprogramme.31
- z. B. FIFA 11+ für Fußball
- Kniebandage kann Propriozeption verbessern.32
- Mechanisch stabilisierende Knieorthesen sind ohne Effekt.33
- Aufwärmprogramm mit wiederholten schnellen Kontraktionen der Kniebeuger und -strecker, Krafttraining und Gleichgewichtsübungen.34
Verlauf, Komplikationen und Prognose
Verlauf
- Bei unzureichender Behandlung kann sich eine chronische Instabilität mit daraus resultierenden Verletzungen entwickeln.
- Je häufiger akute Subluxationsereignisse auftreten, desto stärker die Kniebinnenschädigungen.19
- Eine Implantatentfernung ist im Allgemeinen nicht erforderlich.
Komplikationen
- Thrombose/Embolie
- Chronische Instabilität
- Meniskusverletzung
- Kraftminderung
- Sekundäre Gonarthrose
-
- nach operativer Rekonstruktion einer isolierten VKB-Ruptur
- 0–13 % der Patienten nach 10 Jahren35
- bei kombinierter Kreuzband- und Meniskusverletzung
- 21–48 % der Patienten nach 10 Jahren35
- Rekonstruktion des vorderen Kreuzbandes reduziert das Risiko einer Arthroseentwicklung im Vergleich zum konservativen Vorgehen.36
- nach operativer Rekonstruktion einer isolierten VKB-Ruptur
- Implantatversagen/Re-Ruptur
Prognose
- Abhängig von primärer Instabilität, Konstitutionstyp und Begleitverletzungen5
- Die meisten Patienten erreichen nach einer Kreuzbandrekonstruktion mit moderner Technik (Patellasehne, Hamstring) und nach einer Beobachtungszeit von 6–8 Jahren eine gute Stabilität im Knie.
- Erneute Ruptur
- Arthroseentwicklung
- Patienten ohne Operation
- Zurzeit gibt es wenige Untersuchungen nach Kreuzbandoperationen mit einem Nachuntersuchungsverlauf von 6–10 Jahren.
- Konservativ behandelte Patienten, die ein hohes Leistungsniveau anstreben, müssen zu einem großen Prozentsatz nachoperiert werden.5
- Ca. die Hälfte scheint schlechtere Ergebnisse zu haben als Patienten, die operiert wurden.38
Patienteninformationen
Patienteninformationen in Deximed
Illustrationen
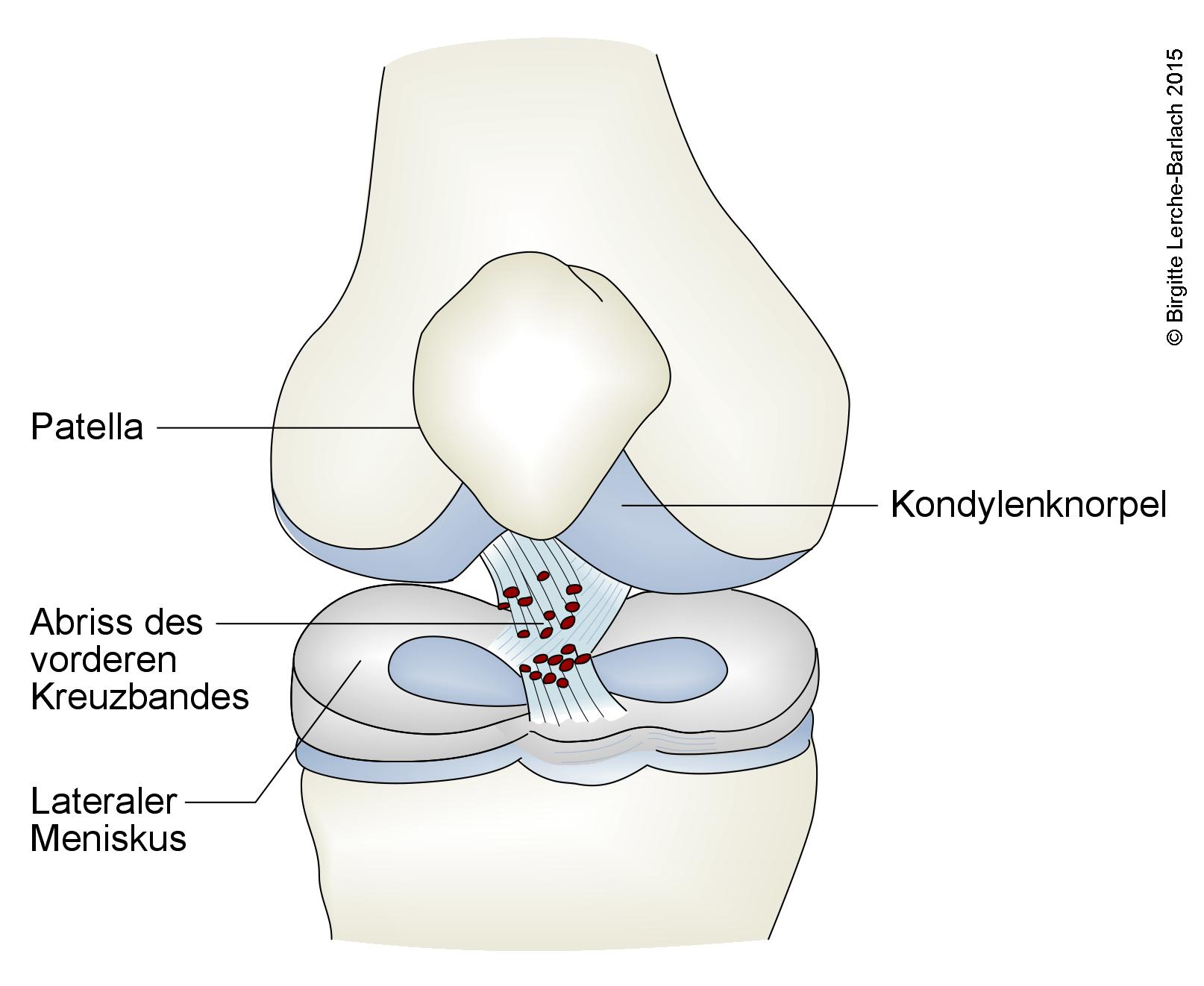
Knie, Ruptur aller Fasern im vorderen Kreuzband
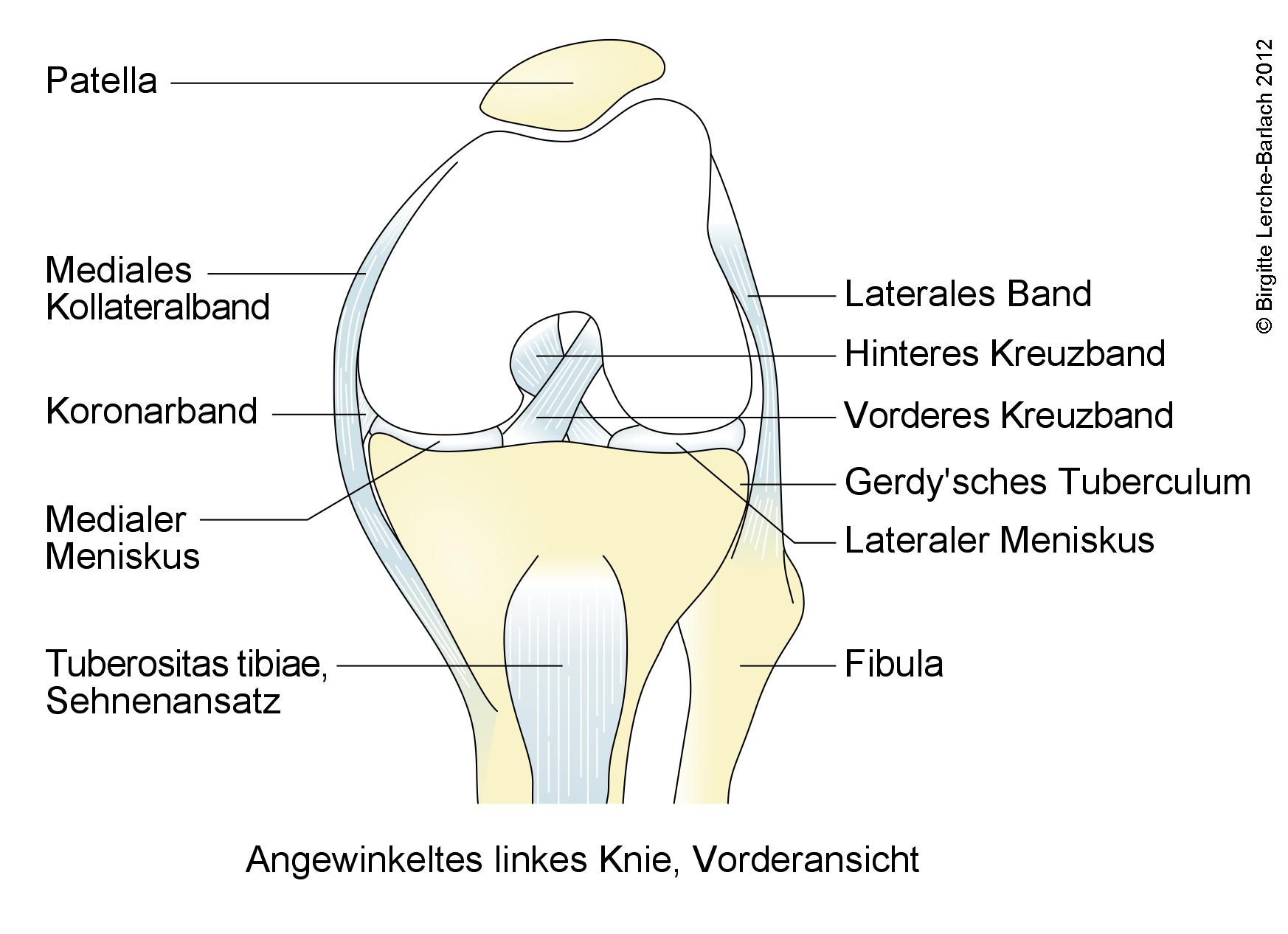
Knie, angewinkeltes linkes Knie, Vorderansicht
Quellen
Leitlinien
- Deutsche Gesellschaft für Unfallchirurgie. Vordere Kreuzbandruptur, AWMF-Leitlinie Nr.012-005. S1, Stand 2018. www.awmf.org
- Deutsche Gesellschaft für Unfallchirurgie. Hintere Kreuzbandruptur, AWMF-Leitlinie 012-029. S1, Stand 2018. www.awmf.org
- AWMF Arbeitsgem. der Wiss. Medizin. Fachgesellschaften. S3-Leitlinie Prophylaxe der venösen Thromboembolie. AWMF-Leitlinie 003-001, Stand 2015. www.amwf.org
Literatur
- Boden BP, Dean GS, Feagin JA, et al. Mechanisms of anterior cruciate ligament injury. Orthopedics. 2000;23:573-578. PubMed
- Cimino F, Volk BS, Setter D. Anterior cruciate ligament injury: diagnosis, management, and prevention. Am Fam Physician 2010; 82: 917-22. American Family Physician
- Deutsche Gesellschaft für Unfallchirurgie. Hintere Kreuzbandruptur. AWMF-Leitlinie 012-029. Stand 2018. www.awmf.org
- Myklebust G, Engebretsen L, Brækken IH, et al. Prevention of Anterior Cruciate Ligament Injuries in Female Team Handball Players: A Prospective Intervention Study Over Three Seasons. Clin J Sport Med 2003; 13(2): 71-8. www.ncbi.nlm.nih.gov
- Deutsche Gesellschaft für Unfallchirurgie. Vordere Kreuzbandruptur, AWMF-Leitlinie Nr.012-005, Stand 2018, www.awmf.org
- Myklebust G, Maehlum S, Holm I, et al. A prospec- tive cohort study of anterior cruciate ligament injuries in elite Norwegian team handball. Scand J Med Sci Sports 1998; 8(): 149-53. www.ncbi.nlm.nih.gov
- Shimokochi Y, Shultz SJ. Mechanisms of noncontact anterior cruciate ligament injury. J Athl Train 2008; 43: 396-408. PubMed
- Myer GD, Ford KR, Paterno MV, Nick TG, Hewett TE. The effects of generalized joint laxity on risk of anterior cruciate ligament injury in young female athletes. Am J Sports Med 2008; 36: 1073-80. PubMed
- Myer GD, Ford KR, Barber Foss KD, Liu C, Nick TG, Hewett TE. The relationship of hamstrings and quadriceps strength to anterior cruciate ligament injury in female athletes. Clin J Sport Med 2009; 19: 3-8. PubMed
- Bjordal JM, Arnly F, Hannestad B, Strand T. Epidemiology of anterior cruciate ligament injuries in soccer. Am J Sports Med 1997; 25: 341-5. PubMed
- Slauterbeck JR, Hickox JR, Beynnon B, et al. Anterior cruciate ligament biology and its relationship to injury forces. Orthop Clin North Am. 2006;37:585-591. PubMed
- Spindler KP, Wright RW. Clinical practice. Anterior cruciate ligament tear. N Engl J Med 2008; 359: 2135-42. New England Journal of Medicine
- Benjaminse A, Gokeler A, van der Schans CP. Clinical diagnosis of an anterior cruciate ligament rupture: a meta-analysis. J Orthop Sports Phys Ther. 2006;36:267-288. PubMed
- Scholten RJPM, Opstelten W, van der Plas CG, Bijl D, Devillé WLJM, Bouter LM. Accuracy of physical diagnostic tests for assessing ruptures of the anterior cruciate ligament: A meta-analysis. J Fam Pract 2003; 52: 689-94. PubMed
- Solomon DH, et al. The rational clinical examination. Does this patient have a torn meniscus or ligament of the knee? Value of the physical examination. JAMA 2001; 286: 1610-20. Journal of the American Medical Association
- AWMF Arbeitsgem. der Wiss. Medizin. Fachgesellschaften. S3-Leitlinie Prophylaxe der venösen Thromboembolie. AWMF-Leitlinie 003-001, Stand 2015. www.awmf.org
- Toanen C, Demey G, Ntagiopoulos PG, et al. Is There Any Benefit in Anterior Cruciate Ligament Reconstruction in Patients Older Than 60 Years. Am J Sports Med 2017; 45(4): 832-7. www.ncbi.nlm.nih.gov
- Cohen PH, . Anterior cruciate ligament injury. BMJ Best Practice, last updated March 2018 bestpractice.bmj.com
- Sanders TL, Kremers HM, Bryan AJ, et al. Is Anterior Cruciate Ligament Reconstruction Effective in Preventing Secondary Meniscal Tears and Osteoarthritis?. Am J Sports Med 2016; 44(7): 1699-707. www.ncbi.nlm.nih.gov
- Herbort M, Glasbrenner J, Michel P, et al. Aktuelle Techniken zur operativen Versorgung der Ruptur des vorderen Kreuzbandes.. Sports Orthopaedics and Traumatology Sport-Orthopädie - Sport-Traumatologie 2017; 33: 367-78. doi.org
- Freedman KB, D'Amato MJ, Nedeff DD et al. Arthroscopic anterior cruciate ligament reconstruction: a metaanalysis comparing patellar tendon and hamstring tendon autografts. Am J Sports Med 2003; 31: 2-11. PubMed
- Eriksson K, Anderberg P, Hamberg P et al. A comparison of quadruple semitendinosus and patellar tendon grafts in reconstruction of the anterior cruciate ligament. J Bone Joint Surg 2001; 83B: 348-54. www.ncbi.nlm.nih.gov
- Kohl S, Evangelopoulos DS, Schär MO, et al. Dynamic intraligamentary stabilisation: initial experience with treatment of acute ACL ruptures. Bone Joint J 2016; 6: 793-8. www.ncbi.nlm.nih.gov
- Jia ZY, Zhang C, Cao SQ et al. Comparison of artificial graft versus autograft in anterior cruciate ligament reconstruction: a meta-analysis. BMC Musculoskelet Disord. 2017; 18(1): 309. pmid:28724372 PubMed
- Janko M, Voth M, Frank J, Marzi I. Sporttraumatologische Besonderheiten am Knie im Kindesalter. OUP 2015; 6: 286–292 DOI 10.3238/oup.2015.0286–0292 www.online-oup.de
- Ramski DE, Kanj WW, Franklin CC, et al. Anterior cruciate ligament tears in children and adolescents: a meta-analysis of nonoperative versus operative treatment. Am J Sports Med. 2014; 42: 2769-76. doi: 10.1177/0363546513510889 DOI
- Hildebrandt C, Müller L, Zisch B, et al. Functional assessments for decision-making regarding return to sports following ACL reconstruction. Part I: develop- ment of a new test battery. Knee Surg Sports Traumatol Arthrosc 2015; 23: 1273–1281. www.ncbi.nlm.nih.gov
- Kim YS, Chung SW, Kim JY, et al. Is early passive motion exercise necessary after arthroscopic rotator cuff repair? Am J Sports Med 2012; 40: 815-21. PubMed
- Grant JA, Mohtadi NG, Maitland ME, Zernicke RF. Comparison of home versus physical therapy-supervised rehabilitation programs after anterior cruciate ligament reconstruction: a randomized clinical trial. Am J Sports Med 2005; 33: 1288-97. PubMed
- Bahr R. Sports medicine. Recent advances, Clinical revirew . BMJ 2001; 323: 328-31. PubMed
- Gilchrist J, Mandelbaum BR, Melancon H, et al. A randomized controlled trial to prevent noncontact anterior cruciate ligament injury in female collegiate soccer players. Am J Sports Med 2008; 36: 1476-83. PubMed
- Hanzlíková I, Richards J, Tomsa M, et al. The effect of proprioceptive knee bracing on knee stability during three different sport related movement tasks in healthy subjects and the implications to the management of Anterior Cruciate Ligament (ACL) injuries. Gait Posture 2016; 48: 165-70. www.ncbi.nlm.nih.gov
- Harilainen A, Sandelin J, Vanhanen I, et al. Knee brace after bone-tendon-bone anterior cruciate ligament re- construction. Randomized, prospective study with 2-year follow-up. Knee Surg Sports Traumatol Arthrosc 1997; 5: 10-13. www.ncbi.nlm.nih.gov
- Gagnier JJ, Morgenstern H, Chess L. Interventions designed to prevent anterior cruciate ligament injuries in adolescents and adults: a systematic review and meta-analysis. Am J Sports Med 2012 Sep 12. PMID: 22972854. PubMed
- Øiestad BE, Engebretsen L, Storheim K, Risberg MA. Knee osteoarthritis after anterior cruciate ligament injury. A systematic review. Am J Sports Med 2009; 08: 1434-43. doi:10.1177/0363546509338827 DOI
- Ajuied A, Wong F, Smith C, et al. Anterior cruciate ligament injury and radiologic progression of knee osteoarthritis: a systematic review and meta-analysis. Am J Sports Med. 2014;42(9):2242-52. doi: 10.1177/0363546513508376. www.ncbi.nlm.nih.gov
- Ardern CL, Webster KE, Taylor NF, et al. Return to sport following anterior cruciate ligament reconstruction surgery: a systematic review and meta-analysis of the state of play. Br J Sports Med. 2011;45:596-606. PubMed
- Gammons M. Anterior cruciate ligament injury. Medscape, last updated Oct 06, 2014. emedicine.medscape.com
- Salmon L, Russell V, Musgrove T, Pinczewski L, Refshauge K. Incidence and risk factors for graft rupture and contralateral rupture after anterior cruciate ligament reconstruction. Arthroscopy 2005; 21: 948-57. PubMed
- Sommerlath K, Odensten M, Lysholm J. The late course of acute partial anterior cruciate ligament tears. Clin Orthop 1992; 152-8. www.ncbi.nlm.nih.gov
Autoren
- Lino Witte, Dr. med., Arzt in Weiterbildung, Innere Medizin, Frankfurt
- Ingard Løge, spesialist allmennmedisin, universitetslektor, institutt for sammfunsmedisinske fag, NTNU, redaktør NEL
- Arild Aamodt, overlege/professor, Ortopedisk avdeling, Lovisenberg Sykehus, Oslo