Prüfungsrelevant für die Facharztprüfung Allgemeinmedizin1
- Stadieneinteilung der chronischen Niereninsuffizienz nach NKF
Allgemeine Informationen
Definition
- Als Niereninsuffizienz bezeichnet man die Unterfunktion einer oder beider Nieren.
- Im Vordergrund stehen dabei die verminderte Ausscheidungsfunktion der Niere mit einer Retention harnpflichtiger Substanzen sowie Störungen des Elektrolyt- und Säure-Basenhaushalts.
- In den KDIGO-Leitlinien (KDIGO = Kidney Disease: Improving Global Outcomes) zum akuten Nierenversagen und zur chronischen Nierenkrankheit (CKD) wurden folgende spezifische Definitionen vorgenommen:2-3
Definition Akutes Nierenversagen
- Definiert durch Anstiege von Serumkreatinin und/oder Verminderung der Diurese:2
- Anstieg des Kreatinins i. S. ≥ 0,3 mg/dl (≥ 26,6 µmol/l) innerhalb von 48 Stunden – oder –
- Anstieg des Kreatinins i. S. ≥ 1,5 x Ausgangswert in den letzten 7 Tagen – oder –
- Urinvolumen < 0,5 ml/kg/h über mindestens 6 Stunden.
Definition Chronische Nierenkrankheit
- Definiert durch eine Verminderung der Ausscheidungsfunktion (verminderte GFR = glomeruläre Filtrationsrate) und/oder Vorliegen eines strukturellen Nierenschadens für > 3 Monate mit Auswirkungen auf den Gesundheitszustand3
- Kriterien einer chronischen Nierenkrankheit (1 der folgenden Kriterien für > 3 Monate):3
- Marker eines Nierenschadens (1 oder mehrere)
- Albuminurie: ≥ 30 mg/24 h bzw. Albumin-Kreatinin-Quotient (ACR) ≥ 30 mg/g (≥ 3 mg/mmol)
- pathologisches Urinsediment
- Elektrolytstörungen und andere pathologische Veränderungen infolge von Tubulopathien
- histologische Nierenschäden
- Nachweis pathologischer Nierenveränderungen durch bildgebende Verfahren
- Z. n. Nierentransplantation
- Verminderung der GFR (< 60 ml/min/1,73 m2)
- Marker eines Nierenschadens (1 oder mehrere)
- Zur Terminologie
- Der häufig – fälschlicherweise – synonym verwendete Begriff der chronischen Niereninsuffizienz beschreibt nur einen Teilaspekt einer chronischen Nierenerkrankung, nämlich eine verminderte Reinigungsfunktion der Niere4
- Eine Patient*in mit einer GFR ≥ 90 kann durchaus eine chronische Nierenkrankheit aufweisen (z. B. mit Albuminurie), hat aber noch keine Niereninsuffizienz.
- Der Begriff der chronischen Nierenkrankheit wird inzwischen bevorzugt, da er umfassender ist und der Komplexität der Erkrankung besser gerecht wird.
Klassifikationen
Klassifikation des akuten Nierenversagens
- Der Schweregrad eines akuten Nierenversagens wird nach den folgenden Kriterien klassifiziert:2
- Stadium 1
- Kreatininanstieg ≥ 0,3 mg/dl (≥ 26,6 µmol/l) oder 1,5–1,9 x Ausgangswert
- Urinausscheidung < 0,5 ml/kg/h für 6–12 h
- Stadium 2
- Kreatininanstieg 2,0–2,9 x Ausgangswert
- Urinausscheidung < 0,5 ml/kg/h für ≥ 12 h
- Stadium 3
- Kreatininanstieg ≥ 3 x Ausgangswert oder ≥ 4,0 mg/dl (≥ 354 µmol/l) oder Beginn einer Nierenersatztherapie
- Urinausscheidung < 0,3 ml/kg/h für ≥ 24 h oder Anurie für ≥ 12 h
Klassifikation der chronischen Nierenkrankheit
- Die Klassifikation der chronischen Nierenkrankheit erfolgt anhand von 3 Kriterien (CGA-Klassifikation):3
- C = Grunderkrankung
- Angabe einer systemischen Erkrankung oder einer pathologisch-anatomischen Veränderung der Niere mit Lokalisation
- G = glomeruläre Filtrationsrate (ml/min/1,73 m2)
- G1: ≥ 90
- G2: 60–89
- G3a: 45–59
- G3b: 30–44
- G4: 15–29
- G5: < 15
- A = Albuminurie
- A1: < 30 mg/24 h (ACR < 30 mg/g bzw. < 3 mg/mol)
- A2: 30–300 mg/24 h (ACR 30–300 mg/g bzw. 3–30 mg/mmol)
- A3: > 300 mg/24 h (ACR > 300 mg/g bzw. > 30 mg/mmol)
Häufigkeit
Akutes Nierenversagen
- Jährliche Inzidenz ambulanter Erkrankungen in Europa bei 200/100.000 Einwohnern5
- Zunahme der Inzidenz in Deutschland in den letzten Jahren6
- Bei der Aufnahme ins Krankenhaus leiden ca. 1 % der Patient*innen an einem akuten Nierenversagen.7
- Ca. 10 % der stationär behandelten Patient*innen weisen im Verlauf eine akute Nierenschädigung auf.8
- Höchste Inzidenz des nosokomialen akuten Nierenversagens auf Intensivstationen (35–60 %)5
- Bei ca. 40 % der Patient*innen besteht eine vorbestehende chronische Nierenkrankheit (CKD).7
- Umgekehrt entwickeln ca. 10–20 % der Patient*innen mit akuter Nierenschädigung im weiteren Verlauf eine CKD.8
Chronische Nierenkrankheit
- In Deutschland sind ca. 2 Mio. Menschen betroffen.9
- Ca. 2,3 % der Menschen im Alter von 18–79 Jahren weisen eine GFR von < 60 ml/min/1,73 m2 auf.9
- Steigende Prävalenz mit dem Alter10
- Bei unter 50-Jährigen selten, in der Altersgruppe 70–79 Jahre ist ca. jede 8. Person betroffen.9
- Nur 28 % der Betroffenen wissen von ihrer Nierenfunktionsstörung und nur 2/3 derjenigen, die davon wissen, sind diesbezüglich in ärztlicher Behandlung.11
- Insbesondere Älteren ist die Erkrankung häufig nicht bekannt.12
- In deutschen Hausarztpraxen wird die Prävalenz der CKD auf bis zu 28 % geschätzt, dabei handelt es sich zumeist um geriatrische Patient*innen mit altersbedingt eingeschränkter Nierenfunktion.13-14
- Bei 48 % der Bewohner*innen einer Pflegeeinrichtung in Deutschland besteht eine moderate (eGFR 30–59 ml/min/1,73 m2) und bei 15 % eine hochgradige Niereninsuffizienz (eGRF < 30 ml/min).15
Akutes Nierenversagen – Ätiologie
- Siehe Artikel Akutes Nierenversagen.
Prärenal7
- Volumenmangel
- renaler Volumenverlust (Diuretika, Polyurie)
- gastrointestinale Verluste (Erbrechen, Durchfall)
- Blutungen
- Verluste über die Haut (Schwitzen, Verbrennungen)
- Pankreatitis
- Medikamente in Verbindung mit Volumenmangel
- ACE-Hemmer
- Angiotensin-Rezeptor-Blocker
- Aminoglykoside
- Amphotericin B
- u. a.
- Verminderter kardialer Auswurf
- Herzinfarkt
- Kardiomyopathie
- Klappenerkrankungen
- Lungenembolie
- Systemische Vasodilatation
- Afferente arterioläre Konstriktion
- hepatorenales Syndrom
- Medikamente (z. B. NSAR)
- Hyperkalzämie
Renal5
- Präglomerulär
- mikroangiopathisch (maligne Hypertonie, Systemsklerose, HUS/TTP)
- Cholesterinembolien
- Glomerulär
- postinfektiöse Immunkomplexnephritis
- Glomerulonephritis bei Systemerkrankungen (SLE, Vaskulitiden)
- Goodpasture-Syndrom
- Postglomerulär
- akute interstitielle Nephritis
- Sarkoidose
- Hantavirus-Infektion
- akute Tubulusnekrose
- Myelomniere
Postrenal7
- Steinerkrankung
- Strikturen
- Tumoren (intra- oder extraluminal)
- Fibrose
Akutes Nierenversagen – prädisponierende Faktoren
- Der gesamte Abschnitt basiert auf dieser Referenz.16
- Siehe Artikel Akutes Nierenversagen.
- Höheres Alter
- Chronische Nierenkrankheit
- Z. n. akutem Nierenversagen
- Andere chronische Organerkrankungen (Herz, Lunge, Leber)
- Weibliches Geschlecht
- Volumenmangel
- Diabetes mellitus
- Anämie
- Tumorerkrankung
Chronische Nierenkrankheit – Ätiologie
- Siehe Artikel Chronische Nierenkrankheit.
- Die häufigsten Grunderkrankungen sind (Daten eines Kollektivs vor Beginn einer Nierenersatztherapie 2005 in Deutschland):17
- Diabetes mellitus (35 %)
- Hypertonie (23 %)
- chronische Glomerulonephritis (13 %)
- interstitielle Nephropathie (8 %)
- Zystennieren (4 %)
- Systemerkrankungen: Amyloidose, Lupusnephritis, Goodpasture-Syndrom, monoklonale Gammopathien, Vaskulitiden, Anti-Phospholipid-Syndrom, hämolytisch-urämisches Syndrom, thrombotisch thrombozytopenische Purpura (4 %)
- genetische Erkrankungen (1 %)
- Verschiedenes/unbekannte Genese (12 %).
Chronische Nierenkrankheit – Prädisponierende Faktoren
- Siehe Artikel Chronische Nierenkrankheit.
- Folgende Faktoren erhöhen das Risiko für die Entstehung einer chronischen Nierenerkrankung:18-20
- höheres Alter
- Rauchen
- Übergewicht
- Herzerkrankung
- Familiengeschichte einer Nierenerkrankung
- asiatische oder afrikanische Herkunft.
Diagnostische Überlegungen
- Die GFR ist insgesamt der nützlichste Index der Nierenfunktion bei Kranken und Gesunden.2
- Ein akutes Nierenversagen wird in der klinischen Praxis und entsprechend der KDIGO-Definition durch die Messung von Kreatinin i. S. und Quantifizierung der Urinausscheidung erfasst, dies sind Surrogatparameter einer abnehmenden GFR.2
- Da die GFR nach dem akut schädigenden Ereignis erst verzögert abfällt, wären Marker zum frühzeitigen Nachweis morphologischer Schädigungen wünschenswert.11
- Bei der chronischen Nierenkrankheit ist die GFR die Grundlage für die Erfassung der Funktion/Stadieneinteilung und die Risikostratifizierung.3,11
- Ein Anstieg des Kreatinins erfolgt bei chronischer Nierenschädigung erst, wenn mehr als die Hälfte der Nephrone funktionsunfähig ist.11
- Kreatinin ist zur Frühdiagnostik einer chronischen Nierenschädigung daher nicht geeignet.11
- Gemäß der Initiative „Klug entscheiden“ sollte daher zur renalen (und kardiovaskulären) Risikoabschätzung bei Patient*innen mit CKD immer eine Bestimmung der GFR erfolgen.21
- Abschätzung der GFR (eGFR = estimated GFR) durch Berechnung gemäß MDRD- oder CKD-EPI-Formel
- Bei älteren Patient*innen (> 70 Jahre) sind möglicherweise speziell in dieser Altersgruppe validierte Formeln besser (BIS 1-Formel).
ICPC-2
- U28 Funktionseinschränkung/Behinderung (U)
ICD-10
- R79.8 Sonstige näher bezeichnete abnorme Befunde der Blutchemie
- N18.1 Chronische Niereninsuffizienz, Stadium 1
- N18.2 Chronische Niereninsuffizienz, Stadium 2
- N18.3 Chronische Niereninsuffizienz, Stadium 3
- N18.4 Chronische Niereninsuffizienz, Stadium 4, präterminale Niereninsuffizienz
- N18.5 Chronische Niereninsuffizienz, Stadium 5, dialysepflichtige Niereninsuffizienz
- N19 Nicht näher bezeichnete Niereninsuffizienz
Diagnostik
Anamnese
Akutes Nierenversagen
- Entwicklung der Symptomatik im Verlauf nach der eigentlichen Schädigung durch die verminderte Exkretion
- verminderte Urinausscheidung
- Ödeme, Luftnot (Volumenüberladung)
- vertiefte „Kußmaul“-Atmung, evtl. auch Tachypnoe (Kompensation einer metabolischen Azidose)
- Palpitationen (Hyperkaliämie)
- Übelkeit, Müdigkeit, Juckreiz (Urämie)
- Vorgeschichte
- Hinweise für Volumenmangel?
- niedrige Flüssigkeitszufuhr
- Flüssigkeitsverluste (Blutungen, Durchfälle, fieberhafte Infektionen)
- früheres akutes Nierenversagen, chronische Nierenkrankheit
- schwere Grunderkrankungen (Diabetes mellitus, kardiale Erkrankungen, Lebererkrankungen, hämatoonkologische Erkrankungen, chronische Infektionen, Autoimmunerkrankungen)
- nephrotoxische Medikamente
- Röntgenkontrastmittel
- Hinweise für Volumenmangel?
Chronische Nierenkrankheit
- In frühen Stadien ist die CKD häufig asymptomatisch.
- Die Symptomatik ist unspezifisch und tritt z. T. erst bei fortgeschrittener Nierenerkrankung auf:
- Müdigkeit, Abgeschlagenheit
- Kopfschmerzen
- Übelkeit
- Ödeme
- Dyspnoe
- Palpitationen
- Juckreiz
- Restless legs
- Krämpfe
- Knochenschmerzen.
- Vorgeschichte (auch im Hinblick auf kardiovaskuläre Risikofaktoren)
- Diabetes mellitus
- arterielle Hypertonie
- Fettstoffwechselstörung
- Rauchen
- kardiovaskuläre Erkrankung
- Medikation: nephrotoxische Substanzen
- bekannte Nierenerkrankung, zurückliegendes akutes Nierenversagen
- Autoimmunerkrankungen, Systemerkrankungen
- Nierenerkrankungen in der Familie
Klinische Untersuchung
- Größe/Gewicht (BMI = Body-Mass-Index)
- Blutdruck/Puls (Hypertonie/Hypotonie, Herzrhythmusstörungen)
- Temperatur (Infektion, Sepsis)
- Haut
- Herz
- Reibegeräusch (Perikarditis)
- Lunge
- pulmonale Stauung (Überwässerung, evtl. Herzinsuffizienz)
- Reibegeräusch (Pleuritis)
- Hyperventilation, Kußmaul-Atmung (Azidose)
- Magen
- Foetor uraemicus (Urämie)
- Niere
- Flankenklopfschmerz (Nephritis)
- Blase
- Überlaufblase (postrenale Obstruktion)
- Nervensystem
- Sensibilitätsstörungen (Polyneuropathie)
Ergänzende Untersuchungen in der Hausarztpraxis
EKG
- Zeichen der linksventrikulären Hypertrophie (siehe auch Artikel EKG, Checkliste)
Rö-Thorax
-
Bei klinischem V. a. pulmonale Stauung, Pleuraerguss
Labor
- Allgemeines
- Bei V. a. ein akutes Nierenversagen ist definitionsgemäß neben der Erfassung einer Oligurie die Bestimmung von Kreatinin i. S. entscheidend.
- ergänzende Informationen durch die Urindiagnostik mit Teststreifen/Mikroskopie (z. B. Hämaturie bei Glomerulonephritiden/Vaskulitiden)5
- Bei V. a. chronische Nierenkrankheit ist die Labordiagnostik mitentscheidend zum Nachweis der Erkrankung und zur Risikostratifizierung.
- Bei V. a. ein akutes Nierenversagen ist definitionsgemäß neben der Erfassung einer Oligurie die Bestimmung von Kreatinin i. S. entscheidend.
-
- Beurteilung der Nierenfunktion durch Abschätzung der glomerulären Filtrationsrate (eGFR)
- Urindiagnostik auf Hinweise für morphologische Nierenschädigungen (vor allem auch Erfassung und Quantifizierung einer Albuminurie)
- Blutuntersuchungen
- Blutbild
- eGFR (ml/min/1,73 m2), Kreatinin
- Na, K
- Glukose
- Lipidprofil (Cholesterin, HDL, LDL, Triglyzeride)
- Blutgasanalyse
- Ca, Phospat, Vitamin-D-Spiegel, Parathormon sollten ab CKD-Stadium 4 regelmäßig bestimmt werden.14
- Die basale Urindiagnostik besteht aus:11
- Urinteststreifen
- ggf. mikroskopische Untersuchung des Urinsediments (bei auffälligem Streifentest)
- Diagnostik einer Proteinurie.
- Urinteststreifen – gibt evtl. erste Hinweise auf einen strukturellen Nierenschaden durch Erfassung von:
- Hämaturie
- Proteinurie: Geringe Albuminausscheidung < 100 mg/l wird durch Routineteststreifen nicht erfasst.
- Harnwegsinfektion
- Mikroskopie
- Gibt z. B. Hinweise auf Glomerulonephritiden, Stoffwechselerkrankungen oder die Pathogenese von Nierensteinen.
- Proteinuriediagnostik
- Untersuchung des Spontanurins, vorzugsweise wird der 2. Morgenurin untersucht.
- Bestimmung des Albumin-Kreatinin/Quotienten (ACR) zur initialen Diagnostik (und für Verlaufskontrollen)
- 24-Stunden-Urin nicht routinemäßig erforderlich
- Bei einer ACR > 30 mg/g (bzw. > 30 mg/24 h) liegt eine Nierenschädigung vor.
Sonografie
- Ausschluss eines Harnaufstaus
Diagnostik bei Spezialist*innen
Labor
- Bei entsprechender Klinik evtl. ergänzend weitere Parameter wie:5
- Komplement (C3, C4)
- ANA
- ANCA
- Anti-Basalmembran-Antikörper
- Anti-ds-DNA-AK
- Proteinelektrophorese
- Immunfixation auf freie Leichtketten.
Bildgebende Verfahren
- Sonografie, Duplex-Sonografie
- MRT, CT
- I. v. Urogramm
- Szintigrafie
- Angiografie
Nierenbiopsie
- Zur Sicherung der Diagnose, sofern sich eine Behandlungskonsequenz ergibt.22
- Ist insbesondere bei V. a. immunologische Systemerkrankungen sinnvoll.23
Maßnahmen und Empfehlungen
Indikation zur Krankenhauseinweisung
- Patient*innen mit Verdacht auf oder nachgewiesenem akutem Nierenversagen sollten stationär eingewiesen werden.
- Eine frühzeitige Abklärung ist vor allem hinsichtlich reversibler Ursachen erforderlich.24
- Patient*innen mit akutem Nierenversagen sollten durch Messungen des Serumkreatinins und der Urinausscheidung überwacht werden.24
Indikation zur Überweisung
- Patient*innen mit leichter – mäßiger Funktionseinschränkung der Niere und/oder leichter – mäßiger Albuminurie können hausärztlich kontrolliert werden.
- Bei höhergradiger Funktionseinschränkung und/oder schwergradiger Albuminurie sollte eine Überweisung zum Nephrologen erfolgen.3,25
- Überweisungsempfehlungen siehe DEGAM-Leitlinie.14
- Werden Patient*innen erst im Spätstadium der Erkrankung überwiesen, ist dies mit einer schlechteren Prognose verbunden.21
Leitlinie: Überweisung zu Spezialist*innen14
- Eine Überweisung zur Nephrologie sollte angeboten werden:
- bei jeder erstmals festgestellten CKD mit eGFR < 30 ml/min
- bei jeder erstmals festgestellten CKD (eGFR zwischen 30 ml/min und 60 ml/min) und
- persistierender nicht urologisch erklärbarer Hämaturie 2+ oder
- Albuminurie Stadium ≥ A2 oder
- refraktärer Hypertonie mit ≥ 3 Blutdruckmedikamenten.
Therapie
Akutes Nierenversagen
- Prinzipien der Behandlung
- kausale Therapie der entsprechenden Auslöser5
- intravasaler Volumenmangel
- akute Glomerulonephritis und Vaskulitis
- Nierenarterienstenose und -embolie
- postrenales Nierenversagen
- Absetzen nephrotoxischer Substanzen5
- Vermeidung einer Hypotonie5
- kausale Therapie der entsprechenden Auslöser5
- Behandlung von Folgeekrankungen und Komplikationen5
- Volumenexpansion
- Elektrolytentgleisungen
- Urämie
- metabolische Azidose
- Medikamentenüberdosierung
- „Spülen“ der Niere mit großen Infusionsmengen und Gabe von Schleifendiuretika ist obsolet.5
- Patientenindividuelle Entscheidung zum Nierenersatzverfahren, dies betrifft sowohl den Zeitpunkt des Behandlungsbeginns als auch die Art des Nierenersatzverfahrens.26
Chronische Nierenkrankheit
- Hausärztliche Maßnahmen können das Fortschreiten einer CKD verlangsamen.27
- Die Behandlung einer CKD umfasst ein Bündel von allgemeinen und medikamentösen Maßnahmen.
- Ausführliche Informationen zur Therapie von chronischen Nierenerkrankungen sowie ihrer Begleit- und Folgeerkrankungen finden Sie im Artikel Chronische Nierenkrankheit.
- Maßnahmen zur Behandlung einer Grunderkrankung, Verzögerung der Progression und zur Vermeidung von kardiovaskulären Komplikationen gehen dabei häufig Hand in Hand.
- Desweiteren empfiehlt sich die Beachtung einiger Grundprinzipien, wie sie z. B. die Deutsche Gesellschaft für Innere Medizin (DGIM) im Rahmen ihrer Initiative Klug Entscheiden publiziert hat:21
- keine massive orale Flüssigkeitszufuhr zur Verbesserung der Nierenfunktion
- keine regelmäßige NSAR-Gabe bei chronischer Nierenkrankheit.
- Lässt sich eine Progression zur terminalen Niereninsuffizienz nicht vermeiden, sollten Nierenersatzverfahren frühzeitig mit den Betroffenen diskutiert und der günstigste Zeitpunkt patientenindividuell festgelegt werden.27-28
Verlaufskontrolle
Verlaufskontrolle nach akutem Nierenversagen
- Empfehlungen gemäß KDIGO2,16
- Patient*innen sollen 3 Monate nach einem akuten Nierenversagen kontrolliert werden hinsichtlich:
- Erholung vom akuten Nierenversagen
- Neuauftreten einer CKD
- Progression einer vorbestehenden CKD.
- Hierfür wird die Bestimmung von Serumkreatinin und der Albuminausscheidung empfohlen.
- Patient*innen sollen 3 Monate nach einem akuten Nierenversagen kontrolliert werden hinsichtlich:
Verlaufskontrolle bei chronischer Nierenkrankheit
- Empfehlungen gemäß KDIGO3
- GFR und Albuminausscheidung sollten bei allen CKD-Patient*innen mindestens 1-mal pro Jahr gemessen werden.
- Inwieweit Verlaufskontrollen häufiger durchgeführt werden sollen, hängt neben der klinischen Entwicklung vom Progressionsrisiko ab.
- Bei steigendem Progressionsrisiko werden von KDIGO Verlaufskontrollen 2- bis 4-mal jährlich empfohlen.
- Siehe Tabelle Chronische Nierenerkrankung, Progressionsrisiko und Häufigkeit von Verlaufskontrollen.3
Weitere Informationen
- Siehe Artikel Beurteilung der Fahreignung.
Illustrationen
Urografie der Nieren
Urografie-Übersicht
Urografie der Harnblase
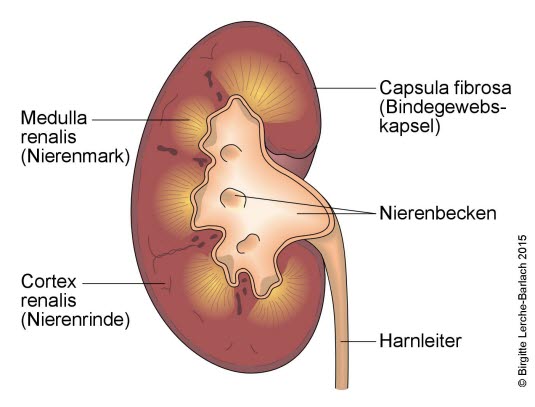
Zeichnung der Niere, Querschnitt
Nieren und Harnwege
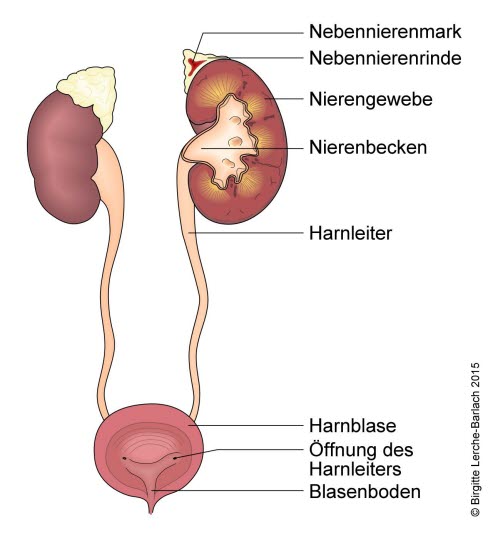
Niere − Nebenniere − Harnblase − Harnwege
Quellen
Leitlinien
- Kidney Disease Improving Global Outcomes (KDIGO). Clinical Practice Guideline for Acute Kidney Injury. Stand 2012. www.kdigo.org
- Kidney Disease Improving Global Outcomes (KDIGO). Clinical Practice Guideline for the Evaluation and Management of Chronic Kidney Disease. Stand 2012. www.kdigo.org
- Deutsche Gesellschaft für Allgemeinmedizin und Familienmedizin (DEGAM). Versorgung von Patienten mit nicht-dialysepflichtiger Niereninsuffizienz in der Hausarztpraxis. AWMF-Nr. 053-048. S3, angemeldetes Leitlinienvorhaben. www.awmf.org
- Bundesärztekammer (BÄK), Kassenärztliche Bundesvereinigung (KBV), Arbeitsgemeinschaft der Wissenschaftlichen Medizinischen Fachgesellschaften (AWMF). Nationale VersorgungsLeitlinie Nierenerkrankungen bei Diabetes im Erwachsenenalter, Langfassung 6. Aufl. 2015. www.leitlinien.de
Literatur
- Lohnstein M, Eras J, Hammerbacher C. Der Prüfungsguide Allgemeinmedizin - Aktualisierte und erweiterte 3. Auflage. Augsburg: Wißner-Verlag, 2018.
- Kidney Disease Improving Global Outcomes (KDIGO). 2012 Clinical Practice Guideline for Acute Kidney Injury. Kidney International Supplements (2012) 2:1-138. kdigo.org
- Kidney Disease Improving Global Outcomes (KDIGO). 2012 Clinical Practice Guideline for the Evaluation and Management of Chronic Kidney Disease. Kidney International supplements 2013; 3(1): 869-76. kdigo.org
- Schultze G. „Chronic kidney disease“ ungleich chronische Niereninsuffizienz. Internist 2017; 58: 643. doi:10.1007/s00108-017-0233-0 DOI
- Alscher M, Erley C, Kuhlmann M. Acute renal failure of nosocomial origin. Dtsch Arztebl Int 2019; 116: 149-158. doi:10.3238/arztebl.2019.0149 DOI
- Feldkamp T, Witzke O. Akutes Nierenversagen. Nephrologe 2017; 12: 316–317. doi:10.1007/s11560-017-0187-1 DOI
- Workeneh B. Acute Kidney Injury. Medscape, updated Dec 06, 2018. Zugriff 12.07.19. emedicine.medscape.com
- Haase-Fielitz A, Albert C, Haas M. Frühwarnsysteme bei akuter Niereninsuffizienz. Nephrologe 2017; 12: 318-322. doi:10.1007/s11560-017-0175-5 DOI
- Girndt M, Trocchi P, Scheidt-Nave C, et al. The prevalence of renal failure—results from the German Health Interview and Examination Survey for Adults, 2008–2011 (DEGS1). Dtsch Arztebl Int 2016; 113: 85-91. doi:10.3238/arztebl.2016.0085 DOI
- Zhang QL, Koenig W, Raum E, et al. Epidemiology of chronic kidney disease: results from a population of older adults in Germany. Prev Med 2009; 48(2): 122-7. pmid:19041887 PubMed
- Fiedler G, Vogt B. Labordiagnostik zum Nachweis einer Nierenerkrankung. Internist 2019; 60: 485-501. doi:10.1007/s00108-019-0598-3 DOI
- König M, Gollasch, Demuth I, et al. Prevalence of Impaired Kidney Function in the German Elderly: Results from the Berlin Aging Study II (BASE-II). Gerontology 2017; 63: 201-209. doi:10.1159/000454831 DOI
- Gergei I, Klotsche J, Woitas RP, et al. Chronic kidney disease in primary care in Germany. J Public Health. 2017;25:223–30. link.springer.com
- Deutsche Gesellschaft für Allgemeinmedizin und Familienmedizin (DEGAM). Versorgung von Patienten mit nicht-dialysepflichtiger Niereninsuffizienz in der Hausarztpraxis. www.awmf.org
- Hoffmann, F; Boeschen, D; Dörks, M; Herget-Rosenthal, S; Petersen, J; Schmiemann, G. Renal Insufficiency and Medication in Nursing Home Residents. A cross-sectional study (IMREN). Dtsch Arztebl Int 2016; 113(6): 92-98. doi:DOI: 10.3238/arztebl.2016.0092 DOI
- Boss K, Kribben A. Vom akuten Nierenversagen in die chronische Niereninsuffizienz. Nephrologe 2019; 14: 248-254. doi:10.1007/s11560-019-0355-6 DOI
- Frei U, Schober-Halstenberg HJ. Nierenersatztherapie in Deutschland, 2005-2006, Jahresvergleiche 1995 bis 2005, Berlin, Quasi-Niere 2006. www.bundesverband-niere.de
- Bundesärztekammer (BÄK), Kassenärztliche Bundesvereinigung (KBV), Arbeitsgemeinschaft der Wissenschaftlichen Medizinischen Fachgesellschaften (AWMF). Nationale VersorgungsLeitlinie Nierenerkrankungen bei Diabetes im Erwachsenenalter - Langfassung 6. Aufl. 2015. www.leitlinien.de
- Mayo Clinic Patient Care and Health Information. Chronic Kidney Disease - Risk Factors. Zugriff 13.07.19. www.mayoclinic.org
- Haroun M, Jaar B, Hoffman S, et al. Risk Factors for Chronic Kidney Disease: A Prospective Study of 23,534 Men and Women in Washington County, Maryland. J Am Soc Nephrol 2003; 14: 2934–2941. doi:10.1097/01.ASN.0000095249.99803.85 DOI
- Galle J, Floege J. Klug entscheiden - Empfehlungen in der Nephrologie. Internist 2017; 58: 568–574. doi:10.1007/s00108-017-0248-6 DOI
- Schmidt J, Kielstein J, Bräsen J. Stellenwert der Nierenbiopsie bei akuter Nierenschädigung. Nephrologe 2017; 12: 323–328. doi:10.1007/s11560-017-0179-1 DOI
- Dolff S, Bienholz A, Kribben A, et al. Akutes Nierenversagen bei immunologischen Systemerkrankungen. Nephrologe 2017; 12: 338-344. doi:10.1007/s11560-017-0182-6 DOI
- Bienholz A, Kribben A. KDIGO-Leitlinien zum akuten Nierenversagen. Nephrologe 2013; 8: 247-251. doi:10.1007/s11560-013-0752-1 DOI
- Paige NM, Nagami GT. The top 10 things nephrologists wish every primary care physician knew. Mayo Clin Proc 2009; 84(2): 180-186. www.ncbi.nlm.nih.gov
- Jörres A. Dialyse beim akuten Nierenversagen - Wann, was, wieviel?. Nephrologe 2017; 12: 329-337. doi:10.1007/s11560-017-0177-3 DOI
- Fleig S, Patecki M, Schmitt R. Chronische Niereninsuffizienz - Was ist gesichert in der Therapie?. Internist 2016; 57: 1164–1171. doi:10.1007/s00108-016-0150-7 DOI
- Reichel H. Von der chronischen Niereninsuffizienz zur Hämodialyse. Nephrologe 2019; 14: 255–260. doi:10.1007/s11560-019-0350-y DOI
Autor*innen
- Michael Handke, Prof. Dr. med., Facharzt für Innere Medizin, Kardiologie und Intensivmedizin, Freiburg i. Br.
- Guido Schmiemann, PD Dr. med. MPH, Facharzt für Allgemeinmedizin, Institut für Public Health und Pflegeforschung der Universität Bremen (Review)
- Die ursprüngliche Version dieses Artikels basiert auf einem entsprechenden Artikel im norwegischen hausärztlichen Online-Handbuch Norsk Elektronisk Legehåndbok (NEL, https://legehandboka.no/).