Allgemeine Informationen
Definition Herzgeräusch
- Zusätzliches oder unübliches Geräusch während eines Herzschlags1-2
- Entsteht im Bereich des Herzens oder der abgehenden großen Gefäße.
- Es ist von außen über dem Brustkorb hörbar, üblicherweise mithilfe eines Stethoskops, in seltenen Fällen auch auf Distanz.
Hintergrund
- Herzgeräusche sind bei Kindern sehr häufig.
- Der Großteil dieser Geräusche sind harmlose, funktionelle Systolika.3
- meistens verursacht im Rahmen normaler Flussmuster ohne strukturelle oder anatomische Abnormalitäten des Herzens oder der großen Gefäße4
- Herzgeräusche sind allerdings auch ein möglicher Hinweis auf eine strukturelle Herzerkrankung.
- Ein Herzgeräusch kann der einzige Hinweis auf einen angeborenen Herzfehler bei sonst unauffälligem Befund sein.5
- Angeborene Herzfehler können mit oder ohne Herzgeräusch auftreten.5
Häufigkeit
- Variable Angaben zur Inzidenz von Herzgeräuschen6
- abhängig auch von Erfahrung der Untersucher*innen und Untersuchungsbedingungen6
- Bei Neugeborenen liegt die Prävalenz zwischen 0,4 und 8,6 %.1,7
- Mindestens 80 % der Herzfehler werden innerhalb des ersten Lebensjahres diagnostiziert, ein Herzgeräusch ist häufig der Ausgangspunkt für die weitere Abklärung.8
- Bei bis zu 50–80 % herzgesunder Kinder und Jugendlicher tritt ein Herzgeräusch im Lauf der Entwicklung auf.3,7,9
- Insgesamt wird nur ca. 1 % der Geräusche durch einen angeborenen Herzfehler verursacht.3
Konsultationsgrund
- Herzgeräusche werden in der Regel im Rahmen von Vorsorgeuntersuchungen oder als Teil einer anderen Untersuchung festgestellt.
- Grundversorgende Ärzt*innen können im Allgemeinen gut zwischen pathologischen und nicht-pathologischen Herzgeräuschen unterscheiden.9
ICPC-2
- K81 Herz-Arterielles Geräusch NNB
ICD-10
- P29.9 Kardiovaskuläre Krankheit mit Ursprung in der Perinatalperiode, nicht näher bezeichnet
- Q20 Angeborene Fehlbildungen der Herzhöhlen und verbindender Strukturen
- Q21 Angeborene Fehlbildungen der Herzsepten
- Q22 Angeborene Fehlbildungen der Pulmonal- und der Trikuspidalklappe
- Q23 Angeborene Fehlbildungen der Aorten- und der Mitralklappe
- Q24 Sonstige angeborene Fehlbildungen des Herzens
Anamnese
- Die Erhebung einer differenzierten Anamnese ist wichtig zur Erfassung von Risikofaktoren für das Vorliegen einer strukturellen Herzerkrankung.9
- Eltern sollten befragt werden zu Symptomen und Vor-/Begleiterkrankungen des Kindes, aber auch zu Auffälligkeiten in der Familiengeschichte und in der Schwangerschaft.
Persönliche Anamnese
- Der Abschnitt basiert auf dieser Referenz.1
- Konstitutionell
- Wachstumsschwäche
- Entwicklungsschwäche
- auffälliges Spielverhalten im Vergleich zu Gleichaltrigen
- Belastungsintoleranz, verminderte sportliche Leistung im Vergleich zu Gleichaltrigen
- Kardiovaskulär
- Respiratorisch
- gehäufte Infekte
- chronischer Husten
- asthmaartige Symptome
- Belastungsatemnot
- Tachypnoe
- Vor- und Begleiterkrankungen
- Trisomie 21
- Turner-Syndrom
- Marfan-Syndrom
- Kawasaki-Syndrom
- multisystemisches Entzündungssyndrom7
- rheumatisches Fieber
Familienanamnese
- Der Abschnitt basiert auf dieser Referenz.1
- Angeborene Herzfehler
- 3- bis 10-fach erhöhtes Risiko bei entsprechender Familienanamnese
- Plötzlicher Herztod oder hypertrophe Kardiomyopathie
- erhöhtes Risiko für hypertrophe Kardiomyopathie
- Plötzlicher Kindstod
- evtl. durch einen unentdeckten angeborenen Herzfehler
Schwangerschaft und Geburt
- Der Abschnitt basiert auf dieser Referenz.1
- Alkohol oder andere Toxine in der Schwangerschaft
- Exposition gegenüber teratogenen Medikamenten
- z. B. Assoziation von Lithiumexposition mit Ebstein-Anomalie
- Intrauterine Infektion (z. B. Röteln)
- Diabetes mellitus der Mutter10
- u. a. erhöhtes Risiko für Fallot-Tetralogie, transiente hypertrophe Kardiomyopathie
- Vorzeitige Geburt
- Angeborene Herzfehler können mit einer vorzeitigen Geburt einhergehen.
- 50 % der Frühgeborenen < 1.500 g mit angeborenem Herzfehler (meist persistierender Ductus arteriosus)
Klinische Untersuchung
Allgemeines
- Häufig kann bereits mit der Kombination aus Anamnese und klinischer Untersuchung eine Unterscheidung zwischen physiologischen Herzgeräuschen von solchen mit zugrunde liegender Herzerkrankung getroffen werden.
- Klinische Untersuchung besteht aus:
- Inspektion
- Palpation
- Auskultation
- Messung von Vitalparametern
- Die Reihenfolge kann im pädiatrischen Bereich variabel gehandhabt werden.1
- Eine Auskultation vor Palpation ist manchmal sinnvoll, wenn das Kind zu Beginn der Untersuchung noch ruhiger ist.
- Für eine gute Qualität bedarf die Auskultation kontinuierlicher Übung.6
Inspektion
- Allgemeine Erscheinung
- Altersentsprechende Größe?
- Hinweise für Gendefekt? (z. B. Trisomie 21)
- Hautfarbe
- Zyanose?
- Blässe?
- Atmung
- Tachypnoe?
- Atemarbeit (Einsatz der Hilfsmuskulatur?)
- Thorax
- Deformität?
- Jugularvenen
- Abnorme Pulsation?
- Ödeme?
Palpation
- Herzspitzenstoß
- Verbreitert? Verlagert?
- Schwirren?
- Gleiche Pulsstärke in Armen und Beinen?
- Unterschiede können Hinweis sein für Coarctatio (Aortenisthmusstenose)
- Leber
- Vergrößerung?
Auskultation
- Siehe auch den Untersuchungskurs der Universität Freiburg – Herz, Auskultation.
- Zur Durchführung der Auskultation siehe auch Artikel Herzgeräusche bei Erwachsenen.
- Tipps zur erfolgreichen Auskultation bei Kindern3
- Warme Hände, Stethoskopglocke zwischen den Handflächen vorwärmen.
- Kind bis auf Unterwäsche ausziehen lassen, warmes Untersuchungszimmer.
- Ggf. kleine Kinder auf dem Schoss der Eltern auskultieren.
- Mindestens 3 min lang auskultieren, keine Störungen dulden.
- Alle Punkte auskultieren.
- Am Anfang der Auskultation zunächst Bestimmung von erstem und zweitem Herzton (und ggf. Extratöne)
- zweiter Herzton atemvariabel physiologisch gespalten, Verstärkung bei Inspiration (Aortenklappe schließt vor Pulmonalklappe)
- fixiert gespaltener zweiter Herzton bei Vorhofseptumdefekt
- lauter, betonter zweiter Herzton möglicher Hinweis auf pulmonale Hypertonie
- Nach Bestimmung der Herztöne fokussierte Untersuchung auf die Herzgeräusche
- Deskriptive Einteilung der Herzgeräusche nach6
- dem zeitlichen Auftreten innerhalb des Herzzyklus
- der Dauer
- der Frequenz
- dem Klangcharakter
- dem Punctum maximum
- der Fortleitung des Geräusches
- der Lautstärke.
- 1/6: leise, nur bei ruhiger Umgebung auskultierbar, überdeckt durch Atemgeräusch
- 2/6: deutlich hörbar, nicht überdeckt durch Atemgeräusch
- 3/6: laut, kein präkordiales Schwirren
- 4/6: laut, Schwirren palpabel
- 5/6: sehr laut, deutliches Schwirren
- 6/6: sehr laut mit Schwirren, ohne Stethoskop hörbar
Klassifikation der Herzgeräusche6
- Akzidentelle Herzgeräusche
- herzgesunde Kinder
- harmloser Befund
- nur sehr selten lauter als 3/6
- Diagnosestellung nach Ausschluss organischer Ursache mit hinreichender Wahrscheinlichkeit
- herzgesunde Kinder
- Funktionelle Herzgeräusche
- verursacht durch erhöhtes Herzzeitvolumen mit erhöhter Flussgeschwindigkeit vor allem bei:
- Fieber
- Anämie
- Hyperthyreose
- verursacht durch erhöhtes Herzzeitvolumen mit erhöhter Flussgeschwindigkeit vor allem bei:
- Organische Herzgeräusche
- verursacht durch pathologische Veränderung des Herz-/Gefäßsystems
- Klappenstenosen
- Klappeninsuffizienzen
- Gefäßstenosen
- Shunts
- verursacht durch pathologische Veränderung des Herz-/Gefäßsystems
- Auftreten innerhalb des Herzzyklus11
- systolische Geräusche
- Aortenklappenstenose (auch bikuspide Aortenklappe), Pulmonalklappenstenose
- Mitralklappeninsuffizienz, Trikuspidalklappeninsuffizienz
- Ventrikelseptumdefekt (VSD)
- Vorhofseptumdefekt (ASD) (relative Pulmonalklappenstenose)
- hypertrophe Kardiomyopathie (HOCM)
- diastolische Geräusche
- Meistens pathologisch!
- Aortenklappeninsuffizienz, Pulmonalklappeninsuffizienz
- Mitralklappenstenose, Trikuspidalklappenstenose
- kontinuierliche Geräusche (systolisch-diastolisch)
- z. B. persistierender Duktus arteriosus, Nonnengeräusch
- extrakardiale Geräusche
- z. B. Perikardreiben
- systolische Geräusche
Digitale Auskultation – künstliche Intelligenz
- Neue diagnostische Möglichkeiten ergeben sich künftig möglicherweise durch die Verwendung digitaler Stethoskope in Kombination mit künstlicher Intelligenz, z. B. für telemedizinische Anwendungen.12-13
- Inwieweit diese in der Praxis Anwendung finden werden, bleibt allerdings abzuwarten.3
Messung der Vitalparameter
- Puls (Frequenz, Rhythmus)
- Blutdruck (obere und untere Extremitäten)
- Evtl. Pulsoxymetrie (v. a. bei Neugeborenen)14
- Evtl. Temperatur
Differenzialdiagnose physiologischer und pathologischer Herzgeräusche
- Herzgeräusche ohne Krankheitswert werden häufig als „akzidentelle“ oder „funktionelle“ Geräusche bezeichnet.
- Verdächtig auf ein pathologisches Geräusch sind:15
- diastolische Geräusche
- holosystolische Geräusche
- spätsystolische Geräusche
- Lautstärke ≥ 3/6
- kontinuierliche Geräusche (außer Nonnengeräusch, s. u.)
Akzidentelle und funktionelle Herzgeräusche
- Der Abschnitt basiert auf dieser Referenz.6
- Akzidentelles Herzgeräusch (Still'sches Geräusch)
- Altersgipfel Kleinkinder
- Punctum maximum (P. m.) 3.–5. ICR links parasternal
- Systolikum, musikalisch, im Liegen lauter als aufgerichtet
- Pulmonalarterielles Strömungsgeräusch
- Kleinkinder, Schulkinder, Jugendliche
- P. m. 2. ICR links parasternal
- Systolikum, rau
- Supraklavikuläres akzidentelles Geräusch
- Schulkinder, Jugendliche
- P. m. 2. ICR links parasternal
- Systolikum, rau
- Strömungsgeräusch Pulmonalarterienbifurkation
- bei Neugeborenen durch passagere relative Hypoplasie der Pulmonalarterienäste nach Duktusverschluss
- P. m. 2. ICR links und rechts parasternal, Fortleitung in den Rücken
- Systolikum, rau
- Nonnensausen (venös)
- Kleinkinder
- supraklavikulär mit Fortleitung nach infraklavikulär, rechtsbetont
- systolisch-diastolisches Geräusch, summend, leiser oder verschwindend bei Kopfwendung
Herzgeräusche bei Herzfehlern
- Der Abschnitt basiert auf dieser Referenz.6
- Ventrikelseptumdefekt (VSD)
- 2–4/6 Systolikum 3./4. ICR links parasternal
- Persistierender Ductus arteriosus
- kleiner PDA: 2–3/6 Systolikum
- mittelgroßer PDA: 2–4/6 kontinuierliches Geräusch („Maschinengeräusch“)
- Vorhofseptumdefekt (ASD) mit relevantem Links-Rechts-Shunt
- 2–3/6 Systolikum 2. ICR links parasternal (relative Pulmonalstenose)
- 2. HT fixiert gespalten
- Pulmonalklappenstenose
- 2–4/6 Systolikum 2. ICR links parasternal, Fortleitung nach lateral und in den Rücken
- Aortenklappenstenose
- 2–5/6 Systolikum 2. ICR rechts parasternal, Fortleitung in die Karotiden
- Aortenklappeninsuffizienz
- 2–3/6 (Früh-)Diastolikum, 3./4. ICR links parasternal
- Aortenisthmusstenose (Coarctatio)
- 1–3/6 Systolikum, zwischen den Schulterblättern
- Fallot-Tetralogie
- 3–5/6 Systolikum, 2. ICR links parasternal, Fortleitung in den Rücken
Ergänzende Untersuchungen
In der hausärztlichen Praxis
EKG
- Als einfaches, nichtinvasives Verfahren Teil der Routinediagnostik
- Niedrige Sensitivität und Spezifität für die Diagnose eines Herzfehlers16-17
- Im Einzelfall sind aber Hinweise für Herzfehler möglich, z. B.:6
- überdrehter Linkstyp bei atrioventrikulärem Septumdefekt
- Rechtsschenkelblock bei Vorhofseptumdefekt
- Ggf. Erfassung von Arrhythmien
- Siehe auch Artikel EKG, Checkliste.
Labor
- Keine spezifische Diagnostik
Bei Spezialist*innen
Echokardiografie
- Das wichtigste Verfahren zum Nachweis/Ausschluss eines angeborenen Herzfehlers15
- Indikationen zur Echokardiografie
- pathologische Geräusche (einschließlich derer, die nicht sicher als akzidentell/funktionell eingestuft werden)15
- Herzgeräusch eines Neugeborenen6
- neu aufgetretenes und persistierendes Herzgeräusch6
- Änderung eines bekannten Herzgeräuschs6
- vermutlich akzidentelles/funktionelles Geräusch, aber gleichzeitig andere Symptome oder Befunde einer kardiovaskulären Erkrankung15
MRT/CT
- Nur bei Indikation zur Echokardiografie, aber unzureichenden Schallbedingungen zu erwägen.6
Pulsoxymetrie
- Bei Zyanose, V. a. Shuntvitium mit Rechts-Linksshunt
Maßnahmen und Empfehlungen
Indikationen zur Überweisung
- Unterscheidung zwischen pathologischen und nicht-pathologischen Herzgeräuschen ist häufig bereits durch die grundversorgenden Ärzt*innen möglich.9
- Asymptomatische Patient*innen mit nach gründlicher klinischer Untersuchung geringer Wahrscheinlichkeit für eine strukturelle Herzerkrankung können hausärztlich nachkontrolliert werden.9
- Liegt ein akzidentelles Herzgeräusch vor, ist keine weitere Kontrolle oder Therapie notwendig.18
- Eine Überweisung zu Kinderkardiolog*innen sollte erfolgen bei:6,9,15,19-20
- Neugeborenen mit Herzgeräusch
- auskultatorisch Verdacht auf ein pathologisches Geräusch
- holosystolische Geräusche
- spätsystolische Geräusche
- Lautstärke ≥ 3/6
- kontinuierliche Geräusche
- Geräusche mit palpablem Schwirren
- Geräusche mit gleichzeitig kardialen Symptomen (Brustschmerz, Palpitationen, Synkope)
- abgeschwächte Pulse der unteren Extremität
- pathologisches EKG
- Klinische Hinweise auf Erkrankungen, die gehäuft mit Herzfehlern assoziiert sind.
- plötzlicher Herztod in der Familie
- Gedeihstörung, verminderte Leistungsfähigkeit im Vergleich zu Gleichaltrigen
- starke Beunruhigung der Eltern trotz Aufklärung
- Das Alter des Kindes ist ein wichtiger Aspekt bei der Entscheidung.
- Bei Neugeborenen mit Herzgeräusch ist ein Herzfehler in 1/3 der Fälle die Ursache, eine sofortige Abklärung ist sinnvoll.6
- Im ersten Lebensjahr bei verdächtigem Geräusch, insbesondere in Kombination mit inzwischen sich entwickelnder Klinik (Zyanose, Gedeihstörung, Herzinsuffizienz), ist eine Abklärung notwendig.9
- Bis zum Ende des ersten Lebensjahres werden strukturelle Herzerkrankungen ganz überwiegend erfasst.9
- Im zweiten und dritten Lebensjahr sind Herzgeräusche selten ein Zuweisungsgrund (v. a. verursacht durch Aortenisthmusstenosen und Vorhofseptumdefekte).9
- Im Schulkindalter werden sich manifestierende angeborene Herzfehler selten entdeckt, im Vordergrund stehen Herzgeräusche durch erworbene Myokarditiden und Kardiomyopathien (z. B. hypertrophe Kardiomyopathie, dilatative Kardiomyopathie)9
- In einer kürzlichen, kleineren Studie wurde gezeigt, dass das Verschwinden eines isolierten Herzgeräuschs (gesunde Kinder von 2–18 Jahren ohne Familienanamnese) bei Auskultation im Stehen eine Pathologie weitgehend ausschließt und dadurch eine Überweisung vermieden werden kann.21
Indikationen zur Krankenhauseinweisung
- Zyanotische und/oder kardial dekompensierte Kinder
Sport und Belastbarkeit
- Der Abschnitt basiert auf dieser Referenz.6
- Kinder mit akzidentellen oder funktionellen Herzgeräuschen sind ohne Einschränkung leistungsfähig.
- Bei organischen Herzgeräuschen ist die Leistungsfähigkeit abhängig von der Grunderkrankung.
Empfehlungen für Patient*innen und Eltern
Psychologische Aspekte
- Begriffe wie Herzgeräusch oder Herzfehler können bei den Eltern Ängste auslösen.
- Diese können zu einer unnötigen Einschränkung der kindlichen Aktivität führen.22
- Eine ausführliche Aufklärung der Eltern über die Harmlosigkeit eines akzidentellen Herzgeräuschs ist zur Vermeidung falscher Schonung daher besonders wichtig.6
Video
- Siehe auch den Untersuchungskurs der Universität Freiburg – Herz, Auskultation.
Illustrationen

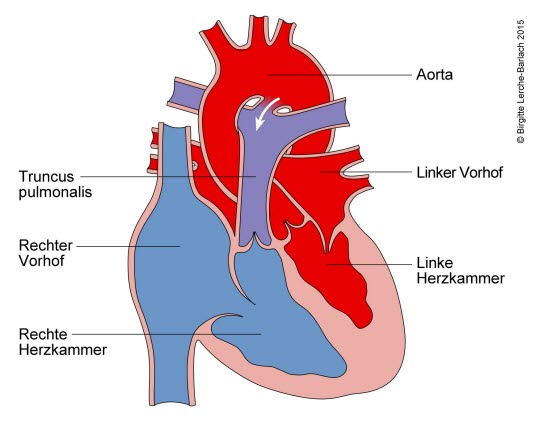
Das Herz
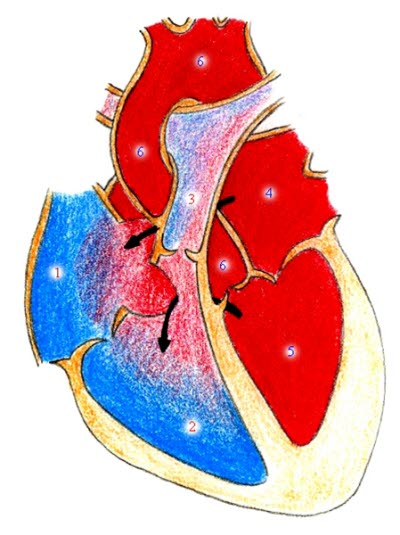
ASD und VSD
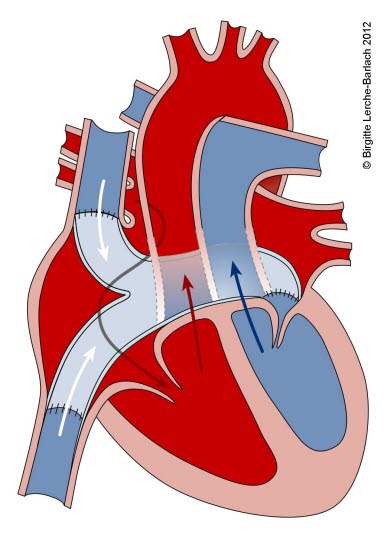
Transposition
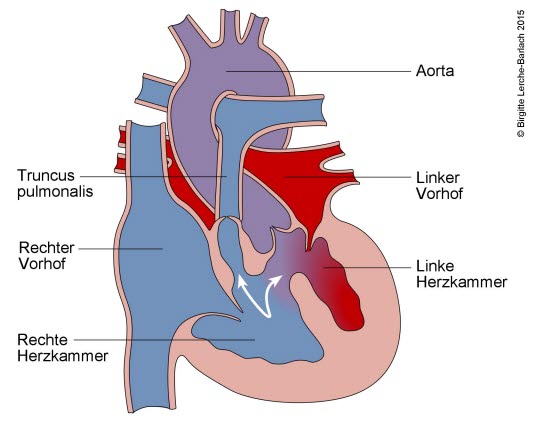
Fallot-Tetralogie
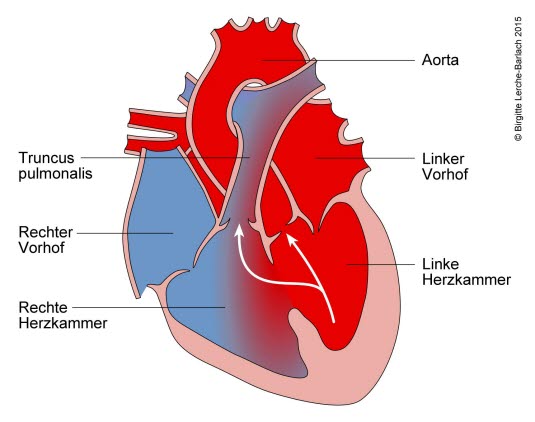
VSD
Offener Ductus arteriosus
Quellen
Leitlinien
- Deutsche Gesellschaft für Pädiatrische Kardiologie (DGPK). S2k-Leitlinie Abklärung eines Herzgeräusches im Kindes- und Jugendalter. AWMF-Leitlinie Nr. 023-001, Stand 2017. register.awmf.org
Literatur
- Wierwille L. Pediatric Heart Murmurs - Evaluation and management in primary care. Nurs Prac 2011; 36: 22-29. doi:10.1097/01.NPR.0000393968.36683.f0 DOI
- National Heart, Lung, and Blood Institute. Heart Murmur. Zugriff 28.05.18. www.nhlbi.nih.gov
- Dalla Pozza R. Herzgeräusche bei Kindern - Harmlos oder pathologisch?. Monatsschr Kinderheilkd 2013; 161: 447-458. doi:10.1007/s00112-013-2891-x DOI
- Biancaniello T. Innocent murmurs. Circulation 2005; 111: e20–e22. www.ahajournals.org
- Frank JE, Jacobe KM. Evaluation and management of heart murmurs in children. Am Fam Physician 2011; 84: 793-800. PubMed
- Deutsche Gesellschaft für Pädiatrische Kardiologie (DGPK). S2k-Leitlinie Abklärung eines Herzgeräusches im Kindes- und Jugendalter. AWMF-Leitlinie Nr. 023-001, Stand 2017. register.awmf.org
- Ford B, Lara S, Park S. Heart Murmurs in Children: Evaluation and Management. Am Fam Physician 2022; 105: 250-261. pubmed.ncbi.nlm.nih.gov
- Rein AJ, Omokhodion SI, Nir A. Significance of a cardiac murmur as the sole clinical sign in the newborn. Clin Pediatr (Phil) 2000; 39: 511-20. pubmed.ncbi.nlm.nih.gov
- Weber R. Herzgeräusche bei Kindern - Welche müssen genauer abgeklärt werden? Allgemeinarzt - online. Zugriff 26.05.18 www.allgemeinarzt-online.de
- Pildes RS. Infants of diabetic mothers. N Engl J Med 1973; 289: 902-5. PubMed
- Etoom Y, Ratnapalan S. Evaluation of Children With Heart Murmurs. Clinical Pediatrics 2014; 53: 111-117. doi:10.1177/0009922813488653 DOI
- Chorba J, Shapiro A, Le L, et al. Deep Learning Algorithm for Automated Cardiac Murmur Detection via a Digital Stethoscope Platform. J Am Heart Assoc. e019905; 10: 2021. doi:10.1161/JAHA.120.019905 DOI
- Lim G. AI used to detect cardiac murmurs. Nat Rev Cardiol 2021; 18: 460. doi:10.1038/s41569-021-00567-8 DOI
- Thangaratinam S, Brown K, Zamora J, et al. Pulse oximetry screening for critical congenital heart defects in asymptomatic newborn babies: a systematic review and meta-analysis . Lancet 2012. DOI:10.1016/S0140-6736(12)60107-X. DOI
- Campbell R, Douglas P, Eidem B, et al. ACC/AAP/AHA/ASE/HRS/ 57 60 56 SCAI/SCCT/SCMR/SOPE. Appropriate Use Criteria for Initial Transthoracic Echocardiography in Outpatient Pediatric Cardiology. J Am Coll Cardiol 2014; 64: 2039-2060. doi:10.1016/j.jacc.2014.08.003 DOI
- Yi MS, Kimball TR, Tsevat J, Mrus JM, Kotagal UR. Evaluation of heart murmurs in children: cost-effectiveness and practical implications. J Pediatr 2002; 141: 504-11. PubMed
- Maron BJ, Friedman RA, Kligfield P, et al. Assessment of the 12-lead ECG as a screening test for detection of cardiovascular disease in healthy general populations of young people (12-25 Years of Age): a scientific statement from the American Heart Association and the American College of Cardiology. Circulation 2014; 130:1303. pubmed.ncbi.nlm.nih.gov
- Haas N, Schirmer K. Handlungsempfehlungen nach der Leitlinie „Abklärung eines Herzgeräusches im Kindes- und Jugendalter. Monatsschr Kinderheilkd 2020; 168: 140-142. doi:10.1007/s00112-019-0659-7 DOI
- Punnoose A, Burke A, Golub R. Innocent (Harmless) Heart Murmurs in Children. JAMA 2012; 308: 305. doi:10.1001/jama.2012.6223 DOI
- Giuffre RM, Walker I, Vaillancourt S, et al. Opening Pandoras's box: parental anxiety and the assessment of childhood murmurs. Can J Cardiol 2002; 18: 406-14. PubMed
- Lefort B, Cheyssac E, Soulé N, et al. Auscultation while standing: a basic and reliable method to rule out a pathologic heart murmur in children. . Ann Fam Med 2017; 15: 523-528. doi:10.1370/afm.2105 DOI
- Geggel RL, Horowitz LM, Brown EA, et al. Parental anxiety associated with referral of a child to pediatric cardiologist for evaluation of a Still's murmur. J Pediatr 2002; 140: 747-52. PubMed
Autor*innen
- Michael Handke, Prof. Dr. med., Facharzt für Innere Medizin, Kardiologie und Intensivmedizin, Freiburg i. Br.
- Die ursprüngliche Version dieses Artikels basiert auf einem entsprechenden Artikel im norwegischen hausärztlichen Online-Handbuch Norsk Elektronisk Legehåndbok (NEL, https://legehandboka.no/).