Zusammenfassung
- Definition:Syndrom mit typischem Farbwechsel der Akren durch Vasospasmus und Vasodilatation der Digitalarterien. Unterschieden werden ein primäres Raynaud-Syndrom (ohne Grunderkrankung) und ein sekundäres Raynaud-Syndrom (mit Grunderkrankung), das häufig im Rahmen von Kollagenosen auftritt.
- Häufigkeit:In Deutschland liegt die Prävalenz bei 5–10 % (primär und sekundär).
- Symptome:Typische Episoden verlaufen mit Abblassen der Finger (Vasospasmus) und Zyanose gefolgt von Hyperämie und werden meist durch Kälte oder Stress ausgelöst. Betroffen sind in der Regel die Finger und Zehen, seltener andere Körperenden.
- Befunde:Außerhalb der Episoden findet sich ein unauffälliger Untersuchungsbefund beim primären Raynaud-Syndrom. Digitale Ulzera und Nekrosen sowie klinische Zeichen einer Kollagenose (z. B. Hautveränderungen) weisen auf ein sekundäres Raynaud-Syndrom hin.
- Diagnostik:In der Regel klinische Diagnose. Zur differenzialdiagnostischen Klärung eines sekundären Raynaud-Syndroms können Labortests hilfreich sein. Angiologische Messverfahren zur Gefäßdiagnostik beim sekundären Raynaud-Syndrom.
- Therapie:Bei primärem Raynaud-Syndrom in erster Linie Allgemeinmaßnahmen mit Meidung auslösender Faktoren (z. B. Handschuhe zum Schutz der Hände bei Kälte). Bei sekundärem Raynaud-Syndrom nach Möglichkeit Behandlung der Ursache (z. B. Medikamentenumstellung). Als Medikamentöse Therapie kommen verschiedene Wirkstoffklassen infrage mit der besten Evidenzlage für Kalziumantagonisten.
Allgemeine Informationen
Definition
- Das Raynaud-Syndrom (auch Raynaud-Phänomen) beschreibt ein vorübergehendes Abblassen der Akren (Vasospasmus) sowie einen anschließenden Farbwechsel zu blau (Zyanose) und/oder rot (Vasodilatation).1-4
- Betroffen sind meist die Finger oder Zehen, seltener andere Körperteile (z. B. Nase, Ohren).
- Unterschieden werden primäres und sekundäres Raynaud-Syndrom.3-5
- primäres Raynaud-Syndrom (ohne Grunderkrankung)
- sekundäres Raynaud-Syndrom (im Rahmen einer Grunderkrankung)
- Das Raynaud-Syndrom ist nach dem Erstbeschreiber (Maurice Raynaud, 19. Jahrhundert) benannt.6-7
Häufigkeit
- Prävalenz von etwa 5–10 % der deutschen Bevölkerung4
- Weltweit sind 3–5 % der Bevölkerung betroffen.3,8
- höhere Prävalenz in Regionen mit kälterem Klima5
- Primäres Raynaud-Syndrom
- Frauen sind häufiger betroffen als Männer.7-8
- Erstmanifestation meist im Alter zwischen 15 und 45 Jahren
- Sekundäres Raynaud-Syndrom
- Häufigkeit von ca. 10–20 % der Fälle4
- 80–90 % der Patient*innen mit Sklerodermie betroffen1
Ätiologie und Pathogenese
Primäres Raynaud-Syndrom
- Ätiologie3-4,7
- weitgehend unbekannt
- Eine (poly-)genetische Komponente in der Ätiologie wird angenommen.
- Pathogenese3,7
- reversibler Vasospasmus mit Blässe, Zyanose und/oder Rötung
- Vasokonstriktion ist eine physiologische Reaktion auf Kälte oder emotionalen Stress.
- Beim Raynaud-Syndrom ist diese Reaktion pathologisch gesteigert.
- Ursachen
- funktionelle Veränderungen der Gefäßwand und/oder deren Innervation
- erhöhte Konzentrationen zirkulierender Botenstoffe
- Veränderungen der Gefäßwand und Innervation
- Gleichgewicht aus Vasodilatation und Vasokonstriktion gestört in Richtung der Vasokonstriktion
- Reduzierte Vasodilatation durch verminderte endotheliale Produktion von Vasodilatatoren (z. B. NO) und reduzierte Aktivität an der glatten Muskelzelle der Gefäßwand
- hochregulierte Botenstoffe (insbes. Vasokonstriktoren)
- Calcitonin Gene-Related Peptide (CGRP)
- Substanz P
- Neurokinin A
- vasoaktives intestinales Peptid (VIP)
- Endothelin
- Definitionsgemäß treten beim primären Raynaud-Syndrom keine irreversiblen Gewebeschäden durch Ischämie auf.
- reversibler Vasospasmus mit Blässe, Zyanose und/oder Rötung
Sekundäres Raynaud-Syndrom
- Ätiologie7,9
- Kollagenosen und andere rheumatologische Erkrankungen
- Sklerodermie (ca. 80–90 % der Patient*innen mit Sklerodermie leiden am Raynaud-Syndrom1-2)
- systemischer Lupus erythematodes
- Sjögren-Syndrom
- Mischkollagenose (Sharp-Syndrom)
- rheumatoide Arthritis
- andere Grunderkrankungen
- Thrombangiitis obliterans
- Arteriosklerose
- Vaskulitis
- Myositis
- Leukämien
- Paraproteinämie
- Kryoglobulinämie
- myeloproliferative Erkrankungen (Polycythaemia vera, Thrombozytose)
- Karpaltunnelsyndrom
- Medikamente, Drogen und Toxine
- äußere Einflussfaktoren
- Hand-Arm-Vibrationen (z. B. durch Presslufthammer)
- Gefäßkompression (z. B. auch Thoracic-outlet-Syndrom)11
- Kälteeinwirkungen/Erfrierungen
- Trauma
- Kollagenosen und andere rheumatologische Erkrankungen
- Pathogenese3,7
- Der Pathomechanismus beim sekundären Raynaud-Syndrom ist besser untersucht als beim primären Raynaud-Syndrom.
- reversibler Vasospasmus mit Blässe, Zyanose, Rötung sowie bei sekundärer Form z. T. irreversiblen Gewebeschäden
- Strukturelle Veränderungen der kleinen Gefäße bei Sklerodermie (z. B. Intimahyperplasie, Kapillarschäden) sind ein Unterscheidungsmerkmal zum primären Raynaud-Syndrom.
- Schäden an der Gefäßwand (Endothel) führen zu reduzierter Produktion von Vasodilatatoren (z. B. NO).
- Intravaskuläre Faktoren (z. B. Hyperviskosität und Thrombozytenaktivierung bei Morbus Waldenström) können ebenfalls zu sekundärem Raynaud-Syndrom führen.
ICPC-2
- K92 Arteriosklerose/periphere Gefäßerkrankungen (inkl. Raynaud-Syndrom)
ICD-10
- I73.0 Raynaud-Syndrom
Diagnostik
Diagnostische Kriterien
- Die Diagnosestellung des primären Raynaud-Syndroms basiert auf typischer Anamnese und Klinik.
- Bei Zeichen eines sekundären Raynaud-Syndroms oder untypischer Präsentation ist eine weitere Diagnostik notwendig.
Differenzialdiagnosen
- Physiologische Antwort auf Kälte
- Akrozyanose
- Frostbeulen (Perniones)
- Erythromelalgie
- Kryoglobulinämie
- Livedo reticularis (bei Antiphospholipid-Syndrom)
- Karpaltunnelsyndrom
- Subclavian-Steal-Syndrom
- Thoracic-outlet-Syndrom
- Thrombangiitis obliterans
- Sekundäres Raynaud-Syndrom bei Grunderkrankungen
Anamnese
Beschwerden3-4,7
- Episodische Farbwechsel der Akren
- ischämische Phase: Blässe, Zyanose
- hyperämische Phase: Rötung
- Nicht alle Stadien einer Episode müssen vorhanden sein.
- Lokalisation
- Finger (häufig)
- Zehen
- Ohren, Nase oder Mamillen (selten)12
- Frequenz und Dauer der Episoden sind individuell sehr unterschiedlich.
- Dauer üblicherweise Minuten bis Stunden
- Begleitsymptome
- Missempfindungen (Dysästhesien)
- Schmerzen
- Außerhalb der Episoden kann eine Fotodokumentation durch Betroffene bei der Diagnosestellung hilfreich sein.
- B-Symptomatik (Fieber, Nachtschweiß, Gewichtsverlust) kann hinweisend auf ein seltenes paraneoplastisches Akrosyndrom sein.4
Auslöser und Ursachen3-4,7
- Auslöser
- Kälte
- Stress und emotionale Belastung
- nur sehr selten Auftreten ohne Auslöser (insbes. bei primärem Raynaud-Syndrom)
- Ursachen
- Vorerkrankungen
- Medikamentenanamnese (z. B. Betablocker)
- Berufsanamnese (Hand-Arm-Vibrationen)
- Familienanamnese (Raynaud-Syndrom, Kollagenosen)
Raynaud-Tagebuch
- Zur Einschätzung der subjektiven Beeinträchtigung4
- Protokollierung der Anfallsfrequenz, -dauer und -intensität über einen definierten Zeitraum
- Nützlich zum Zeitpunkt der Diagnosestellung sowie vor/nach Therapiebeginn
Klinische Untersuchung
-
Klinisch unauffälliger Befund zwischen den Attacken eines primären Raynaud-Syndroms4
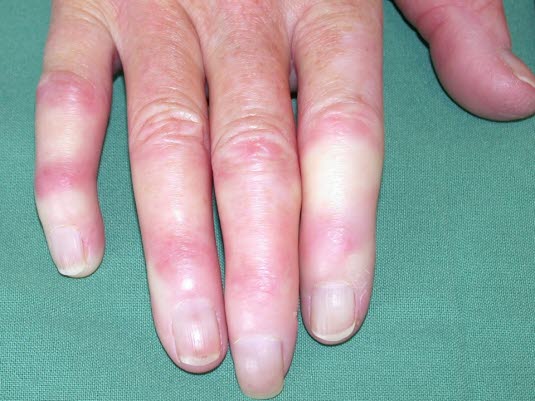 Raynaud-Syndrom
Raynaud-Syndrom - Allgemeine körperliche Untersuchung unter Berücksichtigung möglicher Zeichen einer Kollagenose, insbesondere einer systemischen Sklerose4,7,9
- Hautveränderungen
- Schwellung, Verhärtung, Atrophie
- Hyperpigmentierung
- Teleangiektasien
- Kalkablagerungen (Calcinosis cutis)
- Hautulzera an den Fingerspitzen
- anhaltende Ischämie der Finger (Akrozyanose)
- geschwollene bzw. verhärtete Finger („Puffy Fingers“ bzw. Sklerodaktylie)
- Hautveränderungen
- Prüfung des Pulsstatus der Extremitäten3-4
- Blutdruck im Seitenvergleich3
- Arterielle Funktionstestung der Hand (Allen-Test)4
- Kompression der A. ulnaris und A. radialis einer Hand mit Abblassen
- wechselseitiges Loslassen und Prüfung der Hautantwort
- bei jeweils rosiger Verfärbung unauffällig (negativ)
- Eine verzögerte oder ausbleibende rosige Verfärbung spricht für eine insuffiziente Durchblutung der jeweiligen Arterie der Hand.
Ergänzende Untersuchungen in der Hausarztpraxis
- Bei primärem Raynaud-Syndrom nicht notwendig3
- bei Unsicherheiten hinsichtlich eines möglichen sekundären Raynaud-Syndroms ggf. Überweisung bzw. weiterführende Diagnostik
- Labordiagnostik3-4
- Blutbild, CRP, BSG, Nieren- und evtl. Leberwerte
- Bestimmung von Autoantikörpern4
- Screeningtest für Kollagenosen: antinukleäre Antikörper (ANA)
- ggf. weitere ENA-Antikörper (Topoisomerase-Antikörper, Centromer-Antikörper bei systemischer Sklerose; ds-DNA-Ak bei Lupus erythematodes; Ro- oder La-Autoantikörper bei Sjögren-Syndrom)
- in der Regel fachärztliche Diagnostik
Diagnostik bei Spezialist*innen
- Ergänzende Labordiagnostik, insbesondere Antikörperbestimmung7
- Kapillarmikroskopie des Nagelfalzes3-4,7
- Bestimmung der Dichte von Kapillaren/mm Nagelfalz
- Erlaubt frühzeitige Identifikation einer Kollagenose.
- z. B. anhand niedriger Kapillardichte und Kapillarblutungen
- meist nur in spezialisierten Versorgungseinrichtungen
- Ggf. weitere Gefäßdiagnostik, z. B. mittels Doppler-/Farbduplexsonografie oder Angiografie6,13
- Bei einseitiger Symptomatik ggf. weitere Diagnostik hinsichtlich eines Thoracic-outlet-Syndroms (TOS), z. B. mittels Röntgen-Bildgebung3
Indikationen zur Überweisung
- Die meisten Patient*innen mit einem primären Raynaud-Syndrom können in der Hausarztpraxis behandelt werden, sollten jedoch bei Unsicherheiten in der Diagnose oder Verdacht auf ein sekundäres Syndrom überwiesen werden.
- Überweisung an Rheumatolog*innen bei vermuteter Kollagenose oder Vaskulitis4,13
Therapie
Therapieziele
- Attacken vermeiden.
- Beschwerden (z. B. Schmerzen) lindern.
- Beim sekundären Raynaud-Syndrom Grunderkrankung behandeln.
Allgemeines zur Therapie
- Die meisten Patient*innen mit einem primären Raynaud-Phänomen benötigen keine spezifische Behandlung.6
- Allgemeinmaßnahmen4
- Schutz der Finger bzw. Zehen vor Kälte und Wind
- z. B. Handschuhe, Taschenwärmer, beheizbare Handschuhe
- Bekannte Auslösesituationen (z. B. Stress) meiden.
- Auslösende Medikation (z. B. Betablocker) umstellen.
- Nikotinkarenz14
- Schutz der Finger bzw. Zehen vor Kälte und Wind
- Empfehlungen für Frauen mit schmerzhafter Vasokonstriktion der Mamillen12
- Stillen bei warmer Umgebungstemperatur, ausreichend Kleidung (die Vasokonstriktion in der Mamille tritt insbesondere bei Stillenden auf, wenn der Säugling die Mamille loslässt)
- Vasokonstriktoren wie Nikotin und Koffein vermeiden.
- Mamillen bei beginnenden Symptomen wärmen.
- Beim sekundären Raynaud-Phänomen wird zunächst die Behandlung der Grunderkrankung bzw. der Ursache angestrebt.
Nichtmedikamentöse Therapien
- Insgesamt begrenzte Evidenzlage4
- Low-Level-Laserbehandlung4
- Reduktion der Attackenfrequenz in einer kontrollierten klinischen Studie mit geringer Fallzahl
- Entspannungsverfahren und Biofeedback-Verfahren4,15
- Untersuchungen in meist kleineren Studien
- in einer Metaanalyse keine evidenzbasierte Empfehlung aufgrund fehlender Kontrollgruppen in den Studien
- Anwendung galvanischen Stroms4
- Therapieeffekt in einer spanischen Studie
- Psychotherapeutische Therapieansätze4
- bei psychischer Komorbidität sinnvoll (affektive Störungen, Angst)
Medikamentöse Therapie
- Verfügbare medikamentöse Behandlungen sind in ihren Therapieeffekten begrenzt und häufig mit nur geringer Evidenzstärke.4
- Einsatz nur bei hohem Leidensdruck und fehlender Besserung mit Allgemeinmaßnahmen
- Calciumantagonisten (Dihydropyridin-Typ)16-17
- Phosphodiesterase-5-Inhibitoren (Sildenafil, Tadalafin, Vardenafil)18-19
- keine Evidenz in der Behandlung des primären Raynaud-Syndroms4
- in Deutschland zur Behandlung des Raynaud-Syndroms nicht zugelassen
- positive Effekte in einer Metaanalyse bei systemischer Sklerose und sekundärem Raynaud-Syndrom19
- Empfehlung der europäischen Leitlinie bei sekundärem Raynaud-Syndrom im Rahmen einer systemischen Sklerose mit hohem Risiko für digitale Ulzera20
- Nebenwirkungen: Hypotonie, Kopfschmerzen, Sehstörungen, Brustschmerzen, Dyspepsie, nasale Kongestion
- Medikamente mit nur beschränkten Wirksamkeitsnachweisen4,16
Weitere Therapien
- Bei Komplikationen eines sekundären Raynaud-Syndroms (z. B. Wundrevision bei Ulzera) kann in seltenen Fällen eine chirurgische Behandlung notwendig sein.
- Eine operative Sympathektomie (Durchtrennung von Ganglien des Sympathikus) kann als Reservetherapie bei therapieresistentem, schwerem Raynaud-Syndrom erwogen werden.3
Verlauf, Komplikationen und Prognose
Verlauf
- Bei primärem Raynaud-Syndrom kann es zu Schwankungen der Attackenfrequenz und -dauer kommen.
- Das Raynaud-Syndrom ist eine häufige Erstmanifestation einer systemische Sklerose.4
Komplikationen
- Bei primärem Raynaud-Syndrom treten keine Komplikationen auf.3
- Komplikationen des sekundären Raynaud-Syndroms3-4,7
- kritische Ischämien
- digitale Ulzera, Fingerkuppennekrosen
- floride Hautinfektionen bis zum Gangrän
Prognose
- Ein primäres Raynaud-Syndrom führt nicht zu einer irreversiblen Schädigung und hat keine weiteren Implikationen.3-4
- Risikofaktoren für eine zukünftige systemische Sklerose2
- Nachweis von antinukleären Antikörpern (ANA)
- Nachweis von spezifischen Antikörpern der systemischen Sklerose
- Schwellung und Rötung der Finger („Puffy Fingers“)
- Auffälligkeiten in der Kapillarmikroskopie des Nagelfalzes
- Negative prognostische Faktoren4
- Attacken auch bei warmem Wetter
- spätes Manifestationsalter (> 40 Jahren)
- Komplikationen wie z. B. ischämische Nekrosen
Patienteninformationen
Patienteninformationen in Deximed
Weitere Informationen
- Deutsche Gesellschaft für Angiologie. DGA-Ratgeber: Die Durchblutungsstörung – Raynaud-Phämomen (Berlin, 2011)
- Deutsche Gesellschaft für Angiologie (DGA): Was ist das Raynaud-Phänomen?
- Deutsche Rheuma-Liga: Weiße Finger: Das Raynaud-Syndrom
Illustrationen
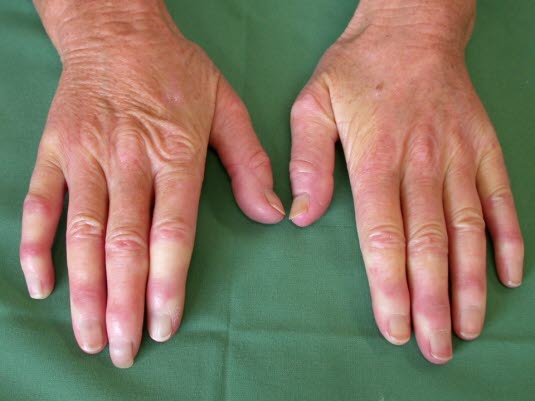
Primäres Raynaud-Syndrom

Primäres Raynaud-Syndrom
Raynaud-Syndrom (mit freundlicher Genehmigung von Dr. Annkatrin Lohmeier, Erding)

Raynaud-Syndrom (mit freundlicher Genehmigung von Dr. Annkatrin Lohmeier, Erding)
Raynaud-Syndrom (mit freundlicher Genehmigung von Dr. Annkatrin Lohmeier, Erding)
Quellen
Literatur
- Block JA, Sequeira W. Raynaud's phenomenon. Lancet. 2001;357(9273):2042-2048. doi:10.1016/S0140-6736(00)05118-7 doi.org
- Wigley FM, Flavahan NA. Raynaud's Phenomenon. N Engl J Med. 2016;375(6):556-565. doi:10.1056/NEJMra1507638 doi.org
- BMJ Best Practice. Raynaud's phenomenon. Last reviewed 14 Jul 2022 (letzter Zugriff am 15.08.2022) bestpractice.bmj.com
- Klein-Weigel P, Sander O, Reinhold S, Nielitz J, Steindl J, Richter JG. Raynaud-Phänomen: vaskuläres Akrosyndrom mit langfristigem Versorgungsbedarf. Dtsch Arztebl Int 2021; 118: 273-80; DOI: 10.3238/arztebl.m2021.0023 www.aerzteblatt.de
- Goundry B, Bell L, Langtreee M, Moorthy A. Diagnosis and management of Raynaud's phenomenon. BMJ 2012; 344: e289. BMJ (DOI)
- Deutsche Gesellschaft für Angiologie. DGA-Ratgeber: Die Durchblutungsstörung Raynaud-Phämomen. Berlin, 2011 www.dga-gefaessmedizin.de
- Herrick, A. The pathogenesis, diagnosis and treatment of Raynaud phenomenon. Nat Rev Rheumatol 8, 469–479 (2012). doi.org
- Brand FN, Larson MG, Kannel WB, et al. The occurrence of Raynaud's phenomenon in a general population: the Framingham Study. Vasc Med 1997;2:296-301. PubMed
- Sander O, Dechant C, Czihal M. Raynaud-Syndrom. Arthritis und Rheuma 2018; 38(03): 195-201. doi:10.1055/s-0038-1660909 DOI
- Arzneimittelkommission der deutschen Ärzteschaft. Sekundäres Raynaud-Syndrom nach Behandlung mit Interferon beta. Dtsch Ärztebl. 2013; 110(16): A794. www.aerzteblatt.de
- Wenz W. Das neurovaskuläre Kompressionssyndrom der oberen Thoraxapertur. Deutsches Ärzteblatt 95, Heft 13, 27. März 1998. www.aerzteblatt.de
- Barrett ME, Heller MM, Stone HF, Murase JE. Raynaud phenomenon of the nipple in breastfeeding mothers: an underdiagnosed cause of nipple pain. JAMA Dermatol 2013; 149: 300-6. pmid:23682366 www.ncbi.nlm.nih.gov
- Avouac J, Mogavero G, Guerini H, et al. Predictive factors of hand radiographic lesions in systemic sclerosis: a prospective study. Ann Rheum Dis 2011; 70: 630-3. PubMed
- Suter LG, Murabito JM, Felson DT, Fraenkel L. Smoking, alcohol consumption, and Raynaud's phenomenon in middle age. Am J Med 2007; 120: 264-71. PubMed
- Raynaud's Treatment Study Investigators. Comparison of sustained-release nifedipine and temperature biofeedback for treatment of primary Raynaud phenomenon. Results from a randomized clinical trial with 1-year follow-up. Arch Intern Med 2000;160:1101-8. PubMed
- Su KYC, Sharma M, Kim HJ, Kaganov E, Hughes I, Abdeen MH, Ng JH. Vasodilators for primary Raynaud's phenomenon. Cochrane Database of Systematic Reviews 2021, Issue 5. Art. No.: CD006687. pubmed.ncbi.nlm.nih.gov
- Rirash F, Tingey PC, Harding SE, Maxwell LJ, Tanjong Ghogomu E, Wells GA, Tugwell P, Pope J. Calcium channel blockers for primary and secondary Raynaud's phenomenon. Cochrane Database Syst Rev. 2017 Dec 13;12(12):CD000467. doi: 10.1002/14651858.CD000467.pub2 PMID: 29237099 ; PMCID: PMC6486273. doi.org
- Herrick AL, van den Hoogen F, Gabrielli A, et al. Modified-release sildenafil reduces Raynaud's phenomenon attack frequency in limited cutaneous systemic sclerosis. Arthritis Rheum. 2011;63(3):775-782. doi:10.1002/art.30195 doi.org
- Roustit M, Blaise S, Allanore Y, Carpentier PH, Caglayan E, Cracowski JL. Phosphodiesterase-5 inhibitors for the treatment of secondary Raynaud's phenomenon: systematic review and meta-analysis of randomised trials. Ann Rheum Dis. 2013;72(10):1696-1699. doi:10.1136/annrheumdis-2012-202836 doi.org
- Kowal-Bielecka O, Fransen J, Avouac J, Becker M, Kulak A, Allanore Y, Distler O, Clements P, Cutolo M, Czirjak L, Damjanov N, Del Galdo F, Denton CP, Distler JHW, Foeldvari I, Figelstone K, Frerix M, Furst DE, Guiducci S, Hunzelmann N, Khanna D, Matucci-Cerinic M, Herrick AL, van den Hoogen F, van Laar JM, Riemekasten G, Silver R, Smith V, Sulli A, Tarner I, Tyndall A, Welling J, Wigley F, Valentini G, Walker UA, Zulian F, Müller-Ladner U; EUSTAR Coauthors. Update of EULAR recommendations for the treatment of systemic sclerosis. Ann Rheum Dis. 2017 Aug;76(8):1327-1339. doi: 10.1136/annrheumdis-2016-209909. Epub 2016 Nov 9. PMID: 27941129. doi.org
- Pope J, Fenlon D, Thompson A, Shea B, Furst D, Wells GA, Silman A. Iloprost and cisaprost for Raynaud's phenomenon in progressive systemic sclerosis. Cochrane Database of Systematic Reviews 1998, Issue 2. Art. No.: CD000953. DOI: 10.1002/14651858.CD000953. DOI
- Chung L, Shapiro L, Fiorentino D, et al. MQX-503, a novel topical nitroglycerine formulation of nitroglycerin, improves the severity of Raynaud's phenomenon, a randomized , controlled trial. Arhtritis Rheum 2009; 60: 870-7. PubMed
- Kowal-Bielecka O, Landewé R, Avouac J, et al. EULAR recommendations for the treatment of systemic sclerosis: a report from the EULAR Scleroderma Trials and Research group (EUSTAR). Ann Rheum Dis 2009; 68: 620-8. PubMed
- Neumeister MW, Chambers CB, Herron MS, et al. Botox therapy for ischemic digits. Plast Reconstr Surg 2009; 124: 191-201. PubMed
- Spencer-Green G. Outcomes in primary Raynaud phenomenon: a meta-analysis of the frequency, rates, and predictors of transition to secondary diseases. Arch Intern Med 1998;158:595-600. PubMed
Autor*innen
- Jonas Klaus, Arzt in Weiterbildung, Neurologie, Hamburg
- Die ursprüngliche Version dieses Artikels basiert auf einem entsprechenden Artikel im norwegischen hausärztlichen Online-Handbuch Norsk Elektronisk Legehåndbok (NEL, https://legehandboka.no/).
Link lists
Relevante Artikel
- Progressive systemische Sklerose (PSS) und zirkumskripte Sklerodermie
- Systemische Lupus erythematodes (SLE)
- Sjögren-Syndrom
- Sharp-Syndrom, Mischkollagenose, Mixed Connective Tissue Disease (MCTD)
- Rheumatoide Arthritis (RA)
- Thrombangiitis obliterans (Morbus Winiwarter-Buerger)
- Systemische Vaskulitiden
- Lokale Erfrierungen und Kälteschäden
- Erythromelalgie