Allgemeine Informationen
Definition
- Erhöhte Triglyzeridspiegel können im Rahmen verschiedener Hyper- und Dyslipidämien auftreten.1
- Einteilung der Hypertriglyzeridämie anhand von Nüchterntriglyzeridwerten2
- Normalbefund: < 150 mg/dl (< 1,7 mmol/l)
- moderat erhöht: 150–1.000 mg/dl (1,7–11,4 mmol/l)
- stark erhöht: > 1.000 mg/dl (> 11,4 mmol/l)
Stellenwert für die hausärztliche Praxis
- Der Stellenwert einer Hypertriglyzeridämie für das kardiovaskuläre Risiko ist Gegenstand der Diskussion:
- Manche Fachgesellschaften postulieren einen Zusammenhang zwischen erhöhten Triglyzeridwerten und dem kardiovaskulären Risiko.3-4
- Die DEGAM betrachtet die Bedeutung der Triglyzeride für das kardiovaskuläre Risiko als umstritten und eine Messung der Triglyzeride daher meist für unnötig.5-6
- Unstrittig ist die Bedeutung moderat-stark erhöhter Triglyzeridwerte für das Risiko einer akuten Pankreatitis.7
Häufigkeit
- Hypertriglyzeridämie bei ca. 15–20 % der Patient*innen in einer hausärztlichen Praxis2
- Bei 80–90 % der Betroffenen Spiegel zwischen 150 mg/dl (1,7 mmol/l) und 400 mg/dl (4,6 mmol/l)2
- Bei ca. 15 % der Betroffenen Werte zwischen 400 mg/dl (4,6 mmol/l) und 1.000 mg/dl (11,4 mmol/l)2
- In seltenen Fällen Triglyzeride bis > 15.000 mg/dl (170 mmol/l)2
Einteilung von Fettstoffwechselstörungen
- Fettstoffwechselstörungen können unterschiedlich eingeteilt werden, was verwirrend sein kann, z. B.:
- nach Ätiologie: primäre/sekundäre Formen
- Veränderungen der Lipide
- Veränderungen der Lipoproteine/Apolipoproteine
- klassische Einteilung nach Fredrickson (phänotypische Einteilung in 5 Typen unter Berücksichtigung auch von Serumfarbe und Elektrophorese).
- Eine Einteilung für die tägliche Praxis erfolgt am besten klinisch-deskriptiv:8-9
- LDL-Hypercholesterinämie (LDL↑)
- gemischte Hyperlipoproteinämie (LDL↑, Triglyzeride↑, HDL↓)
- Hypertriglyzeridämie (Triglyzeride↑, HDL↓)
- HDL-Erniedrigung (HDL↓)
- Lipoprotein(a)-Erhöhung (Lp(a)↑) in Kombination mit anderen Fettstoffwechselstörungen oder isoliert
Ätiologie
Primäre Hypertriglyzeriämien
- Primäre Hypertriglyzeridämien können monogen oder polygen determiniert sein.10
- Schwere Hypertriglyzeridämie
- monogene Chylomikronämie (früher HLP Typ 1)
- multifaktorielle oder polygene Chylomikronämie (früher HLP Typ 5)
- Leichte – mäßige Hypertriglyzeridämie
- multifaktorielle oder polygene Hypertriglyzeridämie (früher HLP Typ 4)
- Dysbetalipoproteinämie (früher HLP Typ 3)
- kombinierte Hyperlipoproteinämie (früher HLP Typ 2b)
- Eine pragmatische, tabellarische Einteilung primärer Dyslipidämien finden Sie auch in den DEGAM-Leitlinien zur kardiovaskulären Prävention (S. 111).5
Sekundäre Hypertriglyzeridämien
- Nahrungsgewohnheiten mit positiver Energiebilanz und hohem Fett- und Zuckeranteil
- Adipositas
- Erhöhter Alkoholkonsum
- Diabetes mellitus, metabolisches Syndrom
- Hypothyreose
- Nierenerkrankungen (chronische Nierenkrankheit, Niereninsuffizienz, nephrotisches Syndrom)
ParaproteinaemieParaproteinämie- Systemischer Lupus erythematodes (SLE)
- Schwangerschaft
- Medikamente (z. B. Glukokortikoide, Östrogene, Thiazide, Tamoxifen, antiretrovirale Substanzen u. a.)
Pathogenese
Risiko für Herz-Kreislauf-Erkrankungen
- In früheren Studien wurde eine Korrelation zwischen erhöhten triglyzeridreichen Lipoproteinen und einem erhöhten kardiovaskulären Risiko gezeigt.11-14
- Dennoch ist noch unklar, inwieweit Triglyzeride selbst zum atherogenen Risiko beitragen.10
- Die Auswirkung triglyzeridreicher Lipoproteine wird wahrscheinlich eher durch die Konzentration von Apo-B-haltigen Lipoproteinen als durch die Triglyzeride selbst bestimmt.1
- Bei steigenden Triglyzeridspiegeln nimmt nicht unbedingt die Partikelanzahl zu, sondern evtl. nur deren Beladung mit Triglyzeriden; in diesem Fall steigt das kardiovaskuläre Risiko nicht parallel an.9
- Nach heutigem Verständnis ist die Konzentration Apo-B-haltiger Lipoproteine die entscheidende Determinante für das Auftreten kardiovaskulärer Erkrankungen.9
- Die Bestimmung von Apo-B ist wegen fehlender Interventionsstudien, der höheren Kosten und der geringeren klinischen Erfahrung bisher aber nicht weit verbreitet.15
- Umgekehrt gibt es eine Assoziation zwischen niedrigeren Triglyzeridspiegeln und einem niedrigeren kardiovaskulären Risiko.11
- Outcome-Studien konnten allerdings bislang keinen signifikanten Nutzen einer medikamentösen Senkung der Triglyzeride (z. B. mit Fibraten) auf kardiovaskuläre Ereignisse zeigen.11,16-17
Risiko für Pankreatitis
- Hypertriglyzeridämie verursacht ca. 1–10 % der Fälle mit akuter Pankreatitis.10
- Stark erhöhtes Risiko vor allem bei Triglyzeriden > 1.000 mg/dl (11,4 mmol/l), dem Chylomikronämie-Syndrom2
- Pankreatitiden treten aber bereits ab Triglyzeridwerten von ca. 400 mg/dl (4,6 mmol/l) gehäuft auf.1
- In Kohortenstudien trat eine akute Pankreatitis bei 3 % der Patient*innen mit Triglyzeriden von 885–1.770 mg/dl (10–20 mmol/l) und bei 15 % der Patient*innen mit Triglyzeriden > 1.770 mg/dl (20 mmol/l) auf.10
ICPC-2
- T93 Fettstoffwechselstörung
ICD-10
- E78 Störungen des Lipoproteinstoffwechsels und sonstige Lipidämien
- E78.1 Reine Hypertriglyzeridämie
- E78.2 Gemischte Hyperlipidämie
- E78.3 Hyperchylomikronämie
- E78.4 Sonstige Hyperlipidämien
- E78.5 Hyperlipidämie, nicht näher bezeichnet
Diagnostik
Diagnostische Kriterien
- Hypertriglyzeridämie bei Nüchternwerten > 150 mg/dl (1,7 mmol/l)1,18
- bei Nicht-nüchtern-Messung Grenzwert bei 175 mg/dl (2 mmol/l) empfohlen19
Anamnese
- Familiär bekannte Hypertriglyzeridämien?
- Vorerkrankungen mit erhöhtem Risiko für sekundäre Hypertriglyzeridämien (z. B. Diabetes mellitus, Nierenerkrankungen, erhöhter Alkoholkonsum)?
- Medikamente, die Triglyzeriderhöhung verursachen?
- St. n. akuter Pankreatitis?
Klinische Untersuchung
- Body-Mass-Index (BMI)
- Größe, Gewicht
- Haut
- evtl. Xanthelasmen, tuberöse Xanthome
- Zeichen einer kardiovaskulären Erkrankung?
- Zeichen einer akuten Pankreatitis?
Laboruntersuchungen – Lipidstatus
- Lipidstatus sollte umfassen:9
- Gesamtcholesterin
- Triglyzeride
- HDL-Cholesterin
- LDL-Cholesterin
- LDL-Cholesterin kann direkt gemessen oder mittels Friedewald-Formel berechnet werden: LDL (mg/dl) = GC – HDL – (TG/5).
- Mit der Friedewald-Formel wird das LDL-Cholesterin bei hohen Triglyzeridspiegeln unterschätzt.
- Non-HDL-Cholesterin (Gesamtcholesterin minus HDL-Cholesterin)
- Non-HDL-Cholesterin ist bei Hypertriglyzeridämie ein besserer Marker für die Atherogenität als LDL-Cholesterin, da es die Konzentration aller Apo-B-haltigen Lipoproteine widerspiegelt.9
- Lipoprotein(a) (einmalige Messung)
Nüchtern oder nicht-nüchtern messen?
- Im Gegensatz zu früheren Auffassungen kann die Bestimmung des Lipidprofils im Allgemeinen auch nicht-nüchtern erfolgen.19
- Der Grenzwert für Triglyzeride ist bei nicht-nüchterner Messung geringfügig um 25 mg/dl (0,3 mmol/l) angehoben.19
- Die prognostische Bedeutung der gemessenen Werte ist den nüchtern gemessenen nicht unterlegen.15
Situationen mit möglicher Nicht-nüchtern-Messung19
- Initiales Lipidprofil von Patient*innen
- Evaluation des kardiovaskulären Risikos
- Patient*innen mit Diabetes
- Ältere Patient*innen
- Patient*innen unter stabiler medikamentöser Therapie
- Bei Präferenz der Patient*innen
Situationen mit empfohlener Nüchtern-Messung
- Nicht-nüchterne Triglyzeridwerte > 440 mg/dl (5 mmol/l)
- bekannte Hypertriglyzeridämie
- Nach Hypertriglyzeridämie-assoziierter Pankreatitis
- Vor Beginn einer Therapie mit Medikamenten, die Hypertriglyzeridämie auslösen können.
- Wenn andere Bestimmungen eine Nüchtern-Blutabnahme notwendig machen (z. B. Bestimmung des Blutzuckers oder eines Medikamentenspiegels)
Bedeutung der Triglyzeride für die Beurteilung des kardiovaskulären Risikos durch Risikorechner
- Für die Kalkulation des kardiovaskulären Risikos stehen verschiedene Scores und Rechner zur Verfügung.
- Die DEGAM empfiehlt zur Risikobeurteilung die partizipative Entscheidungsfindung mithilfe von ARRIBA.
- ARRIBA ist ein für den speziell für den hausärztlichen Bereich entwickeltes Programm zur Unterstützung der Kommunikation zwischen Ärzt*innen und Patient*innen.
- Der ARRIBA-Risiko-Rechner zur Berechnung des kardiovaskulären Risikos (beruhend auf dem Framingham-Score) berücksichtigt die Triglyzeride nicht.
- Es existieren aber auch Risikorechner, in denen die Triglyzeride berücksichtigt werden, z. B. AGLA-Risikorechner (beruhend auf dem PROCAM-Score).
Indikationen zur Überweisung
- Im Allgemeinen erfolgen die Diagnostik und Therapie im hausärztlichen Bereich.
- Bei familiären Hyperlipoproteinämien und/oder extrem hohen Lipidwerten sollte die Anbindung an eine Lipidambulanz erfolgen.
Therapie
Therapieziele
- Im Hinblick auf die kardiovaskuläre Risikoprävention gibt es für die Triglyzeride keine konkreten Zielwerte.1
- Hintergrund ist, dass eine Behandlung isolierter Hypertriglyzeridämien nicht zu einer Reduktion kardiovaskulärer Ereignisse geführt hat.20
Allgemeines zur Therapie
- Komponenten der Behandlung sind:
- Lebensstilmodifikation
- Behandlung von Grunderkrankungen mit sekundären Hypertriglyzeridämien
- medikamentöse Behandlung einer Hyperlipidämie bei erhöhtem kardiovaskulärem Risiko
- im Einzelfall gezielte Behandlung einer ausgeprägten Hypertriglyzeridämie.
Lebensstilmodifikation
- Prinzipien der Lebensstilmodifikation1,5,21-22
- Gewichtsnormalisierung (Ziel-BMI: 20–25 kg/m2)
- gesunde Diät
- Verzicht auf schnell verstoffwechselbare Kohlenhydrate
- wenig gesättigte Fettsäuren
- mediterrane Kost
- kein oder wenig Alkohol (wichtig gerade auch bei Hypertriglyzeridämie)
- moderate körperliche Aktivität mehrmals pro Woche (Ziel: 5 x pro Woche mindestens 30 min)
- Rauchstopp
- Gewichtsnormalisierung (Ziel-BMI: 20–25 kg/m2)
Behandlung von Grunderkrankungen mit sekundären Hypertriglyzeridämien
- Vor Beginn einer spezifischen lipidsenkenden Behandlung sollten immer sekundäre Hyperlipoproteinämien bedacht werden.5
- Insbesondere ein Diabetes mellitus ist eine häufige Ursache für erhöhte Triglyzeridwerte.
- Bei stark erhöhten Triglyzeridwerten sollte immer auch ein Diabetes mellitus als Ursache ausgeschlossen bzw. behandelt werden.23
- Die Blutzuckereinstellung steht dann ggf. auch zur Behandlung einer Hypertriglyzeridämie im Vordergrund.5,24
- Insulin spielt bei der Regulation der Lipide eine wichtige Rolle, eine Insulintherapie führt zu einem Absinken der Triglyzeridspiegel.23
- Sofern möglich, Umstellung einer triglyzeriderhöhenden Medikation (z. B. Verzicht auf Thiazide im Rahmen einer antihypertensiven Behandlung)
Medikamentöse Behandlung einer Hyperlipidämie bei erhöhtem kardiovaskulärem Risiko
Statine
- Die Indikation zur Statin-Therapie entsteht primär durch das kardiovaskuläre Gesamtrisiko.5
- Bei einem absoluten Risiko über 20 % für kardiovaskuläre Ereignisse in 10 Jahren sollte eine Statintherapie angeboten werden.5
- Bei Patient*innen mit absolutem Gefäßrisiko 10–20 %/10 Jahre und deutlich erhöhtem altersbezogenem Risiko kann eine medikamentöse Behandlung nach individueller Beratung erwogen werden.5
- Zu Details einer medikamentösen lipidsenkenden Therapie siehe die Artikel Hyperlipidämie, Primärprävention von Herz- und Gefäßerkrankungen, Sekundärprävention der KHK.
- Eine Statin-Therapie senkt auch den Triglyzeridspiegel um ca. 5–15 %.25
- Die Kombination eines Statins mit Fibrat oder Omega-3-Fettsäuren ist zur Senkung des kardiovaskulären Risikos nicht wirksamer als eine hochdosierte Statingabe alleine.5
- Außerdem treten bei der Kombination Statin plus Fibrat gehäuft Interaktionen und unerwünschte Therapiewirkungen auf.5
Fibrate
- Deutliche Senkung des Triglyzeridspiegels um 30–50 %26
- Allerdings nach aktueller Datenlage kein primärer Einsatz von Fibraten mit dem Ziel der kardiovaskulären Risikoreduktion24
- Erwogen werden können Fibrate als Alternative bei Statinunverträglichkeit.5
- Fibrate sollten nur bei Triglyzeridwerten > 2,3 mmol/l (> 200 mg/dl) und HDL-C < 1 mmol/l (< 40 mg/dl) erwogen werden.5
Omega-3-Fettsäuren
- Deutliche Senkung des Triglyzeridspiegels um bis zu 45 %1
- Allerdings keine eindeutige Evidenz für Nutzen von Omega-3-Fettsäuren in der kardiovaskulären Prävention20
Gezielte Behandlung einer schweren Hypertriglyzeridämie
- Absolute Indikation zur wirksamen Triglyzeridsenkung sind Pankreatitiden im Zusammenhang mit erheblichen Hypertriglyzeridämien (meist über 500–800 mg/dl).27
- Zur Senkung des Pankreatitis-Risikos bei schweren Hypertriglyzeridämien können medikamentös eingesetzt werden:4
- Fibrate – und/oder –
- hochdosiert Omega-3-Fettsäuren.
- Bei akuter Pankreatitis evtl. Gabe von Heparin und/oder Insulin (Aktivierung der Pankreaslipase)4
- Plasmapherese ist eine Behandlungsoption bei akuter Pankreatitis durch schwere Hypertriglyzeridämie zur raschen Spiegelsenkung.4,26
DEGAM-Empfehlungen zur kardiovaskulären Prävention5
Lebensstil
- Alle Personen sollten zu regelmäßiger körperlicher Aktivität ermutigt werden. Die Kombination bzw. Auswahl der körperlichen oder sportlichen Aktivität sollte sich an den Vorlieben/Fähigkeiten der einzelnen Person orientieren.
- Bei moderater Intensität bezüglich Freizeitaktivität sollte diese möglichst an 5 Tagen der Woche mit jeweils 30 min erfolgen.
- Jede regelmäßige moderate Bewegungseinheit > 10 min zählt. Ab täglich 15 min oder 90 min/Woche moderat intensiver Bewegung sind Effekte zu erwarten.
- Es soll empfohlen werden, das Rauchen vollständig einzustellen.
- Die Ernährung sollte abwechslungsreich sein und sich an den Empfehlungen der mediterranen Kost orientieren.
- Der Anteil gesättigter Fette an den Nahrungsfetten sollte möglichst gering sein. Sie sollten durch einfach bzw. mehrfach ungesättigte Fettsäuren ersetzt werden.
- In der Beratung sollte empfohlen werden, den Alkoholkonsum zu beschränken.
Medikation
- Vor Beginn einer lipidsenkenden Therapie sollten sekundäre Hyperlipoproteinämien bedacht werden.
- Bei einem absoluten Risiko über 20 % für kardiovaskuläre Ereignisse in 10 Jahren sollte eine Statin-Therapie angeboten werden.
- Bei Patient*innen mit absolutem Gefäßrisiko 10–20 %/10 Jahre und deutlich erhöhtem altersbezogenem Risiko kann eine medikamentöse Behandlung nach individueller Beratung erwogen werden.
- Eine Statin-Behandlung sollte als „Fixdosistherapie" in einer Standarddosierung erfolgen (insbesondere Simvastatin oder Pravastatin 20–40 mg/d). Eine Dosis-Titration auf einen bestimmten LDL-Zielwert hin sollte nicht durchgeführt werden.
- Fibrate sollen nur bei Statin-Unverträglichkeit erwogen werden.
- Bei indizierter Lipidsenkung sollten Fibrate nur bei Triglyzeridwerten > 200 mg/dl (> 2,3 mmol/l) und HDL-C < 40 mg/dl (< 1 mmol/l) erwogen werden.
- Andere Wirkstoffe als Statine oder Fibrate (Anionenaustauscher, Ezetimib, Omega-3-Fettsäuren) sollten ohne manifeste kardiovaskuläre Erkrankung oder familiäre Hypercholesterinämie wegen fehlendem Nutzennachweis nicht verwendet werden.
- Eine Kombination verschiedener Lipidsenker wird nicht empfohlen.
Verlauf, Komplikationen und Prognose
Komplikationen
Verlauf und Prognose
- Verlauf und Prognose werden bestimmt durch:
- Grunderkrankungen
- das kardiovaskuläre Gesamtrisiko, hier ist der Stellenwert der Triglyzeride noch umstritten.5
Patienteninformationen
Patienteninformationen in Deximed
Illustrationen
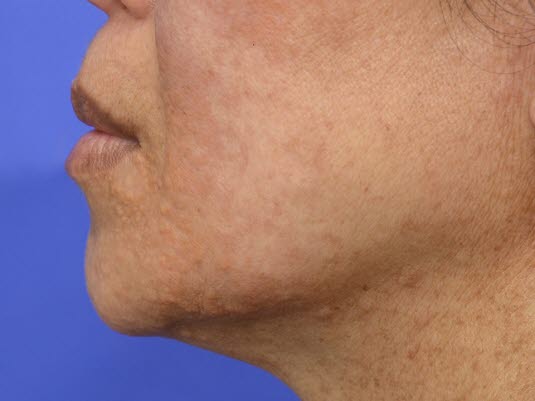
Eine schwere Hypertriglyzeridämie kann eruptive Xanthome verursachen.
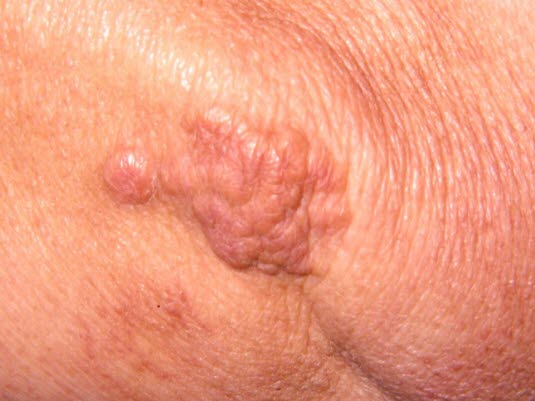
Turbo-eruptive Xanthome gehören zur gleichen Gruppe wie eruptive Xanthome und treten bei bestimmten Formen der Hypertriglyzeridämie auf.
Quellen
Leitlinien
- Deutsche Gesellschaft für Allgemeinmedizin (DEGAM). Hausärztliche Risikoberatung zur kardiovaskulären Prävention. AWMF-Register-Nr. 053-024, DEGAM-Leitlinie Nr. 19 S3, Stand 2017. www.degam.de
- Deutsche Gesellschaft für Kinder- und Jugendmedizin. Hyperlipidämien bei Kindern und Jugendlichen, Diagnostik und Therapie. AWMF-Leitlinie Nr. 027-068. S2k, Stand 2015. www.awmf.org
- European Society of Cardiology and European Atherosclerosis Society. Guidelines for the management of dyslipidaemias: lipid modification to reduce cardiovascular risk. Stand 2019. www.escardio.org
Literatur
- European Society of Cardiology and European Atherosclerosis Society. Guidelines for the management of dyslipidaemias: lipid modification to reduce cardiovascular risk. Stand 2019. www.escardio.org
- Parhofer K, Laufs. The diagnosis and treatment of hypertriglyceridemia. Dtsch Arztebl Int 2019; 116: 825-832. doi:10.3238/arztebl.2019.0825 DOI
- Virani S, Morris P, Agarwala A, et al. 2021 ACC Expert Consensus Decision Pathway on the Management of ASCVD Risk Reduction in Patients With Persistent Hypertriglyceridemia. J Am Coll Cardiol 2021. doi:10.1016/j.jacc.2021.06.011 DOI
- Parhofer K, Birkenfeld A, Krone W, et al. Lipidtherapie bei Patienten mit Diabetes mellitus. Diabetologe 2021; 17: 293–298. doi:10.1007/s11428-021-00742-y DOI
- Deutsche Gesellschaft für Allgemeinmedizin (DEGAM). Hausärztliche Risikoberatung zur kardiovaskulären Prävention. S3, Stand 2017. www.degam.de
- Egidi G. Measuring Triglycerides is mostly not necessary. Dtsch Arztebl Int 2020; 117: 224. doi:10.3238/arztebl.2020.0224a DOI
- Parhofer K. Zufallsbefund Hypertriglyceridämie. MMW - Fortschritte der Medizin 2020; 2: 42-44. doi:10.1007/s15006-020-0105-8 DOI
- Parhofer K. The treatment of disorders of lipid metabolism. Dtsch Arztebl Int 2016; 113: 261.268. doi:10.3238/arztebl.2016.0261 DOI
- Parhofer K. Update Lipidologie. Internist 2020; 61: 573-586. doi:10.1007/s00108-020-00799-9 DOI
- Laufs U, Parhofer K, Ginsberg H, et al. Clinical review on triglycerides. Eur Heart J 2020; 41: 99–109. doi:10.1093/eurheartj/ehz785 DOI
- Toth P, Shah P, Lepor N. Targeting hypertriglyceridemia to mitigate cardiovascular risk: A review. American Journal of Preventive Cardiolog 2020; 3: 1-10. doi:10.1016/j.ajpc.2020.100086 DOI
- Nordestgaard BG, Varbo A. Triglycerides and cardiovascular disease. Lancet 2014;384:626-35. doi: 10.1016/S0140-6736(14)61177-6 DOI
- Kasai T, Miyauchi K, Yanagisawa N, et al. Mortality risk of triglyceride levels in patients with coronary artery disease. Heart 2013; 99: 22-29. pubmed.ncbi.nlm.nih.gov
- Lee J, Chang P, Zhang Y, et al. Triglyceride and HDL-C Dyslipidemia and Risks of Coronary Heart Disease and Ischemic Stroke by Glycemic Dysregulation Status: The Strong Heart Study. Diabetes Care 2017; 40: 529-537. doi:10.2337/dc16-1958 DOI
- Riesen W, Kaiser W,Gallino A, et al. Eine kommentierte Übersicht der AGLA - Neue ESC/EAS-Dyslipidämie-Guidelines. Swiss Med Forum 2020; 20: 140-148. doi:10.4414/smf.2020.08464 DOI
- Keech A, Simes R, Barter P, et al. Effects of long-term fenofibrate therapy on cardiovascular events in 9795 people with type 2 diabetes mellitus (the FIELD study): randomised controlled trial. Lancet 2005; 366: 1849-186. doi:10.1016/S0140-6736(05)67667-2 DOI
- Boden W, Probstfield J, Anderson T, et al. Niacin in patients with low HDL cholesterol levels receiving intensive statin therapy. N Engl J Med 2011; 365: 2255-67. doi:10.1056/NEJMoa1107579 DOI
- Grundy S, Stone N, Bailey A, et al. AHA/ACC/AACVPR/AAPA/ABC/ACPM/ADA/AGS/APhA/ASPC/NLA/PCNA Guideline on the Management of Blood Cholesterol: A Report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines. Circulation 2018; 139: e1082-e1143. doi:10.1161/CIR.0000000000000625 DOI
- Nordestgaard B, Langsted A, Mora S, et al. Fasting is not routinely required for determination of a lipid profile: clinical and laboratory implications including flagging at desirable concentration cut-points—a joint consensus statement from the European Atherosclerosis Society and European Federation of Clinical Chemistry and Laboratory Medicine. Eur Heart J 2016; 37: 1944–1958. doi:10.1093/eurheartj/ehw152 DOI
- Oh R, Trivette E, Westerfield K. Management of Hypertriglyceridemia: Common Questions and Answers. Am Fam Physician. 2020; 102: 347-354. www.aafp.org
- Saely C, Gansch R, Drexel H. Nichtmedikamentöse Therapie von Fettstoffwechselstörungen: Möglichkeiten und Grenzen. Wien. Klin. Wochenschr. Educ 2018; 13: 1-11. doi:10.1007/s11812-018-0090-3 DOI
- Deutsche Gesellschaft für Kinder- und Jugendmedizin. Hyperlipidämien bei Kindern und Jugendlichen, Diagnostik und Therapie. AWMF-Leitlinie Nr. 027-068. S2k, Stand 2015. www.aerztenetz-bad-berleburg.de
- Hoffmann M, König B, Winkler K. Extreme Hypertriglyzeridämie. Cardiovasc 2017; 17: 26-27. doi:10.1007/s15027-017-1140-y DOI
- Merkel M. Lipidtherapie zur kardiovaskulären Prävention bei Diabetes mellitus. InFo Diabetologie 2021; 15: 29-31. doi:10.1007/s15034-021-3699-8 DOI
- Jacobsen A, Dufy E, Blumenthal R, et al. Clinical review on triglycerides. American College of Cardiology 2020. Zugriff 31.07.21 www.acc.org
- Simha V. Management of hypertriglyceridemia. BMJ 2020; 371: m3109. doi:10.1136/bmj.m3109 DOI
- Arzneimittelkommission der deutschen Ärzteschaft (AkdÄ). Therapieempfehlungen Fettstoffwechselstörungen. Stand 2012. www.akdae.de
Autor*innen
- Michael Handke, Prof. Dr. med., Facharzt für Innere Medizin, Kardiologie und Intensivmedizin, Freiburg i. Br.
- Die ursprüngliche Version dieses Artikels basiert auf einem entsprechenden Artikel im norwegischen hausärztlichen Online-Handbuch Norsk Elektronisk Legehåndbok (NEL, https://legehandboka.no/).