Was ist ein Enddarmvorfall?
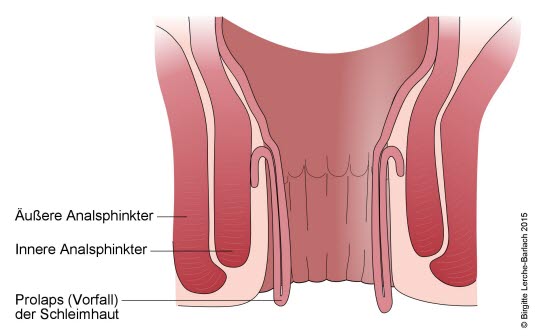
Der Begriff „Enddarmvorfall“ (Enddarmprolaps) umfasst Analprolaps und Rektumprolaps. Beim Analprolaps treten Haut und Schleimhaut des unteren Teils des Enddarms durch den Anus aus – maximal 2 cm. Rektumprolaps bezeichnet dagegen das Austreten größerer Teile des Enddarms (aller Schichten der Darmwand) – bis zu 10 cm.
Ein Enddarmvorfall kommt selten vor. Er tritt meistens bei Frauen im höheren Alter auf, kann aber bei Frauen und Männern in jedem Alter vorkommen. Die Zahl der Neuerkrankungen wird mit 0,2–0,4 % pro Jahr angegeben.
Ursachen
Ursache ist eine Schwäche in der Darmwand in Verbindung mit hohem Druck im Enddarm. Der obere Teil des Enddarms stülpt sich in den unteren Teil hinein („Intussuszeption“ des Darms). Im frühen Verlauf bleibt dies unbemerkt, aber mit der Zeit drängt der Prolaps weiter in den Enddarm hinein, und die Schließmuskulatur wird geschwächt. Schließlich drängt der Prolaps aus der Enddarmöffnung heraus.
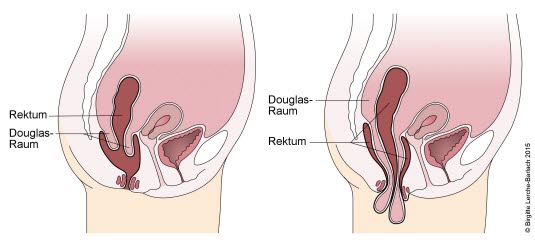
Eine häufige Ursache ist Verstopfung. Viele der Patienten mit Analprolaps leiden unter Hämorrhoiden (Ausbuchtungen der Venen im Analbereich).
Andere prädisponierende Faktoren für einen Rektumprolaps sind: Alter über 40 Jahre, weiblich, vaginale Entbindungen (Risiko steigt mit Mehrlingsgeburten), frühere Operationen im Becken, chronische Verstopfung, chronischer Durchfall und Funktionsstörungen der Beckenbodenmuskulatur.
Symptome und Beschwerdebilder
Ein Rektumprolaps verursacht im Allgemeinen größere Beschwerden als ein Analprolaps. Das häufigste Symptom ist, dass Sie merken, wie sich ein Stück des Darms heraus stülpt, wenn Sie auf der Toilette sitzen, oder in anderen Situationen, in denen sich der Druck im Bauchraum erhöht (z. B. beim Husten, in der Hocke sitzen oder bei längerem Stehen). Häufige Symptome sind Unwohlsein, leichte Blutungen der Schleimhaut und verstärktes Nässen aus dem After. Schmerzen und Juckreiz in der betreffenden Region können aufgrund anhaltender Feuchtigkeit und unzureichender Körperhygiene entstehen.
Bei Patienten mit Rektumprolaps können sich die Stuhlgewohnheiten verändern und einige Patienten können Luft und Kot nicht halten – sie bekommen Stuhlinkontinenz. Dies trifft auf bis zu 75 % der Patienten mit Rektumprolaps zu. Die Lebensqualität ist in diesem Fall stark beeinträchtigt.
Diagnostik
Der Arzt ermittelt die Symptome und Beschwerden aus der Krankengeschichte. Die Diagnose wird in der Regel bei der Untersuchung der Enddarmöffnung gestellt, aus der der Prolaps heraustritt, während der Patient steht oder sich in die Hocke setzt. Kommt eine Operation in Betracht, können zusätzliche Untersuchungen wie Röntgen, Endoskopie, MRT und Druckmessungen nötig werden.
Behandlung
Analprolaps
Bei einem Analprolaps sollten Sie Aktivitäten vermeiden, die den Druck im Enddarm erhöhen, wie z. B. schweres Tragen und starkes Pressen, wenn Sie auf der Toilette sitzen. Verstopfung kann durch reichliche Flüssigkeitsaufnahme, ballaststoffreiche Ernährung, gute Toilettengewohnheiten und eventuell durch Abführmittel reduziert werden. Wenn die Schleimhaut beim Stuhlgang hervor tritt, kann es helfen, sie vorsichtig mit Toilettenpapier wieder zurück zu schieben.
Ein Analprolaps kann versuchsweise mit Kortisonsalbe behandelt werden. Bei ernsthaften Beschwerden kann eine chirurgische Behandlung nötig werden.
Rektumprolaps
Ein Rektumprolaps muss operiert werden. Ohne einen Eingriff würden die Beschwerden zunehmen. Verschiedene chirurgische Verfahren werden verwendet. In der Forschung konnte bislang jedoch nicht hinlänglich entschieden werden, welche Methode die beste ist.
Ein Verfahren, das vorzugsweise bei älteren Personen angewandt wird, ist die Entfernung des „überschüssigen“ Teils der Schleimhaut. In anderen Fällen werden alle Schichten der Darmwand operativ entfernt.
Bei jüngeren Patienten wird in der Regel die Rektopexie bevorzugt. Diese haben einen weniger ausgeprägten Prolaps, und die Kraft des Schließmuskels ist ausreichend. Der Eingriff wird üblicherweise laparoskopisch durchgeführt. Das Rektum wird „hochgezogen“ und am Kreuzbein (Sakrum) befestigt.
Es gibt weniger Rückfälle nach Rektopexie (unter 10 %) als nach anderen Behandlungen.
Weiterführende Informationen
- Hämorrhoiden
- Enddarmvorfall – für ärztliches Personal
Autoren
- Philipp Ollenschläger, Medizinjournalist, Köln
Link lists
Authors
Previous authors
Updates
Gallery
Snomed
References
Based on professional document Anal- und Rektumprolaps. References are shown below.
- Felt-Bersma RJ, Tiersma ES, Cuesta MA. Rectal prolapse, rectal intussusception, rectocele, solitary rectal ulcer syndrome, and enterocele. Gastroenterol Clin North Am 2008; 37:645. PubMed
- Analprolaps / Rektumprolaps. Kinderproktologie. Klinik und Poliklinik für Kinderchirurgie. Universitätsklinikum Dresden. 2020 www.uniklinikum-dresden.de
- Kairaluoma MV, Kellokumpu IH. Epidemiologic aspects of complete rectal prolapse. Scand J Surg 2005; 94: 207-10. PubMed
- Deutsche Gesellschaft für Koloproktologie. Hämorrhoidalleiden. AWMF-Leitlinie Nr. 081-007. S3, Stand 2019 www.awmf.org
- Madiba TE, Baig MK, Wexner SD. Surgical management of rectal prolapse. Arch Surg 2005; 140: 63-73. PubMed
- Stein EA, Stein DE. Rectal procidentia: diagnosis and management.. Gastrointest Endosc Clin N Am 2006; 16: 189-201. PubMed
- Tou S, Brown SR, Malik AI, Nelson RL. Surgery for complete rectal prolapse in adults. Cochrane Database Syst Rev 2008. CD001758.pub2. Cochrane (DOI)
- Probst M et al. Dtsch Arztebl Int 2010; 107(34–35): 596–601. Stuhlinkontinenz. DOI: 10.3238/arztebl.2010.0596 www.aerzteblatt.de
- Kaufman HS, Buller JL, Thompson JR, et al. Dynamic pelvic magnetic resonance imaging and cystocolpoproctography alter surgical management of pelvic floor disorders. Dis Colon Rectum 2001; 44: 1575-83. PubMed
- Maglinte DD, Bartram CI, Hale DA, et al. Functional imaging of the pelvic floor. Radiology 2011; 258: 23-39. www.ncbi.nlm.nih.gov
- Hecht EM, Lee VS, Tanpitukpongse TP, et al. MRI of pelvic floor dysfunction: dynamic true fast imaging with steady-state precession versus HASTE. AJR Am J Roentgenol 2008; 191: 352-8. PubMed
- Gemeinsamer Bundesausschuss GBA. Arzneimittel-Richtlinie Anlage III: Übersicht über Verordnungseinschränkungen und -ausschlüsse. 2019 www.g-ba.de
- Metcalf A. Anorectal disorders. Five common causes of pain, itching, and bleeding. Postgrad Med 1995; 98: 81-4, 87-9, 92-4 www.ncbi.nlm.nih.gov
- Hussain JN. Haemorrhoids. Prim Care 1999; 26: 35-51 www.ncbi.nlm.nih.gov