Zusammenfassung
- Definition:Tinea capitis ist eine Pilzinfektion der Kopfhaut.
- Häufigkeit:Sie ist die häufigste Pilzinfektion bei Kindern.
- Symptome:Die Symptome sind schuppige, kahle Stellen (Haarausfall) mit oder ohne Entzündung.
- Befunde:Stellenweise Alopezie.
- Diagnostik:Die Diagnose sollte durch direkte Mikroskopie und/oder die Anlage einer Kultur bestätigt werden.
- Therapie:Bei Tinea capitis wird eine perorale Therapie mit Antimykotika empfohlen.
Allgemeine Informationen
Definition
- Tinea capitis ist eine Pilzinfektion der behaarten Kopfhaut, Wimpern und Augenbrauen.
- Tinea capitis tritt vor allem bei Kindern auf.1
- Die Klinik ist abhängig vom Erreger und dem Immunstatus der betroffenen Person sehr unterschiedlich.2
- Siehe auch den Artikel Pilzinfektionen der Haut (Dermatomykosen).
Häufigkeit
- Tinea capitis ist bei Kindern die weltweit häufigste Pilzinfektion, meist bei Kindern unter 10 Jahren.1,3
Ätiologie und Pathogenese
- Dermatophyten sind aerobe Pilze, die in 3 Hauptgattungen unterteilt werden:
- Trichophyton (Favus, Flechtengrind)
- Microsporum und
- Epidermophyton.
- Tinea capitis und Tinea barbae werden meist durch zoophile Pilzarten verursacht.
- Infektionen mit eingeschlepptem Trichophyton violaceum oder Trichophyton tonsurans werden immer häufiger.
- Die Erkrankung ist sehr ansteckend, von Mensch zu Mensch übertragbar und verursacht kleine Epidemien in Kindergärten und ähnlichen Institutionen.
- Die Organismen können in Kämmen, Bürsten oder auf Laken lange lebensfähig bleiben.
- Eine Übertragung von Katzen oder Hunden (Microsporum canis) kann bei Kindern ebenfalls zu Tinea capitis führen.
- Andere zoophile Arten können bei Kontakt mit anderen Haustieren ebenfalls vorkommen.
ICPC-2
- S74 Dermatophyten
ICD-10
- B35 Dermatophytose [Tinea]
- B35.0 Tinea barbae und Tinea capitis
Diagnostik
Diagnostische Kriterien
- Die Diagnose wird oft klinisch gestellt.
- Um eine sichere Diagnose stellen zu können, sollte ein Abstrich zur direkten Mikroskopie und vorzugsweise eine Probe zur Anlage einer Pilzkultur entnommen werden.
- Vor Beginn der systemischen Therapie sollte immer eine Kultur angelegt werden.
Differenzialdiagnosen
- Seborrhoische Dermatitis
- Atopische Dermatitis
- Psoriasis
- Alopecia areata
- Trichotillomanie
- Folliculitis decalvans
Anamnese
- Die Erkrankung beginnt als kleine erythematöse Papel um einen Haarschaft. Im Laufe einiger Tage wird die rote Papel blasser und schuppig, das Haar verliert seine Farbe und Vitalität, wird spröde und bricht. Die Läsion breitet sich aus und bildet weitere Papeln, die eine typische Ringform aufweisen. Einzelne Läsionen können nach und nach miteinander verschmelzen.
- Meist besteht nur geringer Juckreiz, bei einigen Patienten kann der Juckreiz jedoch stark ausgeprägt sein.
- Tinea capitis führt zu stellenweisem Haarausfall.4
- Infektionen sollten vor allem bei schuppenden, kahlen Flecken mit oder ohne Entzündung vermutet werden.
- Die Entzündung kann leicht oder stark sein.
- Nach möglichen zoophilen Infektionsquellen wie Nagetieren, Katzen, Hunden, Rindern usw. fragen.
Klinische Untersuchung
-
Die Infektion führt zu unterschiedlich schweren Entzündungen.5
 Tinea capitis
Tinea capitis - Die Infektion führt zu stellenweiser Alopezie; es werden 6 verschiedene Formen unterschieden:6
- grauer Typ: kreisförmige, stellenweise Alopezie mit ausgeprägter Schuppung
- „mottenzerfressene Alopezie“: stellenweise Alopezie mit allgemeiner Schuppung
- Tinea capitis profunda: unregelmäßige Knötchen, die mit Pusteln übersät sind; häufig besteht gleichzeitig eine Lymphadenopathie.
- schwarze Flecken: stellenweise Alopezie mit abgebrochenen Haarstoppeln
- Diffuse Schuppung: weit verbreitete Schuppung, die kopfschuppenartig aussieht.
- pustulöse Form: Alopezie mit verstreuten Pusteln, häufig auch mit Lymphadenopathie.
- Wood-Lampe?
- Durch die Gattung Microsporum verursachte Tinea fluoresziert grün. Trichophyton fluoresziert nicht.7
Tinea capitis profunda
-
Ist eine ungewöhnliche Form der Tinea capitis, bei der sich eine stark entzündete, eiternde, bienenwabenartige Läsion auf der Kopfhaut bildet.
 Tinea capitis (Tinea capitis profunda)
Tinea capitis (Tinea capitis profunda) - In solchen Fällen ist es wichtig, schnell eine systemische Therapie einzuleiten, um Narbenbildung und persistierende Alopecia cicatricans zu vermeiden.
- Patienten mit Tinea capitis profunda sollten daher unverzüglich an einen Dermatologen überwiesen werden.
Ergänzende Untersuchungen, ggf. beim Spezialisten
Allgemeines
- Es ist wichtig, den Verdacht auf eine Dermatophytose durch direkte Mikroskopie und/oder durch die Anlage einer Kultur zu bestätigen.
- Zur Kultivierung wird viel Patientenmaterial benötigt.
- Proben sollten besonders aus der Übergangszone zwischen krankem und gesunden Gewebe entnommen werden.
- Bei Verdacht auf Tinea muss trockenes Probenmaterial eingeschickt werden.
- Trockenes Material (Hautgeschabsel) kann zwischen zwei Glasobjektträger gelegt werden, die zum Versand mit Klebeband zusammengeklebt werden.
- Kulturen müssen bis zu 5 Wochen beobachtet werden, weil einige Erreger (T. verrucosum, T. violaceum, T. soudanense) sehr langsam wachsen.8
- Zur Mikroskopie wird wenig Patientenmaterial benötigt.
- Die direkte Mikroskopie mit 10–20 % Kalilauge erleichtert den Nachweis von Hyphen und Pilzmyzel.
- Falsch negative Befunde sind häufig.1
- Ohne spezielle Ausbildung ist es in der Regel nicht möglich, bei der Mikroskopie zwischen Dermatophyten, Schimmel- oder Hefepilzen zu unterscheiden.
- Einige Labors bieten die Direktmikroskopie für eingesendetes Material an. Innerhalb von 1–2 Tagen sollte dann ein Ergebnis vorliegen.
- Familienmitglieder und andere Personen, die engen Kontakt zu Patienten hatten, sollten ebenfalls untersucht werden.
Probenahme
- Wenn Antimykotika verwendet wurden, ist die Anzucht einer Kultur frühestens nach 2 Wochen möglich.
- Haare und Bart
- Bei Verdacht auf eine Infektion der Kopf- oder Barthaare wird abgebrochenes Haar und Haar aus der Peripherie der Läsion zur Untersuchung eingesendet; zusätzlich ist auch ein Hautgeschabsel zu entnehmen.
- Haut
- Bei der Probenahme von der Haut wird die Epidermis von der aktiven Peripherie der Läsion mit einem scharfen Löffel oder einer Kürette abgeschabt.
- Dabei soll keine blutende Wunde entstehen.
- Wenn eine bakterielle Infektion der Haut möglich ist, wird die Haut vor der Probenahme mit 70-prozentigem Alkohol gereinigt.
- Bei der Probenahme von der Haut wird die Epidermis von der aktiven Peripherie der Läsion mit einem scharfen Löffel oder einer Kürette abgeschabt.
- Malassezia furfur (Pityrosporum ovale)
- Kann nicht auf konventionellen Medien kultiviert werden, ist jedoch bei direkter Mikroskopie sichtbar.
- Bei diesem Pilz sind runde, dickwandige Sporen und kurze, dicke, fragmentierte Hyphe sichtbar. Dieses Bild ist mit „Spaghetti Bolognese“ vergleichbar.
- Bei Verdacht auf eine Follikulitis durch die Art Malassezia furfur, bei der es schwierig ist, die Pilze durch direkte Mikroskopie nachzuweisen, kann die histologische Untersuchung mit spezieller Färbung in manchen Fällen dabei helfen, die Pilze in den Haarfollikeln zu erkennen.
- Die Untersuchung mithilfe der Wood-Lampe ergibt eine hellblaue oder weiße Fluoreszenz.
Indikationen zur Überweisung
- Kinder mit Tinea capitis sollten, wenn möglich, von Spezialisten behandelt werden.
Therapie
Therapieziele
- Pilzinfektion entfernen.
- Rückfälle verhindern.
Allgemeines zur Therapie
- Bei Tinea capitis wird immer eine kombinierte topische und systemische Therapie mit Antimykotika empfohlen. Eine topische Therapie allein ist in der Regel nicht wirksam und wird daher nicht empfohlen.2-3
- Die Auswahl des oralen Antimykotikums ist abhängig vom Erreger.2
Kindergarten/Schule
- Die Übertragung erfolgt nur bei direktem Kontakt.
- Durch die Therapie endet das Infektionsrisiko schnell; Kinder, bei denen die Therapie bereits begonnen wurde, können in die Schule oder in den Kindergarten gehen.
Medikamentöse Therapie
Erwachsene
- Bei Erwachsenen wird eine perorale Therapie empfohlen, evtl. in Kombination mit topischen Präparaten.9-10
- Systemische Behandlung mit Terbinafin
- Ist wirksam bei Infektionen durch Trichophyton tonsurans, in geringerem Maße bei Infektionen mit Microsporum canis.11-13
- Terbinafin-Tabletten 250 mg: 1 Tabl. tgl. über 4–6 Wochen2
- Bei Trichophyton-Arten ist Terbinafin aufgrund seiner hohen Wirksamkeit und fehlender Erregerlücken Mittel der Wahl.
- Terbenafin sollte nicht bei Leberfunktionsstörungen gegeben werden.
- Treten unter der Therapie Ikterus, Übelkeit und Erbrechen, Dunkelverfärbung des Urins oder Leberwerterhöhungen auf (eine Kontrolle sollte nach 4–6 Wochen erfolgen), ist die Behandlung abzubrechen.2
- Alternativen
- Itraconazol
- Die Wirksamkeit ist weniger gut dokumentiert.1
- 5 mg/kg/Tag für 4 Wochen direkt nach einer Hauptmahlzeit
- Sollte aufgrund potenzieller toxischer Effekte nur max. 3 Monate verschrieben werden.
- Fluconazol
- Itraconazol
- Dauer
- Die Behandlung sollte bis zur vollständigen Heilung fortgesetzt werden. Ab der 4. Behandlungswoche sollte 14-tägig eine mykologische Untersuchung erfolgen und die Therapie ggf. verlängert werden. Dies kann je nach Pilzart 1–3 Monate dauern.
- Zusätzlich kann ein ketoconazolhaltiges Shampoo zur Therapie eingesetzt werden.
- Die Verwendung des Shampoos kann auch für asymptomatische Familienmitglieder in Betracht gezogen werden.
Kinder
- Für die systemische Therapie ist Griseofulvin (10 mg/kg KG/Tag für 8 Wochen) in Deutschland seit 2018 nicht mehr erhältlich.8
- Fluconazol, Itraconazol oder Terbinafin können bei Tinea capitis bei Kindern nur als individueller Heilversuch (Off-Label-Use) verordnet werden.
- In den USA ist Terbinafin für Kinder ab 4 Jahren zugelassen.
- Dosierung von Terbinafin bei Kindern
- 12–19 kg: 1 x 62,5 mg
- 20–40 kg: 1 x 125 mg
- > 40 kg: 1 x 250 mg
- Itraconazol2
- 5 mg/kg KG, einmal täglich zusammen mit der Hauptmahlzeit; Suspension(nüchtern; 1 Stunde keine Nahrungsaufnahme) oder
- bei < 20 kg KG 50 mg/Tag
- bei > 20 kg KG, 100 mg/Tag
- Fluconazol
- 6 mg/kg KG täglich
Topische Therapie
- Bei stark verkrustenden Pilzerkrankungen wie Trichophyton können krustenlösende Externa hilfreich sein, wie z. B. 2 % Salicylsäure-Salbe.
- Zusätzliche Therapie mit breitbandmykotischen Salben oder Shampoos
- Eine topische Kombinationstherapie aus Glukokortikosteroiden und Antimykotika initial für einen begrenzten Zeitraum von etwa 7 Tagen kann zu einem schnelleren Rückgang der Entzündung und der subjektiven Beschwerden führen.2
Weitere Maßnahmen
- Bürsten und Kämme sind auszutauschen.
- Bettwäsche, Mützen etc. sind zu waschen.
- Zurückschneiden bzw. die Rasur der Haare kann die Behandlungsdauer
erheblich verkürzen.2 - Kinder, die eine geeignete systemische und adjuvante topische Therapie erhalten, können Schule oder Kindergarten nach einer einwöchigen Karenz bei Infektionen durch anthropophile Erreger (T. tonsurans, T. violaceum, T. soudanense2, M. audouinii) wieder besuchen, bei allen anderen Erregern sofort.2
Verlauf, Komplikationen und Prognose
Prognose
- Die Therapieresultate sind nur mäßig; eine Verlaufskontrolle ist notwendig.
- Gründe für ein Therapieversagen können sein:2
- mangelnde Compliance
- Unterdosierung
- Resistenzentwicklung
- Reinfektion, z. B. durch fehlende Behandlung symptomatischer bzw. asymptomatischer Familienmitglieder
- Immunkompetenz der betroffenen Person.
Verlaufskontrolle
- Ab der 4. Behandlungswoche sollte 14-tägig eine mykologische Untersuchung erfolgen und die Therapie ggf. verlängert werden.
- Die mögliche Infektionsquelle (infiziertes Haustier) suchen und behandeln.
- Die Möglichkeit einer Infektion im Kindergarten oder in der Schule sollte beachtet werden.
Patienteninformationen
Patienteninformationen in Deximed
Illustrationen
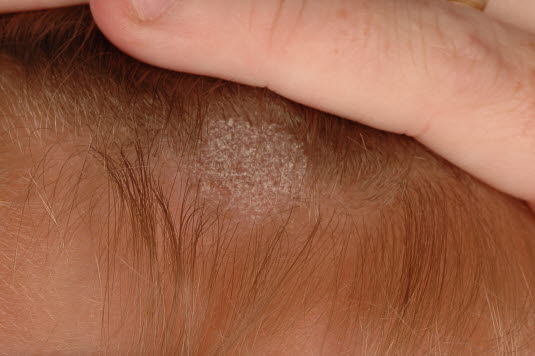
Bei Tinea capitis sollte nach möglichen zoophilen Infektionsquellen gefragt werden: Nager, Katzen, Hunde, Rinder usw.
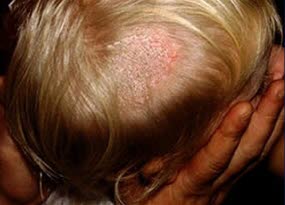
Tinea capitis ist bei Kindern am häufigsten.
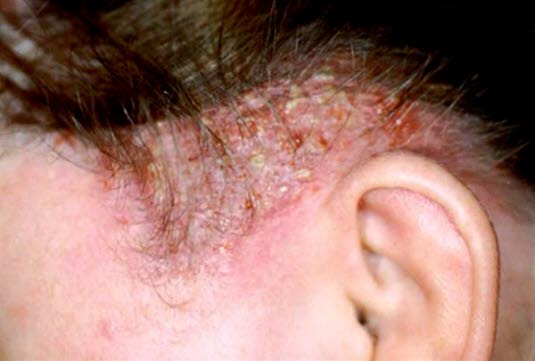
Tinea capitis profunda ist eine ungewöhnliche Form der Tinea capitis, bei der sich eine stark entzündete, eiternde, bienenwabenartige Läsion auf der Kopfhaut bildet.
Quellen
Leitlinien
- Deutsche Dermatologische Gesellschaft. Tinea capitis. AWMF-Leitlinie Nr. 013-033. S1, Stand 2019. www.awmf.org
Literatur
- Andrews MD, Burns M. Common tinea infections in children. Am Fam Physician 2008; 77: 1415-20. www.aafp.org
- Deutsche Dermatologische Gesellschaft. Tinea capitis. AWMF-Leitlinie Nr. 013-033. Stand 2019. www.awmf.org
- Kao GF. Tinea capitis. Medscape, last updated Jun 2018 emedicine.medscape.com
- Hubbard TW. The predictive value of symptoms in diagnosing childhood tinea capitis. Arch Pediatr Adolesc Med 1999; 153: 1150-3. www.ncbi.nlm.nih.gov
- Lacarrubba F, Micali G, Tosti A. Scalp Dermoscopy or Trichoscopy. Curr Probl Dermatol. 2015 Feb. 47:21-32. www.ncbi.nlm.nih.gov
- Fuller LC, Child FC, Midgley G, Higgins EM. Scalp ringworm in south-east London and an analysis of a cohort of patients from a paediatric dermatology department. Br J Dermatol 2003; 148: 985-8. www.ncbi.nlm.nih.gov
- Mounsey AL, Reed SW. Diagnosing and treating hair loss. Am Fam Physician 2009; 80: 356-62. www.ncbi.nlm.nih.gov
- P. Altmeyer.E. Die Online Enzyklopädie der Dermatologie, Venerologie, Allergologie und Umweltmedizin. Zugriff 14.1.2017 www.enzyklopaedie-dermatologie.de
- Chen X, Jiang X, Yang M, González U, Lin X, Hua X, Xue S, Zhang M, Bennett C. Systemic antifungal therapy for tinea capitis in children. Cochrane Database of Systematic Reviews 2016, Issue 5. Art. No.: CD004685. DOI: 10.1002/14651858.CD004685.pub3 onlinelibrary.wiley.com
- Sladden MJ, Johnston GA. Common skin infections in children. BMJ 2004; 329: 95-9. www.ncbi.nlm.nih.gov
- Shemer A, Plotnik IB, Davidovici B, Grunwald MH, Magun R, Amichai B. Treatment of tinea capitis - griseofulvin versus fluconazole - a comparative study. J Dtsch Dermatol Ges. 2013 Apr 10. www.ncbi.nlm.nih.gov
- Fuller LC, Smith CH, Cerio R, Marsden RA, Midgley G, Beard AL, et al. A randomized comparison of 4 weeks of terbinafine vs. 8 weeks of griseofulvin for the treatment of tinea capitis. Br J Dermatol 2001; 144: 321-7. www.ncbi.nlm.nih.gov
- Gupta AK, Adam P, Dlova N, Lynde CW, Hofstader S, Morar N, et al. Therapeutic options for the treatment of tinea capitis caused by Trichophyton species: griseofulvin versus the new oral antifungal agents, terbinafine, itraconazole, and fluconazole. Pediatr Dermatol 2001; 18: 433-8. www.ncbi.nlm.nih.gov
Autoren
- Monika Lenz, Fachärztin für Allgemeinmedizin, Neustadt am Rübenberge
- Morten Dalaker, avtalespesialist i hudsykdommer, Trondheim Hudlegesenter, Carl Johans gt 3, 7010 Trondheim
- Sylvi Torvund, spesialist i allmennmedisin, Nidarvold legesenter, Trondheim