Eine akute Entzündung der Bauchspeicheldrüse verursacht sehr starke Schmerzen im oberen Bereich des Bauchs (unterhalb der Rippen). Auslöser sind meist Gallensteine oder hoher Alkoholkonsum.
Was ist eine akute Pankreatitis?
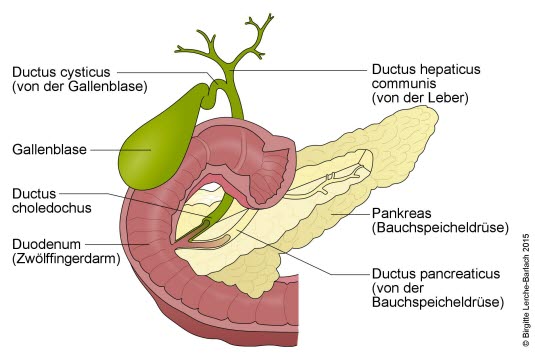
Gallenblase und Bauchspeicheldrüse
Die Pankreatitis ist eine Entzündung der Bauchspeicheldrüse. Die Bauchspeicheldrüse (Pankreas) liegt etwas unterhalb des Magens quer im Oberbauch. Sie produziert Verdauungsenzyme, die über einen Ausführungsgang in den Zwölffingerdarm gelangen. Eine Entzündung der Bauchspeicheldrüse wird durch eben diese Verdauungsenzyme ausgelöst. Wenn sie nicht abgeleitet, sondern in der Bauchspeicheldrüse freigesetzt werden, zerstören sie das Gewebe und die nähere Umgebung. Das Ausmaß der Entzündungsreaktion variiert von einer leichten Schwellung bis hin zu Blutungen sowie dem Zerfall von Gewebe. Dabei kann die gesamte Bauchspeicheldrüse oder nur ein Teil betroffen sein.
Symptome
- Plötzlich einsetzender Oberbauchschmerz
- Häufig strahlt der Schmerz gürtelförmig in den Rücken aus.
- Evtl. kann der Schmerz durch Sitzen oder Vorwärtsbeugen gelindert werden.
- Eine ärztliche Tastuntersuchung des Bauches löst Schmerzen aus.
- Häufig beginnt der Schmerz nach einer üppigen Mahlzeit oder nach Alkoholkonsum.
- Völlegefühl
- Blähung
- Übelkeit und Erbrechen
- Gelbfärbung der Haut oder der Skleren
- Fieber
- Erhöhter Puls, schnelle Atmung, niedriger Blutdruck
- Unruhe
- Livide Verfärbung um den Bauchnabel herum oder in der Flankenregion (selten)
- Ein schwerer Krankheitsverlauf kann Wochen bis Monate andauern.
Häufigkeit
- Die Angaben zur Häufigkeit in Deutschland variieren zwischen 13 und 43 Erkrankungen pro 100.000 Einw. jährlich.
- Grundsätzlich scheint die Erkrankungshäufigkeit eher zuzunehmen.
- In 80–85 % der Fälle verläuft die Erkrankung leicht bis mittelschwer; in 15–20 % verläuft sie schwer und geht mit einer erhöhten Sterblichkeit einher.
Was kann die Ursache sein?
Häufige Ursachen
- Gallenwegserkrankungen (50–60 %)
- Der Pankreasgang vereint sich häufig mit dem Gallengang, sodass Abflusshindernisse (z. B. Gallensteine) den Transport der Pankreasenzyme blockieren.
- Besonders bei kleinen Gallensteinen ist das Risiko erhöht.
- Alkoholmissbrauch (30–40 %)
- Das Risiko steigt in Bezug zur konsumierten Menge.
- Auch Tabakrauchen wird zunehmend als wichtiger ursächlicher Faktor betrachtet.
Seltene Ursachen
- Erhöhte Blutfettwerte (Hypertriglyzeridämie)
- Nach durchgeführter ERCP (Endoskopie der Gallengänge)
- Schwere Verletzungen oder Operationen am Bauch
- Medikamente (z. B. Thiamazol/Carbimazol, Azathioprin, Valproinsäure, Furosemid, Hydrochlorothiazid, Opiate, Steroide u. a.)
- Erhöhte Kalziumwerte im Blut
- Infektionen durch Bakterien, Viren oder Parasiten
- Autoimmunerkrankungen
- Gutartige oder bösartige Pankreastumore
- Mangelnde Blutversorgung der Bauchspeicheldrüse
- Anatomische Varianten
- Erbliche Faktoren
- Typ-2-Diabetes
- Die Erkrankung ist keine auslösende Ursache, aber erhöht das Risiko für das Entstehen einer Pankreatitis.
- Manchmal lässt sich keine Ursache finden, dann spricht man von einer idiopathischen Pankreatitis.
Untersuchungen
- Bei Verdacht auf eine Bauchspeicheldrüsenentzündung werden Sie ins Krankenhaus eingewiesen.
- Es folgen verschiedene Blutuntersuchungen, insbesondere:
- Pankreasenzyme: Bevorzugt wird Lipase bestimmt, mitunter auch Amylase.
- allgemeine Entzündungswerte
- Nieren- und Leberfunktionsparameter sowie Parameter, die auf einen Gallenstau hinweisen.
- Triglyceride und Kalzium.
- In der Regel wird eine Ultraschalluntersuchung des Bauches durchgeführt.
- Sind die Befunde nicht eindeutig, wird in manchen Fällen eine CT-Untersuchung mit Kontrastmittel empfohlen. Bei Patient*innen mit Nierenerkrankungen oder Kontrastmittelallergie kann die MRT oder MRCP (Magnetresonanz-Cholangiopankreatikografie) eine Alternative sein.
Behandlung
- Die Therapie umfasst in erster Linie eine reichliche Flüssigkeitszufuhr und die Behandlung von Schmerzen. Außerdem wird die Kreislauffunktion fortlaufend überprüft, die Nahrungszufuhr kontrolliert und Betroffene rund um die Uhr überwacht, um bei möglichen Komplikationen umgehend handeln zu können.
- Eine leichte Pankreatitis heilt normalerweise von allein aus. In diesem Fall besteht die Therapie in erster Linie aus Bettruhe und intravenöser Flüssigkeit über mehrere Tage.
- Bei schweren Verläufen kann eine Sondenernährung indiziert sein.
- Antibiotika werden verschrieben, wenn eine Infektion vermutet wird.
- Wenn Gallensteine die Ursache der Pankreatitis sind, kann eine ERCP (Endoskopie der Gallengänge) und die Entfernung der Gallenblase erforderlich sein.
Was können Sie selbst tun?
- Sofern Alkohol die Entzündung mitverursacht hat, sollten Sie umgehend den Alkoholkonsum einstellen.
- Beim Vorliegen von hohen Blutfettwerten (gemeint sind hohe Triglyzeridwerte) werden Medikamente (Fibrate) und eine Lebensstiländerung empfohlen:
- Gewichtsabnahme
- fettarme Ernährung
- Verzicht auf Alkohol.
- Behandlung von anderen Risikofaktoren, wie z. B. von Diabetes.
Prognose
- Eine akute Pankreatitis ist sowohl als einmaliges Ereignis als auch als wiederholte Erkrankung möglich.
- Rückfälle treten vor allem bei Alkoholmissbrauch auf, seltener nach der Ausräumung von Gallenwegen.
- Ein Viertel bis ein Drittel der Patient*innen entwickeln eine chronische Pankreatitis.
- Rund 80 % der Patient*innen werden wieder gesund. In einigen Fällen jedoch sind die Organschäden so schwer, dass der Zustand lebensbedrohliche Ausmaße annimmt. 20 % der Betroffenen erleben einen schweren Verlauf, und 10–30 % dieser Patient*innen sterben an der Erkrankung. Bei einer leichten Pankreatitis liegt die Sterblichkeit bei 1 %.
- Mögliche Komplikationen der akuten Pankreatitis:
- chronische Bauchspeicheldrüsenentzündung
- Entzündung des Bauchfells (Peritonitis)
- Bildung von flüssigkeitsgefüllten Hohlräumen (Pseudozysten) oder Eiteransammlungen (Abszesse)
- Pankreaskarzinom
- Funktionsstörung der Bauchspeicheldrüse
- bakterielle Infektion
- Multiorganversagen.
Weitere Informationen
- Chronische Bauchspeicheldrüsenentzündung
- Alkohol – Missbrauch oder Abhängigkeit
- Rauchen schadet Ihrer Gesundheit
- Antibiotika
- Akute Pankreatitis – Informationen für ärztliches Personal
Autorin
- Hannah Brand, Dr. med., Ärztin, Berlin
Link lists
Authors
Previous authors
Updates
Gallery
Snomed
References
Based on professional document Pankreatitis, akute. References are shown below.
- Deutsche Gesellschaft für Gastroenterologie, Verdauungs- und Stoffwechselkrankheiten. Pankreatitis, S3. AWMF-Nr. 021-003. Stand 2021. www.awmf.org
- Banks PA, Bollen TL, Dervenis C, et al. Classification of acute pancreatitis – 2012: revision of the Atlanta classification and definitions by international consensus. Gut. 2013;62:102–11. www.ncbi.nlm.nih.gov
- Kraft A, Gaida M. Akute und chronische Pankreatitis – die häufigsten Pankreatitiden im Überblick. Pathologe 2021; 42: 501-508. link.springer.com
- Herbers U, Trautwein C, Tacke F, et al. Diagnostik und stadienadaptierte Therapie der akuten Pankreatitis. Med Klin Intensivmed Notfmed 2018; 113: 593-605. doi:https:10.1007/s00063-018-0466-2 de.calameo.com
- Beyer G, Köpke M, Goni,E, et al. Akute Pankreatitis – klug entscheiden, Fehler vermeiden. Gastroenterologe 2020; 15: 53-64. doi:10.1007/s11377-020-00414-1 DOI
- Huber W, Algül H. Therapie der akuten nekrotisierenden Pankreatitis. Internist 2019; 60: 226-234. doi:10.1007/s00108-019-0558-y DOI
- Huber W, Schneider J, Algül H, et al. Klinisches Management der akuten Pankreatitis. Gastroenterologe 2018; 13: 412-424. doi:https:10.1007/s11377-018-0302-5 link.springer.com
- Huber W, Schmid R. Akute Pankreatitis: Evidenzbasierte Diagnostik und Therapie. Dtsch Arztebl 2007; 104: 1832–42. www.aerzteblatt.de
- Venneman NG, Buskens E, Besselink MG, et al. Small gallstones are associated with increased risk of acute pancreatitis: potential benefits of prophylactic cholecystectomy? Am J Gastroenterol 2005; 100: 2540-50. PubMed
- Whitcomb DC. Acute pancreatitis. N Engl J Med 2006; 354: 2142-50. PubMed
- Kristiansen L, Grønbæk M, Becker U, et al. Risk of Pancreatitis According to Alcohol Drinking Habits: A Population-based Cohort Study. Am J Epidemiol 2008; 168: 932-937. doi:10.1093/aje/kwn222 DOI
- Frossard J-L, Steer ML, Pastor CM. Acute pancreatitis. Lancet 2008; 371: 143-52. PubMed
- Quinlan JD. Acute pancreatitis. Am Fam Physician 2014; 90:632-639. www.aafp.org
- Scherer J, MD1, Singh V, Pitchumoni C, et al. Issues in Hypertriglyceridemic Pancreatitis - An Update. J Clin Gastroenterol 2014; 48: 195-203. doi:10.1097/01.mcg.0000436438.60145.5a DOI
- Forsmark C, Vege S, Wilcox C. Acute pancreatitis. N Engl J Med 2016; 375: 1972-81. doi:10.1056/NEJMra1505202 DOI
- Brix T, Lund L, Henriksen D, et al. Methimazole and risk of acute pancreatitis. Lancet Diabetes Endocrinol 2020; 8: 187-189. doi:10.1016/S2213-8587(20)30025-5 DOI
- Winkler W, Manz M, Sauter M. Akute Pankreatitis. Swiss Med Forum 2018; 18: 810-816. doi:10.4414/smf.2018.03369 DOI
- Aghdassi A, Seidensticker M. Bildgebende Diagnostik bei akuter Pankreatitis. Internist 2021; 62: 1044-1054. link.springer.com
- Wang G, Gao C, Wei D. Acute pancreatitis: Etiology and common pathogenesis. World J Gastroenterol 2009; 28: 1427-1430. doi:10.3748/wjg.15.1427 DOI
- Sendler M, Algül H. Pathogenese der akuten Pankreatitis. Internist 2021; 62: 1034-1043. link.springer.com
- Carnovale A, Rabitti PG, Manes G et al. Mortality in acute pancreatitis: is it an early or a late event? JOP 2005; 6: 438-44. PubMed
- Fu CY, Yeh CN, Hsu JT et al. Timing of mortality in severe acute pancreatitis: experience from 643 patients. World J Gastroenterol 2007; 13: 1966-9. PubMed
- Schumacher B . „Idiopathisch“ ist die Ausnahme - Akute Pankreatitis immer abklären!. CME 2016; 12: 18. doi:10.1007/s11298-016-6005-7 DOI
- Tang J. Acute Pancreatitis. Medscape, updated Jul 25, 2019. Zugriff 12.12.20. emedicine.medscape.com
- Dupuis C, Baptista V, Whalen G, et al. Diagnosis and management of acute pancreatitis and its complications. Gastrointest Interv 2013; 2: 36-46. doi:10.1016/j.gii.2013.03.001 DOI
- Schneider A, Pfützer R. Akute Pankreatitis: Klinik, Labordiagnostik und bildgebende Diagnostik. eMedpedia, Zugriff 13.12.2020. www.springermedizin.de
- Lämmerhirt F, Weiss F, Mayerle J, et al. (DGIM). Akute Pankreatitis: Pathophysiologie, Ätiologie und Management. eMedpedia, Zugriff 13.12.20 www.springermedizin.de
- Lankisch P, Büchler M. Akute Pankreatitis. Dt Ärzteblatt 2000; 97: A2106-A2112. www.aerzteblatt.de
- Arlt A. Akute Pankreatitis – Diagnostik und Therapie. DGIM e.Akademie Webinar. Zugriff 11.12.2020. www.springermedizin.de
- Deutsche Gesellschaft für Innere Medizin. Initiative Klug entscheiden in der Notaufnahme. www.klug-entscheiden.com
- Schreyer A, Grenacher L, Juchems M. Pankreatitis - ein Update. Radiologe 2016; 56: 355-362. doi:10.1007/s00117-016-0088-8 DOI
- Jaspers N, Holzapfel B, Kasper P. Abdomensonographie in der Notfall- und Intensivmedizin. Med Klin Intensivmed Notfmed 2019; 114: 509-518. pesquisa.bvsalud.org
- Schäfer C. Sichere Diagnose der akuten Pankreatitis. MMW - Fortschritte der Medizin 2019; 19: 53-54. doi:10.1007/s15006-019-1063-x DOI
- Stimac D, Miletic D, Radic M, et al. The role of nonenhanced magnetic resonance imaging in the early assessment of acute pancreatitis. Am J Gastroenterol 2007; 102: 997-1004. PubMed
- Götzinger P. Management der akuten Pankreatitis. J Gastroenterol Hepatol Erkr 2010; 8: 14-8. www.kup.at
- Meier R, Beglinger C, Layer P. ESPEN guidelines on nutrition in acute pancreatitis. Clinical Nutrition 2002; 21: 173–183. doi:10.1054/clnu.2002.0543 DOI
- Greenberg J, Hsu J, Bawazeer M, et al. Clinical practice guideline: management of acute pancreatitis. J Can Chir 2016; 59: 128-140. www.ncbi.nlm.nih.gov
- O'Reilly DA, Kingsnorth AN. Management of acute pancreatitis: role of antibiotics remains controversial. BMJ 2004; 328: 968-9. PubMed
- Larvin M, Larvin M, Villatoro E. Antibiotic therapy for prophylaxis against infection of pancreatic necrosis in acute pancreatitis. 2010 May 12;2010(5):CD002941. pubmed.ncbi.nlm.nih.gov
- Isenmann R, Rünzi M, Kron M, Kahl S, Kraus D, Jung N, et al. Prophylactic antibiotic treatment in patients with predicted severe acute pancreatitis: a placebo-controlled, double-blind trial. Gastroenterology 2004; 126: 997-1004. pubmed.ncbi.nlm.nih.gov
- Ayub K, Imada R, Slavin J. Endoscopic retrograde cholangiopancreatography in gallstone-associated acute pancreatitis. Cochrane Database Syst Rev 2004; 4. pubmed.ncbi.nlm.nih.gov
- Gislason H, Vetrhus M, Horn A, Sondenaa K, Søreide O, Viste A et al. Endoscopic sphincterotomy in acute gallstone pancreatitis: a prospective study of the late outcome. Eur J Surg 2001; 167: 204-8. PubMed
- Gebhardt U. Schwere akute Pankreatitis - Paradigmenwechsel der Therapie. Dtsch Arztebl 2012; 109: A2305-A2306. www.aerzteblatt.de
- Negoi I, Paun S, Sartelli M, et al. Hypertriglyceridemia–induced acute pancreatitis: a systematic review of the literature. J Acute Dis 2017; 6: 169-173. www.researchgate.net
- Kirkegard J, Cronin-Fenton D, Heide-Jorgensen U, et al. Acute Pancreatitis and Pancreatic Cancer Risk: A Nationwide Matched-Cohort Study in Denmark. Gastroenterology 2018; 154: 1729-1736. doi:10.1053/j.gastro.2018.02.011 DOI