Allgemeine Informationen
Definition
- Hämaturie bedeutet Blutbeimischung im Urin.1
- Eine Form ist die nicht-sichtbare Hämaturie, die mikroskopisch nachweisbar ist (Mikrohämaturie).2-3
- Bei eindeutig sichtbaren Blutbeimengungen spricht man von Makrohämaturie.
Häufigkeit
- In einer urologischen Praxis kommen 5–10 % aller zugewiesenen Patient*innen wegen einer Hämaturie.1
- Die Prävalenz der nicht-sichtbaren Hämaturie reicht weltweit von 2–31,1 %, sie ist abhängig vom Lebensalter.4
- Die Ätiologie der Mikrohämaturie lässt sich nur bei ca. 1/3 der Fälle klären.
Diagnostische Überlegungen
- Passagere Hämaturie ohne pathologische Bedeutung können nach Fieber oder körperlicher Anstrengung vorkommen.5
- Beimischungen von Blut können auch durch Menstruation oder nach Geschlechtsverkehr auftreten.
- Eine Untersuchung der Erythrozytenmorphologie kann helfen, den Ursprung der Blutung herauszufinden.1,6-7
- Als weitere Untersuchungen kommen sowohl Sonografie, MRT, CT oder Kontrastmitteluntersuchungen infrage.8-9
Makrohämaturie
- Eine Makrohämaturie ist deutlich sichtbares Blut im Urin, die Farbe kann je nach Ursache der Blutung von hellrot bis dunkelbraun/schwarz variieren.
- Eine Makrohämaturie sollte immer abgeklärt werden.1
- Ursache können eine Harnwegsinfektion, Urolithiasis, Tumoren oder eine Nierenerkrankung sein.10-11
- Verfärbungen des Urins können auch durch eine Myoglobinurie (bei Rhabdomyolyse) oder Hämoglobinurie (bei Hämolyse) verursacht werden.1
- Andere Ursachen für verfärbten Harn: eine Reihe von ernährungsbedingten, metabolischen und pharmakologischen Faktoren wie Rote Bete, Brombeeren, Melanin, Galle, Porphyrin, Eisen und verschiedene Medikamente
- Eine echte Hämaturie machen z. B. ACE-Hemmer, Allopurinol, Cyclophosphamid12, Lithium oder Penicillamin.
- Eine Pseudohämaturie (Verfärbung) wird u. a. bei Chinidin, Chloroquin, Deferoxamin, Doxorubicin, Eisen parenteral, Levodopa, Metronidazol, Nitrofurantoin, Phenothiazin, Phenytoin, Primaquin, Rifampicin, Sulfonamide oder Vitamin B12 gefunden.
- Auch Aminoglykoside, Cephalosporine, Furosemid, orale Kontrazeptiva, Penicillin, Phenazopyridin, Phenobarbital oder Thiazide können Störfaktoren sein.
Mikrohämaturie bei Erwachsenen
- Die Sensitivität der Urinschnelltests auf Mikrohämaturie liegt zwischen 91–100 %, ein negatives Ergebnis schließt eine Hämaturie daher weitgehend aus.4
- Eine Mikrohämaturie kann durch eine Harnwegsinfektion, Urolithiasis, Tumoren oder eine Nierenerkrankung verursacht werden.
- Die Ätiologie bleibt allerdings in 2 von 3 Fällen unbekannt.4
- In der DEGAM-Leitlinie wird eine persistente isolierte nicht-sichtbare Hämaturie (NSH) diagnostiziert, wenn 2 von 3 Proben eines Urinschnelltests auf Blut positiv reagieren, Störfaktoren berücksichtigt wurden und keine zusätzlichen Hinweise auf nephrologische, urologische oder gynäkologische Krankheiten bestehen.4
- Wird beim Screening ein zufälliger Nachweis von nicht-sichtbarem Blut im Urinschnelltest gefunden, ist folgender Algorithmus empfohlen:4
- bei Hinweisen (z. B. Proteinurie, Entzündungsparameter, Nierenretentionswerte) auf Krankheiten der Niere, Blase, Genitale weitere Abklärung empfohlen
- Risikofaktoren für eine maligne urologische Krankheit:
- höheres Alter (> 35 Jahre)
- männliches Geschlecht
- (früherer) Konsum von Nikotin
- beruflicher Kontakt zu aromatischen Aminen/Anilin-Derivaten
- Therapie mit Cyclophosphamid
- Blasenkrebs in der Familie
- Aufenthalt in einem Bilharziose-Gebiet.
- Gibt es keinerlei Hinweise, sollte ein 2., ggf. 3. Urintest durchgeführt werden.
- Es gilt die Regel: 2 von 3 Urinproben müssen positiv sein.
- Gibt es keine individuellen Risikofaktoren, ist ein abwartendes Verhalten mit jährlicher Erhebung des klinisch-anamnestischen Status inkl. Blutdruckmessung, der Untersuchung auf Proteinurie und der Schätzung der GFR möglich.4
- Eine wiederholt gesicherte asymptomatische Mikrohämaturie sollte eine urologische Evaluation nach sich ziehen.13
Mikrohämaturie bei Kindern
- Eine Hämaturie findet sich bei 1,5–2 % aller Kinder und Jugendlichen.14
- Auch hier können Mikrohämaturien ohne zusätzliche Befunde ohne pathologische Bedeutung sein.5
- Ursachen können Trauma, Harnwegsinfektionen, Urolithiasis, aber auch eine Hyperkalzurie sowie anatomische Veränderungen (Obstruktion, Hydronephrose) oder ein Tumor, bei Kindern meist ein Nephroblastom (Wilms-Tumor), sein.5
- Zur weiteren Diagnostik kommen v. a. Sonografie, aber auch MRT und MR-Urografie oder CT zum Einsatz.15
ICPC-2
- U06 Hämaturie
ICD-10
- R31 Nicht näher bezeichnete Hämaturie
Differenzialdiagnosen
Infektion
- Jeder Harnwegsinfekt kann mit einer Hämaturie (sichtbar oder nicht-sichtbar) einhergehen.
- Das Spektrum reicht von einer unkomplizierten Zystitis bis zu einer Pyelonephritis oder einer Prostatitis.
- Hinweisgebend sind Begleitsymptome wie Schmerzen beim Wasserlassen (Dysurie bei Frauen/Dysurie bei Männern), imperativer Harndrang, Pollakisurie, Flankenschmerz, klopfschmerzhaftes Nierenlager und/oder Fieber.16
- Im Urinschnelltest können neben dem Blut auch Leukozyten und/oder Nitrit positiv sein.17
- Eine Urinkultur zur Erregerbestimmung und Resistenztestung sollte erfolgen.
- Eine Sonografie ist zur Differenzialdiagnose hilfreich.
- Die Therapie erfolgt in den meisten Fällen durch eine Antibiotikagabe, möglichst nach Resistenzbestimmung.
- Auch eine Schistosomiasis (Bilharziose) kann zu urogenitalen Symptomen wie Hämaturie, Dysurie oder Hämospermie führen.
- Manchmal ist eine renale Tuberkulose für die Hämaturie verantwortlich.18
Urethraverletzungen
- Siehe Artikel Urethraverletzungen bei Männern.
- Sowohl stumpfe als auch penetrierende Verletzungen (Instrumente, Beckenfraktur, Polytrauma) können zu Blut im Urin führen.
Urolithiasis
- Der gesamte Abschnitt basiert auf dieser Referenz.19
- Siehe Artikel Urolithiasis.
- Steinhaltige Ablagerungen (Konkremente) in den Harnwegen fallen durch kolikartige Flankenschmerzen, die in die Leiste ausstrahlen können, Übelkeit und Erbrechen und Hämaturie auf.
- Die Diagnose wird mittels Bilddiagnostik (Ultraschall, CT oder Ureteropyelogramm) gesichert.19
- Bei neu diagnostizierten Harnleitersteinen bis 7 mm kann der Spontanabgang unter regelmäßiger Kontrolle und ausreichender Schmerztherapie abgewartet werden.
- Ansonsten kommen je nach Lage und Größe des Steines sowie den Komorbiditäten eine extrakorporale Stoßwellenlithotripsie (ESWL), eine Harnableitung, eine Ureterorenoskopie (URS),
eine perkutane Nephrolitholapaxie (PCNL) oder eine
laparoskopische offene Operation in Betracht. - In extremen Fällen kann eine Nephrektomie erforderlich sein.
Blasenkarzinom
- Der gesamte Abschnitt basiert auf dieser Referenz.13
- Siehe Artikel Blasenkarzinom.
- Mikrohämaturie und nicht-schmerzhafte Makrohämaturie gehören zu den frühen Befunden eines Blasenkarzinoms.
- Dazu gibt es unspezifische Reizsymptome wie Pollakisurie, Drangsymptomatik oder Dysurie sowie eine positive Urinzytologie.
- Risikofaktoren sind:13,20
- Alter
- Nikotin
- aromatische Amine
- Cyclophosphamid, Chlornaphazin, Phenazetin und Aristolochiasäure
- chronische Entzündungen der Harnblase
- Strahlentherapie im kleinen Becken
- beruflich bedingte Expositionen (in einigen Fällen wird ein Blasenkarzinom als Berufskrankheit BK 1301 anerkannt).
- Die Behandlung eines Blasenkarzinoms umfasst die transurethrale Resektion, intravesikale Installationsbehandlung, Zystektomie, Strahlenbehandlung, Chemotherapie oder eine Kombination davon.
- Sämtliche andere Tumoren der oberen und unteren Harnwege können eine Hämaturie verursachen:
Prostataerkrankungen
- Prostataerkrankungen wie Prostatitis, benigne Prostatahyperplasie (BPH) oder Prostatakarzinom können eine Hämaturie verursachen.
Nierenerkrankungen
- Sind die Nieren für die Hämaturie verantwortlich, spricht man von einer glomerulären Hämaturie.
- Ursache können Nephritiden oder Nephropathien sein.
Glomerulonephritis
- Strukturelle und funktionelle Veränderungen der Nierenglomeruli führen zu einer Blutbeimengung im Urin, häufig zusammen mit Proteinurie.
- Ein deutlicher Anteil dysmorpher Erythrozyten und eine deutliche Albuminurie (> 500 mg/24 h) sprechen für eine glomeruläre Ursache der Blutbeimengung.1
- Die Ätiologie ist vielfältig.
- Weiter Symptome können Ödeme, Hypertonie oder ein reduzierter Allgemeinzustand sein.
- Patient*innen mit Erythrozytenzylindern im Urin, dysmorphen Erys, Hypertonie, Proteinurie, reduzierter GFR sollten primär an eine nephrologische Praxis überwiesen werden.4,21
Weitere Ursachen
- Es gibt familiär bedingte Hämaturien wie Sichelzellenanämie, Hämophilie oder Alport-Syndrom.
- „Marschhämaturie" durch außergewöhnliche körperliche Anstrengungen
- Bei einer Purpura Schoenlein-Henoch oder Wegener-Granulomatose kann es durch die Vaskulitis der Nieren auch zu einer Hämaturie kommen.
Patienteninformationen
Patienteninformationen in Deximed
Deutsche Gesellschaft für Allgemeinmedizin und Familienmedizin (DEGAM)
Illustrationen
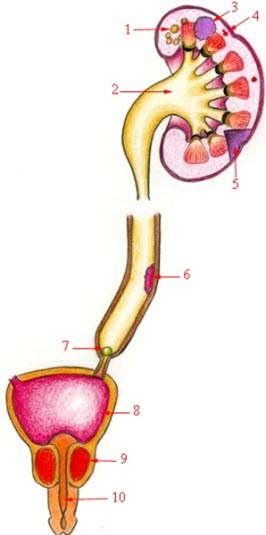
Ursachen für Hämaturie: Nierenzysten (1), Hydronephrose (2), Nierenkarzinom (3), Gefäßanomalien (4), Niereninfarkt (5), Urothelialer Tumor im Harnleiter (6), Harnstein (7), Harnwegsinfektion (8), Prostataerkrankung (9), Harnröhrenerkrankung (10).
Quellen
Leitlinien
- Deutsche Gesellschaft für Allgemeinmedizin und Familienmedizin. Nicht-sichtbare Hämaturie. AWMF-Leitlinie Nr. 053-028. S1, Stand 2019. www.awm.org
- Gesellschaft für Pädiatrische Radiologie. Hämaturie bei Kindern – Bildgebende Diagnostik. AWMF-Leitlinie Nr. 064-005. S1, Stand 2020. www.awmf.org
- Deutsche Gesellschaft für Urologie. Urolithiasis: Diagnostik, Therapie und Metaphylaxe. AWMF-Leitlinie Nr. 043-025. S2k, Stand 2019. www.awmf.org
- Deutsche Gesellschaft für Allgemeinmedizin und Familienmedizin (DEGAM). Brennen beim Wasserlassen – S3-Leitlinie und Anwenderversion der S3-Leitlinie Harnwegsinfektion. AWMF-Leitlinie Nr. 053-001. S3, Stand 2018. www.awmf.org
- Deutsche Gesellschaft für Urologie e. V. (DGU): Epidemiologie, Diagnostik, Therapie, Prävention und Management unkomplizierter, bakterieller, ambulant erworbener Harnwegsinfektionen bei erwachsenen Patienten. AWMF-Leitlinie Nr. 043-044. S3, Stand 2017. www.awmf.org
- Deutsche Gesellschaft für Urologie. Früherkennung, Diagnose, Therapie und Nachsorge des Harnblasenkarzinoms. AWMF-Leitlinie Nr. 032-038OL. S3, Stand 2020. www.awmf.org
Literatur
- Bolenz C, Schröppel B, Eisenhardt A, Schmitz-Dräger BJ, Grimm MO: The investigation of hematuria. Dtsch Arztebl Int 2018; 115: 801–7. www.aerzteblatt.de
- Davis R, Jones JS, Barocas DA, et al. Diagnosis, evaluation and follow-up of asymptomatic microhematuria (AMH) in adults: AUA guideline. J Urol 2012; 188(6 Suppl): 2473-81. pmid:23098784 PubMed
- Sharp VJ, Barnes KT, Erickson BA. Assessment of asymptomatic microscopic hematuria in adults. Am Fam Physician 2013; 88: 747-54. www.ncbi.nlm.nih.gov
- Deutsche Gesellschaft für Allgemeinmedizin und Familienmedizin (DEGAM). Nicht-sichtbare Hämaturie. AWMF-Leitlinie Nr. 053/028. Stand 2019. www.awmf.org
- Utsch B, Klaus G: Urinalysis in children and adolescents. Dtsch Arztebl Int 2014; 111: 617–26. www.aerzteblatt.de
- Tesser Poloni JA, Bosan IB, Garigali G, Fogazzi GB. Urinary red blood cells: not only glomerular or nonglomerular. Nephron Clin Pract 2012; 120: c69-41. pmid:22205019 PubMed
- Moreno JA, Martín-Cleary C, Gutiérrez E, et al. AKI associated with macroscopic glomerular hematuria: clinical and pathophysiologic consequences. Clin J Am Soc Nephrol 2012; 7: 175-84. pmid:22096039 PubMed
- Cowan NC. CT urography for hematuria. Nat Rev Urol 2012; 9: 218-26. www.ncbi.nlm.nih.gov
- Lisanti CJ, Toffoli TJ, Stringer MT, et al. CT evaluation of the upper urinary tract in adults younger than 50 years with asymptomatic microscopic hematuria: Is iv contrast enhancement needed. AJR Am J Roentgenol. 2014; 203: 615-9. pmid:25148165 www.ncbi.nlm.nih.gov
- Margulis V, Sagalowsky AI. Assessment of hematuria. Med Clin North Am 2011; 95: 153-9. pmid:21095418 PubMed
- Linder BJ, Bass EJ, Mostafid H, Boorjian SA. Guideline of guidelines: asymptomatic microscopic haematuria. BJU Int. 2018 Feb;121(2):176-183 www.ncbi.nlm.nih.gov
- Mukhtar S, Woodhouse C. The management of cyclophosphamide-induced haematuria. BJU Int 2010; 105: 908-12. pmid:20089112 PubMed
- Deutsche Gesellschaft für Urologie. S3-Leitlinie Früherkennung, Diagnose, Therapie und Nachsorge des Harnblasenkarzinoms. AWMF-Leitlinie Nr. 032/038OL, Stand 2016. www.awmf.org
- Vester U, Hoyer PF. Diagnostik der Mikrohämaturie im Kindesalter. Dtsch Monatszeitschr Kinderheil 2001; 149(8): 770-773. doi:10.1007/s001120170100 DOI
- Gesellschaft für Pädiatrische Radiologie. Hämaturie bei Kindern - Bildgebende Diagnostik. AWMF-Leitlinie Nr. 064-005. Stand 2020. www.awmf.org
- Deutsche Gesellschaft für Allgemeinmedizin und Familienmedizin (DEGAM). Brennen beim Wasserlassen – S3-Leitlinie und Anwenderversion der S3-Leitlinie Harnwegsinfektion. AWMF-Leitlinie Nr. 053-001, Stand 2018. www.awmf.org
- Deutsche Gesellschaft für Urologie e. V. (DGU): Epidemiologie, Diagnostik, Therapie, Prävention und Management unkomplizierter, bakterieller, ambulant erworbener Harnwegsinfektionen bei erwachsenen Patienten. AWMF-Leitlinie Nr. 043-044. S3, Stand 2017. www.awmf.org
- Daher Ede F, da Silva GB Jr, Barros EJ. Renal tuberculosis in the modern era. Am J Trop Med Hyg 2013; 88: 54-64. pmid:23303798 PubMed
- Deutsche Gesellschaft für Urologie. Urolithiasis: Diagnostik, Therapie und Metaphylaxe. AWMF-Leitlinie Nr. 043-025. S2k, Stand 2019. www.awmf.org
- Gonzales AN, Lipsky MJ, Li G, et al. The Prevalence of Bladder Cancer During Cystoscopy for Asymptomatic Microscopic Hematuria. Urology 2019; 126: 34-8. pmid:PMID: 30677457. www.ncbi.nlm.nih.gov
- De Coster C, McLaughlin K, Noseworthy TW. Criteria for referring patients with renal disease for nephrology consultation: a review of the literature. J Nephrol 2010; 23: 399-407. pmid:20540033 PubMed
Autor*innen
- Monika Lenz, Fachärztin für Allgemeinmedizin, Neustadt am Rübenberge
- Guido Schmiemann, PD Dr. med. MPH, Facharzt für Allgemeinmedizin, Institut für Public Health und Pflegeforschung der Universität Bremen (Review)
Frühere Autor*innen
- Steinar J. Karlsen, tidligere klinikksjef og professor dr. med., Oslo Urologiske Universitetsklinikk, Aker universitetssykehus helseforetak og Universitetet i Oslo
- Steinar Hunskår, professor i allmennmedisin, Institutt for samfunnsmedisinske fag, Seksjon for allmennmedisin, Universitetet i Bergen
- Per Inge Lundmo, overlege og førsteamanuensis, Kirurgisk klinikk, Urinveissykdommer, Regionsykehuset i Trondheim og Norges teknisk-naturvitenskapelige universitet, Trondheim
Link lists
Relevante Artikel in Deximed
Leitlinien
- DEGAM-Leitlinie Nicht sichtbare Hämaturie
- DEGAM-Leitlinie Brennen beim Wasserlassen
- AWMF-Leitlinie Epidemiologie, Diagnostik, Therapie, Prävention und Management unkomplizierter, bakterieller, ambulant erworbener Harnwegsinfektionen bei erwachsenen Patienten
- AWMF-Leitlinie Diagnostik, Therapie und Metaphylaxe der Urolithiasis
- AWMF-Leitlinie Früherkennung, Diagnose, Therapie und Nachsorge des Harnblasenkarzinoms