Zusammenfassung
- Definition:Polymyalgia rheumatica (PMR) und Arteriitis temporalis (AT) sind höchstwahrscheinlich beides Manifestationen der Riesenzellarteriitis (RZA).
- Häufigkeit:RZA ist die häufigste primäre systemische Vaskulitis mit einer Prävalenz von 15–44/100.000 Einw.
- Symptome:Hauptsymptome bei der AT sind Kopfschmerzen, Schmerzen beim Kauen und Sehstörungen. Die häufigsten Symptome bei der PMR sind bilaterale Schulterschmerzen, Morgensteifigkeit und allgemeines Krankheitsgefühl.
- Befunde:Leitbefund der RZA ist der Nachweis eines zirkulären echoarmen Wandödems der A. temporalis, des sog. Halo-Zeichens, in der Sonografie.
- Diagnostik:BSG (Sturzsenkung), Sonografie und ggf. Biopsie der A. temporalis sowie typische Klinik. Die PMR ist eine Ausschlussdiagnose.
- Therapie:Hochdosierte Kortikosteroidtherapie, evtl. Tocilizumab. MTX als Off-Label-Use.
Allgemeine Informationen
Definition
- Die Riesenzellarteriitis (RZA) ist die häufigste primäre systemische Vaskulitis und betrifft in der Regel große Gefäße.1
- Polymyalgia rheumatica (PMR) und Arteriitis temporalis (AT) sind höchstwahrscheinlich beide Ausdruck dieser Vaskulitis, jedoch an verschiedenen Manifestationsorten.1-4
- Bei der AT im Rahmen einer RZA sind die Äste der A. carotis externa betroffen und führen typischerweise zu unilateralen Kopfschmerzen (A. temporalis) sowie pathognomonisch zur Claudicatio masticatoria (Schmerzen beim Kauen durch Befall der A. masseterica der A. maxillaris).
- Bei der PMR sind die stammnahen Muskelarterien betroffen und führen klassicherweise zu bilateralen Schulterschmerzen.
- Betroffene Gefäße sind kranielle Gefäße, die Aorta und andere große Gefäße; bei den kraniellen Gefäßen vorzugsweise Äste der Arteria carotis und der Arteria vertebralis.5
- Kleinere Gefäße können jedoch auch betroffen sein: Arteria ophthalmica und ihre extraparenchymalen Äste sowie kleine Ziliararterien.
- Gefürchtete Komplikation ist in diesen Fällen die Erblindung.1
- Die Bezeichnung als Krankheitsbild Arteriitis temporalis (früher M. Horton) ist obsolet.1
- Die Arteriitis temporalis ist ein Symptom, das bei der Riesenzellarteriitis und anderen Vaskulitiden auftreten kann.
Leitlinie: Zerebrale Vaskulitis und zerebrale Beteiligung bei systemischen Vaskulitiden und rheumatischen Grunderkrankungen1
Definition RZA (Riesenzellarteriitis)
- Die Riesenzellarteriitis (RZA) ist die häufigste primäre systemische Vaskulitis.
- Der Begriff Arteriitis temporalis sollte gemäß der Chapel-Hill-Consensus-Conference-Nomenklatur von 2012 vermieden werden, da nicht bei allen Riesenzellarteriitiden die Arteria temporalis mitbetroffen ist und andererseits die Arteria temporalis auch bei anderen Vaskulitiden betroffen sein kann.
- Prädilektionsstellen liegen im Bereich der Carotis-externa-Äste (A. temporalis, seltener A. occipitalis).
- in 30 % der Fälle Befall A. ophthalmica und Aa. ciliares posteriores
- bei 15–30 % Befall des Aortenbogens und der Aortenbogenäste
- Selten (< 1 %) sind intrakranielle Gefäße, Koronarien oder andere Organsysteme betroffen.
- Die Assoziation mit einer Polymyalgia rheumatica (PMR) liegt bei 50–70 % vor, wobei auch diese vaskulitischer Genese ist.
- Es handelt sich um ein T-Zell-abhängiges Immungeschehen bei genetischer Prädisposition, als Auslöser wurden verschiedene infektiöse Agenzien diskutiert (VZV, Mycoplasma pneumoniae, Parvoviren, Chlamydien).
Häufigkeit der RZA
- Bei einer Prävalenz von 15–44/100.000 sind fast alle Patient*innen älter als 50 Jahre.1
- Die Diagnose wird noch immer oft übersehen, und die Dunkelziffer ist hoch.
- Inzidenz: 3,5 auf 100.0005
- Es ist ein Nord-Süd-Gefälle in Europa beschrieben.
- Die Inzidenz unterliegt jahreszeitlichen Schwankungen und ist höher in Ballungszentren, was eine infektiöse (Mit-)Ursache nahe legt.5
- Die Inzidenz nimmt zu und wird voraussichtlich weiter zunehmen aufgrund eines steigenden Anteils älterer Menschen in der Bevölkerung und zunehmender Aufmerksamkeit für die Diagnose.7-8
- Gleichzeitigkeit: Bei mindestens 50 % der Patient*innen besteht eine Assoziation von PMR und AT.1,4
Ätiologie und Pathogenese
Ätiologie
- T-Zell-abhängige Immunreaktion bei genetischer Prädisposition.
- Assoziation mit HLA-DR4 bzw. DRB1*04-Allelen1
- Als Auslöser wurden verschiedene infektiöse Agenzien diskutiert (VZV, Mycoplasma pneumoniae, Parvoviren, Chlamydien).1
- Erstmaliges Auftreten der Erkrankung scheint saisonal bedingt zu sein, was auf einen viralen Faktor als Auslöser hinweisen kann, jedoch wurde bisher noch kein eindeutiger Auslöser identifiziert.9
- Analysen von Temporalisbiopsien haben in einem hohen Prozentsatz der Biopsien Antigene des Varizella-Zoster-Virus (VZV) nachgewiesen, und es wird angenommen, dass VZV in einigen Fällen die Erkrankung verursachen oder auslösen kann.10
- Möglicherweise Grippe-Impfstoff als Trigger für das Immunsystem und Auslöser für RZA bei prädisponierten Patient*innen11
- Cave: Lediglich 21 Fälle in der Literatur beschrieben, bei denen innerhalb von 3 Monaten nach der Grippeimpfung bei vormals gesunden Patient*innen eine RZA aufgetreten ist!11
Pathogenese
- PMR und AT sind höchstwahrscheinlich beide Manifestationen der Riesenzellarteriitis, einer systemischen Großgefäßvaskulitis.1,4
- Gefäßstenose oder -okklusion als Folgen als Vaskulitis
- Etwa 30–70 % aller Patient*innen mit AT haben auch PMR und etwa 40–50 % der Betroffenen mit PMR auch AT.1,4,8,12
- Histologisch findet sich eine granulomatöse Panarteriitis mittelgroßer und großer Arterien mit Riesenzellen, lymphomononukleärer Infiltration und Stenosierung des Lumens durch Intimaproliferation.1
ICPC-2
- L99 Sonstige Krankheiten der Haut und der Unterhaut bei anderenorts klassifizierten Krankheiten
ICD-10
- M35 Sonstige Krankheiten mit Systembeteiligung des Bindegewebes
- M35.3 Polymyalgia rheumatica
- M31 Sonstige nekrotisierende Vaskulopathien
- M31.6 Arteriitis temporalis
Diagnostik
Diagnostische Kriterien
- Leitbefund der RZA ist der Nachweis eines zirkulären echoarmen Wandödems der A. temporalis, des sog. Halo-Zeichens.1
- Für die PMR gibt es keinen spezifischen Nachweis, sodass es sich um eine Ausschlussdiagnose handelt.14
Leitlinie: Diagnosestellung RZA1
- ACR-Klassifikationskriterien (1990)
- Alter > 50 Jahre
- neuartige oder neu auftretende Kopfschmerzen
- abnorme Temporalarterien (Druckdolenz, abgeschwächte Pulsation)
- BSG > 50 mm in der ersten Stunde
- histologische Veränderungen bei Biopsie der Temporalarterie
- Bei Erfüllen von 3 der 5 Kriterien Sensitivität von 93,5 %, Spezifität von 91,2 % in der Abgrenzung von anderen systemischen Vaskulitiden
- Der positiv prädiktive Wert der klinischen Kriterien in einer nicht-selektierten Population liegt allerdings bei unter 50 %.
- In den schon älteren ACR-Kriterien (1990!) werden Patient*innen mit extratemporalem Befall (z. B. thorakale Aortitis) nicht adäquat abgebildet.
- Zudem ist Biopsie nach neuester Studienlage nur bei Ultraschall-negativen Patient*innen zwingend erforderlich13(Anmerkung der Redaktion).
- Neue ACR/EULAR-Klassifikationskriterien für die systemischen Vaskulitiden werden derzeit im Rahmen des globalen DCVAS-Projekts erarbeitet.
Leitlinie: Diagnosestellung PMR14
- Eine PMR wird diagnostiziert, wenn typische Symptome bzw. klinische Befunde in Kombination mit entsprechenden Laborergebnissen (in der Regel sind die Blutsenkungsgeschwindigkeit beschleunigt und/oder das C-reaktive Protein erhöht) vorliegen.
- Befunde in der bildgebenden Diagnostik wie eine Bursitis subdeltoidea, Bizepssehnen-Tenosynovitis und/oder eine Synovitis der Glenohumeralgelenke erhöhen die diagnostische Sicherheit.
- Erkrankungen mit PMR-ähnlichen Symptomen (z. B. nichtentzündliche, entzündliche, medikamenteninduzierte, endokrine, infektiöse oder neoplastische Erkrankungen) sollten ausgeschlossen werden.
Differenzialdiagnosen
Polymyalgia rheumatica
- Rheumatoide Arthritis (seronegativ)15
- Hypothyreose
- Parkinson-Syndrom
- Fibromyalgie
- Osteoporose
- Multiples Myelom und andere Krebserkrankungen
- Polymyositis
- EMG bei PMR im Gegensatz zur Polymyositis normal4
- SLE (systemischer Lupus erythematodes)
- Infektion
- Hyperparathyreoidismus
- Myalgie aufgrund Statintherapie
- Malignome
- Das Vorliegen einer paraneoplastische PMR-Symptomatik sollte in Betracht gezogen werden bei Patient*innen mit sehr ausgeprägten konstitutionellen Symptomen in einem Alter von < 50 Jahre, Asymmetrie der Symptome, fehlender Effektivität von Prednison, BSG von < 40 oder > 100 mm/h und einer peripheren Arthritis.16-17
Riesenzellarteriitis
- Differenzialdiagnosen für andere Ursachen einer Arteriitis temporalis sind andere Vaskulitiserkrankungen in der Schläfenarterie:1
Anamnese
- Die Erkrankung beginnt in der Regel akut oder subakut, die Symptome entwickeln sich innerhalb von ein paar Tagen bis zu einigen Wochen.
- Oft leiden die Patient*innen unter Allgemeinsymptome wie Fieber, Übelkeit, Müdigkeit, Schwäche, Depression, Appetitlosigkeit oder Gewichtsverlust.14,18
Leitlinie: Klinisches Bild der RZA1
- Leitsymptom sind in > 70 % neu aufgetretene Kopfschmerzen
- bohrend-stechende Qualität
- häufig unilateral
- meist frontotemporal betont
- von starker Intensität
- Verstärken sich beim Husten und beim Kauen.
- Ein pathognomonisches Symptom ist die Claudicatio masticatoria (30 % der Fälle).
- Beim Kauen fester Speisen kommt es zu zunehmenden oder neu auftretenden Schmerzen im Bereich der Schläfe oder dem schmerzlosen Gefühl einer „Kiefersperre“, sodass beim Essen Pausen eingelegt werden müssen.
- Dieses Symptom ist ein typischer klinischer Hinweis auf eine Beteiligung der die Massetermuskulatur versorgenden Äste der A. carotis externa.
- Häufig wird eine Empfindlichkeit der Kopfhaut angegeben.
- Den Kopfschmerzen gehen oft konstitutionelle Symptome voraus.
- Zu dieser „B-Symptomatik" gehören:
- Inappetenz
- Gewichtsabnahme
- subfebrile Temperaturen
- Abgeschlagenheit und
- allgemeines Krankheitsgefühl.
- Diese Patient*innen wirken oft wie Tumorkranke.
- Zu dieser „B-Symptomatik" gehören:
- Gefürchtet ist die Erblindung eines oder beider Augen durch Miteinbeziehung der Ziliararterien (30 %).
- Der häufig irreversiblen Erblindung durch eine anteriore ischämische Optikusneuropathie (AION) können flüchtige Sehstörungen unter dem Bild der Amaurosis fugax als Flimmerskotom oder flüchtige partielle Gesichtsfeldausfälle vorausgehen.
- Der Befall der Augenmuskulatur führt zu Augenbewegungsschmerz, Doppelbildern und Ptose.
- Wesentlich seltener sind auch andere Hirnnerven betroffen.
Leitlinie: Klinisches Bild der PMR1,14
- Bei bis zu 95 % der Patient*innen stehen bilaterale Schulterschmerzen mit Einschränkungen der Beweglichkeit im Vordergrund.
- Weitere früh auftretende Kennzeichen:
- Nackenschmerzen
- Schmerzen im Beckengürtelbereich
- ausgeprägte Morgensteifigkeit
- Auftreten von Gelenksentzündungen und Tenosynovitiden sowohl an proximalen (Schultern, Hüften) als auch distalen Gelenken (Hände, Knie)
- Häufig besteht begleitend eine depressive Verstimmung.
Ergänzende Untersuchungen in der Hausarztpraxis
- Laborchemisch finden sich typischerweise eine Erhöhung der Akute-Phase-Proteine BSG und CRP, eine Leuko- und Thrombozytose sowie eine hypochrome Anämie.1
- Zum Ausschluss anderer Erkrankungen sollten Antikörper abgenommen werden.1
- ANCA
- p-ANCA: eosinophile Granulomatose mit Polyangiitis und mikroskopische Polyangiitis
- c-ANCA: Granulomatose mit Polyangiitis
- ANA: Kollagenosen
- bei positivem Titer weitere Differenzierung, z. B. Anti-Doppelstrang-DNA-AK bei SLE
- ANCA
Diagnostik bei Spezialist*innen
Leitlinie: Bildgebung und Biopsie bei RZA1
- Eine Bildgebung darf nicht zum Verzug des Therapiebeginns führen!
Sonografie
- Eine Farb-Duplex-Untersuchung sollte möglichst vor oder innerhalb von 4 Tagen nach Beginn einer Therapie mit Glukokortikoiden (GC) durchführt werden.
- Mit einem hochauflösenden Schallkopf (ideal > 10 MHz) sollten wegen des segmentalen Befalls stets die Rami communis, frontalis und parietalis der Arteria temporalis untersucht werden.
- Leitbefund der RZA ist der Nachweis eines zirkulären echoarmen Wandödems, des sog. Halo-Zeichens.
PET-CT
- Die 18-Fluoro-2-Desoxy-D-Glukose-PET-CT kann eine pathologische Mehrspeicherung im Bereich des Aortenbogens, der Aorta thoracalis und abdominalis sowie der supraaortalen Äste zeigen.
- Die Methode ist daher vor allem zum Nachweis einer extratemporalen Manifestation der RZA geeignet, die über die sonografische Diagnostik nicht umfassend erkannt werden kann.
MRT
- Magnetresonanztomografisch gelingt die Darstellung temporaler oder okzipitaler Arterien mit ödematöser Gefäßwand und Aufnahme von Kontrastmittel.
- Die Sensitivität und Spezifität der MRT in der Diagnose einer Arteriitis der Temporalarterie ist mit der Sonografie vergleichbar.
Biopsie
- Die Biopsie ist nur bei Ultraschall-negativen Patient*innen zwingend erforderlich.
- Die Temporalarterienbiopsie darf zeitlich bei klinischem und laborchemischem Verdacht nicht der Therapieeinleitung mit Glukokortikoiden (GC) im Wege stehen.
- Die Biopsie sollte möglichst innerhalb von 3 Tagen nach Beginn der GC-Gabe erfolgen; noch innerhalb von 2 Wochen nach Therapieeinleitung ist die Biopsie jedoch sinnvoll, im Einzelfall bis 6 Wochen.
- Es sollte die klinisch dominante Seite gewählt werden und eine Länge von 1,5 cm des Biopsates angestrebt werden.
- Die OP ist nach Aufklärung über Blutungsrisiken unter ASS 100 mg möglich und sollte in Lokalanästhesie erfolgen.
- Histologisch finden sich Lymphozyten, Makrophagen und Riesenzellen, die multinukleären Riesenzellen sind nur in 50 % der Fälle nachzuweisen. Darüber hinaus sehen Patholog*innen eine Fragmentation der Lamina elastica interna und Lumeneinengung.
- Die Sensitivität der Biopsie liegt bei nur 39 %, die Spezifität bei 100 %.
Indikationen zur Überweisung/Klinikeinweisung
- Bei klinischem Verdacht umgehende Einleitung einer adäquat hochdosierten Glukokortikoidtherapie, um Sehverluste zu verhindern, keinen Zeitverlust durch Überweisung riskieren!
- Da die Sonografie der Temporalarterien von der Erfahrung der untersuchenden Person abhängig ist, sollte die Vorstellung der Patient*innen zur Erstdiagnosestellung in einem Vaskulitis-erfahrenen Zentrum mit Notfallsprechstunde erfolgen.1
- Überweisung an Augenarztpraxis zur Beurteilung einer Mitbeteiligung von Netzhaut und Sehnerv
- Patient*innen mit atypischen Zeichen und Symptomen (z. B. periphere Arthritis, systemische Symptome, niedrige Entzündungsparameter, Alter < 60 Jahre), hohem Risiko für oder Auftreten von therapiebezogenen Nebenwirkungen, mit einer gegenüber der Glukokortikoid-Therapie refraktären PMR und/oder mit wiederholten Rezidiven und/oder der Notwendigkeit zu einer sehr langen Therapie werden üblicherweise durch Spezialist*innen behandelt.14
Therapie
Therapieziele
- Symptome lindern.19
- Funktionen verbessern.
- Bleibenden Schäden vorbeugen, insbesondere dem Sehverlust!
Allgemeines zur Therapie
- Eine frühzeitige Diagnose und Behandlung sind wichtig, um ischämischen Komplikationen (vor allem Sehverlust) vorzubeugen.20
- Kortikosteroide1
- Führen zu schneller (innerhalb von Stunden) und deutlicher Verbesserung der Beschwerden.
Medikamentöse Therapie
Leitlinie: Therapie der RZA1
Glukokortikoid-Therapie
- Bei der Therapieeinleitung sollte zwischen der RZA mit und ohne visuelle Symptome und Gefäßkomplikationen unterschieden werden.
- Zur Remissionsinduktion deutlich höhere Dosis als bei der unkomplizierten PMR
- Initialdosis 1 mg/kg KG Prednisolonäquivalent (max. 60 mg) p. o. pro Tag als einmalige Tagesdosis am Morgen
- Beginn der Dosisreduktion nach klinischer Besserung und Normalisierung der Entzündungsparameter um 10 mg alle 2 Wochen bis auf 20 mg, dann um 2,5 mg alle 2–4 Wochen bis auf 10 mg, dann um 1 mg pro Monat
- Bei visuellen Symptomen oder schweren Gefäßkomplikationen sollten initial über 3 Tage 500–1.000 mg Methylprednisolon i. v. verabreicht werden.
- Wenn ein Rezidiv auftritt, ist die Erhöhung auf die letzte wirksame Dosis plus 10 mg Prednisolon erforderlich.
GC-einsparende Therapie
- Aufgrund der hohen Rezidivrate und des Langzeitrisikos für GC-induzierte Langzeitnebenwirkungen sollte eine additive GC-einsparende Therapie erwogen werden.
- Spätestens im Falle eines Rezidivs unter GC-Reduktion und/oder einem GC-Bedarf von mehr als 7,5 mg nach 6 Monaten sollte eine GC-sparende Therapie eingeleitet werden.
- Hierzu steht Tocilizumab (TOC) als zugelassene Substanz zur Verfügung.
- Tocilizumab (TOC)
- humanisierter, monoklonaler Antikörper gegen den Interleukin-6-Rezeptor (Anmerkung der Redaktion)
- Zugelassen ist die wöchentliche subkutane Anwendung.
- Unter TOC-Gabe sollte die GC-Gabe innerhalb von 26 Wochen auszuschleichen probiert werden.
- Vor einer Therapie mit TOC sollten eine latente Tuberkulose und eine Virushepatitis ausgeschlossen werden.
- Schwere Infektionen und eine stattgehabte Divertikulitis stellen Kontraindikationen für eine Therapie mit TOC dar.
- Cave: 2019 ist ein Rote-Hand-Brief für Tocilizumab erschienen (Anmerkung der Redaktion).21
- Seltenes Risiko schwerer Leberschädigung einschließlich akutem Leberversagen, das eine Transplantation erforderlich macht.
- Sollten die GOT oder die GPT bei Behandlungsbeginn oberhalb des 1,5-fachen Normwertes liegen, ist besondere Vorsicht geboten.
- GOT und GPT sollten in den ersten 6 Monaten der Behandlung alle 4–8 Wochen und anschließend alle 12 Wochen kontrolliert werden.
- Alternativ kann Methotrexat (MTX) eingesetzt werden.
- MTX ist formal nicht zur Therapie der RZA zugelassen (es handelt sich also um eine Off-Label-Therapie), was bei gegebener Indikation für eine GC-sparende Medikation mit TOC spricht.
- MTX senkt das Rezidivrisiko und ermöglicht eine GC-Einsparung.
- bis 0,3 mg/kg parenteral 1 x pro Woche plus 10 mg Folsäure 24 h nach MTX
- Kontrolle Nieren- und Leberwerte
Supportive Maßnahmen
- Retrospektive Kohortenstudien lassen erkennen, dass eine Gabe von ASS 100 mg täglich das Risiko kardiovaskulärer Ereignisse bei einer RZA reduzieren könnte.
- Die Daten sind allerdings nicht eindeutig.
- Osteoporoseprophylaxe gemäß den aktuellen Empfehlungen der DVO bei dauerhafter GC-Therapie
- Bei GC-Dosen über 20 mg kann eine Pneumocystis-carinii-Prophylaxe mit Trimethoprim + Sulfamethoxazol (400 + 80 mg Mo, Mi, Fr je 2 Tabletten – cave: Dosisanpassung bei Niereninsuffizienz!) erwogen werden.
Leitlinie: Therapie der PMR14
- Bei Patient*innen mit PMR soll unmittelbar nach Diagnosestellung die Therapie mit GC eingeleitet werden.
- Die Dosierung der GC-Therapie soll für jede PMR-Patient*in individuell angepasst werden.
- Sie sollte immer so hoch wie nötig, aber so niedrig wie möglich sein.
- Art der Anwendung: orale GC
- Zeitpunkt: morgendliche Einzeldosis
- Initialdosis
- zwischen 15–25 mg Prednison-Äquivalent pro Tag
- keine Initialdosen von ≤ 7,5 mg/d oder von > 30 mg/d
- Reduktion bzw. Anpassung
- Die GC-Dosis soll kontinuierlich reduziert werden basierend auf einem regelmäßigen Monitoring der Krankheitsaktivität der betroffenen Person, der Laborparameter und des Auftretens von Nebenwirkungen.
- Bei der initialen Reduktion sollte eine orale Dosis von 10 mg/d Prednison-Äquivalent innerhalb von 4–8 Wochen erreicht werden.
- Danach sollte die tägliche orale Prednison-Dosis um etwa 1 mg alle 4 Wochen bis zum Absetzen reduziert werden.
- Wird während des Absenkens der GC-Therapie die Krankheit wieder aktiv (Rezidiv), sollte die orale Prednison-Dosis zumindest auf die Prä-Rezidiv-Dosis erhöht und dann schrittweise innerhalb von 4–8 Wochen wieder reduziert werden auf die Dosis, bei der das Rezidiv auftrat.
- Behandlungsdauer
- Die Dauer der GC-Therapie soll für jede PMR-Patient*in individuell angepasst werden. Die Behandlungsdauer sollte so lang wie nötig, aber so kurz wie möglich sein.
- Zusätzliche MTX-Gabe
- Sollte frühzeitig in Betracht gezogen werden, insbesondere bei Patient*innen mit hohem Risiko für Rezidive und/oder für eine lange Therapiedauer sowie bei Patient*innen mit Risikofaktoren, Komorbiditäten und/oder Begleitmedikationen, bei denen Glukokortikoid-induzierte Nebenwirkungen mit höherer Wahrscheinlichkeit auftreten.
- Kann auch erwogen werden bei Patient*innen mit Rezidiv(en), unzureichendem Ansprechen auf GC oder bei Auftreten GC-induzierter Nebenwirkungen.
- TNF-alpha-blockierende Substanzen: Sollten nicht eingesetzt werden.
Verlauf, Komplikationen und Prognose
Verlauf
- Das Symptombild entwickelt sich oft innerhalb von 3 Monaten oder schneller.
- Irreversibler Visusverlust kann innerhalb weniger Tage nach Symptombeginn auftreten, sofern keine GC-Therapie eingeleitet wird.22
Dauer
Komplikationen der Behandlung (Glukokortikoide)
- Osteoporose
- Kann sekundär bei Kortisonbehandlungen auftreten.
- Prophylaktische Behandlung mit zusätzlicher Zufuhr von Kalzium und Vitamin D wird empfohlen.1
- Typ-2-Diabetes
- Patient*innen mit Polymyalgia rheumatica oder Arteriitis temporalis haben im ersten Jahr nach Diagnosestellung ein 7- bis 10-fach erhöhtes Diabetesrisiko.25
- regelmäßige Blutzuckerkontrollen
- Gastrointestinale Ulzera/Blutungen
- stark erhöhtes Risiko bei Co-Medikation mit NSAR
- in diesem Fall PPI-Gabe
- Entwicklung eines Katarakts oder arterieller Hypertonie möglich
- Erhöhtes Infektionsrisiko, insbesondere Infektionen der unteren Luftwege
- Anstieg der Infektionsrate bei Einnahme höherer Dosen26
Krankheitsspezifische Komplikationen
Vaskuläre Erkrankungen?
- Eine britische Studie fand im Vergleich zwischen 3.408 Patient*innen mit RZA und einer gesunden Kontrollgruppe ein erhöhtes Risiko für Schlaganfall (HR 1.28), Herzinfarkt (HR 2.06) sowie PAVK (2.13).27
- Eine andere Kohortenstudie in England mit über 11.500 Patient*innen mit RZA und/oder PMR fand kein erhöhtes Risiko für atherosklerotische Herz- und/oder Hirnerkrankungen im Vergleich zur gesunden Kontrollgruppe.28
Erblindung
- Häufig treten erst Prodromi wie Amaurosis fugax oder Doppelbilder auf.22
- Eine ischämische Optikusneuropathie tritt bei etwa 15 % der Patient*innen auf und führt unbehandelt zur Erblindung.23
Schlaganfall
- Ist eine seltene, aber schwerwiegende Komplikation.
- Bei etwa 0,15 % aller Schlaganfälle ist die Ursache eine bisher unerkannte RZA.29
Aortenaneurysma
- Patient*innen mit RZA haben ein bis zu 17-fach erhöhtes Risiko für die Entwicklung eines thorakalen Aortenaneurysmas.30
Prognose
- Im Allgemeinen ist die Prognose gut mit kompletter Remission nach Behandlungsende.23
- Im Vergleich zur Normalbevölkerung bei Patient*innen mit adäquat behandelter Erkrankung wahrscheinlich kein erhöhtes Mortalitätsrisiko31
Verlaufskontrollen
- Leitlinien-Empfehlungen bei PMR vorhanden14, für RZA in ähnlichem Rahmen sinnvoll:
- alle 4–8 Wochen im 1. Jahr
- alle 8–12 Wochen im 2. Jahr sowie bei Rezidiven und bei Nebenwirkungen
- bei Bedarf nach Absetzen der medikamentösen Therapie.
- Bei jeder Verlaufskontrolle werden folgende klinische und laborchemische Parameter erfasst:
- Krankheitsaktivität (Klinik, BSG, CRP)
- (Risikofaktoren für) Nebenwirkungen der GC-Therapie
- u. a. Osteoporose, Blutzucker, Elektrolyte, Blutdruck
- Begleiterkrankungen und Begleitmedikation
- Rezidive
- Behandlungsdauer
- GOT und GPT bei Behandlung mit Tocilizumab21
Patienteninformationen
Worüber sollten Sie die Patient*innen informieren?
- Die Erkrankung spricht in aller Regel schnell und gut auf Glukokortikoide an, die jedoch u. U. längerfristig eingenommen werden müssen.
- Informieren Sie die Patient*innen und ihre Angehörigen über die Bedeutung der Verlaufskontrollen.
- Rezidive können leider häufig auftreten.
- Weisen Sie darauf hin, dass sie sich bei Anzeichen von Nebenwirkungen der Therapie oder Beschwerden bei Ihnen melden sollten.
- In diesen Fällen sind Anpassung bzw. Wiederaufnahme der medikamentösen Therapie nötig.
- Körperliche Aktivität ist wichtig zur Vorbeugung der Osteoporose.
Patienteninformationen in Deximed
Illustrationen
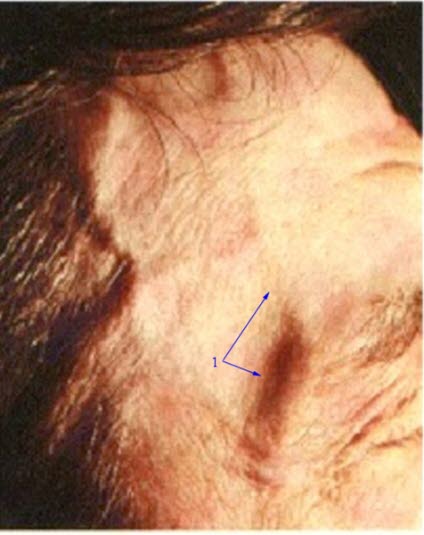
Arteriitis temporalis
Quellen
Leitlinien
- Deutsche Gesellschaft für Neurologie (DGN). Myalgien, Diagnostik und Differenzialdiagnose. AWMF-Leitlinie Nr. 030–051. S1, Stand 2020. www.awmf.org
- Deutsche Gesellschaft für Neurologie (DGN). Zerebrale Vaskulitis und zerebrale Beteiligung bei systemischen Vaskulitiden und rheumatischen Grunderkrankungen. AWMF-Leitlinie Nr. 030-085. S1, Stand 2018. www.awmf.org
- Deutsche Gesellschaft für Rheumatologie e. V. (DGRh). Behandlung der Polymyalgia rheumatica. AWMF-Leitlinie Nr. 060-006. S3, Stand 2017. www.awmf.org
Literatur
- Deutsche Gesellschaft für Neurologie (DGN). Zerebrale Vaskulitis und zerebrale Beteiligung bei systemischen Vaskulitiden und rheumatischen Grunderkrankungen. AWMF-Leitlinie Nr. 030-085. S1. Stand 2018 www.awmf.org
- Salvarani C, Cantini F, Boiardi L, Hunder GG. Polymyalgia rheumatica and giant-cell arteritis. N Engl J Med 2002; 347: 261-71. PubMed
- Caylor TL, Perkins A. Recognition and management of polymyalgia rheumatica and giant cell arteritis. Am Fam Physician 2013; 88: 676-84. PMID: 24364483. PubMed
- Deutsche Gesellschaft für Neurologie (DGN). Myalgien, Diagnostik und Differenzialdiagnose. AWMF-Leitlinie Nr. 030–051, Stand 2020 www.awmf.org
- Ness T, Bley TA, Schmidt WA, Lamprecht P. Diagnose und Therapie der Riesenzellarteriitis. Dtsch Arztebl Int 2013; 110(21): 376-86; DOI: 10.3238/arztebl.2013.0376 www.aerzteblatt.de
- Nordborg C, Johansson H, Petursdottir V, et al. The epidemiology of biopsy-positive giant cell arteritis: special reference to changes in the age of the population. Rheumatology (Oxford) 2003; 42(4): 549-52. www.ncbi.nlm.nih.gov
- Salvarani C, Cantini F, Hunder GG. Polymyalgia rheumatica and giant-cell arteritis. Lancet 2008; 372: 234-45. PubMed
- Unwin B, Williams CN, Gilliland W. Polymyalgia rheumatica and giant cell arteritis. Am Fam Physician 2006; 74: 1547-54. PubMed
- Duhaut P, Bosshard S and Ducroix J-P. Is giant cell arteritis and infectious disease? Biological and epidemiological evidence. Presse Med 2004; 33: 1403-8. PubMed
- Gilden D, White T, Khmeleva N, et al. Prevalence and distribution of VZV in temporal arteries of patients with giant cell arteritis. Neurology 2015. DOI: 10.1212/WNL.0000000000001409. DOI
- Soriano A, Verrecchia E, Marinaro A, et al. Giant cell arteritis and polymyalgia rheumatica after influenza vaccination: report of 10 cases and review of literature. Lupus 2012; 21: 153-7. PubMed
- Cantini F, Niccoli L, Storri L, Nannini C, Olivieri I, Padula A, et al. Are polymyalgia rheumatica and giant cell arteritis the same disease? Semin Arthritis Rheum 2004; 33: 294-301. PubMed
- Luqmani R, Lee E, Singh S, et al. The Role of Ultrasound Compared to Biopsy of Temporal Arteries in the Diagnosis and Treatment of Giant Cell Arteritis (TABUL): a diagnostic accuracy and cost-effectiveness study. Health Technol Assess 2016; 20(90): 1-238. www.ncbi.nlm.nih.gov
- Deutsche Gesellschaft für Rheumatologie e.V. (DGRh). Behandlung der Polymyalgia rheumatica. AWMF-Leitlinie Nr. 060-006. Stand 2017. www.awmf.org
- Ozen G, Inanc N, Unal AU, et al. Assessment of the New 2012 EULAR/ACR Clinical Classification Criteria for Polymyalgia Rheumatica: A Prospective Multicenter Study. J Rheumatol 2016; 43(5): 893-900. pmid:26834222 PubMed
- Naschitz JE, Slobodin G, Yeshurun D, et al. A polymyalgia rheumatica-like syndrome as presentation of metastatic cancer. J Clin Rheumatol 1996; 2(6): 305-8. www.ncbi.nlm.nih.gov
- Naschitz JE, Slobodin G, Yeshurun D, et al. Atypical polymyalgia rheumatica as a presentation of metastatic cancer. Arch Intern Med 1997; 157(29): 2381. www.ncbi.nlm.nih.gov
- Gonzalez-Gay MA, Barros S, Lopez-Diaz MJ, Garcia-Porrua C, Sanchez-Andrade A and Llorca J. Giant cell arteriris: disease patterns of clinical presentation in a series of 240 patients. Medicine (Baltimore) 2005; 84: 269-76. www.ncbi.nlm.nih.gov
- American College of Rheumatology: 2015 Recommendations for the Management of Polymyalgia Rheumatica, Stand 2015. www.rheumatology.org
- Caselli RJ, Hunder GG. Giant cell (temporal) arteritis. Neurologic Clinics 1997; 15: 893-902. PubMed
- European Medicines Agency (EMA) und Paul-Ehrlich-Institut (PEI). Rote-Hand-Brief zu RoActemra (Tocilizumab). Stand 2019. www.gelbe-liste.de
- Liozon E, Ly KH, Robert PY. Ocular complications of giant cell arteritis. Rev Med Interne 2013; 34(7): 421-30. www.ncbi.nlm.nih.gov
- Seetharaman M. Giant Cell Arteritis (Temporal Arteritis). Medscape, last updated Oct 09, 2019. emedicine.medscape.com
- Kermani TA, Warrington KJ, Cuthbertson D, et al. Disease relapses among patients with giant cell arteritis: A prospective, longitudinal cohort study. J Rheumatol 2015; 42:1213. doi: 10.3899/jrheum.141347 DOI
- Faurschou M, Ahlstrom MG, Lindhardsen J, et al. Risk of Diabetes mellitus among patients diagnosed with giant cell arteritis or granulomatosis with polyangiitis: Comparison with the general population. J Rheumatol 2017 Jan; 44(1): 78-83. pmid:27744394 PubMed
- Wu J, Keeley A, Mallen C et al. Incidence of infections associated with oral glucocorticoid dose in people diagnosed with polymyalgia rheumatica or giant cell arteritis: a cohort study in England. CMAJ 2019; 191: E680-8. pmid:31235489. www.ncbi.nlm.nih.gov
- Hancock AT, Mallen CD, Muller S, et al. Risk of vascular events in patients with polymyalgia rheumatica. CMAJ. 2014 Jul 28. www.cmaj.ca
- Pujades-Rodriguez M, Duyx B, Thomas SL, et al. Associations between polymyalgia rheumatica and giant cell arteritis and 12 cardiovascular diseases. Heart 2016. doi:10.1136/heartjnl-2015-308514 DOI
- Wiszniewska M, Devuyst G, Bogousslavsky J. Giant cell arteritis as a cause of first-ever stroke. Cerebrovasc Dis 2007; 24(2-3): 226-30. www.ncbi.nlm.nih.gov
- Evans JM, O'Fallon WM, Hunder GG. Increased incidence of aortic aneurysm and dissection in giant cell (temporal) arteritis. A population-based study. Ann Intern Med 1995; 122(7): 502-7. www.ncbi.nlm.nih.gov
- Ninan J, Nguyen AM, Cole A, et al. Mortality in patients with biopsy-proven giant cell arteritis: a south australian population-based study. J Rheumatol 2011; 38(10): 2215-17. www.ncbi.nlm.nih.gov
Autor*innen
- Lino Witte, Dr. med., Arzt in Weiterbildung, Innere Medizin, Frankfurt
- Caroline Beier, Dr. med., Fachärztin für Allgemeinmedizin, Hamburg
- Die ursprüngliche Version dieses Artikels basiert auf einem entsprechenden Artikel im norwegischen hausärztlichen Online-Handbuch Norsk Elektronisk Legehåndbok (NEL, https://legehandboka.no/).