Allgemeine Informationen
Definition
- Der Abschnitt basiert auf dieser Referenz.1
Atemnot (Dyspnoe)
- Definition von Atemnot (engl. Dyspnea) nach der American Thoracic Society2-3
- Subjektives Erleben von Atembeschwerden und -unbehagen (Breathing Discomfort), die in ihrer Ausprägung schwanken können.
- Wird von einem komplexen Zusammenspiel physischer, psychischer, sozialer und umweltbedingter Faktoren beeinflusst.
- Kann sekundäre physiologische und verhaltensbezogene Reaktionen auslösen.
- Subjektives Erleben von Atembeschwerden und -unbehagen (Breathing Discomfort), die in ihrer Ausprägung schwanken können.
- Synonyme: Luftnot, erschwertes Atmen, Kurzatmigkeit u. a.1
- Zwei Hauptkategorien
- kontinuierliche Atemnot
- Atemnotattacken
Palliativmedizin
- Palliativmedizin ist die aktive Behandlung, Pflege und Betreuung von unheilbar erkrankten Patient*innen mit kurzer Lebenserwartung.
- Die Linderung körperlicher Schmerzen und anderer belastender Symptome ist wichtig. Sie wird mit Maßnahmen kombiniert, die auf psychische, soziale, spirituelle und existenzielle Probleme abzielen.
- Das Ziel besteht darin, für die Patient*innen und ihre Angehörigen die bestmögliche Lebensqualität zu erreichen.
Häufigkeit
- Der Abschnitt basiert auf dieser Referenz.1
- Dyspnoe ist eines der häufigsten Symptome bei Patient*innen mit Krebs im fortgeschrittenen Stadium.
- Laut einer deutschen Registererhebung bei mehr als 5.000 Patient*innen in den Jahren 2006 bis 2008 ist mehr als die Hälfte aller in Palliativ- und Hospizeinrichtungen stationär behandelten Krebspatient*innen von Atemnot betroffen.4
- Dyspnoe und Husten sind die Hauptsymptome von Lungenkrebs oder Lungenmetastasen.
- Dyspnoe ist bei nichtmalignen Erkrankungen wie Herzinsuffizienz und chronischen Lungenerkrankungen das Hauptsymptom in der Palliativphase.
- Patient*innen mit Lungenkarzinom leiden häufig zusätzlich unter chronisch obstruktiver Lungenerkrankung (COPD) und sind deswegen besonders häufig von Atemwegserkrankungen betroffen.
Ätiologie
- Näheres siehe auch Artikel Dyspnoe bei Erwachsenen.
Im Zusammenhang mit Krebs
- Wächst ein Tumor in die Alveolen, Bronchien oder das Pleura ein, kann dies zu einer obstruktiven und restriktiven Ventilationsstörungen führen.
- Pleuritis
- Pleuraerguss
- Stokes-Kragen, Vena-cava-superior-Syndrom
- Aszites und Abdominaltumor
- Ausgeprägte Kyphoskoliose, z. B. Wirbelsäulenmetastasen
- Schädigung des N. phrenicus, z. B. tumorbedingt
- Malignomerkrankungen mit exzessiver Freisetzung von Entzündungsmediatoren, z. B. bestimmte neuroendokrine Tumoren oder Mastozytose
Behandlungsbedingt
- Strahlenpneumonitis
- Lungenfibrose
- Pneumothorax
- Osteoporose der Brustwirbelsäule
- Schädigung des N. phrenicus durch Operation oder Bestrahlung
Andere Ursachen
- Anämie
- Pneumonie oder Lungenembolie
- Obstruktive Atemwegserkrankungen, z. B.:
- Restriktive Atemwegserkrankungen, z. B.:
- Kardiale Ursachen, z. B.:
- Herzinsuffizienz
- Arrhythmien
- Herzklappenvitien
- Perikarditis.
- Neuromuskuläre Erkrankungen
- Bei amyotropher Lateralsklerose (ALS) ist Atemnot ein zentrales Problem. Die Behandlung erfordert fachärztliche Kompetenz (z. B. Neurologie, Pulmologie).
- Angst: Hyperventilation oder Panikattacken sind keine Seltenheit.
Diagnostik
Leitlinie: Erfassung der Atemnot1
- Atemnot soll durch die subjektive Beurteilung der Patient*innen erfasst werden, z. B. im Rahmen einer mehrere Symptome einschließenden Befragung.
- Bei einer ausführlicheren Erfassung sollte Atemnot einschließlich Atemnotattacken in 3 Dimensionen beurteilt werden:
- sensorisches Erleben: Intensität/Schweregrad der Atemnot
- emotionale Belastung: unangenehmes Gefühl durch Atemnot
- Beeinträchtigung im Alltag durch die Atemnot.
- Die wiederholte Beurteilung der Atemnot vor, während und nach einer symptomatischen Therapie soll Bestandteil der Erfassung sein.
- Bei Patient*innen mit einer nicht heilbaren Krebserkrankung mit Atemnot und mit deutlich kognitiver oder körperlicher Einschränkung soll die Erfassung der Atemnot durch Fremdeinschätzung von Angehörigen oder Personal erfolgen.
- Potenziell behandelbare Ursachen der Atemnot sollen ermittelt werden.
- Wenn eine ursächliche Therapie der Atemnot möglich ist, soll diese vor oder parallel zu einer symptomatischen Therapie durchgeführt werden.
- Berücksichtigen Sie dabei Folgendes:
- Abwägung der medizinischen Indikation
- Belastung sowie Nutzen für die Patient*innen
- Patientenwille.
Diagnostische Kriterien
- Dyspnoe ist ein subjektives Gefühl unangenehm erschwerter Atmung. Die respiratorische Insuffizienz lässt sich durch Messung der Sauerstoffsättigung im Blut oder indirekt durch Spirometrie bestätigen.
- Die Untersuchung besteht in einer Anamnese, einer klinischen Untersuchung und ergänzenden Untersuchungen. Der Umfang der Untersuchung ist individuell anzupassen.
Anamnese – Abklärung
- Intensität und Charakter der Atembeschwerden
- Zeitlicher Verlauf Veränderung über längere Zeit, im Lauf des Tages und bei Belastung?
- Vorkommen von Husten oder Schmerzen?
- Frühere Herz- oder Lungenerkrankung
- Auslösende Faktoren
- Auswirkungen auf den Schlaf
- Verwendung einer visuellen Analogskala (VAS) zum Eigenbericht
Symptomerfassung
- Die für Patient*innen in der Palliativmedizin validierten Fragebögen MIDOS2 (deutsche Fassung der ESAS-Skala)5 oder IPOS können für die Erfassung und Dokumentation von Atemnot und anderen in der Palliativversorgung häufigen und relevanten Beschwerden nützlich sein.
- Näheres zum palliativmedizinischen Basisassessment unter: www.dgpalliativmedizin.de
Klinische Untersuchung
Beurteilung der Atmung nach
- Art und Grad der Dyspnoe, Atemfrequenz, Gebrauch der akzessorischen Atemmuskulatur
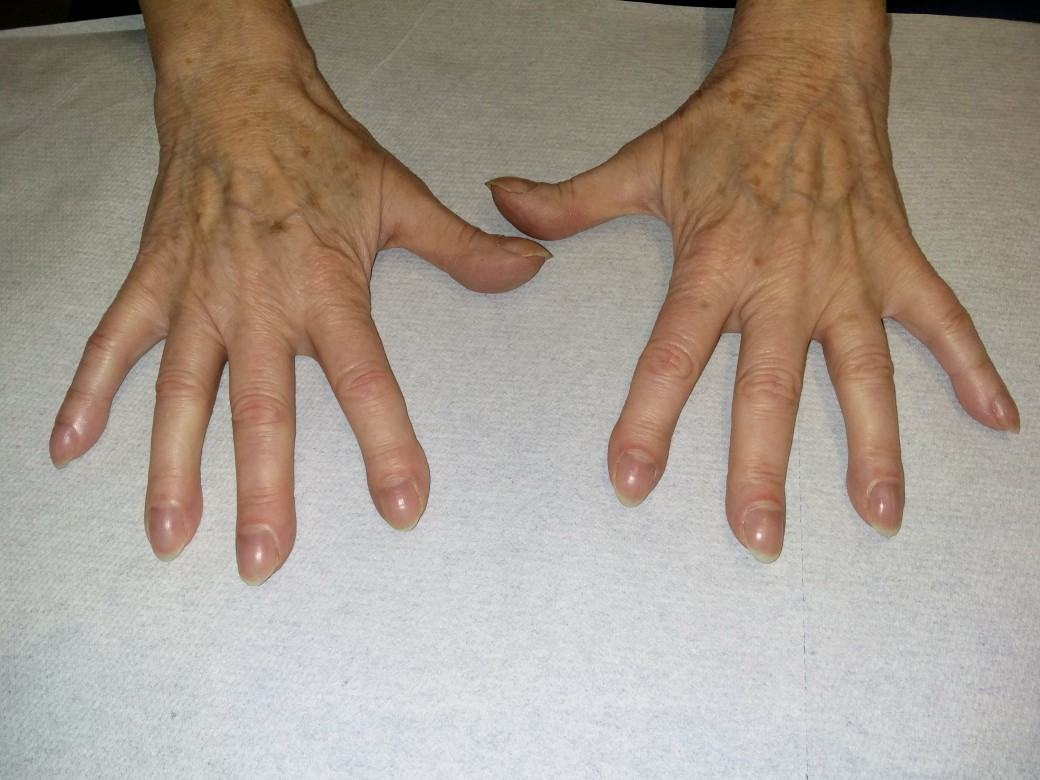 Trommelschlegelfinger
Trommelschlegelfinger - Lippenzyanose, Trommelschlegelfinger
- Thorax-Exkursion: Atempumpfunktion, Symmetrie der Atembewegungen
- Wachheitsgrad, Ansprechbarkeit
Zeichen der Herzinsuffizienz
- Verschobener Herzspitzenstoß, 3. Herzton, Galopprhythmus, ventrikuläre Füllgeräusche (diastolisch)
- Stauung in der Vena jugularis externa in sitzender Stellung
- Anzeichen von Stauung, Rasselgeräusche basal über der Lunge
- Knöchelödeme können auf Herzinsuffizienz deuten, sind aber nur wenig spezifisch.
- Vergrößerte Leber
- Blutdruck und Puls
- Gewichtszunahme
Lungenembolie
- Auf Anzeichen einer Venenthrombose in den unteren Extremitäten achten.
- Risikofaktoren?
Perkussion der Lungen
- Einseitige Dämpfung kann auf Lungenentzündung, Pleuraerguss, größere Embolien oder Atelektase deuten.
- Bilaterale Dämpfung, besonders basal, ist oft ein Anzeichen von Pleuraerguss und Herzinsuffizienz.
- Hyperresonanz kann auf ein Emphysem (doppelseitig) oder Pneumothorax (einseitig) hindeuten.
Auskultation der Lungen
- Es besteht kein klarer Zusammenhang zwischen dem Grad der Fremdgeräusche und dem Grad der Erkrankung!
- Pfeifen (Giemen, Brummen) im Exspirium (Obstruktion, Asthma, COPD, Bronchitis)
- Stridor (Obstruktion von Larynx, Trachea und zentralen Bronchien; kann bei Fremdkörpern oder zentralem Tumor auskultiert werden)
- Rasselgeräusche
- Erkrankungen des Lungenparenchyms und interstitielle Erkrankungen
- Wird bei Herzinsuffizienz (basal) und bei Lungenfibrose oft bilateral über der Lunge gehört.
- Wird bei einseitiger Lungenentzündung einseitig gehört.
- Ältere, bettlägerige Patient*innen haben häufig basale Rasselgeräusche über der Lunge, ohne dass es pathologisch ist. Solche normalen Rasselgeräusche verschwinden oft bei Husten oder tiefen Inspirationen (Hypostase).
- Reibungsgeräusche (Pleuritis, Entzündung oder Embolie, Pleuritis durch andere Ursachen)
- Abgeschwächtes Atemgeräusch bilateral über den unteren Lungenabschnitten
- Kann auf Obstruktion (stilles Asthma/Emphysem) oder Pleuraerguss hindeuten.
- Einseitig geschwächte Atemgeräusche können auf eine Embolie mit Atelektase, einen Pneumothorax, einen Tumor oder auf eine zentrale bronchiale Obstruktion (Fremdkörper oder Tumor) hindeuten.
Auskultation des Herzens
- Vorhofflimmern oder paroxysmale Tachykardie können die Ursache von Atembeschwerden sein.
- Herznebengeräusche und Klappenerkrankung, besonders Mitralklappenfehler, können Atemnot verursachen.
- Bei Herzinsuffizienz kann ein geschultes Ohr einen akzentuierten 2. Ton, evtl. einen gespaltenen 2. Ton (3. Herzton) hören.
Abdomen und Extremitäten
- Abdomen (Hepatomegalie und Aszites)
- Extremitäten (Ödem und Anzeichen einer tiefen Venenthrombose)
Blutuntersuchungen
Weitere Diagnostik
- Pulsoxymetrie
- in Ruhe, ggf. auch bei Belastung
- Mit und ohne Sauerstoffzufuhr durchführen.
- Andere relevante Untersuchungen (nach individueller Bewertung)
Diagnostik bei Spezialist*innen
- Lungenröntgen oder Thorax-CT
- Ggf. lungenfachärztliche Untersuchung mit:
- Bronchoskopie
- arterieller Blutgasanalyse bei Verdacht auf respiratorische Insuffizienz.
Indikationen zur Überweisung
- Bei unsicherer Diagnose oder mangelndem Ansprechen auf die Therapie
- Sofortige Überweisung oder konsiliarärztliche Untersuchung bei akuter Dyspnoe
Therapie
Leitlinie: Therapie der Atemnot1
- Sauerstoff
- Sollte nicht zur Linderung von Atemnot bei nicht hypoxämischen Patient*innen mit einer nicht heilbaren Krebserkrankung eingesetzt werden (Ib/B).
- Opioide
- Sollen in oraler oder parenteraler Form bei Patient*innen mit nicht heilbarer Krebserkrankung und Atemnot eingesetzt werden (Ib/A).
- Bei einer Niereninsuffizienz und Zunahme der Nebenwirkungen sollte die Dosis und die Wahl des Opioids anhand der klinischen Situation und dem Schweregrad der Niereninsuffizienz angepasst werden (III/B).
- Es gibt keinen Hinweis, dass eine lege artis durchgeführte Therapie der Atemnot mit Opioiden zu einer klinisch relevanten Atemdepression führt (Ib).
- Benzodiazepine
- Können zur Linderung von Atemnot eingesetzt werden, wenn Opioide nicht wirksam sind (Ib/C).
- Können in Kombination mit Opioiden zur Linderung von Atemnot eingesetzt werden, insbesondere in einem fortgeschrittenen Krankheitsstadium oder in der Sterbephase (Ic/C).
- Phenothiazine, Antidepressiva, Buspiron
- Sollten nicht zur Linderung von Atemnot eingesetzt werden (Ic/B).
- Kortikosteroide
- Können zur Linderung von Atemnot eingesetzt werden (Ib/C).
- Nichtmedikamentöse Allgemeinmaßnahmen
- Sollen angewendet werden, z. B. Aufklärung über das Symptom Atemnot, Beruhigung/Entspannung, Atemübungen oder Kühlung des Gesichts.
- Ein auf das Gesicht gerichteter kühler Luftzug (z. B. hervorgerufen durch einen Handventilator) sollte zur symptomatischen Linderung von Atemnot bei Patient*innen mit einer nicht heilbaren Krebserkrankung und Atemnot eingesetzt werden (Ic/B).
- Ein Rollator und andere Gehhilfen sollten zur Unterstützung der Mobilität und zur Linderung von Atemnot bei Patient*innen mit einer nicht heilbaren Krebserkrankung und Atemnot eingesetzt werden (Ic/B).
- Atemnot in der Sterbephase
- In der Sterbephase eines Menschen mit einer nicht heilbaren Krebserkrankung, der nicht mehr eine Selbsteinschätzung seiner Atemnot äußern kann, soll die Beurteilung, ob und in welcher Intensität eine Atemnot vorliegt, durch eine Fremdeinschätzung (professionelle Begleiter, Angehörige) auf der Basis klinischer Zeichen (u. a. Schwitzen, Zyanose, schnelle, flache Atemzüge, körperliche Unruhe, mimische Ausdrucksformen von Unwohlsein und Anstrengung) erfolgen.
- Patient*inne mit Atemnot, die sich in der Sterbephase befinden und eine medikamentöse Therapie zur Linderung von Atemnot benötigen, sollen mit Opioiden als Mittel der Wahl behandelt werden.
- Bei einer überdies bestehenden ängstlichen Symptomatik können Benzodiazepine zusätzlich zu Opioiden gegeben werden.
Therapieziele
- Atembeschwerden lindern, eindämmen und vorbeugen.
Allgemeines zur Therapie
- Sofern möglich, sollte die Behandlung in erster Linie kausal sein, in der Praxis beschränkt sich die Therapie jedoch häufig auf eine reine Symptomlinderung.6
- Eine Umgebung, in der sich die betroffene Person wohl und sicher fühlt und eine vertrauensvolle, verlässliche Beziehung zu den Behandelnden sind wichtig.
- Einfache Maßnahmen können eine gute Wirkung haben: Frischluft, Ventilator, kühles Tuch auf der Stirn, eine gute Position auf dem Stuhl oder im Bett können lindernd wirken.
- Die medikamentöse Therapie basiert primär auf der Behandlung der Atemnot-Ursachen, wie Lungenerkrankungen, Herzinsuffizienz etc.7
- Näheres zur kausalen Therapie der zugrunde liegenden Erkrankungen siehe die entsprechenden Artikel.
- In diesem Artikel werden die zusätzlichen symptomatischen Therapieoptionen beschrieben.
Kausale Behandlung (Beispiele)
- Der Abschnitt basiert auf dieser Referenz.1
- Wenn die Möglichkeit einer auf den Tumor gerichteten Behandlung in Form von Zytostatika, Hormonen oder Strahlentherapie besteht, sollte dies frühzeitig in der Behandlung erwogen werden.
- Bei trachealer oder bronchialer Obstruktion oder Hämoptyse: bronchoskopische oder operative Intervention (Stent, Laser, Argon-Beamer), Strahlentherapie
- bei Hämoptyse ggf. Antifibrinolytika
- Bei Perikarderguss: Perikardpunktion, ggf. Perikardiodese
- Bei Pleuraerguss: Pleurapunktion, -drainage, ggf. Pleurodese bei häufigem Bedarf einer Drainage
- Bei Aszites: Punktion
- Bei Anämie ggf. Bluttransfusion
- Bei obstruktiven Atemwegserkrankungen ggf. antiobstruktive Therapie, z. B. mit Kortikosteroiden
- Bei Infektionen, z. B. Pneumonie: antimikrobielle Therapie
- Bei oberer Einflussstauung ggf. Antikoagulanzien, Cava-Stent, Kortikosteroide, Strahlentherapie
- Ggf. Säureblocker bei Refluxbeschwerden
Symptomatische Behandlung
Opioide
- Morphin ist das Mittel der 1. Wahl bei schweren, nichtobstruktiven Atembeschwerden.
- Opioide dämpfen subjektive Beschwerden und reduzieren den Sauerstoffbedarf. Die Toleranz für Hypoxie und Hyperkapnie steigt, und das Respirationsmuster verbessert sich.
- Opioide werden in der Regel systemisch gegeben.
- Bei einer Patientin/einem Patienten, die/der bisher kein Morphin erhalten hat, ist die empfohlene Anfangsdosis für die Behandlung von Atembeschwerden wie folgt:1
- Morphin 6 x 2,5–5 mg oral oder 6 x 1–2,5 mg s. c. mit niedrigeren Dosen bei älteren Menschen und Patient*innen mit milder bis moderater Niereninsuffizienz
- bei schwerer Niereninsuffizienz bis Nierenversagen (GFR < 30 ml/min)
- ggf. Wechsel zu schnell freisetzendem Hydromorphon, Fentanyl oder Buprenorphin
- erhöhte Vorsicht, engmaschige Beobachtung und ggf. rasche Dosisanpassung
- Transdermale Applikationen und langsam freisetzende Präparate nur mit erhöhter Vorsicht einsetzen.
- Bei Patient*innen, die bereits Morphin erhalten, kann die tägliche Dosis um 25 % erhöht werden.
- Allen Opioiden wird dieselbe symptomlindernde Wirkung zugeschrieben.
- Pleuraschmerzen sind eine zusätzliche Indikation für die Behandlung von Atemnot mit Opioiden.
Anxiolytische Behandlung
- Näheres zur nichtmedikamentösen und pharmakologischen Behandlung von Angst in der Palliativsituation siehe auch den Artikel Angst, palliative Behandlung.
- Angst ist eine häufige Folge von Dyspnoe. Die Angst verstärkt die Beschwerden und erhöht den Sauerstoffbedarf.
- Sowohl Opioide als auch Benzodiazepine reduzieren Angst und Stress, tragen zu einem verbesserten Respirationsmuster bei und erleichtern das Atmen.
- Benzodiazepine sind zur Behandlung von Atemnot, die nicht ausreichend auf Opioide anspricht, die 1. Wahl.1
- Dosierungsbeispiele
- Lorazepam 0,5–1,0 mg alle 6–8 Std. p. o./s. l.
- Midazolam 2,5–5 mg/4 h s. c., 10–30 mg/24 Std. s. c.
- Dosierungsbeispiele
- Die Erfahrung zeigt, dass das Risiko einer klinisch relevanten Atemdepression gering ist.
Therapie in der Terminalphase
- Bei sterbenden Patient*innen, d. h. bei Erkrankten, die voraussichtlich im Lauf von ungefähr einer Woche sterben, sollen Dyspnoe und Schmerzen mit Opioiden behandelt werden.1
- Reicht das zur Mitbehandlung einer ängstlichen Symptomatik nicht aus, können zusätzlich Benzodiazepine gegeben werden, etwa eine Mischung aus Morphin und Midazolam als Dauerinfusion.
- Dosis nach Bedarf titrieren. Ziel ist die Dämpfung der Angst und keine tiefe Sedierung.
- Dosierungsbeispiele1
- Midazolam 1–5 mg s. c. oder
- Lorazepam 0,5–2,5 mg s. l.
- In den letzten Lebenstagen können 2,5–5 mg Diazepam in wiederholten Dosen rektal oder intravenös gegeben werden.
- Dosierungsbeispiele1
- Bei Rasselatmung1
- keine künstliche Flüssigkeitszufuhr
- Angehörige über Ursache und Verlauf der Rasselatmung aufklären.
- Geeignete Lagerungsmethoden zu Sekretmobilisation und -ablauf können eingesetzt werden (IV/C).
- Anticholinergika können eingesetzt werden (Ic/C).
- z. B. Butylscopolamin 20 mg s. c./supp. oder Glycopyrrolat 0,2 mg s. c.
- Bei Sterbenden ohne Tracheostoma oder Endotrachealtubus sollte das tracheale Sekret nicht abgesaugt werden (IV/B).
Obstruktive Symptome
- Kortikosteroide können bronchiale Ödeme und somit obstruktive Beschwerden lindern.
- CPAP/BIPAP-Beatmung kann vorübergehend bei Bronchialobstruktion eingesetzt werden, um die Zeit bis zu einer kausalen Therapie (Stent, Brachytherapie, Chemotherapie) zu überbrücken.
Schleimbeschwerden
- Broncholytika (selektive Beta-2-Agonisten oder Anticholinergika)
- Es gibt keine Wirksamkeitsnachweise bei Patient*innen mit Lungenkrebs.
- COPD-Patient*innen können von Broncholytika profitieren, ggf. erhöhte Dosen verglichen mit früheren Zeiträumen.
- Können durch Erkrankung oder Inhalation von Medikamenten ausgelöste Bronchospasmen lindern.
- Können ggf. vor der Inhalation von Opioiden verabreicht werden.
- Broncholytika werden wie bei COPD dosiert.
- Mukolytika
- keine verlässlichen Wirksamkeitsbelege
- Können bei zähem Schleim angezeigt sein.
- Können die mit Schleimbildung assoziierten Beschwerden auch verschlimmern.
- Salzwasserinhalationen
- Intermittierende Inhalationen von Kochsalzlösung können eine schleimlösende Wirkung haben.
- Lassen sich mit physikalischer Therapie kombinieren: Lagedrainage, Husten- und Atemtechnik, CPAP.
- nachgewiesene Wirksamkeit bei COPD, fehlende Evaluation bei Krebspatient*innen
- Mukostatische Behandlung
- Anticholinergika (z. B. Scopolamin) werden bei Hypersalivation, z. B. bei Patienten mit ALS, eingesetzt.
- Eine Bestrahlung der Speicheldrüsen kann die Speichelproduktion vollständig unterbinden.
Sauerstoffbehandlung
- Eine Indikation besteht bei Hypoxämie, d. h. einem pO2 < 55 mmHg sowie bei bestimmten Patient*innen mit COPD (Näheres siehe dort).1
- Vor einem großzügigen Einsatz von Sauerstoff wird gewarnt.
- Die Wirksamkeit einer Sauerstoffbehandlung bei nichthypoxämischen Krebspatient*innen ist fraglich.
- Die Sauerstofftherapie schränkt die Bewegungsfreiheit der Patient*innen ein.
- Eine langfristige Sauerstoffbehandlung kann zu Lungenschäden mit beeinträchtigter Lungenfunktion führen.
- Vor einem großzügigen Einsatz von Sauerstoff wird gewarnt.
- Verwendung bei bestehender Indikation (s. o.)
- kurzzeitige Inhalation von Sauerstoff über Sauerstoffmaske oder Nasenkanüle vor und/oder nach größeren Anstrengungen
- Kann bei Patient*innen mit belastungsinduzierter Abnahme der Sauerstoffsättigung um mehr als 4 % günstig sein.
- Sauerstoffversorgung bei Aktivität
- Bei Patient*innen angezeigt, deren Aktivitätsniveau sich bei Zufuhr von 2–3 l Sauerstoff pro Minute deutlich verbessert (um mehr als 10 % erhöhte Gehdistanz).
- Bei akuter respiratorischer Insuffizienz kann durch Sauerstoffzufuhr eine optimale Linderung erreicht werden.
- Die Therapie wird abgesetzt, wenn die akute Episode vorbei ist.
- kurzzeitige Inhalation von Sauerstoff über Sauerstoffmaske oder Nasenkanüle vor und/oder nach größeren Anstrengungen
- Frische Luft ist wichtig und kann eine Alternative zu Sauerstoff sein.
- Kühle, frische Luft verringert die Dyspnoe.
- Von frischer Luft im Gesicht können auch Patient*innen profitieren, bei denen eine Sauerstofftherapie nicht hilft.
Weitere Therapien
- Physiotherapie siehe im Abschnitt Schleimbeschwerden.
- Lagedrainage, Husten- und Atemtechnik, CPAP
- Physiotherapie kann auch atmungsbezogene Ängste lindern.
- Behandlung mit dem Respirator
- Bei chronischer respiratorischer Insuffizienz aufgrund einer Krebserkrankung ist eine Behandlung mit dem Respirator nicht angezeigt.
- Kann bei chronischen neuromuskulären Erkrankungen wie ALS und Muskeldystrophien angezeigt sein. Die Indikation wird zusammen mit den Patient*innen und Angehörigen und den behandelnden Ärzt*innen entschieden.
Weitere palliative Therapien
- Schmerzen
- Übelkeit und Erbrechen
- Obstipation
- Maligne gastrointestinale Obstruktionen
- Orale Beschwerden
- Mangelernährung und Dehydratation
- Depression
- Angst
- Delir
- Behandlung am Lebensende
Verlauf, Komplikationen und Prognose
- Chronische Dyspnoe ist schwierig zu behandeln, führt häufig zu deutlich reduzierter Lebensqualität und ist darüber hinaus ein Indikator für eine schlechte Prognose.
- Akut aufgetretene Dyspnoe ist ein potenziell lebensbedrohlicher Zustand.
Patienteninformationen
Patienteninformationen in Deximed
Palliative Behandlung bei fortgeschrittenen Krebserkrankungen
- Angst
- Übelkeit und Erbrechen
- Verstopfung
- Mundbeschwerden
- Atembeschwerden bei Krebserkrankung
- Gewichtsverlust bei Krebs
- Depression
- Delirium
Weitere Informationen
- Deutsches Krebsforschungszentrum: Schmerzen bei Krebs
Illustrationen

Trommelschlegelfinger (mit freundlicher Genehmigung von Dr. med. Erich Ramstöck)
Quellen
Leitlinien
- Deutsche Gesellschaft für Palliativmedizin. Palliativmedizin für Patienten mit einer nicht heilbaren Krebserkrankung. AWMF-Leitlinie Nr. 128-001OL. S3, Stand 2019. www.awmf.org
Literatur
- Deutsche Gesellschaft für Palliativmedizin. Palliativmedizin für Patienten mit einer nicht heilbaren Krebserkrankung. AWMF-Leitlinie Nr. 128-001OL. S3, Stand 2019. www.awmf.org
- Parshall MB, Schwartzstein RM, Adams LA et al. An official American Thoracic Society statement: update on themechanisms, assessment, and management of dyspnea. Am J Respir Crit Care Med, 2012. 185(4): 435-52. PMID: 22336677 PubMed
- American Thoracic Society. Dyspnea. Mechanisms, assessment, and management: a consensus statement. Am J Respir Crit Care Med 1999; 159(1): 321-40. PMID: 9872857 PubMed
- Simon ST, Altfelder N, Alt-Epping B et al. Charakteristika von Palliativpatienten mit Atemnot. Ergebnisse der deutschlandweiten Hospiz- und Palliativerhebung. Dtsch Med Wochenschr 2016; 141(10):e87-95. PMID: 27176070 PubMed
- Stiel S, Matthes ME, Bertram L et al. Validierung der neuen Fassung des Minimalen Dokumentations-systems (MIDOS2) für Patienten in der Palliativmedizin. Deutsche Version der Edmonton Symptom Assessment Scale (ESAS). Schmerz. 2010 Dec;24(6):596-604. PMID: 20882300 PubMed
- Abernethy AP, Currow DC, Frith P, Fazekas BS, McHugh A, Bui C. Randomised, double blind, placebo controlled crossover trial of sustained release morphine for the management of refractory dyspnea. BMJ 2003; 327: 523–8. www.ncbi.nlm.nih.gov
- Qaseem A, Snow V, Shekelle P, et al. Evidence-based interventions to improve the palliative care of pain, dyspnea, and depression at the end of life: a clinical practice from the American College of Physicians. Ann Intern Med 2008; 148: 141–6. www.ncbi.nlm.nih.gov
Autor*innen
- Thomas M. Heim, Dr. med., Wissenschaftsjournalist, Freiburg
- Die ursprüngliche Version dieses Artikels basiert auf einem entsprechenden Artikel im norwegischen hausärztlichen Online-Handbuch Norsk Elektronisk Legehåndbok (NEL, https://legehandboka.no/).