Zusammenfassung
- Definition: Fraktur eines Metatarsalknochens (Mittelfußknochens).
- Häufigkeit: Metatarsalfrakturen gehören zu den häufigsten Frakturen; laut amerikanischen Untersuchungen machen sie 5–6 % aller Frakturen in der Primärversorgung aus.
- Symptome: Schmerzen und Schwellungen über den Metatarsalknochen. Ermüdungsfrakturen treten häufig auf nach einer sich über längere Zeit wiederholenden Aktivität oder nach einer plötzlichen Aktivitätssteigerung.
- Befunde: Schwellungen und an den Metatarsalknochen lokalisierte Schmerzen, die sich bei Palpation verstärken.
- Diagnostik: Röntgen.
- Therapie: Die Behandlung dieser Frakturen hängt von der Art der Fraktur ab. In Fehlstellungen verheilte Frakturen führen häufig zu starken Schmerzen. Fehlstellungen sollten vermieden werden. Ermüdungsfrakturen werden mit einer Entlastung über 3–4 Wochen behandelt.
Prüfungsrelevant für die Facharztprüfung Allgemeinmedizin 1
- Ottawa-Regeln für Mittelfußverletzungen
Allgemeine Informationen
Definition
- Fraktur eines Metatarsalknochens (Mittelfußknochens)
- Synonyme: Mittelfußfraktur, Mittelfußbruch
- Drei Frakturarten machen einen Großteil der akuten traumatischen Frakturen aus:
- Abrissfraktur an der Basis des 5. Metatarsalknochens
- Diaphysefrakturen (Schaftfrakturen) von Metatarsalknochen
- subkapitale Metatarsalfrakturen im distalen Teil des 1.–4. Metatarsalknochens.
- Mit Marschfraktur wird ein Ermüdungsbruch eines Metatarsalknochen bezeichnet.
Häufigkeit
- Metatarsalfrakturen gehören zu den häufigsten Frakturen; laut amerikanischen Untersuchungen machen sie 5–6 % aller Frakturen in der Primärversorgung aus.
- Der 5. Metatarsalknochen ist in ca. 50 % der Fälle betroffen.2
- Ermüdungsbrüche sind in der Regel im 2. oder 3. Metatarsalknochen lokalisiert.
- Etwa 1/3 aller Frakturen des Fußes sind Metatarsalfrakturen.
Anatomie
- Die Metatarsalknochen werden vom großen Zeh (Metatarsalknochen I) bis zum kleinen Zeh (Metatarsalknochen V) durchnummeriert.
- Das Os metatarsale I ist der kürzeste und das Os metatarsale II der längste Knochen.
- Die Metatarsalknochen sind typische Röhrenknochen mit
- einem mittleren, schmaleren Abschnitt, Diaphyse oder Schaft genannt.
- einem verdickten proximale Ende, Basis genannt.
- einem verdickten, distalen Ende, das als Caput bezeichnet wird.
Ätiologie und Pathogenese
- Quetschungen oder Prellungen
- Indirekte Traumata wie bei Ermüdungsfrakturen und durch die Verdrehung des Vorderfußes
Schaftfraktur
- Da der 1. Metatarsalknochen kräftiger und für die Fußfunktion wichtiger ist als die anderen Metatarsalknochen, ist eine Fehlstellung des 1. Metatarsalknochens weniger akzeptabel als Fehlstellungen der anderen Metatarsalknochen.
- Normalerweise treten bei Frakturen der Metatarsalknochen II–V nur geringe Dislokationen auf.
- Die meisten Schaftfrakturen entstehen durch direkte Stöße oder durch Torsionskräfte.3
Fraktur im proximalen Bereich des 5. Metatarsalknochens
- Es können 3 deutlich unterschiedliche Verletzungen auftreten, die jeweils eine andere Therapie erfordern:
- Basisfraktur (Tuberositas), Abrissfraktur
- Jones-Fraktur (im Übergang zwischen Basis und Diaphyse [Metaphyse])
- Schaftfraktur (Fraktur der Diaphyse); in der Regel liegt eine Ermüdungsfraktur vor.
- Basisfraktur
- Eine Abrissfraktur wird in der Regel durch eine Knöchelinversion verursacht, während sich der Fuß in Plantarflexion befindet.
- Die Anamnese deutet auf eine laterale Knöchelverletzung hin; diese Frakturen werden häufig übersehen.
- Fraktur im Übergang zwischen Basis und Diaphyse (Metaphyse)
- Wird als Jones-Fraktur bezeichnet.
- Akute Diaphysefrakturen werden üblicherweise durch vertikale oder mediolaterale Krafteinwirkung auf der Basis des 5. Metatarsalknochens verursacht, während das Gewicht der betreffenden Person auf dem lateralen Teil des plantar flektierten Fußes lastet.4
- Dies kann bei einer abrupten Richtungsänderung der Fall sein, wenn die Ferse vom Boden angehoben wird.
- Fraktur der Diaphyse
- Wird oft durch Überlastungen ausgelöst.
- Ermüdungsfrakturen der Diaphyse können durch chronische Überlastung ausgelöst werden, besonders im Zusammenhang mit Sprungsportarten.
Frakturen im distalen Teil des 1.–4. Metatarsalknochens (subkapitale Metatarsalfrakturen)
- Solche Frakturen sind seltener als andere Metatarsalfrakturen, sie erfordern jedoch besondere Aufmerksamkeit, da sie häufig mit einer Schädigung des Lisfranc-Sehnenkomplexes verbunden sind.
- Dieser Sehnenkomplex fixiert die Basis der Metatarsalknochen, trägt zur Aufrechterhaltung des Fußgewölbes bei und verbindet die Metatarsalknochen mit dem übrigen Körper.
- Bereits geringe Verletzungen dieses Sehnenkomplexes können lang anhaltende Schmerzen verursachen; es ist daher wichtig, diese Verletzungen zu diagnostizieren.
- Bei Kindern ist die Epiphyse (das Wachstumszentrum) des 1. Metatarsalknochens proximal lokalisiert, während die Epiphyse der Metatarsalknochen 2–5 distal lokalisiert ist. Es ist wichtig, sich dessen bewusst zu sein, damit ein unauffälliger 1. Metatarsalknochen nicht fälschlicherweise als Fraktur fehlinterpretiert wird.
Prädisponierende Faktoren
- Lang anhaltende oder häufige Überlastungen wie beim Marschieren oder Laufen prädisponieren zu Ermüdungsfrakturen.
- Besonders gefährdet, eine Ermüdungsfraktur zu erleiden, sind Osteoporose-Patienten.
ICPC-2
- L74 Fraktur Hand-/Fußknochen
ICD-10
- S92 Fraktur des Fußes [ausgenommen oberes Sprunggelenk]
- S92.3 Fraktur der Mittelfußknochen
Diagnostik
Diagnostische Kriterien
- Klinische Anzeichen einer Fraktur, Bestätigung durch Röntgen
- Ottawa-Regeln – Röntgenuntersuchung des Mittelfußes ist indiziert5-6
- wenn Schmerzen im mittleren Bereich des Fußes vorliegen und zusätzlich 1 der folgenden Kriterien erfüllt ist:
- Druckschmerz über der Basis des 5. Mittelfußknochens (laterale Seite)
- Druckschmerz über dem Os naviculare (mediale Seite)
- weder unmittelbar nach der Verletzung noch bei der nachfolgenden Untersuchung eine Belastung des Fußes mit dem Körpergewicht möglich ist.
- wenn Schmerzen im mittleren Bereich des Fußes vorliegen und zusätzlich 1 der folgenden Kriterien erfüllt ist:
Anamnese
- Schmerzen und Schwellungen über den Metatarsalknochen
- Ermüdungsfraktur
- Tritt häufig auf nach einer sich über längere Zeit wiederholenden Aktivität oder nach einer plötzlichen Aktivitätssteigerung.
- Bei Ermüdungsfrakturen gehen die Schmerzen in Ruhe zunächst oft zurück; beim Gehen/Laufen treten sie wieder auf.
- Wenn die Fraktur nicht verheilen kann, verstärken sich Schmerzen und Schwellung.
- Fraktur der Diaphyse (Schaftfraktur)
- Wird in der Regel durch ein akutes Trauma in Form eines direkten Stoßes oder durch Torsionskräfte verursacht.
- Die Fraktur äußert sich durch Schmerzen, Schwellungen, Blutungen und Schwierigkeiten beim Gehen.
- Fraktur im proximalen 5. Metatarsalknochen
- Erfordert eine besondere Beurteilung: Liegt eine Abrissfraktur vor? Eine Jones-Fraktur? Ein Ermüdungsbruch?
- Alle 3 Frakturen verursachen laterale Fußschmerzen und Schwierigkeiten beim Gehen.
- Frakturen im distalen Teil des 1.–4. Metatarsalknochens
- Wird üblicherweise durch Quetschungen und direkte Stöße verursacht, evtl. durch einen Sturz nach vorn auf einen plantar flektierten Fuß.
- Bei Sportlern ist der häufigste Mechanismus einer Lisfranc-Fraktur die axiale Belastung eines plantar flektierten Fußes. Dieser Verletzungsmechanismus sollte den Verdacht auf eine Lisfranc-Fraktur wecken.
Klinische Untersuchung
- Schwellungen und an den Metatarsalknochen lokalisierte Schmerzen, die sich bei Palpation verstärken.
- Bei Palpation kann auch der Frakturspalt entdeckt werden.
- Ermüdungsfraktur
- lokalisierte Schmerzen am Frakturspalt
- Schaftfraktur
- Kräftige Schwellung, besonders, wenn die Patienten den Fuß nicht eleviert gelagert haben.
- lokalisierte Schmerzen am Frakturspalt
- Fraktur im proximalen 5. Metatarsalknochen
- Erfordert eine besondere Beurteilung: Liegt eine Abrissfraktur vor? Eine Jones-Fraktur? Ein Ermüdungsbruch?
- Fraktur im distalen Teil des 1.–4. Metatarsalknochens
- Die klinische Untersuchung ergibt dieselben Befunde, die unter den akuten Schaftfrakturen beschrieben wurden.
Diagnostik beim Spezialisten
Röntgen
-
Ist bei Verdacht auf eine Metatarsalfraktur (siehe Ottwa-Regeln5-6) immer durchzuführen.
- Die Frakturen sind meist wenig disloziert.
- Schaftfrakturen
- Verlaufen in der Regel schräg oder quer.
- Subkapitale Frakturen
- Sind meist multipel und daher häufig plantar disloziert.
- Ermüdungsfrakturen
- Bei Ermüdungsbruch ist der Frakturspalt zunächst nur sehr fein, nach 2–6 Wochen ist jedoch ein Kallus sichtbar.
- Ermüdungsfrakturen der Diaphyse des 2. oder 3. Metatarsalknochens können auf normalen Röntgenaufnahmen schwer zu erkennen sein; diese werden bei klinischem Verdacht auf eine Fraktur zur Szintigrafie oder zur MRT überwiesen.
- Bei typischer Anamnese und typischen klinischen Befunden ist diese erweiterte Diagnostik nicht notwendig.
- Fraktur im proximalen 5. Metatarsalknochen7-8
- Ist eine Abrissfraktur (Abrissfraktur der Tuberositas); bis zu 25 % der Frakturen werden auf Röntgenbildern übersehen.9 Ein kleines Sesambein und ein sehnenassoziiertes Wachstumszentrum (Apophyse) in der frühen Jugend kann die Interpretation von Röntgenaufnahmen erschweren.10
- Jones-Fraktur: Fraktur im Übergang zwischen Metaphyse und Diaphyse, die die Gelenkfläche in Richtung der Basis des 4. Metatarsalknochens betrifft.
- Diaphyse-Ermüdungsfrakturen sind meist distal des Gelenks lokalisiert, können jedoch auch bei Jones-Lokalisierung auftreten.
- Frakturen im distalen Teil des 1.–4. Metatarsalknochens (subkapitale Metatarsalfrakturen)
- Die Untersuchung ergibt dieselben Befunde, die unter den akuten Schaftfrakturen beschrieben wurden.
- Bei distalen Metatarsalfrakturen handelt es sich meist um Quer- oder Schrägfrakturen; häufig liegen multiple Frakturen vor.
- Dislokationen können bei hochenergetischen Verletzungen oder wenn gleichzeitig Schäden am Lisfranc-Sehnenkomplex vorliegen auftreten.
- Lisfranc-Fraktur
- Die Lisfranc-Linie ist die Gelenklinie zwischen der Basis der Metakarpalknochen und den Mittelfußknochen.
- Der Nachweis einer Lisfranc-Fraktur erfordert eine gründliche Auswertung der Röntgenbilder.11 Bei einer herkömmlichen Röntgenuntersuchung kann die Verletzung in bis zu 50 % der Fälle übersehen werden, selbst, wenn eine schwere Verletzung vorliegt.12
- Patienten mit unerklärlichen Schmerzen in der Nähe des Tarsometatarsalgelenks sollten auch dann zur weiteren Untersuchung überwiesen werden, wenn die üblichen Röntgenbilder unauffällig sind.
- Eine Untersuchungsvariante sind anterioposteriore Röntgenaufnahmen und seitliche Röntgenaufnahmen bei Gewichtsbelastung. Bei schwereren Verletzungen (Lisfranc II–III) ist eine Diastase des Raumes zwischen dem 1. und 2. Metatarsalköpfchen nachweisbar. Das Fußgewölbe kann bei schweren Verletzungen (Lisfranc III) seine Form verlieren.12
- Ein Lisfranc-I-Verletzung sollte vermutet werden, wenn die gewichtstragenden Bilder unauffällig sind, die betreffenden Patienten jedoch über Schmerzen im tarsometatarsalen Bereich und Schmerzen in Bewegung klagen. In diesen Fällen ist eine Knochenszintigrafie hilfreich, um die Diagnose zu stellen (Sensitivität 100 %12).
Ultraschall
- Genauigkeit, Sensitivität und Spezifität bei der sonografischen Diagnostik von Frakturen am Fuß und Sprunggelenk scheinen dem Röntgen gleichwertig zu sein.13-14
Indikationen zur Überweisung
- Bei Verdacht auf eine Fraktur werden Patienten zur Röntgenuntersuchung und evtl. weiteren Behandlung überwiesen.
- Bei evtl. vorliegenden Fehlstellungen oder Funktionsstörungen werden die Patienten an Orthopäden/Chirurgen überwiesen.
Therapie
Therapieziel
- Therapie der Fraktur und evtl. Weichteilverletzungen
- Verhinderung von Sekundärkomplikationen
Allgemeines zur Therapie
- Undisloziierte Schaftfrakturen der Metatarsalknochen heilen normalerweise gut und ohne Komplikationen.
- Allen Metatarsalfrakturen ist gemeinsam, dass geheilte Fehlstellungen häufig schwere Schmerzen verursachen, die verhindert werden sollen.
- Die Behandlung dieser Frakturen hängt von der Art der Fraktur ab.
- Ermüdungsfrakturen werden mit einer Entlastung über 3–4 Wochen behandelt.
Verschiedene Frakturen
Abrissfraktur an der Basis des 5. Metatarsalknochens
- Der 5. Metatarsalknochen ist der Ansatz des Musculus peroneus brevis.
- Ein starkes Supinationstrauma/eine starke Inversionsbelastung kann die Fraktur verursachen.
- Konservative Therapie
- Erfolgt bei nicht-dislozierten Frakturen.15
- Gehgips oder Orthese für 5 Wochen (evtl. wird nur eine elastische Bandage16 und ein Schuh mit harter Sohle verwendet), die Fraktur wird von Beginn an belastet.
- Gewichtsbelastungen werden in dem Umfang zugelassen, in dem die Patienten diese aushalten.
- Die meisten dieser Frakturen heilen symptomatisch über 3–6 Wochen und röntgenologisch innerhalb von 8 Wochen.17
- Operative Therapie
- Kann bei starken Dislokationen, oder wenn die Fraktur intraartikulär ist, manchmal indiziert sein.
- Kontrolle
- Erfolgt, wenn der Gips entfernt wird.
- Eine Pseudarthrose kann auftreten; in diesen Fällen ist eine Schraubenfixation indiziert.
- Ausheilung innerhalb von 4-8 Wochen.
Jones-Fraktur
- Bezeichnet eine Fraktur im proximalen Bereich des Schafts des 5. Metatarsalknochens.18-19
- Wird häufig durch indirekte Traumata (beim Training) verursacht.
- Eine Pseudarthrose ist häufig; sie ist mit frühzeitiger Belastung verbunden. Bei dieser Fraktur soll daher eine aggressivere Behandlung erfolgen.7-8
- Therapie20
- Initiale Ruhigstellung mittels Gipslasche und keine gewichtsbelastende Aktivität, Kontrolle nach 3–5 Tagen. Danach bei konservativer Behandlung Unterschenkelgips für 6–8 Wochen. Anschließend röntgenologische Kontrolle. Bei Ausheilung (Kallusbildung und keine Druckempfindlichkeit) zunehmende Belastung. Bei unvollständiger Ausheilung keine Gewichtsbelastung für weitere 4 Wochen. Normalerweise beträgt die Dauer der Immobilität 6–10 Wochen und die Ausheilungszeit bis zu 12 Wochen.3,21
- Eine initiale operative Fixierung ist bei professionellen Athleten indiziert, da so die Heilung beschleunigt wird.22
- Bei Pseudarthrose wird eine operative Fixierung mit einem Knochentransplantat durchgeführt.
Schaftfraktur im 5. Metatarsalknochen
- Diese Art Fraktur heilt oft schlecht.18
- Komplikationen wie eine verzögerte Heilung und Pseudoarthrose sind häufig.
- Die Behandlung wird individualisiert.18
- Das Vorgehen für sehr aktive Patienten (Athleten) sollte sorgfältig geprüft werden.10
- Wegen der schnelleren Heilung ist eine Operation indiziert.
Traumatische Schaftfrakturen (Diaphysefrakturen) der Metatarsalknochen
- Können sowohl durch hohe Gehbelastungen (Marschfrakturen) als auch durch Traumata verursacht werden.
- In den meisten Fällen sind sie nicht disloziert.23
- Therapie
- Da Diaphysefrakturen beim Gehen großen Beugebelastungen ausgesetzt sind, sollten sie über 2–3 Wochen mit einem Unterschenkelgips behandelt werden10, danach Verwendung einer steifen Sohle für 4–6 Wochen mit schrittweise zunehmender Belastung des Fußes.15
- Evtl. können Schuhe mit steifen Sohlen, wie z. B. Holzschuhe, verwendet werden.15
- Bei starker Dislokation ist evtl. eine Spickung (Osteosynthese mit Kirschner-Drähten) indiziert.
- Bei multiplen, nicht dislozierten Frakturen kann ein kurzer Gehgips die Schmerzen effektiv lindern.
- Kontrolle
- Keine Röntgenkontrolle, wenn die Fraktur nicht disloziert ist; bei dislozierten Frakturen nach 3 Wochen.
- Mit der klinischen Heilung wird nach 6 Wochen gerechnet; eine evtl. erfolgte Schutzbehandlung kann dann beendet werden.10
- Rehabilitation
- Knöchelbewegungen und Beinübungen zur Streckung/Stärkung können notwendig sein, wenn ein Gips verwendet wurde.
- Prognose
- Die meisten Frakturen verheilen gut.
Ermüdungsfrakturen eines Metatarsalknochenschaftes
- Ermüdungsfrakturen des Metatarsalschaftes heilen in der Regel ohne Immobilisierung; ein Grund hierfür ist die ausgezeichnete Blutversorgung.
- Diese Frakturen reagieren gut auf das Unterlassen der auslösenden Aktivität über 4–8 Wochen.15
- Wenn das Gehen Schmerzen auslöst, sollten die Patienten Krücken verwenden, um die Gewichtsbelastung des Fußes zu verringern. Es können auch Vorfußentlastungsschuhe eingesetzt werden.
- Prognose
- Nach einer Behandlungsdauer von 4–8 Wochen gehen die Schmerzen zurück. Aktivitäten können dann nach und nach wieder aufgenommen werden.
- Rezidive können auftreten, wenn die Aktivitäten zu früh oder zu intensiv wieder aufgenommen werden.
Fraktur im distalen Teil des 1.–4. Metatarsalknochens
- Diese Frakturen werden durch harte/schweres Objekte, die auf die Zehen fallen oder evtl. durch Stürze, bei denen Patienten mit den Zehen aufkommen, verursacht.
- Meist handelt es sich um multiple und dislozierte Frakturen.
- Können zu erheblichen Spätfolgen führen, wenn sie nicht adäquat reponiert werden (Lisfranc-Fraktur).
- Therapie
- Nicht-dislozierte Frakturen ohne Anhaltspunkte für eine Lisfranc-Fraktur können mit einer rückseitigen Schiene ohne Gewichtsbelastung behandelt werden. Ein kurzer Unterschenkelgips kann nach 3–5 Tagen angelegt werden. Nach 7–10 Tagen sollten Röntgenaufnahmen durch den Gips hindurch angefertigt werden, um die Stellung der Fraktur(en) zu überprüfen. Ist die Stellung gut, wird die Gipsbehandlung weitere 3–4 Wochen fortgeführt, wobei die Gewichtsbelastung stetig erhöht wird.
- Wenn eine Lisfranc I-Verletzung nicht ausgeschlossen werden kann, sollten die Patienten über 6 Wochen mit einem Liegegips behandelt werden.
- Eine operative Therapie erfolgt, sofern die unblutige Reposition nicht gelingt.
- Dabei wird die perkutane Spickung bevorzugt.
- Nach der Reposition wird für 6 Wochen ein zirkulärer Unterschenkelgips angelegt.
- Kontrolle
- Erfolgt postoperativ und bei der Entfernung des Gipses nach 6 Wochen.
- Spickdraht wird gleichzeitig mit dem Gips entfernt.
- Rehabilitation
- Mit Bewegungstraining, Stretching und Kraftübungen sollte begonnen werden, nachdem der Gips entfernt wurde.
Medikamentöse Therapie
- Evtl. Analgetika zur Schmerztherapie
Prävention
- Regelmäßige Schuhwechsel können Ermüdungsbrüche durch Marschieren oder Laufen verhindern.
- Speziell angepasste Einlegesohlen können bei einer anomalen Fußstatik (Hohlfuß oder Plattfüße) hilfreich sein.
Verlauf, Komplikationen und Prognose
Verlauf
- Da die Metatarsalknochen eng miteinander verbunden sind, ist die Stabilität bei Frakturen in 1–2 Knochen gut, und es kommt nur zu geringen Dislokationen. Die Frakturen heilen daher schnell.
Komplikationen und potenzielle Begleitverletzungen
- Verletzung von Arterien
- Kompartmentsyndrom
- Komplexes regionales Schmerzsyndrom (CRPS)
- Verzögerte Heilung und Pseudarthrose, hauptsächlich bei proximalen Frakturen im 5. Metatarsalknochen
- Ischämische Kontraktur, sofern die Therapie einer vaskulären Verletzung oder eines Kompartmentsyndroms verspätet erfolgt.
- Fehlstellungen nach Abheilung der Fraktur; können häufig starke Schmerzen verursachen.
- Nervenschäden
- Osteomyelitis
Prognose
- Ist gut, sofern eine korrekte Initialtherapie erfolgt.
Verlaufskontrolle
- Während der Frakturbehandlung erfolgt die Verlaufskontrolle im Krankenhaus/ambulant.
- Nach der Frakturbehandlung und während der weiteren Rehabilitation werden Patienten durch den Hausarzt begleitet.
Patienteninformationen
Patienteninformationen in Deximed
Illustrationen
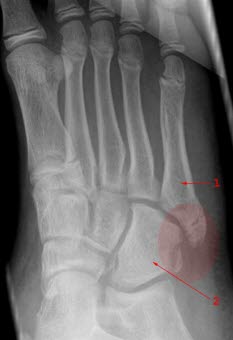
Fraktur ohne Fehlstellung durch die Basis des 5. Metatarsalknochens (1) und lateral im Os cuboideum (2)
- In Diagnosis and Management of Metatarsal Fractures24 finden Sie weitere Abbildungen zum Thema.
Quellen
Literatur
- Lohnstein M, Eras J, Hammerbacher C. Der Prüfungsguide Allgemeinmedizin - Aktualisierte und erweiterte 3. Auflage. Augsburg: Wißner-Verlag, 2018.
- Fetzer GB, Wright RW. Metatarsal shaft fractures and fractures of the proximal fifth metatarsal. Clin Sports Med. 2006 Jan. 25(1):139-50, x. www.ncbi.nlm.nih.gov
- Boutefnouchet T, Budair B, Backshayesh P, Ali SA. Metatarsal fractures: a review and current concepts. Trauma 2014; 16(3): 147–163. journals.sagepub.com
- Dean BJ, Kothari A, Uppal H, Kankate R. The jones fracture classification, management, outcome, and complications: a systematic review. Foot Ankle Spec. 2012 Aug. 5 (4):256-9. www.ncbi.nlm.nih.gov
- Stiell IG, Greenberg GH, McKnight RD, Nair RC, McDowell I, Worthington JR. A study to develop clinical decision rules for the use of radiography in acute ankle injuries. Ann Emerg Med 1992; 21(4): 384-390. pmid:1554175 PubMed
- Bachmann LM, Kolb E, Koller MT, Steurer J, ter Riet G. Accuracy of Ottawa ankle rules to exclude fractures of the ankle and mid-foot: systematic review.. BMJ 2003; 326: 417-24. pmid:12595378 PubMed
- Strayer SM, Reece SG, Petrizzi MJ. Fractures of the proximal fifth metatarsal. Am Fam Physician 1999; 59: 2516-22. American Family Physician
- Quill GE Jr. Fractures of the proximal fifth metatarsal. Orthop Clin North Am 1995; 26: 353-61. PubMed
- Pao DG, Keats TE, Dussault RG. Avulsion fracture of the base of the fifth metatarsal not seen on conventional radiography of the foot: the need for an additional projection. AJR Am J Roentgenol 2000; 175: 549-52. PubMed
- Hatch RL, Alsobrook JA, Clugston JR. Diagnosis and management of metatarsal fractures. Am Fam Physician 2007; 76: 817-26. PubMed
- Rajiah P. Metatarsal fracture imaging. Medscape, last updated Dec 28, 2015. emedicine.medscape.com
- Nunley JA, Vertullo CJ. Classification, investigation, and management of midfoot sprains: Lisfranc injuries in the athlete. Am J Sports Med 2002; 30: 871-8. PubMed
- Canagasabey MD, Callaghan MJ, Carley S. The sonographic Ottawa Foot and Ankle Rules study (the SOFAR study). Emerg Med J 2011; 28(10): 838–840. pmid:20943841 PubMed
- Ekinci S, Polat O, Günalp M, Demirkan A, Koca A. The accuracy of ultrasound evaluation in foot and ankle trauma. Am J Emerg Med 2013; 31(11): 1551–1555. pmid: 23992775 PubMed
- Zenios M, Kim WY, Sampath J, Muddu BN. Functional treatment of acute metatarsal fractures: a prospective randomised comparison of management in a cast versus elasticated support bandage. Injury 2005; 36: 832-5. PubMed
- Zwitser EW, Breederveld RS. Fractures of the fifth metatarsal; diagnosis and treatment. Injury. 2010 Jun. 41(6):555-62. www.ncbi.nlm.nih.gov
- Nunley JA. Fractures of the base of the fifth metatarsal: the Jones fracture. Orthop Clin North Am 2001; 32: 171-80. PubMed
- Dameron TB Jr. Fractures of the proximal fifth metatarsal: selecting the best treatment option. J Am Acad Orthop Surg 1995; 3: 110-4. PubMed
- Chuckpaiwong B, Queen RM, Easley ME, Nunley JA. Distinguishing Jones and proximal diaphyseal fractures of the fifth metatarsal. Clin Orthop Relat Res. 2008 Aug. 466(8):1966-70. www.ncbi.nlm.nih.gov
- Kerkhoffs GM, Versteegh VE, Sierevelt IN, et al. Treatment of proximal metatarsal V fractures in athletes and non-athletes. BR J Sports Med 2012; doi:10.1136/bjsports-2011-090389. DOI
- Smith TO, Clark A, Hing CB. Interventions for treating proximal fifth metatarsal fractures in adults: a meta-analysis of the current evidence-base. Foot Ankle Surg 2011; 17(4): 300–307. pmid: 22017907 PubMed
- Mologne TS, Lundeen JM, Clapper MF, O'Brien TJ. Early screw fixation versus casting in the treatment of acute Jones fractures. Am J Sports Med 2005; 33: 970-5. PubMed
- O'Malley MJ, Hamilton WG, Munyak J. Fractures of the distal shaft of the fifth metatarsal. "Dancer's fracture." Am J Sports Med 1996; 24: 240-3. www.ncbi.nlm.nih.gov
- Hatch RL, Alsobrook JA, Clugston JR,. Diagnosis and Management of Metatarsal Fractures. Am Fam Physician 2007; 76(6): 817-826. pmid:17910296 PubMed
Autoren
- Sandra Krüger, Dr. med., Fachärztin für Orthopädie, Berlin
- Janos Solyom, överläkare, Ortopedkliniken, Sahlgrenska universitetssjukhuset, Mölndal
- Arild Aamodt, overlege/professor, Ortopedisk avdeling, Lovisenberg Sykehus, Oslo