Zusammenfassung
- Definition:Sekundäres Kopfschmerzsyndrom, das auf einer Störung im Bereich der oberen HWS beruht. Schmerz, der von seinem Ursprung am Hinterkopf durch trigeminozerikale Interaktion nach frontal projiziert wird.
- Häufigkeit:Prävalenz von geschätzt 0,4–4 % der Allgemeinbevölkerung.
- Symptome:Einseitiger Kopfschmerz mit Beginn am Hinterkopf und Ausstrahlung von hinten nach vorne, häufig aber nicht zwangsläufig mit Nackenschmerzen. Verstärkung oder Provokation durch Palpation oder Kopfbewegung.
- Befunde:Schmerzprovokation durch Manöver oder Palpation. Unauffälliger neurologischer Untersuchungsbefund.
- Diagnostik:Klinischer und evtl. bildgebender Nachweis einer potenziell ursächlichen Störung. Besserung der Schmerzen auf diagnostische (Nerven-)Blockade.
- Therapie:Therapie der Ursache und Physiotherapie bzw. manuelle Therapie. Kaum spezifische, evidenzbasierte medikamentöse oder interventionelle Therapien verfügbar.
Allgemeine Informationen
Definition
- Sekundäre (symptomatische) Kopfschmerzen durch vielseitige Störungen im Bereich der Halswirbelsäule1-2
- oft aber nicht zwangsläufig mit Nackenschmerzen1,3
- Definition entsprechend der ICHD-3-Klassifikation von Kopfschmerzen
- Abzugrenzen sind Kopfschmerzen im Rahmen eines zervikomyofaszialen Schmerzsyndroms, also Kopfschmerz durch „Nackenverspannungen“.1
Häufigkeit
- Prävalenz etwa 0,4–4 % der Allgemeinbevölkerung5-6
- Mittleres Erkrankungsalter 33 Jahre5
- Frauen sind häufiger betroffen als Männer.5
Ätiologie und Pathogenese
Ursachen im HWS-Bereich
- Entwicklungsstörungen des kraniovertebralen Überganges und der oberen HWS1-2
- Tumoren des kraniozervikalen Überganges und der oberen HWS1
- primäre Tumoren, aber auch z. B. multiples Myelom
- Morbus Paget des Schädels mit sekundärer basilärer Impression2
- Rheumatoide Arthritis der oberen HWS1-2
- Morbus Bechterew der oberen HWS1
- Zervikale Spondylose1
- Frakturen der oberen HWS1
- HWS-Schleudertrauma7
- Osteomyelitis der oberen zervikalen Wirbelkörper1-2
- Verletzungen oder degenerative Veränderungen des Atlantoaxialgelenks oder C2/C3-Wirbelbogengelenks7-8
- Retropharyngeale Tendinitis (getrennt klassifiziert nach ICHD-3)1-2
- Kraniozervikale Dystonien (getrennt klassifiziert nach ICHD-3)1-2
Pathogenese
- Schmerzentstehung
- Schmerzausstrahlung (nach frontal)
Prädisponierende Faktoren
- Entwicklungsstörungen des kraniovertebralen Überganges
- Vorangegangene Verletzungen bzw. Traumata10
- Degenerative Veränderungen der Wirbelsäule
ICPC-2
- N01 Kopfschmerz
- L83 Halswirbelsäulensyndrom
ICD-10
- G44 Sonstige Kopfschmerzsyndrome
- G44.3 Chronischer posttraumatischer Kopfschmerz
- G44.8 Sonstige näher bezeichnete Kopfschmerzsyndrome
- R51 Kopfschmerz
Diagnostik
Diagnostische Kriterien
Diagnosekriterien nach ICHD-31
- A: Kopfschmerz, der das Kriterium C erfüllt.
- B: Klinischer und/oder bildgebender Nachweis einer Erkrankung oder Läsion innerhalb der HWS oder des Weichteilgewebes im Halsbereich, die als valide
Ursache von Kopfschmerzen bekannt ist. - C: Erfüllung von mindestens zwei der folgenden Kriterien:
- Kopfschmerzen in zeitlichem Zusammenhang mit der zervikalen Erkrankung oder der Läsion
- Besserung der Kopfschmerzen bei Besserung der zervikalen Erkrankung
- eingeschränkte HWS-Beweglichkeit mit Verschlechterung des Kopfschmerzes durch entsprechende kopfschmerzprovozierende Manöver
- Beseitigung des Kopfschmerzes nach diagnostischer Blockade einer zervikalen Struktur bzw. des versorgenden Nervs
- D: Nicht besser durch eine andere ICHD-3-Diagnose erklärt
Differenzialdiagnosen
- Siehe auch die Artikel Kopfschmerzen bzw. Nackenschmerzen.
- Kopfschmerz vom Spannungstyp
- Migräne
- Kopfschmerz bei zervikomyofaszialem Schmerzsyndrom1
- muskulär verursachte Schmerzen mit Triggerpunkten
- oft mit Kopfschmerz vom Spannungstyp assoziiert
- Kopfschmerzen durch übermäßigen Gebrauch von Medikamenten
- Dissektion der Zervikalarterien7
- akute Nacken- und Kopfschmerzen, ggf. neurologische Defizite
- Meningitis7
- Zervikale Radikulopathie (z. B. Diskusprolaps)1
- Fibromyalgiesyndrom
- Kraniozervikale Dystonie1-2
- Retropharyngeale Tendinitis1-2
- Kopfschmerz durch Entzündung oder Verkalkung der retropharyngealen Weichteile, provozierbar durch Retroflexion
- Nachweis abnormer Schwellung der prävertebralen Weichteile mittels Bildgebung
Anamnese
Kopfschmerzanamnese
- Schmerzcharakter
- meist dumpf-ziehender Schmerz2
- Intensität
- Dauer
- Dauerschmerz über Stunden bis Tage2
- oft attackenartige Verstärkung
- Lokalisation
- Mögliche Auslöser
Begleitsymptome
- Nackenschmerzen1
- Übelkeit, Erbrechen und Photo-/Phonophobie1-2
- generell in geringerem Umfang als bei Migräne
- Diffuser Begleitschmerz in Schulter oder Arm2,5
- Seltenere Begleitsymptome2,5
- Schluckstörung mit Kloßgefühl
- Schwindel
- Tränenfluss oder Rhinorrhö
- periorbitales Ödem
Klinische Untersuchung
- Allgemeine körperliche Untersuchung
- Augenmerk auf Kopf, Hals, Wirbelsäule und Schulterregion
- Anzeichen einer möglichen Grunderkrankung (z. B. Tumoren)
- Unauffällige orientierende neurologische Untersuchung
- Fakultative klinische Zeichen2
- Schonhaltung
- reduzierte HWS-Beweglichkeit
- Cave: Flexion der HWS bei rheumatoider Arthritis vermeiden!
- Muskelhartspann
- Druckempfindlichkeit Höhe HWK 2 mit Schmerzprovokation
Ergänzende Untersuchungen in der Hausarztpraxis
- Keine erforderlich
Diagnostik bei Spezialist*innen
Bildgebende Diagnostik
- Bildgebung der oberen HWS und benachbarter Strukturen zum Nachweis möglicher Ursachen
- z. B. Steilstellung, Knickbildung, Spondylose, kongenitale, posttraumatische, entzündliche oder neoplastische Veränderungen2
- Modalität abhängig von der Verdachtsdiagnose (Röntgen/CT/MRT)2
- Ggf. Funktionsaufnahmen zum Nachweis beeinträchtigter Beweglichkeit
Diagnostische Nervenblockade bzw. der Facettengelenke
- Blockade mittels Injektion von Lokalanästhetika und/oder Kortikosteroiden
- Zielstrukturen2,9
- Nervenblockade N. occipitales major und minor (C2 und C3)
- Facettengelenke C2/C3
- Diagnostisch wegweisend nach zweimaliger Schmerzreduktion auch in nicht anästhesierten Regionen (unter Placebokontrolle)2,7
- Ein Sistieren des Kopfschmerzes nach diagnostischer Blockade ist ein Diagnosekriterium der ICHD-3-Klassifikation.1
Indikationen zur Überweisung
- Bei Verdacht auf zervikogenen Kopfschmerz abhängig von der vermuteten Ursache Überweisung an Neurolog*innen, Orthopäd*innen oder Schmerzspezialist*innen
- Bei Verdacht auf andere sekundäre Kopfschmerzen oder eine Radikulopathie der oberen HWS Überweisung an Neurologie bzw. Orthopädie
Therapie
Therapieziele
- Symptome lindern.
- Ursache behandeln.
Allgemeines zur Therapie
- Behandlung der Grunderkrankung anstreben, falls möglich.2
- Bisher sind keine wirksamen, evidenzbasierten Therapien für zervikogenen Kopfschmerz verfügbar.2,7,9
- Bei wahrscheinlichem zervikogenem Kopfschmerz bietet sich ein pragmatischer Therapieansatz mit Physiotherapie, ggf. mit manueller Therapie an.7
Medikamentöse Therapie
- Bisher keine nachgewiesene Wirksamkeit medikamentöser Therapien zur spezifischen Behandlung des zervikogenen Kopfschmerzes2,7
- bei Unwirksamkeit zeitnahe Beendigung einer probatorischen Therapie (Kopfschmerz durch Medikamentenübergebrauch)
- Eingesetzte Substanzen (Off-Label-Therapien)2,11
- Analgetika bzw. NSAR
- z. B. Ibuprofen 400 mg 3 x/d über einige Tage
- Muskelrelaxanzien
- trizyklische Antidepressiva
- Antikonvulsiva
- Analgetika bzw. NSAR
- Nachgewiesen unwirksame Substanzen
Weitere Therapien
- Manuelle Therapien und Physiotherapie
- Entspannungstechniken
- z. B. progressive Muskelentspannung nach Jacobson2
- Bewegung und körperliche Aktivität abhängig von der Grunderkrankung/Ursache3
Blockade
- Blockade von N. occipitalis major oder Facettengelenk mit Lokalanästhetika und/oder Kortikosteroiden
- Bedeutung in der differenzialdiagnostischen Abgrenzung1
- Therapeutisch selten anhaltende Wirksamkeit2,7
- Beschwerdelinderung in 94 % der Fälle, jedoch nur durchschnittlich 23,5 Tage anhaltend
Elektrotherapie
- TENS (Transkutane elektrische Nervenstimulation), Iontophorese, Magnetfeld3
Operative Therapie
- Operative Eingriffe zur Behandlung der Grunderkrankung, falls indiziert2
- Operative, neuroablative Verfahren2
- z. B. „Befreiung“ oder Resektion des N. occipitalis major
- Konnte in Studien eine vorübergehende Besserung bewirken.7
- keine kontrollierten Studien zur Wirksamkeit einer Operation
- z. B. „Befreiung“ oder Resektion des N. occipitalis major
Verlauf, Komplikationen und Prognose
Komplikationen
- Chronifizierung der Schmerzen
- Kopfschmerzen durch übermäßigen Gebrauch von Medikamenten
Prognose
- Die Prognose ist abhängig von der Ursache des zervikogenen Kopfschmerzes.
Patienteninformationen
Patienteninformationen in Deximed
Deutsche Migräne- und Kopfschmerzgesellschaft
Illustrationen
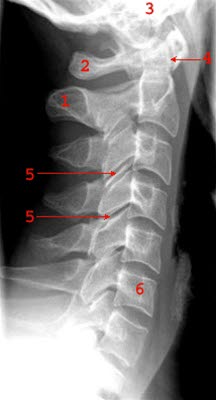
Seitaufnahme der Halswirbelsäule: 1 = Prosessus spinosus axis 2 = Atlas 3 = Schädelbasis 4 = Dens axis 5 = Facettengelenk 6 = Wirbelkörper C6
Quellen
Leitlinien
- International Headache Society (IHS). The International Classification of Headache Disorders 3rd edition (ICHD-3). Stand 2018. www.ichd-3.org
Literatur
- Headache Classification Committee of the International Headache Society (IHS) The International Classification of Headache Disorders, 3rd edition. Cephalalgia. 2018;38(1):1-211. doi:10.1177/0333102417738202 ichd-3.org
- Gaul C, Bär M, Kaube H. Zervikogener Kopfschmerz (auf Erkrankungen der Halswirbelsäule zurückzuführender Kopfschmerz). In: Hufschmidt A, Lücking C, Rauer S, Glocker F, ed. Neurologie compact. 7. Auflage. Stuttgart: Thieme; 2017. eref.thieme.de
- Deutsche Gesellschaft für Allgemeinmedizin und Familienmedizin. Nackenschmerzen. AWMF-Leitlinie Nr. 053-007. S1. Stand 2016. www.awmf.org
- Frese A, Evers S. Biological markers of cervicogenic headache. Cephalalgia 2008; 28 (Suppl 1): 21. www.ncbi.nlm.nih.gov
- Antonaci F, Sjaastad, O. Cervicogenic Headache: A Real Headache. Curr Neurol Neurosci Rep (2011) 11: 149. doi:10.1007/s11910-010-0164-9 link.springer.com
- Sjaastad O. Cervicogenic headache: comparison with migraine without aura; Vaga study. Cephalalgia 2008; 28 (Suppl 1): 18. www.ncbi.nlm.nih.gov
- Bogduk N, Govind J. Cervicogenic headache: an assessment of the evidence on clinical diaganosis, invasive tests, and treatment. Lancet Neurol 2009; 8: 959. PubMed
- Cooper G, Bailey B, Bogduk N. Cervical zygapophyseal joint pain maps. Pain Med 2007; 8: 344. PubMed
- Biondi DM. Cervicogenic headache: a review of diagnostic and treatment strategies. J Am Osteopath Assoc. 2005 Apr;105(4 Suppl 2):16S-22S. www.ncbi.nlm.nih.gov
- Obelieniene D, Bovim G, Schrader H, Surkiene D, Mickeviaiene D, Miseviaiene I et al. Headache after whiplash: a historical cohort study outside the medico-legal context. Cephalalgia 1998; 18: 559 - 64. PubMed
- Boudreau GP, Marchand L. Pregabalin for the management of cervicogenic headache: a double blind study. Can J Neurol Sci. 2014; 41: 603-10: pmid: 25373811 PubMed
- Linde M, Hagen K, Salvesen Ø, Gravdahl GB, Helde G, Stovner LJ. Onabotulinum toxin A treatment of cervicogenic headache: a randomised, double-blind, placebo-controlled crossover study. Cephalalgia. 2011; 31: 797-807. PMID: 21300635 PubMed
- Posadzki P, Ernst E. Spinal manipulations for cervicogenic headaches: a systematic review of randomized clinical trials. Headache 2011; 51(7): 1132-9 PubMed
- Jull G, Trott P, Potter H, et al. A randomized controlled trial of exercise and manipulative therapy for cervicogenic headache. Spine 2002; 27: 1835. PubMed
Autor*innen
- Jonas Klaus, Arzt in Weiterbildung Neurologie, Hamburg
- Die ursprüngliche Version dieses Artikels basiert auf einem entsprechenden Artikel im norwegischen hausärztlichen Online-Handbuch Norsk Elektronisk Legehåndbok (NEL, https://legehandboka.no/).