Allgemeine Informationen
Definition
- Parasiten sind Organismen, die sich auf Kosten des Wirtsorganismus ernähren und vermehren.
- Endoparasiten leben im Wirtsorganismus.
- Einzeller (Protozoen), z. B. Lamblien, Plasmodien, Amöben
- Mehrzeller, beim menschlichen Wirtsorganismus Helminthen (Wurmerkrankungen)
- Ektoparasiten leben am Wirtsorganismus, z. B. Kopfläuse, Zecken
- Dieser Artikel handelt von Infektionen mit Endoparasiten bei Personen, die sich in den Tropen aufgehalten haben. Der Schwerpunkt liegt auf Helminthosen des Darms. Helminthen sind wurmartige Parasiten mit komplexen Lebenszyklen inner- und außerhalb des Menschen.
- Näheres zu Erkrankungen durch Protozoen und Ektoparasiten siehe die entsprechenden Artikel.
- In den Tropen weit verbreitete Erkrankungen durch Protozoen sind:
- Malaria
- Leishmaniose
- Amöbenruhr
- Toxoplasmose
- Seltener kommt z. B. die Trypanosomiasis vor.
- Artikel zum Befall mit Ektoparasiten:
- Insektenstiche und -bisse
- Läuse
- Flohbisse
- Krätze (Skabies).
- In den Tropen weit verbreitete Erkrankungen durch Protozoen sind:
Häufigkeit
- Aus tropischen Ländern importierte Helminthosen kommen relativ selten bei Europäer*innen vor, die sich längere Zeit im Ausland aufhielten; sie sind dagegen häufiger bei Personen mit Migrationshintergrund nach einem Besuch in ihrem Herkunftsland.
- Bei den importierten Tropenkrankheiten handelt es sich vorwiegend um Protozoen-, Bakterien- oder Virusinfektionen.1 Näheres siehe auch Artikel Fieber bei Tropenrückkehrern.
- Die klassisch tropischen Helminthosen, z. B. Filariose (Elephantiasis), Onchozerkose (Flussblindheit) und Fasziolose, sind sehr selten zu beobachten, sowohl bei reisenden Touristen als auch bei Personen mit Migrationshintergrund.
- Einige Parasiten können lange Zeit im menschlichen Wirt überleben.
- Die Darmparasiten Strongyloides sind auch nach mehr als 40 Jahren nach der Ansteckung noch zu finden.
- Die Schistosomiasis-Egel sind auch noch nach mehr als 20 Jahren nach der Ansteckung zu finden.
- Die häufigsten Wurmparasiten-Infektionen persistieren jedoch selten länger als ein paar Jahre.
Konsultationsgründe
- Zeitweiliges Leben unter schlechten sanitären Verhältnissen
- Früheres Risikoverhalten
- Nur der Wunsch nach Kontrolle
Abwendbar gefährliche Verläufe
- Andere Infektionskrankheiten
- Je nach betroffenem Organ andere benigne oder maligne Erkrankungen, z. B. von Magen-Darm-Trakt oder Leber
ICPC-2
- A23 Risikofaktoren NNB
- A27 Angst vor anderer Krankheit NNB
- D96 Würmer / andere Parasiten
ICD-10
- B65 Schistosomiasis [Bilharziose]
- B66 Befall durch sonstige Trematoden [Egel]
- B67 Echinokokkose
- B68 Taeniasis
- B69 Zystizerkose
- B70 Diphyllobothriose und Sparganose
- B71 Befall durch sonstige Zestoden
- B72 Drakunkulose
- B73 Onchozerkose
- B74 Filariose
- B75 Trichinellose
- B76 Hakenwurm-Krankheit
- B77 Askaridose
- B78 Strongyloidiasis
- B79 Trichuriasis
- B80 Enterobiasis (Oxyuriasis)
- B81 Sonstige intestinale Helminthosen, anderenorts nicht klassifiziert
- B82 Nicht näher bezeichneter intestinaler Parasitismus
- B83 Sonstige Helminthosen
Diagnostik
Diagnostische Überlegungen
- Die Risiken sind abhängig davon, um welche Personengruppen es sich handelt: Tourist*innen oder Personen nach einem längeren Aufenthalt in Ländern mit qualitativ unterschiedlichen hygienischen Verhältnissen oder Personen mit Migrationshintergrund nach einem Besuch bei Verwandten und Bekannten in Ländern mit möglichen sanitären oder hygienischen Problemen.
- Eine genaue Reiseanamnese und ein Überblick über mögliche Erkrankungen und Ansteckungsexpositionen sind die Grundlage für eine rationelle Untersuchung, inwieweit sich die betreffende Person spezifische Infektionen während des Aufenthaltes im Ausland zugezogen hat.
Differenzialdiagnosen
- Für weitere Differenzialdiagnosen siehe ggf. auch die Artikel Reisediarrhö und Fieber bei Tropenrückkehrern.
Fadenwürmer (Nematoden): Spulwurm, Hakenwurm, Peitschenwurm
-
Personen, die mit solchen Nematoden infiziert sind, zeigen in der Regel keine oder nur unspezifische Symptome wie Bauchschmerzen oder Diarrhö.2
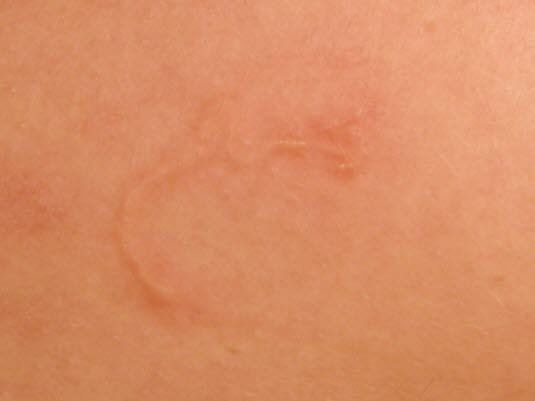 Larva migrans
Larva migrans - Hakenwürmer können charakteristische Hautmanifestationen verursachen (kutane Larva migrans). Diese zeigen sich als rote und juckende Schwellungen, die sich mit den Bewegungen des Wurms verbreiten.
- Bei allen diesen Parasiten vergeht ein Zeitabschnitt (Präpatentperiode, 2–3 Monate) von der oralen Aufnahme der Wurmeier bis zum Auftreten von erwachsenen Würmern im Darm; diese lassen sich indirekt durch Wurmeier im Stuhl nachweisen.
- Während der Präpatenzzeit passieren die Larven die Darmschleimhaut, gelangen über die Blutbahn zur Lunge, wandern über die Atemwege hinauf und dann hinunter durch die Speiseröhre bis zu ihrem endgültigen Aufenthaltsort im Darm.
- Es kann also zweckmäßig sein, den Stuhl (erneut) 3 Monate nach der Rückkehr zu untersuchen.
- Ist mit Mebendazol (oder Albendazol) zu behandeln.
Fadenwürmer (Nematoden): Strongyloides stercoralis
- Erstinfektion durch Eindringen der Larven in die Haut
- Die Larven wandern in die Lunge und gelangen von den oberen Atemwegen in den Magen-Darm-Trakt.
- Legt Eier, die im Darm ausgebrütet werden.
- Da die Larven kurz nach der Eiablage schlüpfen, sind die Eier selten im Stuhl nachweisbar. Auch die 0,15 mm großen Larven sind im Stuhl in der Regel nicht auffindbar.
- Strongyloides ist der einzige intestinale Parasit, dessen kompletter Reproduktionszyklus im menschlichen Körper stattfindet. Die Erkrankung kann Hautmanifestationen (Larva currens, Urtikaria) und deutliche und unangenehme gastrointestinale ulkusähnliche Symptome hervorrufen.
- Eine typische Larva currens ist ein schlangenlinienförmiger Hautausschlag am Gesäß, der schnell den Ort wechselt und von Urtikaria umgeben ist.
- Während einer immunsuppressiven Behandlung oder bei immunkompromittierenden Erkrankungen wie HIV-Infektion und AIDS kann Strongyloides ein Hyperinfektionssyndrom mit überall im Körper verteilten Larven verursachen, je nach Organbefall z. B. mit schweren gastrointestinalen Blutungen, Ileus, Pneumonie oder Meningitis. Diese Verlaufsform hat häufig einen letalen Ausgang.3-5
- Bei einem Verdacht auf Strongyloides sind zwei frische Stuhlproben (vom gleichen Tag) im Labor auf Strongyloides zu kultivieren.
- Die Behandlung erfogt mit einer Einzeldosis Ivermectin 150–200 Mikrogramm/kg an 1 oder 2 Tagen, bei Bedarf nochmals nach 14 Tagen.6-7
Madenwurm (Oxyuren, Enterobius vermicularis)
-
Eine Ansteckung ist auch in Europa möglich und tritt häufig bei Kindern im Kindergarten- und Grundschulalter auf.
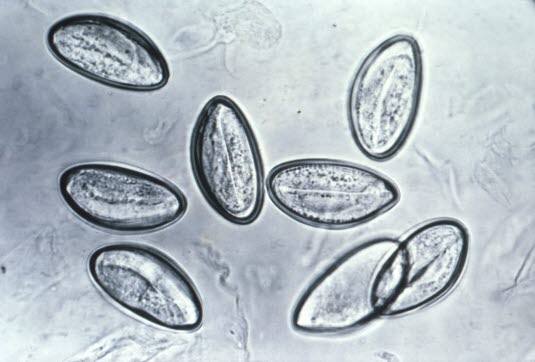 Enterobius vermicularis (Madenwurm)
Enterobius vermicularis (Madenwurm) - Das Hauptsymptom ist Afterjucken.
- Die ca. 1 cm langen fadenförmigen erwachsenen Würmer sind evtl. im Stuhl zu sehen.
- Das Wurmweibchen legt die Eier nicht in den Stuhl, sondern auf die Haut direkt am Anusausgang, was häufig das Afterjucken verursacht.
- Die Eier sind nicht immer in der Stuhlprobe nachzuweisen. Stattdessen kann man ein Stück Klebestreifen an den Afterbereich drücken, danach den Klebestreifen auf einen Objektträger anbringen und ihn mikroskopieren.
Schistosomiasis (Bilharziose)
- Schistosomen sind Blutegel und leben im Süßwasser; die meisten importierten Fälle stammen aus Afrika; die meisten betroffenen Personen sind Migrant*innen.8
- Die erwachsenen Egel legen zahlreiche Eier in den Venen um die Harnblase (S. haematobium) und um den Dickdarm (S. mansoni); bei leichteren Fällen kann die Erkrankung anfangs auch asymptomatisch sein.9
- Die Egel leben jedoch viele Jahre lang und können im Lauf der Zeit schwere Komplikationen in den Harnwegen (auch Blasenkarzinom), in der Leber und in der Lunge verursachen, in seltenen Fällen sogar ein medulläres Querschnittssyndrom.
- Die richtige Diagnostik ist deshalb sehr wichtig; die Behandlung ist einfach (Praziquantel).
- Diagnose
- Achten Sie auf Hämaturie bei jungen Menschen aus endemischen Regionen.
- Die Diagnose ist in der Regel leicht durch Harnmikroskopie zu stellen.
- Die Parasiten haben eine Präpatenzzeit von 2–3 Monaten, ehe sich nach der Exposition die charakteristischen Schistosomiasis-Eier finden lassen (S. mansoni sind schwer zu finden).
- Die Serologie ist eine notwendige Ergänzung zur Stuhlmikroskopie.10-11
Protozoen
- Manche Protozoeninfektionen des Darms können leicht mit Helminthosen verwechselt werden, da sie ebenfalls asymptomatisch verlaufen oder nur mit unspezifischen gastrointestinalen Symptomen einhergehen können. Zwei der häufigsten sind hier aufgeführt:
- Entamoeba histolytica
- Ca. 1–4 % aller zunächst asymptomatischen Träger von Entamoeba histolytica erleben eine Amöbenerkrankung innerhalb eines Jahres.
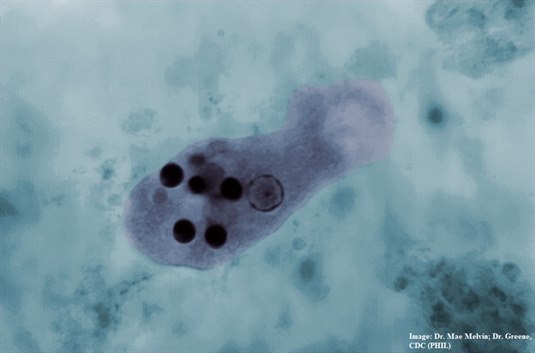 Entamoeba histolytica
Entamoeba histolytica - Bei den routinemäßigen mikroskopischen Stuhluntersuchungen ist Entamoeba histolytica nur sehr schwer morphologisch von den völlig apathogenen Protozoen Entamoeba dispar zu unterscheiden.
- Auch wenn die Behandlung mit Metronidazol auf der Grundlage von Mikroskopiebefunden eine deutliche Überbehandlung mit sich bringt, ist diese dennoch indiziert, um potenzielle Komplikationen (Amöbendysenterie, Amöbe im Dickdarm und Amöbenabszess der Leber) zu vermeiden.
- Ca. 1–4 % aller zunächst asymptomatischen Träger von Entamoeba histolytica erleben eine Amöbenerkrankung innerhalb eines Jahres.
- Giardia lamblia
- Ein Darmparasit, der sehr häufig bei Tropenreisenden zu finden ist, jedoch nicht immer Symptome zeigt.
- Die Ausscheidung von Giardia-Zysten im Stuhl kann stark variieren; die Zysten sind nicht immer in Stuhlproben nachzuweisen.
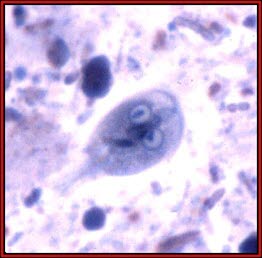 Gardia lamblia
Gardia lamblia - Die Standardbehandlung besteht aus Metronidazol, für Erwachsene z. B. an 3 Tagen eine Einzeldosis von 2 g vor dem Zubettgehen.12 Diese Behandlung bedarf in vielen Fällen einer Wiederholung.13
- Nach abgeschlossener Behandlung kann es, wie nach anderen Gastroenteritiden, zeitweilig zur Laktoseintoleranz mit anhaltender Diarrhö kommen. Die Patienten sollten daher mindestens 1 Monat lang auf laktosehaltige Nahrungsmittel verzichten.14-15
Anamnese
- Symptome oder Anzeichen einer Erkrankung?
- Abdominale Beschwerden?
- Diarrhö?
- Fieber?
- Blut im Urin?
- Wo sind die Patient*innen gewesen? Wie lange? Bekannte Endemien oder Epidemien in dieser Region?
- Haben die Patient*innen in tropischen Ländern (Afrika) in Gewässern mit Süßwasser gebadet?
- Risikoverhalten; ungeschützter Sex? Mit Einheimischen? (siehe Artikel Tourismus und sexuell übertragbare Erkrankungen)
- Haben die Patient*innen allergische Erkrankungen?
Klinische Untersuchung
- Komplette körperliche Untersuchung inkl. Lunge, Herz, Abdomen (Leber, Milz), Lymphknoten und Inspektion der gesamten Hautoberfläche
Ergänzende Untersuchungen in der Hausarztpraxis
Vorschlag für ein Standard-Screening-Programm bei Rückkehrer+innen aus den Tropen16
- Zwei Stuhlproben auf Parasiten (Wurmeier und Zysten), d. h. bei zwei verschiedenen Stuhlgängen entnommen.
- Bei Verdacht auf Strongyloides oder akute Amöbendysenterie ist frischer Stuhl zu untersuchen.
- Für Strongyloides ist der Stuhl auf Larven hin zu kultivieren. Bei Amöbenverdacht ist warmer Stuhl nach Trophozoiten von Entamoeba histolytica zu untersuchen.
- Harnuntersuchungen auf Albumin, Blut und Glukose
- Bei positiven Nachweis von Blut im Urin wird ein 24-Stunden-Sammelurin durch Mikroskopie zum Nachweis von Eiern von Schistosoma haematobium untersucht.
- Hämatologie
- insbesondere im Hinblick auf Eosinophilie
- IgE
- Frage nach bekannten Allergien, da diese ebenfalls Eosinophilie und eine IgE-Erhöhung mittleren Grades bewirken können.
- C-reaktives Protein (CRP)
- Unspezifisch; falls normal sowie bei gesunden Patient*innen, liegen kaum Gründe für weitere Untersuchungen als die o. g. vor.
- Leberwerte
- alkalische Phosphatase, Gamma-GT, GPT, Bilirubin, Gerinnung
- Serologie: abhängig von der möglichen Exposition
- HIV-Antikörper, HbsAg und Anti-HBc, HAV-Antikörper
- Die Schistosomiasis-Serologie eignet sich besonders gut bei Verdacht auf Schistosoma mansoni, da sich die Eier nur sehr schwer im Stuhl nachweisen lassen.
Vorschlag für die Diagnostik bei Eosinophilie nach einem Tropenaufenthalt
- Gründliche Anamnese. Aufmerksamkeit auf evtl. Allergien. Ein sehr hoher IgE-Wert erhärtet den Verdacht auf eine Parasitenerkrankung.
- Untersuchen Sie bei allen Patient*innen 2 Stuhlproben auf Parasiten und Wurmeier.
- Kultivieren Sie bei negativen Stuhlproben 2 frische Stuhlproben auf Strongyloides.
- Wenn auch diese Proben negativ sind, untersuchen Sie als Nächstes die Haut genau, und zwar auf Anzeichen von Skabies und Larva migrans. Ggf. Röntgenthorax zum Ausschluss von Differenzialdiagnosen.
- Bei Bedarf weitere Untersuchungen an einem tropenmedizinischen Zentrum oder bei Spezialist*innen für Infektiologie/Tropenmedizin, darunter eine Untersuchung von citratstabilisiertem Blut auf Mikrofilarien, evtl. Hautbiopsien auf Onchozerkose, falls eine relevante Exposition vorliegt. Evtl. Serologie auf Echinococcus granulosus und Toxocara canis
- Bei Kontakten mit Süßwasser in Schistosomiasis-Regionen
- Urinstix verwenden.
- bei Blut positiv: 24-Stunden-Sammelurin zur Untersuchung auf Eier von S. haematobium
- Bei Blut negativ: Schistosomiasis-Serologie. Falls positiv, sind Rektumbiopsien zur Untersuchung auf Eier von S. mansoni vorzunehmen.
- zur weiteren Abklärung oder bei positivem Befund: Behandlung an einem tropenmedizinischen Zentrum oder bei Spezialist*innen für Infektiologie/Tropenmedizin
Diagnostik bei Spezialist*innen
Parasitologische Darmuntersuchungen
- Wurmeier
- 1/3 der Weltbevölkerung hat Eingeweideparasiten (Fadenwürmer, Nematoden). Bei Personen, die nach langjährigem Aufenthalt in den Tropen zurückkehren, sind Wurmeier dennoch selten nachzuweisen.
- Infektionen mit intestinalen Parasiten sind in der Regel asymptomatisch oder gehen mit unspezifischen Symptomen einher.2
- Spulwurm, Hakenwurm, Peitschenwurm
- Beachten Sie die Präpatentperiode von 2–3 Monaten. Eine Folgeuntersuchung empfiehlt sich nach 3 Monaten.
- Madenwürmer (Enterobius vermicularis)
- Die Eier sind nicht immer in der Stuhlprobe nachzuweisen. Stattdessen kann man ein Stück Klebestreifen an den Afterbereich drücken, danach den Klebestreifen auf einen Objektträger anbringen und ihn mikroskopieren.
- Strongyloides stercoralis
- Die Eier sind nicht im Stuhl praktisch nie nachweisbar, die Larven nur selten.
- Bei einem Verdacht auf Strongyloides sind 2 frische Stuhlproben zu entnehmen und noch am gleichen Tag im Labor auf Strongyloides zu kultivieren.
- Kontrolluntersuchung
- Empfiehlt sich nach 1–2 Monaten nach Abschluss der Behandlung.
- Zysten
- Im Stuhl kann sich eine Reihe von ganz gewöhnlichen und nicht pathogenen Protozoen befinden; hier besteht kein Anlass für eine Behandlung.
- Das sind z. B. Entamoeba coli, Endolimax nana, Jodamoeba bütschlii, Entamoeba hartmanni und Chilomastix mesnili.
- Das Protozoon Blastocystis hominis ist zuweilen zu finden, und es ist möglicherweise pathogen.17-18
- Wenn sich keine anderen schwerwiegenden Ursachen für Diarrhö bei Personen mit gastrointestinalen Beschwerden und zahlreichen Blastocystis hominis im Stuhl finden lassen, kann eine Behandlung mit Metronidazol sinnvoll sein.19
- Entamoeba histolytica
- Bei routinemäßigen mikroskopischen Stuhluntersuchungen ist Entamoeba histolytica morphologisch nicht von den völlig aphatogenen Protozoen Entamoeba dispar zu unterscheiden.
- Giardia lamblia
- Die Ausscheidung von Giardia-Zysten im Stuhl kann stark variieren; die Zysten sind deshalb nicht immer in Stuhlproben nachzuweisen.
- Bei länger anhaltender Diarrhö bei Rückkehrern ohne nachweisbare Ursachen empfiehlt sich eine modifizierte Ziehl-Neelsen-Färbung.
- Zeigt zuweilen Protozoen wie Cyclospora cayetanensis oder Cryptosporidium parvum an.
- Lässt sich mit Cotrimoxazol behandeln.
- Kontrolluntersuchung
- Ist 1–2 Monate nach Abschluss der Behandlung empfohlen.
- Im Stuhl kann sich eine Reihe von ganz gewöhnlichen und nicht pathogenen Protozoen befinden; hier besteht kein Anlass für eine Behandlung.
Schistosomiasis
- Achten Sie auf Hämaturie bei jungen Menschen aus endemischen Regionen.
- Die Diagnose ist in der Regel leicht durch Harnmikroskopie zu stellen.
- Die Parasiten haben eine Präpatenzzeit von 2–3 Monaten, ehe sich nach der Exposition die charakteristischen Schistosomiasis-Eier finden lassen (S. mansoni sind schwer zu finden).
- Die Serologie ist eine notwendige Ergänzung zur Stuhlmikroskopie.10-11
Eosinophilie und IgE
- Bei Infestationen mit komplexen mehrzelligen Parasiten im Darm wie Fadenwürmern und mit „gewebebasierten“ Parasiten wie Onchocerca volvulus (Verursacher von Flussblindheit) sowie Wuchereria bancrofti (Verursacher von Filariasis = Elephantiasis) sind erhöhte Eosinophile zu beobachten.
- Oft liegen sowohl Eosinophilie als auch ausgeprägte Hyper-IgE-Syndrome vor.20
- Da die viel selteneren importierten „gewebebasierten“ Parasiten häufig nur schwer nachzuweisen sind, werden eosinophile Granulozyten und IgE-Messungen als eine Art Grobscreening auf okkulte importierte Parasitenerkrankungen angewendet.
- Die Ergebnisse sind allerdings mit Vorsicht zu interpretieren, denn:
HIV-Antikörper
- Eine verhältnismäßig hohe Anzahl der HIV-positiven Frauen und Männern hat sich im Ausland angesteckt.
- Deshalb ist es durchaus angebracht, Rückkehrern und besonders Immigranten aus Regionen mit hoher Prävalenz von HIV-Infektionen zu raten, einen HIV-Test zu machen.
- Viele Kurzzeittourist*innen und noch häufiger Personen, die sich längere Zeit im Ausland aufhalten, lassen sich zu ungeschütztem Gelegenheitssex verleiten.23-24
- Näheres siehe auch Tourismus und sexuell übertragbare Erkrankungen.
C-reaktives Protein und Leberwerte
- Das CRP ist unspezifisch; bei Patient*innen, die sich gesund fühlen und nur Werte unter 10 mg/l zeigen, sind zusätzliche Untersuchungen auf importierte Infektionserkrankungen über die o. g. hinaus überflüssig.
- Bei erhöhten Leberfunktionsparametern (Transaminasen) und ansonsten asymptomatischen Personen ist eine Untersuchung auf Hepatitis B und Hepatitis C unbedingt erforderlich.
Indikationen zur Überweisung
- Bei allen Befunden von Tropenerkrankungen ist immer individuell zu beurteilen, inwieweit eine Beratung mit Tropenmediziner*innen oder auch die Überweisung an Spezialist*innen für Infektiologie/Tropenmedizin oder ein spezialisiertes Zentrum notwendig sind.
Indikationen zur Krankenhauseinweisung
- Bei Anzeichen schwerer Erkrankungszustände, z. B. Dehydrierung oder stark beeinträchtigtem Allgemeinbefinden
Verlaufskontrolle
- Eine erneute Stuhlprobe ist 2–3 Monate nach der Rückkehr zu empfehlen.
- Bei einem HIV-Risiko empfiehlt sich eine Probe 8–12 Wochen nach möglicher Exposition.
Patienteninformationen
Patienteninformationen in Deximed
Illustrationen

Hakenwürmer können kutane Larva migrans verursachen. Die Erkrankung ist sehr verbreitet in feuchten Tropenregionen mit schlechten sanitären Verhältnissen.

Eier des Madenwurmes (Enterobius vermicularis): Madenwürmer legen ihre Eier nicht in den Stuhl, sondern in die Haut direkt am Anusausgang, was häufig ein Afterjucken verursacht. Diese Eier lassen sich am besten mit einem Stück Klebestreifen nachweisen, den man an den Afterbereich drückt, danach auf einen Objektträger anbringt und ihn mikroskopiert (Foto mit freundlicher Genehmigung von CDC).

Entamoeba histolytica ist sehr schwer von E. dispar zu unterscheiden. Entamoeba histolytica ist pathogen, E. dispar nicht. Erythrophagozytose (rote Blutzellen im Cytoplasma der Amöbe) ist eine Eigenschaft, die nur E. histolytica besitzt, nicht aber E. dispar. Dies gibt die Möglichkeit, beide voneinander zu unterscheiden (Foto mit freundlicher Genehmigung von CDC, PHIL).
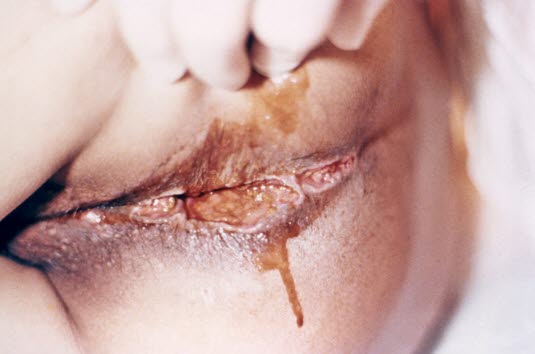
In schweren Fällen kann eine Entamoeba-histolytica-Infektion das Gewebe außerhalb des Verdauungskanals beeinträchtigen. Bei diesem Patienten verursachte die Infektion Gewebeschäden und die Bildung von perianalen Granulationsgeweben (Foto mit freundlicher Genehmigung von CDC, PHIL).

Giardia lamblia: Hier sollen mindestens drei Stuhlproben zu verschiedenen Zeitpunkten entnommen werden, weil an Giardiasis erkrankte Personen intermittierende Ausscheidung von Zysten in ihrem Stuhl haben können.

Erste Larve des Zwergfadenwurms (weißer Pfeil: Amöbe der Art Entamoeba coli) (Quelle: Wikipedia).
Quellen
Literatur
- Robert Koch Institut. Zur Situation bei wichtigen Infektionskrankheiten - Reiseassoziierte Krankheiten 2017. Berlin, Epidemiologisches Bulletin 44/2018 www.rki.de
- Fryatt RJ, Teng J, Harries ADet al. Intestinal helminthiasis in ex-patriates returning to Britain from the tropics. Trop Geogr Med 1990; 42: 119-22. PubMed
- Chu E, Whitlock WL, Dietrich RA. Pulmonary hyperinfection syndrome with Strongyloides sterchoralis. Chest 1990; 97: 1475-7. PubMed
- Orlent H, Crawley C, Cwynarski K et al. Strongyloidiasis pre and post autologous peripheral blood stem cell transplantation. Bone Marron Transplant 2003; 32: 115-7. PubMed
- Robert Koch Institut. Fallbeispiel: Tödliche hämorrhagische Pneumonie durch Strongyloides-stercoralis-Hyperinfektion. Berlin, Epidemiologisches Bulletin 40/1996 www.rki.de
- Datry A, Hilmarsdottir I, Mayorga-Sagastume R et al. Treatment of Strongyloides stercoralis with ivermectin compared with albendazol: results of an open study of 60 cases. Trans R Soc Trop Med Hyg 1994; 88: 344-5. PubMed
- Gann PH, Neva FA, Gam AA. A randomized trial of single- and two-dose ivermectin versus thiabendazol for treatment of strongyloidiasis. J Infect Dis 1994; 169: 1076-9. PubMed
- Tarp BD, Andersen PL. Schistosomiasis på Marselisborg Hospital fra 1981 til 1991. Ugeskr Læger 1996; 158: 911-4. PubMed
- Jelinek T, Lotze M, Eichenlaub S, Loscher T, Nothdurft HD. Prevalence of infection with Cryptosporidium parvum and Cyclospora cayetanensis among international travellers. Gut 1997; 41: 801-4. Gut
- Whitty CJM, Mabey DC, Armstrong M et al. Presentation and outcome of 1107 cases of schistosomiasis from Africa diagnosed in a non-endemic country. Transact R Soc Trop Med Hyg 2000; 94: 531-4. PubMed
- Bierman WFW, Wetsteyn JC, van Gool T. Presentation and diagnosis of imported schistosomiasis: relevance of eosinofilia, microscopy for ova, and serology. J Travel Med 2005; 12: 9-13. PubMed
- Zaat JOM, Mank thG, Assendelft WJJ. Drugs for treating giadiasis. The Cochrane Database of Systemic Reviews 1998, Issue 3. Art. No.: CD000217. Cochrane (DOI)
- Karabay O, Tamer A, Gunduz H et al. Albendazole versus metronidazole treatment of adult giardiasis: An open randomized clinical study. World J Gastroenterol 2004; 10: 1215-7. PubMed
- Hill DR, Nash TE. Intestinal flagellate and ciliate infections. In: Tropical Infectious Diseases: Principles, Pathogens and Practice, 3rd ed, Guerrant RL, Walker DA, Weller PF (Eds), Saunders Elsevier, Philadelphia 2011. p.623.
- Farthing MJ . Giardiasis. Gastroenterol Clin North Am 1996; 25(3): 493. pmid:8863037 PubMed
- Thybo S. Undersøgelse af tilsyneladende raske personer, som er vendt hjem fra »de varme lande«. Ugeskr Læger 2005; 167: 3997-4001. PubMed
- Jelinek T, Peyerl G, Loscher T et al. The role of Blastocystis hominis as a possible intestinal pathogen in travellers. J Infect 1997; 35: 63-6. PubMed
- Tan KS, Singh M, Yap EH. Recent advances in Blastocystis hominis research: hot spots in terra incognita. Int J Parasitol 2002; 32: 789-804. PubMed
- Nigro L, Larocca L, Patamia I et al. A placebo-controlled treatment trial of Blastocystis hominis infection with metronidazol. J Travel Med 2003; 10: 128-30. PubMed
- Falcone FH, Loukas A, Quinnell RJ et al. The innate allergenicity of helminth parasites. Clin Rev Allergy Immunol 2004; 26: 61-72. PubMed
- Poirriez J. A three years follow-up of total serum IgE levels in three patients treated for strongyloidiasis. Parasite 2001; 8: 359-62. PubMed
- Schulte C, Krebs T, Jellinek T et al. Diagnostic significance of blood eosinophilia in returning travelers. Clin Infect Dis 2002; 34: 407-11. PubMed
- Matteelli A, Carosi G. Sexually transmitted disease in travelers. Clin Infect Dis 2001; 32: 1063-7. PubMed
- Tveit KS, Nielsen A, Nyfors A. Casual sexual experience abroad in patients attending an STD clinic and at high risk for HIV infection. Genitouterin Med 1994; 70: 12-4. PubMed
Autor*innen
- Thomas M. Heim, Dr. med., Wissenschaftsjournalist, Freiburg
Frühere Autor*innen
- Bjarne Ørskov Lindhardt, Ledende overlæge, klinisk lektor, dr. med., Hvidovre Hospital, Infektionsmedicinsk afdeling (Lægehåndbogen)