Zusammenfassung
- Definition:Ist eine schwere, chronische Infektionskrankheit, die durch Mycobacterium leprae verursacht wird und zu Hautläsionen und schweren neurologischen Schäden führen kann.
- Häufigkeit:Lepra kommt heute hauptsächlich in ländlichen Gebieten Südostasiens, Chinas, des tropischen Afrikas und Südamerikas vor.
- Symptome:Die meisten Infizierten sind asymptomatisch oder weisen diffuse Anfangssymptome wie Empfindlichkeit, Juckreiz oder Brennen der Haut mit begleitender Muskelschwäche auf.
- Befunde:Hautläsionen und verdickte periphere Nerven mit eingeschränkter Funktion sind häufige klinische Merkmale. Im fortgeschrittenen Stadium Sensibilitätsverluste, Muskelatrophien und Deformitäten.
- Diagnose:Nachweis säurefester Bakterien mittels PCR oder Mikroskopie.
- Behandlung:Eine Polychemotherapie besteht aus einer Kombination aus Rifampicin, Dapson und Clofazimin.
Allgemeine Informationen
Definition
- Die Lepra (Morbus Hansen) ist eine schwere, chronische Infektionskrankheit, die durch Mycobacterium leprae verursacht wird und vor allem die Haut und die peripheren Nerven befällt.1-2
- Es handelt sich um eine Infektionskrankheit, die unbehandelt zu schweren neurologischen Schäden führen kann.
- Sie entwickelt sich langsam und kann schwierig zu diagnostizieren sein, mit einer geeigneten Kombinationsbehandlung kann die Krankheit geheilt werden.
Zwei Haupttypen
- Tuberkuloide Lepra
- Auch als glatte Lepra bezeichnet, da die infizierte Person nur wenige Bakterien und wenige Läsionen aufweist. Diese Form befällt vor allem das Nervensystem und ist durch Sensibilitätsstörungen und Platzwunden gekennzeichnet.
- entsteht bei intakter zellulärer Immunantwort3
- Lepromatöse Lepra
- Auch als Knoten-Lepra bezeichnet. Die infizierte Person weist große Mengen Bakterien in der Haut auf und ein ausgeprägtes Krankheitsbild. Dieses ist charakterisiert durch Knoten im Gesicht, an den Händen und in inneren Organen. Unbehandelte lepromatöse Patienten stellen wahrscheinlich die Hauptinfektionsquelle für die weitere Verbreitung dar.
- entsteht bei einer inadäquaten Immunreaktion auf M. leprae.3
Häufigkeit
- Lepra kommt heute hauptsächlich in ländlichen Gebieten Südostasiens (besonders in Indien, Bangladesch, Sri Lanka, Indonesien, Nepal, Myanmar), Chinas, des tropischen Afrikas (besonders in der Republik Kongo, in Tansania, Mosambik, Äthiopien und im Sudan) und Südamerikas (besonders in Brasilien) vor.3
- Die zunehmende Migration erhöht die Möglichkeit, dass die Krankheit auch in den westlichen Ländern auftaucht.
- In Deutschland traten in den vergangenen Jahren nur einzelne importierte Erkrankungen auf.3
- Seit 2001 werden dem Robert Koch-Institut zwischen 1 und 5 importierte Leprafälle pro Jahr gemeldet.4
- Im Jahr 2014 wurden 2 Erkrankungen an Lepra sowie ein Nachweis von Mycobacterium leprae ohne klinisches Bild gemäß Falldefinition ans RKI übermittelt. Die Erkrankungen betrafen zwei Männer im Alter von 28 bzw. 73 Jahren. Die Infektionsländer waren Bangladesch bzw. Pakistan.4
- Inzidenz
- Weltweit ist eine stark rückläufige Inzidenz dokumentiert: ca. 5,2 Mio. Fälle im Jahr 1985, rund 800.000 Fälle im Jahr 1995 5 und etwa 190.000 Fälle im Jahr 2012.
- Das Eliminationsziel der WHO (< 1 Fall pro 10.000 Einwohner) wurde in vielen Ländern erreicht.6
- Weltweit muss aber bisher immer noch mit ca. 250.000 Neuerkrankungen/Jahr gerechnet werden. Die Eradikation ist in weiter Ferne.3
- Prävalenz
- Inzwischen gibt es nur drei Länder in der Welt, die mehr als einem neuen Fall pro 10.000 Einwohner haben: Brasilien, Nepal und Osttimor
- Die höchste Prävalenz gibt es in Südostasien. Die Krankheit ist aber auch in einigen afrikanischen Ländern und dem Nahen Osten weit verbreitet.
- Die Mehrzahl aller registrierten Patienten lebt in Indien.
- Die Prävalenz hat sich in den letzten Jahren infolge der Einführung von Polychemotherapien reduziert.
- Alter
- Ca. 10% der Patienten sind Kinder.
- Seit mehr als 50 Jahren unterstützt die Deutsche Lepra- und Tuberkulosehilfe den Aufbau von Gesundheits- und Sozialstrukturen in Afrika, Asien und Lateinamerika. In dieser Zeit konnten mehr als 2,1 Millionen Leprakranke und 3,9 Millionen Tuberkulosekranke medizinische und soziale Hilfe erhalten.
Ätiologie und Pathogenese
- Durch das säurefeste Stäbchen Mycobacterium leprae verursacht.
- Die klinischen Manifestationen sind abhängig von der Immunabwehr der infizierten Person gegen Mycobacterium leprae.
- Hautläsionen und vergrößerten periphere Nerven mit Funktionsstörungen sind die klinischen Merkmale von Lepra.
- Bereits im Jahr 1873 beschrieb Gerhard H. Armauer Hansen in Bergen (Norwegen) erstmals das Bakterium, ohne jedoch eine Verbindung zwischen Erreger und Krankheit eindeutig darzustellen.6
Pathogenese
- Mycobacterium leprae ist ein säurebeständiges und obligat intrazelluläres Bakterium, das nicht auf Labormedien kultiviert werden kann.
- Es weist eine relativ lange Überlebensdauer im Erdreich auf.6
- Die Kontagiosität des Erregers ist gering.3
- Das Bakterium neigt dazu, die Haut und die peripheren Nerven der kühlsten Bereiche des Körpers wie Kinn, Wangen, Ohrläppchen, Knie und die distalen Extremitäten zu befallen.
- Pathogenetisch werden die Nervenschäden durch direkte Erregerinvasion mit entzündlichen Infiltraten in Nerven und Spinalganglien verursacht.7
- Ansteckung
- Der Mensch ist der Hauptwirt, die Krankheit wird am häufigsten durch Sekrete von infizierten Patienten (Nasensekret, Hautulzera) verbreitet.
- Sie kann auch durch direkten Hautkontakt übertragen werden.
- Die Übertragung, die noch nicht völlig aufgeklärt ist, setzt einen längeren engen körperlichen Kontakt zu einem unbehandelten (erregerreichen) Leprakranken voraus.3
- Der Eintritt des Erregers erfolgt möglicherweise über den Respirationstrakt oder durch kleinere Hautläsionen.3
- In den USA fand man die gleiche genetische Variante des Bakteriums sowohl bei Menschen als auch bei Gürteltieren mit dicker, ledriger Haut, was darauf hindeutet, dass es sich in dieser Region um eine Zoonose handeln kann.8
- Gürteltiere sind dafür bekannt, ein natürliches Reservoir für das Lepra-Bakterium zu sein. Sie wurden daher in Tierversuchen für die Lepraforschung genutzt.
- Lepromatöse Lepra kann während der Schwangerschaft auf den Fetus übertragen werden.3
- Inkubationszeit
- Einige Jahre, wahrscheinlich bis zu 20 Jahre, durchschnittlich ca. 4 Jahre
- Genetischer Schutz
Prädisponierende Faktoren
- Eine Schwangerschaft kann Rezidive und „Lepra-Reaktionen“ auslösen.
- Die HIV/AIDS-Pandemie scheint keine Auswirkungen auf die Häufigkeit von Lepra zu haben.
ICPC-2
- A78 Infektiöse Erkrankung NNB, andere
ICD-10
- A30 Lepra [Aussatz]
- A30.0 Indeterminierte Lepra
- A30.1 Tuberkuloide Lepra
- A30.2 Borderline-tuberkuloide Lepra
- A30.3 Borderline-Lepra
- A30.4 Borderline-lepromatöse Lepra
- A30.5 Lepromatöse Lepra
- A30.8 Sonstige Formen der Lepra
- A30.9 Lepra, nicht näher bezeichnet
Diagnostik
Diagnostische Kriterien
- Die frühzeitige Diagnose in der subklinischen Phase oder bei einem chronischen Träger ist schwierig.
- Charakteristische Befunde sind 1. gefühllose Stellen auf der Haut und 2. verdickte periphere Nerven, die unter der Haut tastbar sind.
- später evtl. Nachweis von säurefesten Bakterien im Abstrich
- Denken Sie in endemischen Regionen an Lepra bei Patienten mit peripherer Neuropathie oder persistierenden Hautläsionen.2
Differenzialdiagnosen
- Hautpilzerkrankungen
- Hautinfiltrationen hervorgerufen durch Autoimmunerkrankungen
- Sarkoidose
- Lymphome
- Lues
- Leishmaniosen
- andere infektiöse Neuritiden
- Guillain-Barré-Syndrom
Anamnese
- Lepra-Manifestationen hängen von der Immunabwehr der infizierten Person gegen Mycobacterium leprae ab.
- Eine genetisch festgelegte Anfälligkeit entscheidet, ob die Krankheit sich entwickelt und wie die Infektion sich manifestiert.10
- Das klinische Bild kann von einer lokal begrenzten Infektion der Haut (tuberkuloide Lepra) bis zu einer diffus ausgebreiteten Krankheit (lepromatöse Lepra) variieren.
Symptome
- Die meisten Infizierten sind asymptomatisch oder weisen diffuse Anfangssymptome wie Empfindlichkeit, Juckreiz oder Brennen der Haut mit begleitender Muskelschwäche auf.
- Eine einzelne Hautläsion kann nach einer Inkubationszeit von zwei bis vier Jahren (drei Monate bis 40 Jahre) auftreten.11
- Dieses erste Stadium wird als indeterminierte Lepra bezeichnet. Bei vielen Patienten (ca. 75 %) heilt die Läsion spontan.
- Lokale Hautveränderungen mit Pigmentstörungen und Ödemen entlang der Hautnerven und Verdickungen der Haut können besonders das Gesicht entstellen.
- Es kommt zu einer progrediente Zerstörung der Nervenbahnen und Entwicklung einer Muskelatrophie.
- Sensibilitätsstörungen an Händen und Füßen können Ulzerationen mit anschließenden bakteriellen Hautinfektionen zur Folge haben.
- Stimmbandläsionen können zu einer hellen, heiseren Stimme führen.
- Lepra kann auch Erkrankungen an Augen, oberen Atemwegen und am Skelett verursachen.
Klinische Formen
- Indeterminierte Lepra
- Anfangsstadium, heilt spontan in 75 % der Fälle.
- Tuberkuloide Lepra
- Durch wenige Hautläsionen und niedrigen Keimzahlen gekennzeichnet.
- Borderline-tuberkuloide Lepra
- Borderline-Lepra
- Borderline-lepromatöse Lepra
- Lepromatöse Lepra
- Durch diffuse Hautläsionen und hohe Keimzahlen gekennzeichnet.
Sonstige Klassifizierungen
- Die Lepra kann auch nach der Zahl der Hautläsionen und der Anzahl der Bakterien im Hautabstrich klassifiziert werden:
- Paucibazilläre Erkrankung
- indeterminierte, tuberkuloide und borderline-tuberkuloide Lepra
- weniger als sechs Hautläsionen und keine Bakterien im Hautabstrich
- Multibazilläre Erkrankung
- Borderline-Lepra, borderline-lepromatöse und lepromatöse Lepra
- sechs oder mehr Läsionen mit oder ohne positive Hautabstrich
- Paucibazilläre Erkrankung
Klinische Untersuchung
- Klinisch erinnert Lepra an viele dermatologische und neurologische Erkrankungen.
- Lepra stellt sich in der Regel mit gefühlslosen Hautläsionen begleitet von verdickten peripheren Nerven dar.
- Das Aussehen der Hautläsionen variiert je nach klinischem Stadium.
Klinische Merkmale bei den verschiedenen klinischen Stadien
- Tuberkuloide Lepra
- Haut
- wenige Läsionen, asymmetrisch verteilt
- klar abgegrenzt
- hypopigmentiert oder erythematös (bei heller Haut)
- trockene, schuppige Elemente
- haarlos, Hypästhesie oder Anästhesie
- Nerven
- Neuropathie einzelner Nerven
- deutliche, frühe Schädigung (Fallfuß, Fallhand, Krallenhand):
- Sensibilitätsverluste, Muskelatrophien, Deformitäten3
- Die am häufigsten betroffenen Nerven sind N. auricularis magnus, N. radialis, N. ulnaris, N. peroneus communis und N. tibialis posterior.
- Haut
- Lepromatöse Lepra
- Haut
- Die Hautläsionen sind zahlreich und symmetrisch verteilt.
- Sie sind makulös, papulös, nodulär oder erscheinen als flächenhafte Infiltrate.3
- Die Haut auf Stirn, Wangen und Ohrläppchen ist verdickt. Es kommt zu einem Verlust der lateralen Augenbrauen (spät einsetzende Veränderungen).
- leichte Hypopigmentierung oder Erythem
- Die Läsionen haben eine glatte, glänzende Oberfläche.
- spät auftretende Störung des Schwitzens oder des Tastsinns
- Die Beteiligung der Nasen-Rachenschleimhaut kann bis zur Zerstörung des Nasenseptums und des Kehlkopfes führen. Das blutig-schleimige Nasensekret ist meist infektiös.
- Am Auge kann sich die Erkrankung als Keratitis oder Iritis manifestieren.3
- Nerven
- Die Schädigung tritt spät auf, verläuft aber progredierend.
- Hypästhesie über den Extensoren von Beinen, Füßen, Unterarmen und Händen
- Die distale Schwäche beginnt bei den inneren Muskeln der Hände und Füße.
- Eine länger bestehende lepromatöse Lepra führt bei Männern manchmal zu einer Hodenatrophie mit nachfolgender Gynäkomastie.
- Eine Glomerulonephritis kann auftreten.3
- Haut
Ergänzende Untersuchungen
- Entscheidend für die Diagnostik ist der Erregernachweis mittels Nukleinsäurenachweis (z. B. PCR).3
- Hautabstrich zum Nachweis säurefester Stäbchen
- Mit einer Skalpellklinge abschaben und kleine Schnitte in die Haut machen.
- Austretende Gewebeflüssigkeit wird auf einen Objektträger gestrichen und für die Testung auf säurefeste Bakterien mit dem Ziehl-Neelsen-Verfahren eingefärbt.
- Die Bakterien können nicht kultiviert werden.
- Hautbiopsie
- Kann vor allem bei einer paucibazillären Erkrankung sinnvoll sein.
- Serologie (PGL-1-Antikörper)
- Hat einen geringen klinischen Stellenwert.
- Falsch-positive Ergebnisse der lipoid- und treponemenspezifischen Antikörpertests werden bei Lepra beobachtet.12
- Der Lepromin-Hauttest kann Hinweise auf den Typ einer bestehenden Lepra geben, ist jedoch kein Mittel der primären Diagnostik.3
- Beratung und Spezialdiagnostik ist z. B. im Nationalen Referenzzentrum für Mykobakterien am Forschungszentrum Borstel verfügbar.
Indikationen zur Überweisung
- Die Krankheit sollte von einem auf Tropenmedizin spezialisierten Facharzt behandelt werden.
Therapie
Therapieziel
- Heilung von Läsionen
- Verhinderung irreversibler Nervenschäden
- Verhinderung einer Übertragung
Allgemeines zur Therapie
- Für Fluorchinolone wurden von der Europäischen Arzneimittel-Agentur Anwendungsbeschränkungen empfohlen: Besondere Vorsicht bei Älteren und bei Patienten mit Nierenfunktionseinschränkung. Keine Kombination mit Kortikosteroiden. Nicht empfohlen als Mittel der 1. Wahl zur Behandlung leichter und mittelschwerer Infektionen.13
- Eine frühzeitige Behandlung ist wichtig, um irreversible Nervenschäden zu vermeiden.14
- Als Standardtherapie gelten verschiedene Kombinationsbehandlungen mit Antibiotika: Dapson, Rifampicin und Clofazimin.
- Daneben sollte – entsprechend den Erfordernissen – eine symptomatischesymptomatische Therapie erfolgen (Wundversorgung, Bewegungstherapie bei Lähmungserscheinungen u. a.).3
- Es kommen sogenannte Lepra-Reaktionen vor (akute Entzündungsreaktionen), auch in einer Form mit Erythema nodosum leprosum: sensible, subkutanen Knoten, Fieber, Arthralgie, Neuralgie.
- betroffen sind bis zu 25 % der Patienten mit paucibazillärer Lepra und bis zu 40 % der Patienten mit multibazillärer Lepra
- können während der Behandlung, aber auch Jahre und Jahrzehnte später rezidivierend auftreten. 6
Medikamentöse Therapie
- Bevorzugtes Regime
- Enthält eine Kombination aus Rifampicin, Dapson und Clofazimin.
- Von diesen Medikamenten gilt Rifampicin als das wirksamste bakterizide Medikament gegen Mycobacterium leprae. Es tötet 99,99 % der Bakterien mit einer Einzeldosis.
- Rifampicin wird daher nicht häufiger als einmal pro Monat verabreicht. Der Patient ist nach ein bis zwei Wochen nicht mehr infektiös.
- Tuberkuloide Lepra
- Lepromatöse Lepra
- Alternative Medikamente (z. B. Ofloxacin, Rifapentin), die in ersten Versuchen eine gute Bakterizidie gegenüber Mycobacterium leprae zeigten, stehen zur Verfügung. Klinische Studien in ausreichendem Maße liegen aber noch nicht vor.15
- „Lepra-Reaktionen“1
- Typ I wird mit 40‒60 mg Prednison täglich behandelt. Reduzierung der Dosis über mehrere Monate bei Abklingen der Symptome.
- Typ II wird am besten mit Prednison oder Thalidomid behandelt.6
Prävention
- Hautpflege und Hautkontrolle bei Infizierten
- Aufgrund der Anästhesie in den Gliedmaßen ist eine gute Hautpflege und -kontrolle wichtig, um Gewebeschäden zu vermeiden.
- Es ist nicht belegt, dass spezielle Behandlungsregimes in Bezug auf die Verhinderung oder Behandlung von Wunden bei Lepra zu bevorzugen sind.5
- Expositionsprophylaxe: engen Kontakt mit Lepra-Patienten vermeiden.
- Chemoprophylaxe
- Eine BCG-Impfung bietet 50 % Schutz.16
- Andere präventive Behandlungsmethoden haben schlechte Ergebnisse gezeigt.
Meldepflicht
- Meldepflicht bei direktem oder indirektem Erregernachweis in Verbindung mit einer akuten Infektion gemäß § 7 Abs. 1 Nr. 31 IfSG.3
Verlauf, Komplikationen und Prognose
Verlauf
- Inkubationszeit: Einige Jahre, wahrscheinlich bis zu 20 Jahre, durchschnittlich ca. 4 Jahre
- langsamer, schleichender Verlauf im frühen Stadium
- Ein großer Teil der Infizierten erfährt im Frühstadium eine Spontanheilung.
- Unbehandelt kann die Erkrankung langsam fortschreiten. Es entwickeln sich zunehmend Hautläsionen und Nervenschäden.
Migranten
-
- Lepra nimmt einen langen und schleichenden Verlauf mit einer langen asymptomatischen Phase.
- Es wird geschätzt, dass sich die Erkrankung bei einem Migranten mit asymptomatischer Lepra innerhalb von einem Jahr nach der Einwanderung manifestiert.
- Stress und andere Faktoren, die mit der Einwanderung verbunden sind, scheinen das Fortschreiten der Krankheit zu beschleunigen, sodass die Krankheit symptomatisch wird.17
Komplikationen
- „Lepra-Reaktion“
- episodische, immunvermittelte akute Entzündungsreaktionen
- Episoden der Verschlechterung von Nervenschäden werden als Akutsituationen betrachtet, in denen eine schnelle Behandlung notwendig ist.
- Diese Reaktion tritt bei einem Drittel der Fälle auf und trägt zu irreversiblen Nervenschäden und Missbildungen der Gliedmaßen bei.
- Es wird zwischen Typ-I- und Typ-II-Reaktionen unterschieden.
- Sie kann auch während der Pubertät, Schwangerschaft und Geburt auftreten.
- Anästhesie der Extremitäten
- Verursacht durch eine autonome Neuropathie. Es besteht das Risiko für Verletzungen, Nekrosen und Sekundärinfektionen der Extremitäten.
- Neuropathien und Hautschäden können zum Verlust von Fingern und Zehen sowie zu Missbildungen führen.
- Immunvermittelte periphere Nervenschädigungen können noch lange nach einer wirksamen Antibiotikatherapie bestehen.
- Anästhetische Kornea
- Kann zu einer Erblindung führen.
Prognose
- Die Patienten sprechen auf die Behandlung im Allgemeinen gut an.
- Neurologische Ausfälle lassen sich häufig teilweise beheben.
- Hautveränderungen gehen in der Regel innerhalb des ersten Jahres nach Beendigung der Polychemotherapie zurück, auch wenn Hautläsionen bei einer multibazillären Erkrankung bis zu fünf Jahre lang sichtbar sein können.18
- Rezidive oder „Leprareaktionen“ können nach Beendigung der Behandlung auftreten.
- Rezidive
- Zwischen 0,01 und 0,14 % rezidivieren jährlich in den ersten 10 Jahren. Daher ist ein Follow-up notwendig.
- „Lepra-Reaktion“
- Während des ersten Jahres nach der Polychemotherapie können 5‒10 % der Patienten eine Typ-I-Reaktion erleben. Daher sind regelmäßige Kontrollen erforderlich.
- Rezidive
Verlaufskontrolle
- Im ersten Jahr:
- Regelmäßige Kontrollen, um eine evtl. allergische Typ-I-Reaktion aufzudecken.
- Danach:
- Es wird ein Follow-up über fünf bis zehn Jahre nach Beendigung der Behandlung empfohlen.1
Patienteninformationen
Patienteninformationen in Deximed
Illustrationen

Die Krankheit kann sich in Form von klar abgegrenzten, hypopigmentierten, trockenen, unbehaarten und gefühlslosen Läsionen mit asymmetrischer Verteilung darstellen.
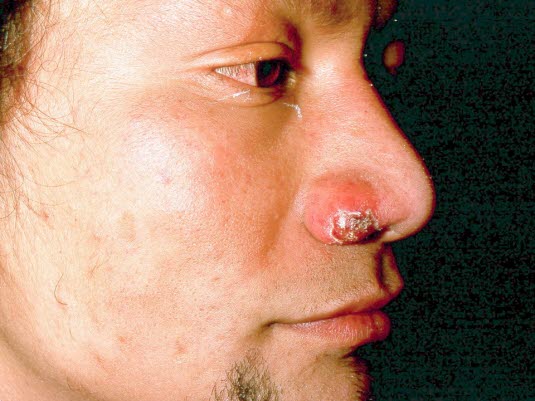
Die Inkubationszeit für Lepra kann bis zu 20 Jahre betragen. Sie beträgt aber durchschnittlich 4 Jahre. Die Hautläsionen variieren je nachdem, in welchem klinischen Stadium der Patient sich befindet. Die Krankheit ähnelt vielen dermatologischen und neurologischen Erkrankungen.
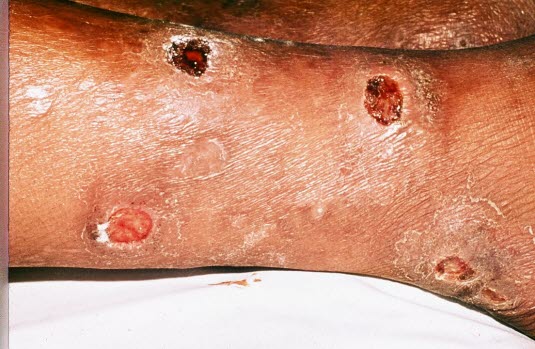
Unbehandelt kann Lepra fortschreiten und zu dauerhaften Hautschäden, Nervenschäden und Schäden an Gliedmaßen und Augen führen. Als Standardtherapie gelten verschiedene Kombinationsbehandlungen mit Antibiotika: Dapson, Rifampicin und Clofazimin.
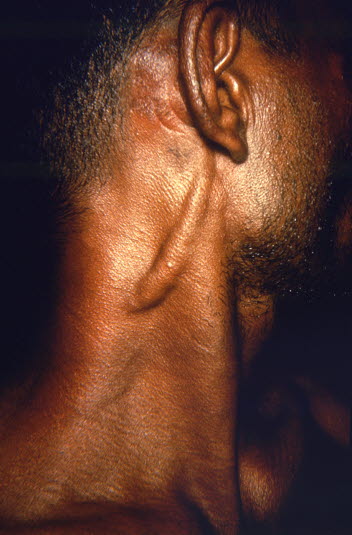
Durch Lepra werden oberflächliche Nerven häufig infolge der Schwellung prominent (Foto mit freundlicher Genehmigung von CDC).
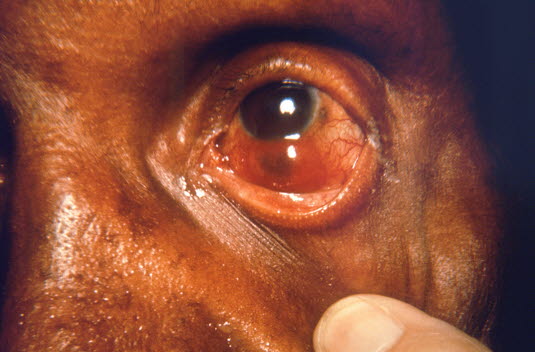
Ein Staphylom kann eine Komplikation von Lepra sein (Foto mit freundlicher Genehmigung von CDC).
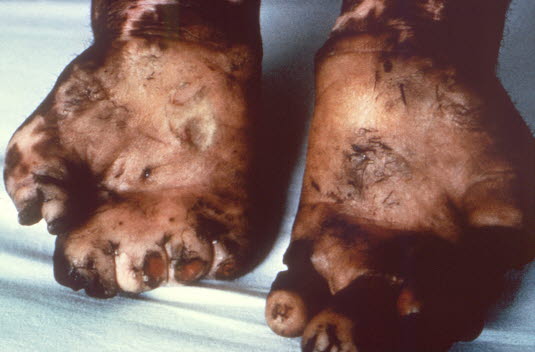
Bei Lepra sind die Extremitäten Schädigungen, Drucknekrosen und Sekundärinfektionen ausgesetzt. Die Neuropathie und Schädigung der Haut kann zu Missbildungen führen, z. B. Verlust von Fingern und Zehen (Foto mit freundlicher Genehmigung von CDC).
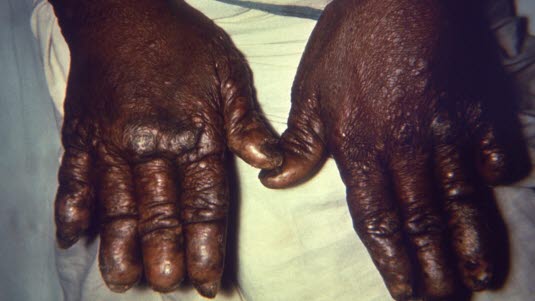
Lepra: weit fortgeschrittene, noduläre Variante der Krankheit (Foto mit freundlicher Genehmigung von CDC, PHIL).
Quellen
Leitlinien
- Gesellschaft für Neuropädiatrie. Hereditäre und erworbene Neuropathien im Kindes- und Jugendalter, Differentialdiagnose. AWMF-Leitlinie Nr. 022-027, Stand 2015. www.awmf.org
Literatur
- Boggild AK, Keystone JS, Kain KC. Leprosy: a primer for Canadian physicians. CMAJ 2004; 170: 71-8. PubMed
- Britton WJ, Lockwood DNJ. Leprosy. Lancet 2004; 363: 1209-19. PubMed
- Robert-Koch-Institut. Lepra. In: Steckbriefe seltener und importierter Infektionskrankheiten. Stand 2011. www.rki.de
- Robert-Koch-Institut. Lepra. In: Infektionsepidemiologisches Jahrbuch. 2014. www.rki.de
- Reinar LM, Forsetlund L, Bjørndal A, Lockwood D. Interventions for skin changes caused by nerve damage in leprosy. Cochrane Database of Systematic Reviews 2008; 3: www.cochrane.org
- Robert-Koch-Institut. Welt-Lepra-Tag 2016: Lepra – ein weiterhin spannendes und streitbares Thema. RKI, Epidemiologisches Bulletin 3/2016. www.rki.de
- Gesellschaft für Neuropädiatrie. Hereditäre und erworbene Neuropathien im Kindes- und Jugendalter, Differentialdiagnose. AWMF-Leitlinie Nr. 022-027. Stand 2015. www.awmf.org
- Truman RW, Singh P, Sharma R, et al. Probalbe zoonotic leprosy in the southern United States. N Engl J Med 2011; 364: 1626-33. New England Journal of Medicine
- Zhang FR, Huang W, Chen SM, et al. Genomewide association study of leprosy. N Engl J Med 2009; 361: 2609-18. New England Journal of Medicine
- Abulafia J, Vignale RA. Leprosy: pathogenesis updated. Int J Dermatol 1999;38:321-34. PubMed
- Noussitou FM, Sansaricq H, Walter J. Leprosy in children. Geneva, World Health Organization. 1976. apps.who.int
- Deutsche STI-Gesellschaft. Syphilis - mikrobiologisch-infektiologische Qualitätsstandards. AWMF-Leitlinie Nr. 059-003. Stand 2014. www.awmf.org
- BfArM: Fluorchinolone: Einschränkungen in der Anwendung aufgrund von möglicherweise dauerhaften und die Lebensqualität beeinträchtigenden Nebenwirkungen 16.11.18. www.bfarm.de
- Scollard DM, Adams LB, Gillis TP, et al. The continuing challenges of leprosy. Clin Microbiol Rev 2006; 19: 338-81. PubMed
- Efficacy of single dose multidrug therapy for the treatment of single-lesion paucibacillary leprosy. Single-lesion Multicentre Trial Group. Indian J Lepr 1997;69:121-9. PubMed
- Karonga Prevention Trial Group. Randomized controlled trial of single BCG, repeated BCG, or combined BCG and killed Mycobacterium leprae vaccine for prevention of leprosy and tuberculosis in Malawi. Lancet 1996;348:17-24. PubMed
- Ritsner M, Ponizovsky A. Psychological distress through immigration: The two-phase temporal pattern? Int J Soc Psychiatry 1999;45:125-39. PubMed
- Jacobson RR, Krahenbuhl JL. Leprosy. Lancet 1999; 353: 655-60. PubMed
- Deutsche Dermatologische Gesellschaft. Behandlung der Akne. AWMF-Leitlinie Nr. 013-017. Stand 2010. www.awmf.org
- World Health Organization. Global leprosy situation, 2009. Wkly Epidemiol Rec 2009; 84: 333-40. PubMed
Autoren
- Birgit Wengenmayer, Dr. med., Fachärztin für Allgemeinmedizin, Freiburg
- Terje Johannessen, professor i allmennmedisin, Trondheim
- Ingard Løge, spesialist allmennmedisin, redaktør NEL