Zusammenfassung
- Definition:Lebensbedrohliche bakterielle Weichteilinfektion mit extremen lokalen Schmerzen.
- Häufigkeit:Inzidenz etwa 2:100.000.
- Symptome:Akut einsetzende, außergewöhnlich starke Schmerzen. Im Verlauf systemische Entzündungszeichen mit Fieber, Schüttelfrost und AZ-Reduktion.
- Befunde:Initial häufig unauffälliger lokaler Befund, sichtbare Nekrosen und Bullae treten erst im Spätstadium auf.
- Diagnostik:Klinische Diagnose, bei Unsicherheit tiefe Probeinzision bis auf die Faszie.
- Therapie:Frühzeitige radikale chirurgische Sanierung und Breitspektrum-Antibiose.
Allgemeine Informationen
Definition
- Lebensbedrohliche bakterielle Weichteilinfektion mit extremen lokalen Schmerzen1
- Initial oft unspezifische Symptome ohne wegweisende kutane Veränderungen 1
- Eine schnelle Diagnose und notfallmäßige radikale chirurgische Therapie sowie adäquate Antibiotikatherapie sind notwendig.
- Eine verzögerte Diagnose erhöht die Mortalität.2
- Die Ausbreitung erfolgt rasch und kann mit bis zu 2,5 cm in der Stunde voranschreiten.3
- Bis zu 50 % der Betroffenen entwickeln einen septischen Schock und/oder ein respiratorisches Versagen.1
Häufigkeit
- Inzidenz der nekrotisierenden Fasziitis etwa 2:100.0001
- Auftreten in allen Altersgruppen, mittleres Alter 54 Jahre4
Klassifikation
- Anhand der Mikrobiologie in Typ 1 und Typ 25
- Typ 1: polymikrobiell
- Typ 2: monomikrobiell
- am häufigsten Streptokokken, gefolgt von MRSA2
- auch bei jungen, gesunden Patient*innen
- vor allem an den Extremitäten, Kopf und Hals1
Pathophysiologie
- Exogene oder endogene Infektionen durch pathogene Keime sind möglich.
- Exogen (von oberflächlichen Gewebeschichten in die Tiefe)2
- Durch Hautläsion gelangen Erreger ins Weichteilgewebe.
- häufig triviale Traumen wie Insektenstiche, Kratzwunden oder Hautabschürfungen6
- Freisetzung von Exotoxinen
- lokaler Gewebeschaden mit Schwellung und Erythem
- Aggregation von Leukozyten und Thrombozyten führt zu Okklusion der Kapillaren und Gefäßschäden.
- Bullae und Ekchymosen entwickeln sich.
- Abszedierung des Infekts in tiefere Gewebeschichten und zunehmende Nekrose
- Endogen (von tiefen Gewebeschichten nach oberflächlich)2
- Kleine banale Läsionen in tiefen Gewebeschichten rufen Reparaturmechanismus mit Einstrom von Leukozyten und weiteren Zellen hevor.
- Bei immunsupprimierten Patient*innen mit transienter Bakteriämie gelangen auch pathogene Erreger in die tiefen Gewebeschichten.
- Die Ausschüttung von Exotoxinen führt zu Nekrose und Gefäßschäden in den tiefen Gewebeschichten.
- Die Nekrose breitet sich in oberflächlichere Schichten aus, Bullae und Ekchymosen entwickeln sich erst spät.
Prädisponierende Faktoren
- Infektionen treten am häufigsten bei Patient*innen mit lokaler oder systemischer Immuninsuffizienz auf.1
- medikamentöse Immunsuppression
- Diabetes mellitus
- Alkoholabusus
- intravenöser Drogenmissbrauch
- hohes Alter
- Übergewicht
- Arteriosklerose
- Unterernährung
- Nierenversagen
- Etwa 1/4 der Betroffenen haben keinen Risikofaktor.7
- Bei etwa 40 % der Patient*innen lässt sich eine kutane Eintrittspforte ermitteln.1
ICPC-2
- A78 Infektiöse Erkrankung NNB, andere
- S76 Hautinfektion, andere
ICD-10
- M72.6 Nekrotisierende Fasziitis
Diagnostik
Diagnostische Kriterien
- Klinische Diagnose
- Einzig typisches Frühsymptom ist der extreme lokale Schmerz („Pain out of Proportion“)1
- verursacht durch Ischämie der Faszie
Differenzialdiagnosen
- Erysipel
- langsame Progression und geringere systemische Auswirkungen
- Phlegmone
- ausgeprägte Schwellung ohne Nekroseentwicklung, weniger schmerzhaft
- Tiefe Venenthrombose
- Schwellung ohne Nekroseentwicklung in der Haut, minimale allgemeine Auswirkung
- Kompartmentsyndrom
- ebenfalls starke Schmerzen, jedoch typischerweise nur nach schwerem Trauma
- Fournier-Gangrän
- Sonderform der nekrotisierenden Fasziitis im Genital- und Leistenbereich
- Andere Streptokokken-Infektionen
Anamnese
- Akut eintretende starke Schmerzen, können überall am Körper auftreten.8
- Infektionszeichen
- Im Laufe von 24 Stunden kommt es zu entzündlichen Veränderungen in der Haut: Rötung, Schmerzen, Schwellung und Temperaturanstieg.6
- Hautläsionen wie (Kratz)Wunden oder Insektenstiche
- Im fortgeschrittenen Stadium vermindert sich der Schmerz durch Neurolyse, und es besteht ein delirantes klinisches Bild der Exsikkose und des beginnenden Organversagen.1
Klinische Untersuchung
-
Suche nach möglicher kutaner Eintrittspforte
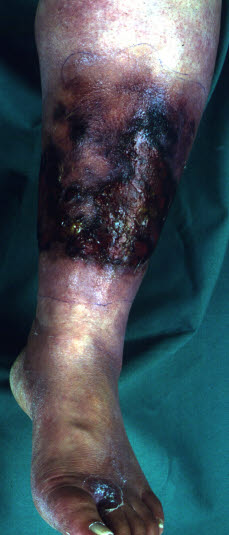 Nekrotisierende Weichteilinfektion
Nekrotisierende Weichteilinfektion - Metaanalyse von 1.463 Fällen zeigte folgende Symptomhäufigkeit:9
- Schwellung (81 %)
- Schmerz (79 %)
- Erythem (71 %)
- Überwärmung (44 %)
- Fieber (40 %)
- Bullae (26 %)
- Hautnekrosen (24 %)
- Hypotension (21 %)
- Krepitus (20 %).
- Im Spätstadium charakteristische livide, landkartenartige Hautnekrosen z. T. mit Blasenbildung, die blau-schwärzlich unterblutet sein können.1
- Markieren von Hautveränderungen mit Filzstift, um mögliche Progredienz zu beurteilen.
Ergänzende Untersuchungen
- Empfohlene Laboruntersuchungen
- Leukozytose (> 10,0) und CRP über 100 mg/l liegen bei fast allen Patient*innen vor.10
- Der Prozentsatz an unreifen Neutrophilen ist hoch, bis zu 40–50 %.11
- Kreatininkinase (CK)
- Liefert einen guten Hinweis darauf, ob die Muskulatur involviert ist.12
- Bei den Patient*innen kommt es häufig zu einer Senkung des Hämatokritwerts sowie zu Hyperglykämie, Hypoalbuminämie, Thrombozytopenie, Hypokalzämie und Azidose.6,13
Apparative Diagnostik
- Schnelle apparative Diagnostik, darf chirurgische Therapie nicht verzögern.1
- Sonografie
- echoarmer Saum als Ausdruck der Kolliquationsnekrose der Faszie1
- Bei V. a. nekrotisierende Fasziitis der Extremitäten Röntgen
- bei 25 % der Fälle Gas im Gewebe nachweisbar9
- CT nur bei stammnahen Lokalisationen
- operative Konsequenzen durch die Ausbreitung entlang der Beckenfaszien1
- Blutkultur
- Der Kulturbefund kann negativ sein, selbst wenn die Infektion systemische Symptome auslöst.10
Chirurgische Diagnostik
- In unklaren Fällen tiefe Probeinzision bis auf die Faszie1
Indikationen zur Einweisung
- Notfallmäßige Krankenhauseinweisung bei Verdacht auf die Erkrankung
Therapie
Therapieziele
- Das Leben der Patient*innen retten!
- Chirurgische und antibiotische Infektsanierung
- Gewebeschaden begrenzen.
- Evtl. Rekonstruktion der Gewebedefekte und/oder des Funktionsverlusts
Allgemeines zur Therapie
- Eine schnelle und radikale chirurgische Entfernung des nekrotischen Gewebes ist notwendig und von größter Wichtigkeit.8
- Fokussanierung innerhalb der ersten 6 bis max. 12 h nach Aufnahme mit signifikant besserer Prognose14
- Das erste radikale Débridement sollte daher in der primär aufnehmenden Klinik erfolgen.1
Operative Therapie
- Großzügige Indikation zur Exploration des Bereichs bei Verdacht auf eine nekrotisierende Infektion.
- Rasche und radikale chirurgische Entfernung des nekrotischen Gewebes
- Geplantes Redébridement nach etwa 24 h (bei klinischer Verschlechterung auch ggf. früher) trägt der Dynamik der nekrotisierenden Haut- und Weichgewebeinfektionen Rechnung und gibt Aufschluss über die Kontrolle der lokalen Ausbreitung der Infektion.1
- Ein regelmäßiges Débridement kann erforderlich sein, bis die Infektion unter Kontrolle ist.8
Medikamentöse Intensivbehandlung
- Allgemeine Intensivbehandlung
- Flüssigkeit, Ernährung, Schmerzlinderung, evtl. vasoaktive Behandlung
- In Verbindung mit dem Débridement kommt es häufig zu Blutungen und es können Bluttransfusionen erforderlich sein.15
- Bei den meisten Patient*innen liegt eine Hyperglykämie vor, die eine intravenöse Insulinbehandlung erforderlich macht.16
- Bei ausgewählten Patient*innen wird eine Stressulkusprophylaxe durchgeführt.
- Intravenös verabreichtes Immunglobulin kann eine gute Wirkung bei Infektionen mit Streptokokken der Gruppe A haben.17
- international kein Konsensus, weder Empfehlung noch Abraten2
- Evtl. Tetanusimpfung
Antibiotika
- Eine schnelle Antibiotikatherapie ist zwingend indiziert.18
- Eine kalkulierte Antibiotikatherapie sollte ein breites Erregerspektrum berücksichtigen. Die deutsche S2-Leitlinie empfiehlt:19
- Piperacillin/Tazobactam oder Carbapenem der Gruppe 1 oder 2 in Kombination mit Clindamycin oder Linezolid
- Linezolid bei V. a. MRSA
- alternativ Cephalosporin der Gruppe 3 in Kombination mit Metronidazol
- Dauer nach chirurgischer Sanierung 7–10 Tage
- nach Erregernachweis Anpassung der Therapie.
- Piperacillin/Tazobactam oder Carbapenem der Gruppe 1 oder 2 in Kombination mit Clindamycin oder Linezolid
Sekundärbehandlung
- Laut Cochrane Review kann die hyperbare Sauerstofftherapie aktuell weder empfohlen noch von ihr abgeraten werden.20
- Eine retrospektive Analyse von 45.000 Patient*innen in den USA im Zeitraum 1988–2009 zeigt eine Reduzierung der Mortalität bei einer Sekundärbehandlung mit hyperbaren Sauerstofftherapie (4,5 im Vgl. zu 9,4 %).21
- Die Dauer und die Kosten des Krankenhausaufenthalts waren bei der Gruppe höher, die eine hyperbare Sauerstofftherapie erhalten hatte.
Rehabilitation und Follow-up
- Nach der akuten Phase und der Behandlung der Infektion beginnt häufig eine lange Rehabilitationsphase mit Ergo- und Physiotherapie.
- In Fällen, in denen es zu einem großen Primärschaden gekommen ist, kann eine sekundäre Rekonstruktion zur Wiederherstellung der Funktion erforderlich sein.8
Verlauf, Komplikationen und Prognose
Verlauf
- Nekroseentwicklung in Verbindung mit einer rasch progredienten Infektion im subkutanen Gewebe (Phlegmone), Faszie (Fasziitis) und in Einzelfällen der Haut (Erysipel) und Muskulatur (Myositis)
Komplikationen
- Sepsis
- Nierenversagen
- Toxisches Schocksyndrom
- Schock
- Gewebeschäden
- Funktionsverlust
- Tod
Prognose
- Letalität 20–30 %1
- Eine kurze Zeitspanne nach Ausbruch der Krankheit bis zur stationären Aufnahme und von der Aufnahme bis zur Operation erhöht die Überlebenschancen.10,22
- 10–20 % der Patient*innen mit einer nekrotisierenden Fasziitis einer Extremität erfahren eine Amputation.1
- Prognoseverschlechternde Faktoren
Patienteninformation
Patienteninformationen in Deximed
Illustrationen
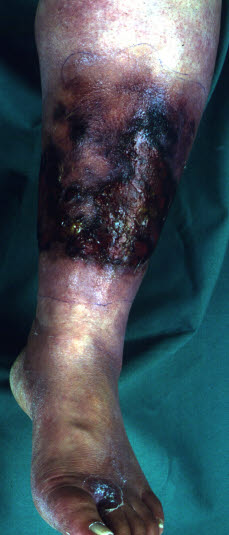
Nekroseentwicklung führt zu Hautverfärbungen, Krepitationen, Verlust der Sensibilität und fauligem Geruch.
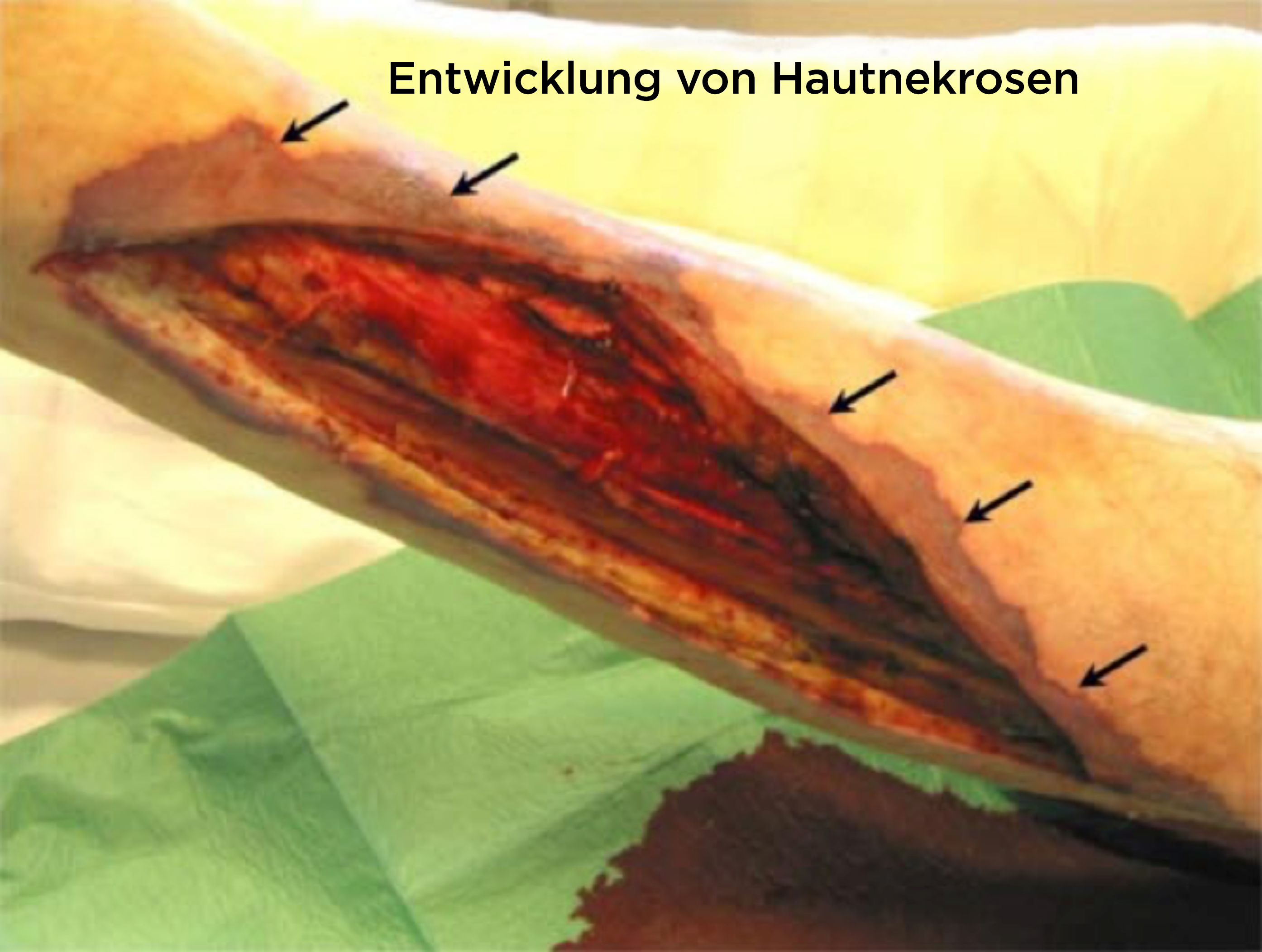
Progression der Nekrose in der Haut (Dermis), nachdem ein Weichteilareal am Bein aufgrund einer nekrotisierenden Fasziitis entfernt wurde.
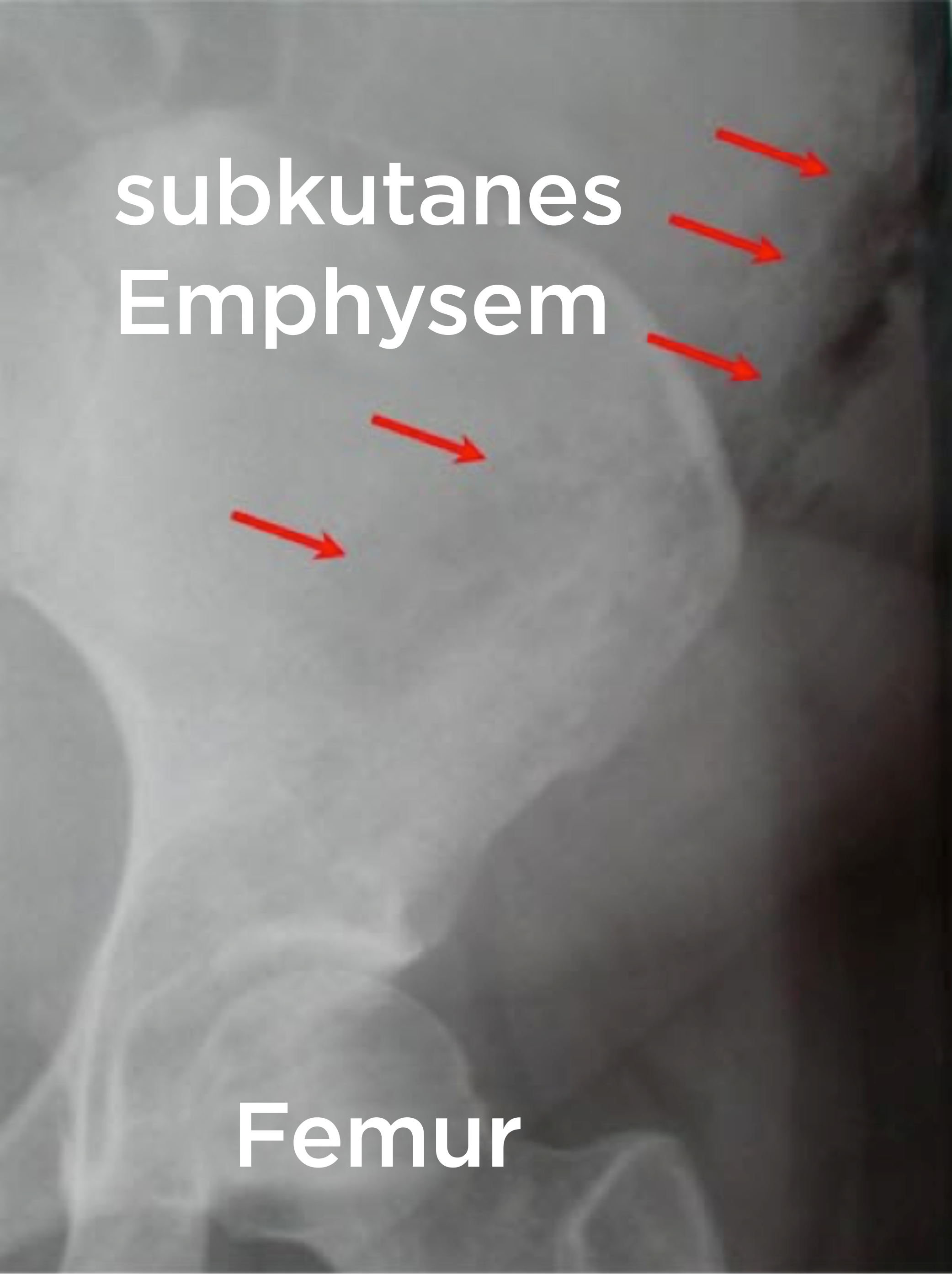
Subkutanes Emphysem bei nekrotisierender Fasziitis
Quellen
Leitlinie
- Paul-Ehrlich-Gesellschaft für Chemotherapie e. V. (PEG). Kalkulierte parenterale Initialtherapie bakterieller Erkrankungen bei Erwachsenen – Update 2018. AWMF-Leitlinie Nr. 082-006. S2k, Stand 2017. www.awmf.org
Literatur
- Eckmann C, Maier S. Nekrotisierende Fasziitis der Extremitäten und des Stamms. Chirurg 2020; 91: 301-6. link.springer.com
- Stevens DL, Bryant AE. Necrotizing Soft-Tissue Infections. NEJM 2017; 377: 2253-2265. www.ncbi.nlm.nih.gov
- Paty R, Smith A. Gangrene and Fournier's gangrene. Urol Clin North America 1992; 19: 149. pubmed.ncbi.nlm.nih.gov
- Cranendonk DR, van Vught LA, Wiewel MA, et al. Clinical Characteristics and Outcomes of Patients With Cellulitis Requiring Intensive Care. JAMA Dermatol 2017; 153(6): 578-82. www.ncbi.nlm.nih.gov
- Pasternack MS, Swartz MN. Cellulitis, necrotizing fasciitis, and subcutaneous tissue infections. Philadelphia: Elsevier, 2015.
- Singh G, Sinha SK, Adhikary S, Babu KS, Ray P, Khanna SK. Necrotising infections of soft tissues - a clinical profile. Eur J Surg 2002; 168: 366-71. PubMed
- Jung N, Eckmann C. Essentials in the management of necrotizing soft-tissue infections. Infection 2019; 47(4): 677-9. www.ncbi.nlm.nih.gov
- Hasham S, Matteucci P, Stanley PRW, Hart NB. Necrotising fasciitis. BMJ 2005; 330: 830-3. PubMed
- Goh T, Goh LG, Ang CH, et al. Early diagnosis of necrotizing fasciitis. Br J Surg 2014; 101(1): 119-25. www.ncbi.nlm.nih.gov
- Sjo OH, Ivarson LE, Sundhagen JO, Mikkelsen EM. Nekrotiserende fasciitt - en kirurgisk utfordring. Tidsskr Nor Lægeforen 1999; 119: 2660-3. PubMed
- Rea WJ, Wyrick WJ. Necrotizing fasciitis. Ann Surg 1970; 172: 957-65. PubMed
- Stevens DL, Tanner MH, Winship J. Reappearance of scarlet fever A among streptococci in the Rocky Mountain West: severe group A streptococcal infections associated with a toxic shock-like syndrom. N Engl J Med 1989; 321: 1-7. New England Journal of Medicine
- McHenry CR, Piotrowski JJ, Teprinic D, Malangoni MA. Determinants of mortality for necrotizing soft tissue infections. Ann Surg 1995; 221: 558-65. PubMed
- Hadeed GJ, Smith J, O'Keeffe T, et al. Early surgical intervention and its impact on patients presenting with necrotizing soft tissue infections: a single academic center experience.. J Emerg Trauma Shock 2016; 9(1): 22-27. www.ncbi.nlm.nih.gov
- Hackett SP, Stevens DL. Streptococcal toxic shock syndrome: Synthesis of tumour necrosis factor and interleukin-1 by monocytes stimulated with pyrogenic exotoxin A and streptolysin O. J Infect Dis 1992; 165: 879-85. PubMed
- Lin C, Yeh FL, Lin JT, Ma H, Hwang CH, Shen BH, Fang RH. Necrotizing Fasciitis of the Head and Neck: An Analysis of 47 Cases. Plast Reconstr Surg 2001; 107: 1684-93. PubMed
- Lamothe F, D'Amico P, Ghosn P, Tremblay C, Braidy J, Patenaude JV. Clinical usefulness of intravenous human immunoglobulins in invasive group A streptococcal infections: case report and review. Clin Infect Dis 1995; 21: 1469-70. PubMed
- Stevens DL, Bisno AL, Chambers HF, et al. Practice guidelines for the diagnosis and management of skin and soft tissue infections:2014 update by the infectious diseases society of America.. Clin Infect Dis 2014; 59(2): 59(2). www.ncbi.nlm.nih.gov
- Paul-Ehrlich-Gesellschaft für Chemotherapie e.V. (PEG). Kalkulierte parenterale Initialtherapie bakterieller Erkrankungen bei Erwachsenen - Update 2018. Stand 2017. AWMF-Leitlinie 082 - 006. www.awmf.org
- Levett D, Bennett MH, Millar J. Adjunctive hyperbaric oxygen for necrotizing fasciitis. Cochran Database Syst Rev 2015; 1: CD007937. pmid:25879088 PubMed
- Soh CR, Pietrobon R, Freiberger JJ, et al. Hyperbaric oxygen therapy in necrotising soft tissue infections: a study of patients in the United States Nationwide Inpatient Sample. Intensive Care Med 2012; 38: 1143-51. PubMed
- Chelsom J, Halstensen A. Infeksjoner med gruppe A-streptokokker i hud, bløtdeler og blod. Tidsskr Nor Lægeforen 2001; 121: 3310-4. PubMed
- Kao LS, Lew DF, Arab SN, et al. Local variations in the epidemiology, microbiology, and outcome of necrotizing soft-tissue infections: a multicenter study. Am J Surg 2011; 202(2): 139-45. www.ncbi.nlm.nih.gov
- Hadeed GJ, Smith J, O'Keeffe T, et al. Early surgical intervention and its impact on patients presenting with necrotizing soft tissue infections: A single academic center experience. J Emerg Trauma Shock 2016; 9(1): 22-27. www.ncbi.nlm.nih.gov
- Bandyopadhyay D, Jacobs JV, Panchabhai TS. What’s new in emergencies, trauma and shock? The tortuous path in the management of necrotizing fasciitis: Is early surgical intervention critical.. J Emerg Trauma Shock 2016; 9(1): 1-2. www.ncbi.nlm.nih.gov
Autor*innen
- Lino Witte, Dr. med., Arzt in Weiterbildung, Innere Medizin, Frankfurt
Frühere Autor*innen
- Kim Alexander Tønseth, Plastikkirurgisk avdeling, Rikshospitalet, Oslo
- Branislava Yli, Kvinneklinikken, Rikshospitalet, Oslo