Was ist das postthrombotische Syndrom?
Venen sind die Blutgefäße, die das Blut zum Herzen zurückführen. Das Blut wir durch die Zusammenziehen der Beinmuskelulatur, Sogwirkung vom Herzen und andere Mechanismen herzwärts gepumpt. Klappen in den Venen verhindern außerdem einen ungewollten Blutfluss gemäß der Schwerkraft zurück in die Füße. Als postthrombotisches Syndrom wird der Zustand bezeichnet, wenn infolge eines Blutgerinnsels (Thrombus) die Klappen einer Oberschenkel- oder Wadenvene zerstört wurden oder es zu einer Narbenbildung der tiefen Venen gekommen ist und ein ungehinderter Blutfluss nicht mehr möglich ist. Dabei handelt es sich also um eine Folgeerkrankung und Komplikation eines Blutgerinnsels in einem tiefliegenden Gefäß – einer tiefen Venenthrombose. Durch den behinderten Rückfluss kommt es zu einem erhöhten Veneninnendruck. Dies führt wiederum zu Waden- oder Oberschenkelveränderungen.
- Das Bein schwillt insbesondere im Waden- und Sprunggelenksbereich an.
- Die Haut verfärbt sich häufig blaugrau oder bräunlich.
- Oft kommt es zu einem Ausschlag oder zu Wunden der Haut und bei einigen Personen zu einem quälenden Juckreiz.
- Bei vielen Betroffenen treten Schmerzen unterschiedlicher Stärke oder ein Schweregefühl im Fuß auf.
Etwa die Hälfte der Personen mit tiefen Venenthrombosen entwickelt innerhalb von ein bis zwei Jahren ein postthrombotisches Syndrom.
Ursache
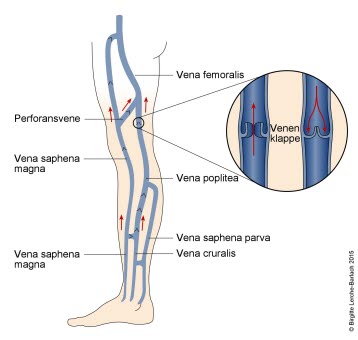
Venen sind Blutgefäße, die das Blut aus den Körpergeweben zum Herzen zurückführen. Gerinnt das Blut in einem solchen Blutgefäß, wird der Blutrückfluss gehemmt. Betroffene Körperteile können dann mit Blut gefüllt und angeschwollen sein.
Viele verschiedene Faktoren können zu Blutgerinnseln in den tiefgelegenen Venen führen. Als häufigste Ursache gilt die Immobilisierung – Bettruhe oder geringe Aktivität im Zuge von Erkrankungen oder Operationen. Bei einer Krebserkrankung besteht ein erhöhtes Risiko. Eine Östrogentherapie als auch Rauchen erhöhen ebenfalls die Gefahr. In vielen Fällen lässt sich jedoch keine sichere Erklärung für die Bildung von Blutgerinnseln finden.
Wird eine Vene verschlossen, erhöht sich der Druck in der Vene. In den Venen befinden sich Klappen, die wie ein Rückschlagventil funktionieren. Sie sorgen dafür, dass das Blut lediglich in eine Richtung durch das Blutgefäß strömt, nämlich in Herzrichtung. Erhöht sich der Druck in der Vene, können diese Klappen zerstört werden. Damit ist der Blutfluss weniger effektiv als vorher und das Blut staut sich. Dadurch kann Flüssigkeit aus dem Blutgefäß austreten und Schwellungen sowie Farbveränderungen der Haut provozieren.
Die Haut wird aufgrund der Schwellung spröde und es können sich offene Wunden bilden.
Therapie
Ziel der Behandlung ist es, die Flüssigkeitseinlagerung (Ödem) im Fuß/in der Wade zu unterbinden, einer Geschwürbildung vorzubeugen und eine optimale Blutzirkulation im Fuß sicherzustellen. Einen hohen Stellenwert hat die Prophylaxe einer Thrombose und eines posthrombotischen Syndroms.
Mehrere Maßnahmen können Sie selbst ergreifen:
- Das Tragen von Kompressionsstrümpfen während und nach einer Thrombosebehandlung kann postthrombotischen Beschwerden vorbeugen. Die Strümpfe sollten längere Zeit verwendet werden, auch über mehrere Jahre nach der akuten Behandlung. Auf jeden Fall sollten die Strümpfe so lange getragen werden, wie sich Schwellungen an den Füßen zeigen.
- Eine sorgfältige Hautpflege ist ebenfalls wichtig, um Geschwüren vorzubeugen. Auch der Wahl von bequemem Schuhwerk ist wichtig, damit sich keine Druckstellen und Wunden entwickeln.
- Tägliche Aktivität und Bewegung hält den Blutkreislauf in Schwung. Durch das Zusammenziehen der Beinmuskulatur wird Blut besser wieder zum Herzen zurücktransportiert. Daher kann dies den Grad der Flüssigkeitsansammlung und Beschwerden eindämmen.
- Vermeiden Sie langes Stehen, da sich hierbei das Blut in den Beinvenen staut.
- Lymphdrainage zum manuelle Rücktransport der Gewebsflüssigkeit.
Nur in seltenen Fällen ist eine chirurgische Behandlung angezeigt.
Prognose
Es ist davon auszugehen, dass die Beschwerden im Alter zunehmen. Dies gilt vor allem dann, wenn die Therapie vernachlässigt wird. Die Beschwerden können bei bestimmten Arbeitstätigkeiten Probleme bereiten. Sowohl harte körperliche Arbeit als auch über längere Zeit sitzende oder stehende Tätigkeiten können die Symptomatik verschlimmern.
Weiterführende Informationen
- Tiefe Venenthrombose
- Chronische Beingeschwüre
- Kompressionsstrümpfe
- Hautpflege
- Blutkreislauf
- Kompressions- und Geschwürversorgung
- Venöse Insuffizienz
- Postthrombotisches Syndrom – Informationen für ärztliches Personal
Autoren
- Dietrich August, Dr. med., Arzt, Freiburg im Breisgau
- Thomas Fühner, PD Dr. med., Facharzt für Innere Medizin und Pneumologie, Hannover
Link lists
Authors
Previous authors
Updates
Gallery
Snomed
References
Based on professional document Postthrombotisches Syndrom. References are shown below.
- Deutsche Gesellschaft für Angiologie – Gesellschaft für Gefäßmedizin. Diagnostik und Therapie der Venenthrombose und der Lungenembolie. AWMF-Leitlinie Nr. 065-002. S2k, Stand 2023. register.awmf.org
- Kahn S, Ginsberg J. Relationship between deep venous thrombosis and the postthrombotic syndrome. Arch Intern Med. 2004;164: 17-26. PubMed
- Kahn S, Partsch H, Vedantham S, Prandoni P, Kearon C. Definition of post-thrombotic syndrome of the leg for use in clinical investigations: a recommendation for standardization. J Thromb Haemost 2009;7:879–83. www.ncbi.nlm.nih.gov
- Mol G, van de Ree M, Klok F. One versus two years of elastic compression stockings for prevention of post-thrombotic syndrome (OCTAVIA study): randomised controlled trial. BMJ 2016; 353: i2691. doi:10.1136/bmj.i2691 DOI
- Galanaud J, Monreal M, Kahn S. Epidemiology of the post-thrombotic syndrome. Thromb Res 2018; 164: 100-109. pmid:28844444 PubMed
- Schulman S, Lindmarker P, Holmstrom M, et al. Post-thrombotic syndrome, recurrence, and death 10 years after the first episode of venous thromboembolism treated with warfarin for 6 weeks or 6 months. J Thromb Haemost 2006; 4: 734-742. doi:10.1111/j.1538-7836.2006.01795.x DOI
- Kahn S, Galanaud J, Vedantham S, et al. Guidance for the prevention and treatment of the post-thrombotic syndrome. J Thromb Thrombolysis 2016; 41: 144-153. doi:10.1007/s11239-015-1312-5 DOI
- Kahn S, Comerota A, Cushman M, et al. The postthrombotic syndrome: evidence-based prevention, diagnosis, and treatment strategies: a scientific statement from the American Heart Association. Circulation 2014; 130: 1636-1661. doi:10.1161/CIR.0000000000000130 DOI
- Schleimer K, Barbati ME, Gombert A, et al. The treatment of post-thrombotic syndrome—the role of endovascular recanalization in chronic iliac vein obstruction. Dtsch Arztebl Int 2016; 113: 863-870. doi:10.3238/arztebl.2016.0863 DOI
- Prandoni P, Frulla M, Sartor D, Concolato A, Girolami A. Vein abnormalities and the post-thrombotic syndrome. J Thromb Haemost 2005;3:401–2. www.ncbi.nlm.nih.gov
- Kieback A, Debus S. Postthrombotisches Syndrom - Risiken, Diagnostik und Prophylaxe. Allgemeinarzt-online 20.07.2015. Zugriff 08.09.2018. www.allgemeinarzt-online.de
- Kahn S. Measurement properties of the Villalta scale to define and classify the severity of the post-thrombotic syndrome. J Thromb Haemost 2009;7:884–8. www.ncbi.nlm.nih.gov
- Deutsche Gesellschaft für Gefäßchirurgie (DGG). Leitlinie zur Diagnostik und Therapie des postthrombotischen Syndroms (einschließlich Ulcus cruris). Stand 2008. link.springer.com
- Knupfer J, Stücker M, Reich-Schupke S. Differenzialdiagnosen von Ulzerationen an Bein und Fuß. Akt Dermatol 2018; 44: 164–179. doi:10.1055/a-0588-9036 DOI
- Kahn S. How I treat postthrombotic syndrome. Blood 2009; 114: 4624-4631. doi:10.1182/blood-2009-07-199174 DOI
- Hirsch T. Das postthrombotische Syndrom – Häufigkeit, Diagnosestellung, Probleme bei der Klassifikation. Phlebologie 2021; 50: 176–183. doi:10.1055/a-1427-0242 DOI
- Deutsche Gesellschaft für Phlebologie. Intermittierende pneumatische Kompression (IPK, AIK). AWMF-Leitline Nr. 037-007, Stand 2018. www.awmf.org
- Kolbach DN, Sandbrink MWC, Prins MH, Neumann MHAM. Compression therapy for treating stage I and II (Widmer) post-thrombotic syndrome. Cochrane Database of Systematic Reviews 2003, Issue 4. Art. No.: CD004177. DOI: 10.1002/14651858.CD004177. DOI
- Kearon C, Akl EA, Ornelas J. Antithrombotic Therapy for VTE Disease: CHEST Guideline and Expert Panel Report. Chest 2016 Feb; 149(2): 315-352. pmid:26867832 PubMed
- Kahn SR, Shapiro S, Wells PS, et al. Compression stockings to prevent post-thrombotic syndrome: a randomised placebo-controlled trial. The Lancet 2014; 383: 880-8. pmid:24315521 PubMed
- Jain A, Cifu A. Prevention, Diagnosis, and Treatment of Postthrombotic Syndrome. JAMA 2016; 315: 1048-1049. doi:10.1001/jama.2016.0225 DOI
- Musani MH, Matta F, Yaekoub AY, et al. Venous compression for prevention of postthrombotic syndrome: a meta-analysis. Am J Med. 2010;123:735-740. PubMed
- Prandoni P, Noventa F, Quintavalla R, et al. Thigh-length versus below-knee compression elastic stockings for prevention of the postthrombotic syndrome in patients with proximal-venous thrombosis: a randomized trial. Blood. 2012;119:1561-1565. PubMed
- Berntsen CF, Kristiansen A, Akl EA, et al. Compression Stockings for Preventing the Postthrombotic Syndrome in Patients with Deep Vein Thrombosis. Am J Med 2015; S0002-9343: 30030-9. doi:10.1016/j.amjmed.2015.11.031 DOI
- Deutsche Gesellschaft für Phlebologie. Medizinische Kompressionstherapie der Extremitäten mit Medizinischem Kompressionsstrumpf (MKS), Phlebologischem Kompressionsverband (PKV) und Medizinischen adaptiven Kompressionssystemen (MAK). AWMF-Leitlinie Nr. 037-005. Stand 2018. www.awmf.org
- Deutsche Gesellschaft für Phlebologie. Diagnostik und Therapie des Ulcus cruris venosum. AWMF-Leitlinie Nr. 037-009, Stand 2008. www.akademie-zwm.ch
- Deutsche Gesellschaft für Wundheilung und Wundbehandlung. Lokaltherapie chronischer Wunden bei Patienten mit den Risiken periphere arterielle Verschlusskrankheit, Diabetes mellitus, chronisch venöse Insuffizienz. AWMF-Leitlinie Nr. 091-001, Stand 2012. www.awmf.org
- Nayak L, Vedantham S. Multifaceted Management of the Postthrombotic Syndrome. Semin Intervent Radiol 2012; 29: 16-22. doi:10.1055/s-0032-1302447 DOI
- Vedantham S, Goldhaber S, Julian J, et al. Pharmacomechanical Catheter-Directed Thrombolysis for Deep-Vein Thrombosis. N Engl J Med 2017; 377: 2240-2252. doi:10.1056/NEJMoa1615066 DOI
- Prandoni P, Kahn S. Post-thrombotic syndrome: prevalence, prognosticationand need for progress. Br J Haematol 2009; 145: 286–295 . doi:10.1111/j.1365-2141.2009.07601.x DOI
- Kachroo S, Boyd D, Bookhart B, et al. Quality of life and economic costs associated with postthrombotic syndrome. Am J Health Syst Pharm 2012; Am J Health Syst Pharm: 567-572. doi:10.2146/ajhp110241 DOI