Zusammenfassung
- Definition:Chronische Hauterkrankung multifaktorieller Genese und erblicher Prädisposition, häufig assoziiert mit IgE-vermittelten Allergien und Erkrankungen wie Asthma und allergischer Rhinitis. Synonyme: atopische Dermatitis, Neurodermitis.
- Häufigkeit:Prävalenz bei Kindern < 15 Jahre 9,4 %. Bei Kindern damit häufigste chronische Erkrankung.
- Symptome:Altersabhängige Lokalisation des Ekzems. Typisch trockene Haut, Juckreiz und Ekzem im Gesicht, am Hals und am Oberkörper, an den Ellenbeugen und Kniekehlen. Je jünger die Kinder, desto häufiger sind Gesicht und Kopf betroffen.
- Befunde:Trockene Haut mit Erythem, bei akuten Ausbrüchen oft auch mit Papeln oder Vesikeln. Bei Säuglingen oft vesikulär und nässend („Milchschorf“) im Kopfbereich. Bei Kleinkindern trockener und mit Kratzspuren, meist in Beugefurchen.
- Diagnostik:Klinische Diagnose. Evtl. weiterführende allergische Diagnostik bei entsprechender Anamnese, z. B. bei Hinweisen auf Nahrungsmittelallergie.
- Therapie:Basistherapie mit sanfter Hautreinigung, Feuchtigkeitscremes und Vermeidung von Triggerfaktoren. Bei Bedarf lokal wirkende Kortikosteroide oder Calcineurininhibitoren, bei sehr schweren Verläufen immunmodulatorische systemische Medikamente (Stufentherapie).
- Prognose:Mehrzahl der Kinder bis zur Pubertät symptomfrei. Etwa 30 % der Betroffenen entwickeln auch im Erwachsenenalter intermittierend Ekzeme.
Allgemeine Informationen
Definition
- Synonyme: atopische Dermatitis, Neurodermitis
- Chronische oder chronisch-rezidivierende, nicht-kontagiöse Hauterkrankung, deren klassische Morphologie und Lokalisation altersabhängig unterschiedlich ausgeprägt ist, und die zumeist mit starkem Juckreiz einhergeht.1
Extrinsische Form
- Die Mehrzahl der Patient*innen weist IgE-vermittelte Sensibilisierungen gegen Aeroallergene und/oder Nahrungsmittelallergene auf, Assoziationen bekannt mit:
- Rhinokonjunktivitis allergica
- allergischem Asthma bronchiale
- klinisch relevanter Nahrungsmittelallergie.1
Intrinsische Form
- Klinisches Bild identisch ausgeprägt, jedoch kann keine entsprechende Sensibilisierung nachgewiesen werden (nicht-IgE-assoziierte Form).
- seltener als extrinsische Form
- im Verlauf Übergang in extrinsische Form möglich
Häufigkeit
- Häufigste chronische Krankheit bei Kindern und Jugendlichen4
- Prävalenz in Deutschland laut Neurodermitisreport 2021:5
- < 15 Jahre: 9,4 %
- 15–20 Jahre: 5,5 %
- > 20 Jahre: 3,3 %
- Im Alter bis 15 Jahre sind Jungen und Mädchen ähnlich häufig betroffen, ab dem 15. Lebensjahr sind mehr Frauen betroffen.
- Komorbiditäten
- Andere atopische Erkrankungen, wie z. B. Asthma bronchiale und allergische Rhinokonjunktivitis, treten gehäuft auf. 1
- z. B. Asthma bei 30 % der Kinder mit atopischer Dermatitis6
Ätiologie und Pathogenese
- Multifaktorielle Genese mit genetischer Prädisposition und zahlreichen auslösenden Faktoren1
Genetische Prädisposition
- Bei ca. 70 % der Betroffenen ist die Familienanamnese positiv.
- Kinder mit einem betroffenen Elternteil haben ein 2- bis 3-fach erhöhtes Risiko, ein atopisches Ekzem zu entwickeln.
- Leiden beide Eltern an atopischem Ekzem, ist Risiko bei Kind 3- bis 5-fach erhöht.6
Auslösende Faktoren
- Atopisches Ekzem erhielt Bezeichnung „atopisch“, weil Krankheit zum Formenkreis der IgE-mediierten Allergien und Erkrankungen wie Asthma und allergische Rhinitis gehört. Eine Rolle spielen können:
- Aero- und Nahrungsmittelallergene7
- mikrobielle Faktoren und Allergene8
- möglicherweise auch Reaktionen auf körpereigene Proteine.9
- Mögliche Trigger für Exazerbationen (geordnet von häufig nach selten):10
- kalte Witterung (und dadurch trockenere Haut)
- chlorhaltiges Wasser
- hohe Außentemperaturen (und dadurch Schweißbildung)
- bestimmte Nahrungsmittel.
Pathophysiologie
- Zu Beginn liegt im frühen Säuglingsalter vermutlich eine genetisch bedingte Störung der Barrierefunktion der Haut vor.11
- Hinzu kommt eine genetisch bedingte immunologische Dysbalance, die durch eine verstärkte TH2-Antwort charakterisiert ist und mit der Produktion inflammatorischer Zytokine, vor allem IL-4 und IL-13, einhergeht.12
- Eine Blockade der proinflammatorischen Interleukine ist ein Ansatzpunkt neuartiger, sehr wirksamer Therapien (Beispiel Dupilumab).13
Prädisponierende Faktoren
- Positive Familienanamnese
ICPC-2
- S87 Dermatitis/atopisches Ekzem
ICD-10
- L20 Atopisches (endogenes) Ekzem
Diagnostik
Diagnostische Kriterien
Internationale Konsenskriterien2
- Für die Diagnose müssen juckende Haut (oder Eltern, die von Jucken und Kratzen berichten) und ≥ 3 der folgenden Symptome vorliegen:
- Beteiligung von Hautfalten
- Gleichzeitig Asthma oder Heuschnupfen – oder atopische Erkrankung bei Geschwistern, wenn das Kind < 4 Jahre alt ist.
- allgemein trockene Haut während des vergangenen Jahres
- Beginn im Alter < 2 Jahre
- sichtbare Dermatitis in Hautfalten und Beugen, bei Säuglingen und Kleinkindern auch an Wangen oder Stirn und an Streckseiten der Extremitäten
Klinischer Schweregrad
- Verschiedene Indizes sind vorhanden; häufig verwendet wird SCORAD (SCORing Atopic Dermatitis).14
- Beurteilung von:
- Ausdehnung der Ekzeme
- Intensität der Hautveränderungen (Erythem bis hin zu Ödem oder Krusten)
- subjektiven Symptomen Pruritus und Schlaflosigkeit.
- Höchstpunktzahl 103 Punkte
- < 25 Punkte: leichte Form
- 25–60 Punkte: mittelschwere Form
- > 60 Punkte: schwere Form
Differenzialdiagnosen
- Kontaktekzem
- Seborrhoisches Ekzem
- Neurodermitis circumscripta (Lichen simplex chronicus)
- Ichthyosis
- Skabies
- Kutanes T-Zell-Lymphom (im Erwachsenenalter)
Anamnese
- Die Krankengeschichte beginnt bei 45 % der Betroffenen im Alter von 6 Monaten, bei 85 % vor einem Alter von 5 Jahren.15
- typische Symptome: Juckreiz, trockene Haut und Hautausschlag
- typischerweise im Gesicht, am Hals und Oberkörper, in Gelenkbeugen und Kniekehlen
- Atopische Eigen- und Familienanamnese1
- Atopische Dermatitis bei Verwandten?
- Weitere atopische Erkrankungen, wie Asthma oder Heuschnupfen?
- Bekannte Nahrungsmittelallergien?
- Bei Erwachsenen Berufsanamnese
- Feuchte Umgebungsbedingungen sind zu meiden.1
- wichtig auch hinsichtlich Berufsberatung bei betroffenen Jugendlichen
- Feuchte Umgebungsbedingungen sind zu meiden.1
- Bekannte Triggerfaktoren?1
- Umgebungsfaktoren
- Ernährung
- psychosomatische Faktoren, z. B. Stress
- Bisher durchgeführte Therapiemaßnahmen
Leitlinie: Psychosomatische Dermatologie (Psychodermatologie)16
- Anamnese und Diagnostik
- Psychosomatische Kofaktoren spielen eine bedeutende Rolle.
- In einer Metaanalyse konnte ein signifikanter Einfluss von Stress bei Exazerbation der Neurodermitis verdeutlicht werden.
- Auch Life Events und psychosoziale Probleme (Daily Hassles) können eine bestehende Neurodermitis auslösen.
- Der Nachweis der Kulturabhängigkeit wurde epidemiologisch geführt.
- Psychische Veränderungen der Neurodermitis-Patient*innen betreffen vor allem Angst, Depression und Neurotizismus.
- Die Krankheitsverarbeitung wird durch negative Compliance und Hilflosigkeit beeinflusst.
- Auffällige Mutter-Kind-Beziehungen bei allen Neurodermitis-Eltern konnten entgegen bisheriger Darstellung nicht aufrechterhalten werden.
- Juckreiz und Kratzen beeinflussen häufig Aufmerksamkeit und Konzentrationsfähigkeit.
- Neurodermitis-Patient*innen geben subjektiv höchste Einschränkung der Lebensqualität im Bereich von Hautkranken an.
- Bei ca. 20 % der Neurodermitis-Patient*innen wird eine Indikation zur Psychotherapie gesehen.
Reaktion auf Lebensmittel?
- Das atopische Ekzem ist bei 30–40 % der Kinder mit moderatem/schwerem Ekzem mit einer Nahrungsmittelallergie assoziiert, wobei die Pathogenese hier sowohl IgE- als auch zellvermittelt ist.17
- Häufigste Auslöser sind Hühnerei, Kuhmilch, Erdnüsse, Soja, andere Nüsse und Fisch.
- In der Regel kommt es im Laufe der Zeit zu Toleranzentwicklung.
- Bei bekannter Lebensmittelreaktion kann eine Diät zu deutlicher Verbesserung führen.
- Zur Diagnosestellung einer auslösenden Nahrungsmittelallergie ist eine sorgfältige Diagnostik, idealerweise inklusive oraler Provokation, notwendig. Die Sensibilisierung sollte alle 2 Jahre überprüft werden.18
- Siehe auch Abklärung von Lebensmittelallergien durch Spezialist*innen.
- Es ist auch bei schwächeren Formen des atopischen Ekzems möglich, dass Lebensmittel den Juckreiz eines bereits bestehenden Ekzems verschlimmern können.
- Dabei handelt es sich um Überempfindlichkeitsreaktion, selten um Allergie.
- Wie stark das Ekzem sich verändert und welche Menge des Lebensmittels von Bedeutung ist, ist individuell unterschiedlich. Normalerweise ist die Reizung durch Nahrungsmittel am stärksten, wenn das Ekzem in einer aktiven Phase ist.
- Beispiele für Lebensmittel sind Tomaten/Ketchup/Tomatenmark, Erdbeeren, Zitrusfrüchte und bestimmte Konservierungsmittel sowie Farbstoffe (E210–E219), die u. a. in Säften, Süßigkeiten, Konfitüre und alkoholfreien Getränke vorkommen.
Klinische Untersuchung
- Eine Untersuchung des gesamten Hautorgans, einschließlich deren exakte Dokumentation, ist erforderlich.1
- Allgemeine Merkmale: trockene Haut mit Erythem, bei akuten Ausbrüchen oft auch mit Papeln oder Vesikeln19
- Das Erscheinungsbild variiert je nach Alter und Ausprägungsgrad.1
- Säuglinge und Kleinstkinder (0–2 Jahre): Ekzeme im Bereich des Gesichtes, Capillitiums sowie streckseitig vorherrschend
- ältere Kinder: häufig Beugenekzeme
- Erwachsene: Beugenekzeme und in Abhängigkeit von hautbelastenden Tätigkeiten auch Handekzeme oder sog. Prurigoform mit stark juckenden Knötchen und Knoten
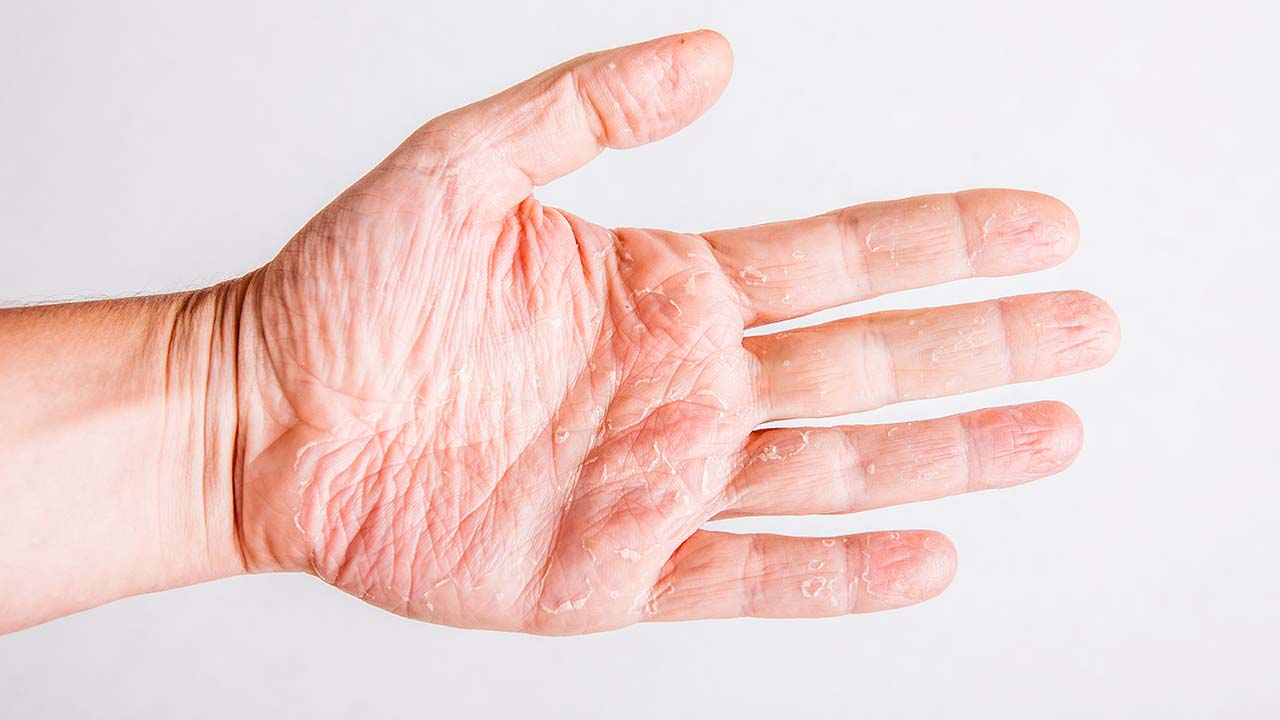 Atopisches Ekzem der Handfläche
Atopisches Ekzem der Handfläche - Alle Altersgruppen: Minimalvarianten der Neurodermitis können sich manifestieren als Cheilitis, Perlèche, Ohrläppchenrhagaden, Mamillenekzem, Pulpitis sicca an Händen und Füßen (schuppende Rötung und Einrisse im Bereich der Finger- und/oder Zehenkuppen).
- Allgemeine Atopie-Zeichen, z. B.:
- weißer Dermografismus
- Dennie-Morgan-Zeichen (doppelte Unterlidfalte)
- Hertoghe-Zeichen (Ausdünnung der lateralen Augenbraue).
Säuglinge
- Das Ekzem ist in der Regel vesikulär und nässend an Wange und Kopfhaut („Milchschorf“ aus klebrigen, gelblichen Schuppen), evtl. auch an den Streckseiten der Gliedmaßen.
- Kann auch in der Windelgegend auftreten (DD seborrhoisches Ekzem).
Kleinkind
- Ekzem trockener als bei Säuglingen, exkoriiert und oft superinfiziert
- Das Ekzem tritt symmetrisch am Körper auf, am deutlichsten an Beugeseite der Handgelenke, an Ellbogen, Kniekehlen und Knöcheln und rund um Hals herum.
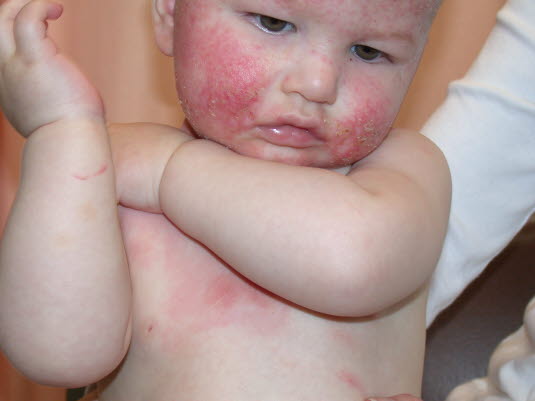 Atopisches Ekzem bei Kindern
Atopisches Ekzem bei Kindern - Befallene Regionen können hyper- oder hypopigmentiert sein.
- Bei chronischer atopischer Dermatitis ist die Haut verdickt und lichenifiziert.
Erwachsene
- Allgemein trockene und juckende, oft lichenifizierte Haut
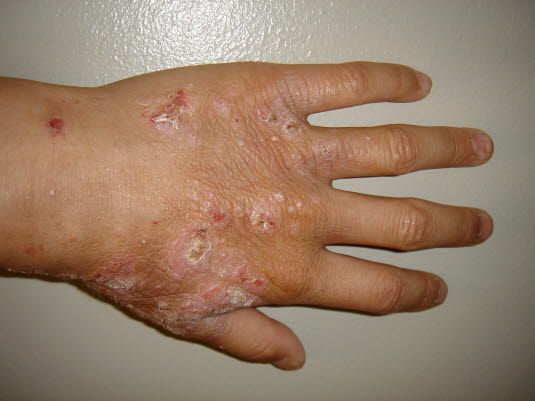 Atopisches Ekzem bei Erwachsenen
Atopisches Ekzem bei Erwachsenen - Symmetrische, ekzematische Veränderungen am Körper, an Gelenkbeugen der Gliedmaßen und im Gesicht, besonders um Augen herum
- Tendenz zu eher allgemeiner Ausbreitung
Infektion
- Bei Infektion rötet/entzündet sich das Ekzem heftiger, und der Juckreiz nimmt zu.
- Die Infektion führt auch zu stärkerem Nässen sowie gelben Krusten und Pusteln (Impetiginisierung).
- Staphylococcus aureus ist der häufigste Erreger, weniger häufig werden beta-hämolysierende Streptokokken der Gruppe A festgestellt.
- Staphylokokken können die Haut besiedeln und u. a. T-Zellen aktivieren, wodurch sich Entzündung verstärkt.
Untersuchungen in der Hausarztpraxis
- Probebiopsie zur dermatohistopathologischen Untersuchung im Einzelfall zur differenzialdiagnostischen Abgrenzung indiziert1
- Auch auf die bei Neurodermitis typischen Komorbiditäten (Nahrungsmittelallergie, Asthma, Rhinitis allergica) achten und ggf. Zusammenarbeit mit Spezialist*innen der jeweiligen Disziplinen suchen.1
Diagnostik bei Spezialist*innen
Allergiediagnostik
- Häufig lassen sich Sensibilisierungen gegenüber Umweltallergenen (wie z. B. Pollen, Tierhaare, Hausstaubmilben, Pilze und Nahrungsmittel) nachweisen.1
- Pricktest und Blutuntersuchungen (RAST; Nachweis spezifischer IgE-Antikörper)
- Klinische Relevanz der Sensibilisierungen muss im Einzelfall mittels Karenz und/oder Provokationstestungen individuell ermittelt werden.1
- Sensibilisierung allein rechtfertigt häufig keine Karenz oder therapeutischen Maßnahmen!
- Etwa Hälfte der Kinder mit atopischer Dermatitis ohne nachweisbare IgE-vermittelte Reaktion auf Allergene15
Abklärung von Lebensmittelallergien
- Standard sollten placebokontrollierte doppelblinde orale Provokationstests mit verdächtigen Nahrungsmitteln sein.18
- Erfordern ärztliche Aufsicht und Notfallbereitschaft sowie Nachbeobachtung für 48 Stunden.
- Sollen regelmäßig wiederholt werden, um eine anhaltende Sensibilisierung zu beweisen und zu verhindern, dass Lebensmittel dauerhaft unnötigerweise gemieden werden.
- 30–40 % der Kinder mit mittelschweren bis schweren atopischen Ekzemen können von Nahrungsmittelallergien betroffen sein.17
- Auslöser: Nahrungsmittelallergie bei Kindern hauptsächlich durch Eier, Kuhmilch und Erdnüsse sowie Weizen, Soja und Fisch verursacht
- Die „World Allergy Organisation“ sieht besonders Kuhmilch als problematisch an: Bei atopischer Dermatitis zeigten fast 30 % aller Kinder und 40–50 % der Kinder < 1 Jahr Kuhmilchallergie, die durch Eliminationsdiät oder oralen Provokationstest diagnostiziert wurde.20
- Andere Quellen sprechen vor allem von Sensibilisierung gegenüber Hühnerei.1
- In jedem Fall muss zwischen Sensibilisierung und klinisch relevanter Allergie unterschieden werden.
- Bei Eiern, Milch und Soja oft Toleranzentwicklung, während Überempfindlichkeit gegen Erdnüsse/Nüsse, Schalentiere und Fisch in vielen Fällen dauerhaft bleibt.
Indikationen zur Überweisung
- Zur Allergiediagnostik (ggf. auch stationäre Diagnostik bei Provokationstestung mit Allergenen), insbesondere bei anamnestischen Hinweisen und therapierefraktären Verläufen
- Bei ausgeprägtem Krankheitsbild oder therapierefraktärem Verlauf Überweisung an dermatologische oder pädiatrische Praxis
Checkliste zur Überweisung
Ekzeme bei Kindern
- Zweck der Überweisung
- Diagnostik? Allergieuntersuchung? Therapieversagen? Sonstiges?
- Anamnese
- Wann wurde die Diagnose gestellt? Von wem? Auf welcher Grundlage?
- Verlauf und Entwicklung? Anhaltende Beschwerden?
- Leichtes, mittelschweres oder schweres Ekzem? Juckreiz? Ausbreitung? Sekundärinfektion? Schlafstörungen oder Ernährungsprobleme?
- Andere relevante Erkrankungen, z. B. allergische Erkrankungen?
- Aktuelle Medikation für Ekzeme? Therapeutische Erfahrungen?
- Folgen: Wachstums- und Entwicklungshemmung?
- Klinische Untersuchung
- Allgemeinzustand? Hautzustand?
- Gewicht und Körpergröße
- Ergänzende Untersuchungen
- Sind nicht erforderlich.
Allergie
- Zweck der Überweisung
- Diagnostik? Behandlung? Hyposensibilisierung?
- Anamnese
- Beginn und Dauer? Häufigkeit der Anfälle? Chronisch?
- Symptombild? Dauer der einzelnen Anfälle? Auslösende Faktoren? Andere Allergiebeschwerden?
- Welche Behandlung wurde bereits versucht? Wirkung der Behandlung? Eliminationsbehandlung?
- Andere relevante Krankheiten?
- Folgen: Wachstums- und Entwicklungshemmung? Ernährungsschwierigkeiten?
- Bekannte atopische Erkrankungen in Familie?
- Klinische Untersuchung
- Allgemeinzustand? Allgemeiner klinischer Status?
- Gewicht und Körpergröße
- Ergänzende Untersuchungen
- evtl. Labor mit Eosinophilen und Ig-E
Therapie
Therapieziele
- Symptome lindern.
- Dauerhafte Remission erreichen.
- Komplikationen verhindern.
Allgemeines zur Therapie
- Je nach Hautzustand werden 4 Therapiestufen empfohlen (äußerliche Therapieverfahren und/oder Systemtherapien).1
- Siehe Algorithmus Stufentherapie der atopischen Dermatitis.
- Basistherapie für alle Patient*innen
- Kann abhängig von der Ausprägung der Ekzeme und Symptomatik durch topische und systemische Medikamente ergänzt werden.
Basistherapie
- Basistherapie zur Stabilisierung der Hautbarriere hat besondere Bedeutung in Behandlung der Neurodermitis.
- Störung der Hautbarriere (genetisch bedingt, durch Entzündung verschlechtert und durch Superinfektionen weiter geschädigt) ist ein wesentlicher Aspekt der Erkrankung und kann zu weiteren Sensibilisierungen gegenüber Allergenen beitragen.1
Prinzipien der Basistherapie
- Empfehlungen gemäß der Deutschen Dermatologischen Gesellschaft1
- Die Anwendung einer dem Hautzustand angepassten Basistherapie wird auch bei fehlenden Zeichen der Entzündung empfohlen.
- Angemessene Hautreinigung einschließlich Bäder
- Anwendung von Basistherapeutika, die keine häufigen Kontaktallergene enthalten.
- Zur Basistherapie kann ein Zusatz von Harnstoff und Glyzerin empfohlen werden.
- Harnstoff wird jedoch nicht bei Säuglingen empfohlen.
- Bei entzündeter Haut bzw. bei Kleinkindern wird aufgrund von möglicher Irritation eine vorherige Prüfung der Verträglichkeit empfohlen.
Empfehlungen für Patient*innen
Patientenschulung
- Schulung der Patient*innen und ihrer Familien über Basishautpflege und Vermeidung auslösender Faktoren, um optimale Kontrolle der Krankheit zu gewährleisten.22
- altersgerechte Schulungen von der Arbeitsgemeinschaft Neurodermitisschulung e. V. (AGNES) entwickelt (Homepage mit Schulungszentren)
Meidung von Provokationsfaktoren
- Provokationsfaktoren sind individuell für Verschlechterungen des Hautbildes verantwortlich und sollten, wenn möglich, vermieden werden.1
- Irritation der Haut u. a. durch bestimmte Textilien (z. B. Wolle), Schwitzen, falsche Hautreinigung, bestimmte berufliche Tätigkeiten (feuchtes Milieu, stark verschmutzende Tätigkeiten) und Tabakrauch
- Bei chronischer Neurodermitis kann Tragen von antimikrobiell wirkender Wäsche (z. B. silbernitrathaltige Wäsche) erwogen werden.
- IgE-vermittelte Allergien auf Hausstaubmilben, Tierepithelien, Pollen, Nahrungsmittel (bei Kindern vor allem Milch, Ei, Soja, Weizen, Haselnuss, Erdnuss und Fisch; bei Erwachsenen u. a. pollenassoziierte Nahrungsmittelallergene wie Obst und Gemüse, Nüsse)
- mikrobielle Faktoren
- klimatische Faktoren wie extreme Kälte und/oder Trockenheit, hohe Luftfeuchtigkeit
- psychischer Stress bzw. emotionale Faktoren
- hormonelle Faktoren (Schwangerschaft, Menstruation)
- Irritation der Haut u. a. durch bestimmte Textilien (z. B. Wolle), Schwitzen, falsche Hautreinigung, bestimmte berufliche Tätigkeiten (feuchtes Milieu, stark verschmutzende Tätigkeiten) und Tabakrauch
Hautpflege
- Siehe auch Prinzipien der Basistherapie.
- Eine kontinuierliche lokale Behandlung mit feuchtigkeitserhaltenden Mitteln wirkt symptomlindernd.23
- verbesserte Hydratisierung (Bindung von Wasser in Haut) durch ureahaltige Produkte; bei kleineren Kindern oder entzündeter Haut alternativ Glyzerin- oder Dexpanthenol-haltige Externa14
- Die Wirksamkeit einer medikamentösen Lokalbehandlung hinsichtlich der Reduktion des Schweregrades und der Exazerbationen des atopischen Ekzems wird bei zusätzlicher Anwendung einer Feuchtigkeitscreme verbessert.24
Hautreinigung
- Die Haut sollte gründlich, aber sanft gereinigt werden, wofür sich pH-neutrale Syndets, Duschöle oder Ölbäder anbieten.14
- Ölbäder
- Ziel
- Hautreinigung ohne Barrierefunktion der Haut weiter zu stören.
- Durchführung
- Generell wenig Seife benutzen und eher seltener duschen.
- Vom Ekzem befallene Hautpartien gar nicht einseifen.
- Dusche mit geringer Menge Badeöl abschließen, die über den Körper verteilt wird.
- Die Wirksamkeit von regelmäßigen Ölbädern ist jedoch nicht eindeutig gesichert.25
- Wichtig: Nachfettung der noch feuchten Haut nach der Reinigung14
Identifizierung einer möglichen Nahrungsmittelallergie
- Bei Kindern mit refraktärer atopischer Dermatitis kann eine Testung bzw. ein Auslassversuch indiziert sein.
- Ei- und Milch-Allergien vorherrschend
Medikamentöse Therapie (topisch)
Topische Steroide
- Niedrig potente topische Steroide sind Mittel der Wahl in Stufe 2 (leichte Ekzeme) der Stufentherapie, höher potente in Stufe 3 (moderate Ekzeme).1
- bei Unverträglichkeit/Nichtwirksamkeit und an besonderen Lokalisationen (z. B. Gesicht, intertriginöse Hautareale, Genitalbereich, Capillitium bei Säuglingen) alternativ topische Calcineurininhibitoren
Nachfolgend Empfehlungen zur topischen Steroidtherapie gemäß der Deutschen Dermatologischen Gesellschaft1
- Anwendung
- Behandlung mit topischen Glukokortikosteroiden in der Regel 1 x tgl. empfohlen, in Ausnahmefällen 2 x tgl.; Behandlung bis zur Abheilung der einzelnen Läsionen empfohlen
- Im Anschluss an die Akuttherapie wird eine proaktive mehrmonatige (in der Regel zunächst dreimonatige) intermittierende Nachbehandlung 1–2 x pro Woche an zuvor erkrankten Arealen empfohlen.
- Eine zeitlich begrenzte Intervalltherapie mit geeigneten topischen Glukokortikosteroiden (z. B. Fluticasonpropionat, Methylprednisolonaceponat) wird über die Phase der Abheilung hinaus empfohlen.
- Dauerhafte tägliche Behandlung wird nicht empfohlen.
- Auswahl der Präparate
- Topische Glukokortikosteroide müssen hinsichtlich ihrer Wirkstärke gemäß lokalem Schweregrad, Lokalisation und Patientenalter eingesetzt werden.
- Insbesondere Säuglinge und Kleinkinder sind anfälliger in Bezug auf unerwünschte Wirkungen. Längere Anwendung potenterer Glukokortikosteroide (Klasse III) bei Säuglingen und Kleinkindern sind in der Regel nicht empfohlen.
- Längerfristige Anwendung von Glukokortikosteroiden Klasse IV (Ausnahme: Hände, Füße) wird in allen Altersstufen nicht empfohlen.
- Wirkstärkeklassifikation mit Beispielen
- Klasse I (schwach wirksam)
- Hydrocortison mit 0,33–1 % Konzentration
- Dexamethason mit 0,03–0,05 % Konzentration
- Klasse II (mittelstark wirksam)
- Dexamethason mit 0,08 % Konzentration
- Methylprednisolonaceponat mit 0,1 % Konzentration
- Klasse III (stark wirksam)
- Fluticasonpropionat mit 0,005–0,05 % Konzentration
- Klasse IV (sehr stark wirksam)
- Clobetasolpropionat mit 0,05 % Konzentration
- Klasse I (schwach wirksam)
- Problembereiche
- Problembereiche für die Behandlung mit topischen Glukokortikosteroiden sind Gesicht, Hals, intertriginöse Areale und Skrotum, bei Säuglingen und Kleinkindern aufgrund der erhöhten Resorption auch Capillitium. Erhöhte Resorptionsgefahr unter okklusiven Verhältnissen (z. B. Windelbereich).
- Topische Glukokortikosteroide in diesen Arealen nicht länger als auf wenige Tage befristet einsetzen.
- Alternativ topische Calcineurininhibitoren in Erwägung ziehen.
- Problembereiche für die Behandlung mit topischen Glukokortikosteroiden sind Gesicht, Hals, intertriginöse Areale und Skrotum, bei Säuglingen und Kleinkindern aufgrund der erhöhten Resorption auch Capillitium. Erhöhte Resorptionsgefahr unter okklusiven Verhältnissen (z. B. Windelbereich).
- Fehlendes Ansprechen
- Steigerung der Wirkstärke bei unzureichender Wirkung empfohlen
- individuelle Abklärung bei fehlendem Ansprechen der Neurodermitis auf topische Glukokortikosteroide empfohlen (verminderte Adhärenz, z. B. bei „Kortisonangst", ungeeignetes Vehikel, Allergie gegen Glukokortikosteroide, fortbestehende Triggerung der Neurodermitis durch Schubfaktoren)
- Unerwünschte Nebenwirkungen
- Atrophie und Teleangiektasien
- Hautinfektionen
- periorale Dermatitis oder steroidinduzierte Rosazea
- Striae distensae
- Kontaktallergie gegen Glukokortikosteroide
- Wachstumshemmung bei Kindern (sehr selten bei topischer Anwendung)
Topische Calcineurininhibitoren (TCI)
- Symptomatische, entzündungshemmende, juckreizstillende Therapie mit gutem Effekt26
- Einsatz ab Stufe 2 der Stufentherapie als Alternative zu topischen Glukokortikoiden
- Für die Akutbehandlung werden meist topische Steroide vorgezogen, weil TCI Brennen verursachen und akute Ekzeme vorübergehend verschlechtern können.14
- Nach initialer Befundbesserung vielfach Umstellung auf TCI sinnvoll, da sie keine Hautatrophie verursachen und somit besonderen Stellenwert an Lokalisationen mit besonders empfindlicher Haut wie Gesicht oder Intertrigoarealen haben.14
Nachfolgend Empfehlungen gemäß der Deutschen Dermatologischen Gesellschaft1
- Indikationen
- Topische Calcineurininhibitoren vor allem empfohlen, wenn topische Glukokortikosteroide nicht einsetzbar sind oder über Behandlungsdauer zu lokalen, irreversiblen, unerwünschten Wirkungen führen können.
- Aufgrund des Profils unerwünschter Arzneimittelwirkungen von Glukokortikosteroiden können Calcineurininhibitoren in „Problemarealen" (z. B. Gesicht, intertriginöse Hautareale, Genitalbereich, Capillitium bei Säuglingen) als First-Line-Therapie empfohlen werden.
- Einsatz erst ab 3. Lebensjahr, Einsatz von 0,1-prozentigem Tacrolimus erst ab 17. Lebensjahr
- Einsatz bei Säuglingen und Kleinkindern, insbesondere mit schweren, chronischen Gesichts-/Wangenekzemen, kann im Einzelfall nach ausführlicher Aufklärung der Eltern empfohlen werden.
- Wirkmechanismus
- reversible Hemmung intrazellulärer calcineurinabhängiger Signalwege von hautinfiltrierenden T-Lymphozyten
- Präparate
- Pimecrolimus
- Tacrolimus
- Tacrolimus meist wirksamer als Pimecrolimus27
- Anwendung
- abhängig vom Alter der Patient*innen
- Beispiel Tacrolimus28
- Erwachsene: 0,1 % Salbe 2 x tgl. bis zur Abheilung
- Kinder ab 2 Jahren: 0,03 % Salbe 2 x tgl. bis zu 3 Wochen, dann Reduktion auf 1 x tgl. bis zur Abheilung
- Im Anschluss an die Akuttherapie kann eine proaktive mehrmonatige (in der Regel zunächst 3-monatige) intermittierende Nachbehandlung 2 x pro Woche an zuvor erkrankten Arealen empfohlen werden.
- Unerwünschte Nebenwirkungen
- Weitere Maßnahmen
- beim Auftreten kutaner viraler Infektionen im Behandlungsareal in diesem Bereich Therapiepause
- wirksamer Sonnenschutz
- Kombination mit UV-Therapie nicht empfohlen
Antiseptische und antimikrobielle Behandlung
Empfehlungen gemäß Deutscher Dermatologischer Gesellschaft1
- Bei Nichtansprechen auf topische Glukokortikosteroide/Calcineurininhibitoren und/oder evidenter Superinfektion kann der Einsatz einer zusätzlichen antimikrobiellen Therapie (topisch antiseptisch) bei chronisch rezidivierenden bzw. chronischen Ekzemen erwogen werden.
- Beispiel für topisches Antiseptikum: Octenidin29
- Längerfristige Anwendung von topischen Antibiotika (inkl. Fusidinsäure) wegen der Gefahr der Resistenzbildungen und bei einigen topischen Antibiotika auch wegen Sensibilisierungsgefahr nicht empfohlen
- Die topische Anwendung von Mupirocin kann möglicherweise die Haut bei Neurodermitis verbessern und auch bakterielle Kolonisierung reduzieren. Jedoch gibt es Bedenken, dass bei einer Anwendung von Mupirocin resistente Stämme gezüchtet werden könnten.1
- Laut Übersichtsarbeit im Deutschen Ärzteblatt werden topische Antibiotika als eher problematisch angesehen. Alternativ sollten eher Bleichebäder (warmes Wasser mit etwas flüssiger Bleiche) eingesetzt werden.21
- Bei klinischem Bild der Head-Neck-Shoulder-Dermatitis kann eine antimykotische Therapie erwogen werden.
- Head-Neck-Shoulder-Dermatitis: Ekzemreaktionen an Kopf, Nacken und Schultern, bei denen oftmals Malassezia species ursächlich sind.29
Antihistaminika
- Einsatz von topischen H1- und H2-Rezeptorantagonisten nicht empfohlen1
Antipruriginosa
- Antipruriginosa und andere antientzündlichen Externa, die trotz fehlender Studienevidenz aufgrund von klinischer Erfahrung in Einzelfällen angewendet werden können:1
- Polidocanol
- Gerbstoffe
- Zink
- Schieferöl (Bituminosulfonate)
- steinkohleteerhaltige Präparate ausnahmsweise (z. B. bei chronisch lichenifizierten Ekzemen bei Erwachsenen).
Medikamentöse Therapie (systemisch)
- Zur Indikationsstellung einer systemischen Therapie müssen folgende Voraussetzungen erfüllt sein:30
- Alter ≥ 18 Jahre (Ausnahmen abhängig von Präparat möglich)
- relevanter objektiver Schweregrad (z. B. SCORAD > 40)
- relevante subjektive Belastung (z. B. Pruritus > 6 auf VAS von 0–10)
- fehlendes Therapieansprechen auf Lokal- oder Phototherapie bzw. keine Aussicht auf Erfolg allein mit lokalen Maßnahmen.
- In Stufe 4 der Stufentherapie als systemische immunmodulierende Therapie zusammen mit erforderlichen Maßnahmen der vorherigen Stufen empfohlen1
Orale Glukokortikoide
Leitlinie: Systemtherapie bei Neurodermitis30
- Kurzzeittherapie mit oralen Glukokortikosteroiden (d. h. wenige Wochen, Dosis ≤ 0,5 mg/kg KG Prednisolonäquivalent) zur Unterbrechung des akuten Schubes kann vor allem bei der Therapie von erwachsenen Patient*innen, in Ausnahmefällen im Kindes- und Jugendalter, bei schweren Formen einer Neurodermitis in Kombination mit Therapiekonzept für Anschlussbehandlung erwogen werden.
- Wegen unerwünschter Arzneimittelwirkungen längerfristige Therapie der Neurodermitis mit systemischen Glukokortikosteroiden nicht empfohlen
Dupilumab
- Monoklonaler Antikörper, der über duale Rezeptorblockade sowohl IL-4 wie auch IL-13 (proinflammatorische Zytokine) inhibiert.14
- Mit Dupilumab kann bei mindestens 50 % der behandelten Patient*innen eine 75-prozentige Verbesserung der atopischen Dermatitis innerhalb von 3–4 Monaten erreicht werden.14
- Anwendung: subkutane Initialdosis abhängig von Alter und Körpergewicht, anschließend subkutane Erhaltungsdosis alle 14 Tage30
- Cave: Die häufigste Nebenwirkung sind Konjunktivitiden (Begleitmedikation befeuchtende oder antiinflammatorische Augentropfen)!14
Leitlinie: Systemtherapie bei Neurodermitis30
- Einsatz von Dupilumab kann zur Therapie der chronischen, moderaten bis schweren Neurodermitis von Jugendlichen ab 12 Jahren und bei Erwachsenen, die mit topischen Medikamenten alleine nicht ausreichend behandelt werden können, empfohlen werden.
- Anm. d. Red.: seit 12/2020 Zulassung auch für Kinder ab 6 Jahren mit schwerer atopischer Dermatitis31
- Bei manifesten ekzematösen Läsionen wird die Therapie mit Dupilumab in Kombination mit topischer antientzündlicher Behandlung empfohlen.
Ciclosporin A
- Immunsuppressivum, das seit 1997 für atopische Dermatitis zugelassen ist.14
- Wirkmechanismus analog zu Tacrolimus und Pimecrolimus Hemmung calcineurinabhängiger Signalwege30
- Langfristige Nebenwirkungen wie Hypertonie und Nierenfunktionseinschränkungen sind möglich.14
Leitlinie: Systemtherapie bei Neurodermitis30
- Bei Einsatz von Ciclosporin ist das Verhältnis von zu erwartetem Nutzen zu Risiken vor dem Hintergrund therapeutischer Alternativen individuell zu prüfen.
- Einsatz von Ciclosporin A kann zur kurz- und mittelfristigen Therapie der chronischen, schweren Neurodermitis im Erwachsenenalter erwogen werden.
- Kann auch zur Behandlung von Kindern und Jugendlichen, die einen therapieresistenten, schweren Verlauf der Neurodermitis zeigen, als Therapieoption erwogen werden (Off-Label-Use < 16 Jahre).
- Vor Behandlungsbeginn müssen Untersuchungen vor allem hinsichtlich des Blutdrucks und der Nierenfunktion durchgeführt werden.
- Induktionstherapie empfohlen, wonach so lange mit wirksamer Dosis zwischen 2,5–5 mg/kg KG/d behandelt wird, bis weitgehende Besserung der Dermatose erreicht worden ist. Anschließend wird empfohlen, die Dosis schrittweise zu reduzieren. Nach Ansprechen kann die Dosisreduktion auf eine individuelle Erhaltungsdosis in 2-wöchigen Abständen (um 0,5–1,0 mg/kg KG/d) empfohlen werden.
- Bei gutem Ansprechen ist eine Therapieunterbrechung nach 4–6 Monaten empfohlen.
- Aufgrund des erhöhten Hautkrebsrisikos soll die Therapie mit Ciclosporin bei Neurodermitis nicht mit Phototherapie kombiniert werden und ein optimaler UV-Schutz erfolgen.
Weitere Immunsuppressiva
- Falls Ciclosporin nicht wirksam oder kontraindiziert ist, können folgende Immunsuppressiva als Off-Label-Use erwogen werden:30
- Azathioprin
- Mycophenolatmofetil
- Methotrexat.
Systemische Antibiotika
- Indikation1
- deutliche klinische Zeichen einer bakteriellen Superinfektion
- Präparate1
- aufgrund der aktuellen Resistenzspektren z. B. ausschließlich gegen grampositive Bakterien wirksames Cephalexin oder anderes Cephalosporin der 1. Generation
Antihistaminika
- Allenfalls minimale Wirksamkeit von systemischen H1-Antihistaminika auf Juckreiz32
- H2-Antihistaminika sollten nicht verwendet werden.1
Systemische Immuntherapie/Hyposensibilisierung
- Durchführung der subkutanen spezifischen Immuntherapie im Rahmen der zugelassenen Indikation (Rhinitis allergica, allergisches Asthma bronchiale, Insektengiftallergie) bei gleichzeitig bestehender Neurodermitis kann empfohlen werden.1
- Einsatz der Therapie allein wegen der Neurodermitis kann bei schwer betroffenen Patient*innen bei V. a. ein aerogen-getriggertes Ekzem und korrespondierendem Nachweis einer Sensibilisierung erwogen werden.1
- Number Needed to Treat = 3 (jedoch nur kleine Studien vorhanden)33
Nichtmedikamentöse Therapieverfahren
Phototherapie
Empfehlungen gemäß Deutscher Dermatologischer Gesellschaft1
- Phototherapie (UVA-1-Therapie, UVB-Schmalband-Therapie, UVB-Breitband, Balneo-Phototherapie) kann adjuvant in akuten Krankheitsphasen bei Neurodermitis bei Patient*innen ≥ 18 Jahre empfohlen werden.
- Bei Patient*innen > 12 Jahre kann eine Phototherapie erwogen werden.
- Anwendung von langwelligem Licht (> 380 nm) wird zur Therapie der Neurodermitis mangels kontrollierter Studien nicht empfohlen.
- Cave: keine Kombination mit Ciclosporin A und topischen Calcineurininhibitoren!
Probiotika
- Die Leitlinie zur Neurodermitis empfiehlt eine Behandlung der Neurodermitis mit Laktobazillen aufgrund der aktuellen Studienlage nicht.1
- Leitlinie zur Allergieprävention konstatiert dagegen:34
- Einfluss von Probiotika: Präventiver Effekt von Probiotika konnte für atopisches Ekzem dargestellt werden. Empfehlung hinsichtlich konkreter Präparate, Applikationsformen und Dauer und Zeitpunkt der Gabe kann aufgrund der Heterogenität der Bakterienstämme und der Studiendesigns nicht gegeben werden.
- Einfluss von Präbiotika: Präventiver Effekt von Präbiotika konnte für atopisches Ekzem dargestellt werden. Empfehlung kann aufgrund der geringen Anzahl und der Heterogenität der Studien nicht gegeben werden.
- In der Cochrane-Analyse geringer bis kein Effekt von Probiotika bei atopischem Ekzem35
- Nicht ausgeschlossen, dass Patientensubgruppen davon profitieren.
Klimatherapie
- Stabilisierung des Hautbefunds bei einigen Patient*innen möglich14
- empfohlene Gebiete Hochgebirgslagen > 1.500 m und Nordseeinseln36
Psychotherapie
Leitlinie: Psychosomatische Dermatologie (Psychodermatologie)16
- Psychotherapie
- Wirksamkeit von Entspannung (autogenes Training) konnte gezeigt werden.
- Psychotherapeutische Behandlungen sind sowohl auf psychodynamischer wie kognitiver verhaltenstherapeutischer Grundlage offenbar in indizierten Fällen sowohl in Einzel- wie auch Gruppentherapie sinnvoll.
- Schulungsmaßnahmen haben sich in einigen prospektiven, randomisierten Studien und einer Metaanalyse als effektiver als eine dermatologische Routinebehandlung dargestellt.
- Wirksamkeit einer Verhaltenstherapie zur Behandlung des Juckreizes und der Kratzkontrolle konnte belegt werden.
- Psychopharmaka
- Scheinen ohne Effekt zu sein.
Prävention
- Zur Prävention von Allergien siehe auch Artikel Allergieprävention.
- Während der Schwangerschaft
- Verordnung einer Diät, die eine Exponierung der Mutter gegenüber Nahrungsmittelantigenen während der Schwangerschaft reduziert, scheint wenig Wirkung zu zeigen und kann zu unvollständiger Ernährung von Mutter und Kind führen.37-38
- Fisch sollte Bestandteil der mütterlichen Ernährung während der Schwangerschaft und Stillzeit sein.34
- Kaiserschnitt34
- Es gibt Hinweise, dass Kinder, die durch Kaiserschnitt auf die Welt kommen, ein erhöhtes Allergierisiko haben.
- Dies sollte bei Wahl des Geburtsverfahrens berücksichtigt werden, sofern keine medizinische Indikation für einen Kaiserschnitt besteht.
- Während der Stillzeit
- Bei Kindern mit hohem Risiko verringert Stillen das Risiko für die Entwicklung einer atopischen Dermatitis und Kuhmilchallergie, kann aber Asthma nicht verhindern.38
- Es gibt keine Anhaltspunkte dafür, dass spezielle Diäten für stillende Mutter das Risiko des Kindes, ein atopisches Ekzem zu entwickeln, beeinflussen können.38
- Sojabasierte Lösungen verhindern keine Allergie.38
- Kinder sollten die ersten 4 Lebensmonate voll gestillt werden.34
- Muttermilchersatz
- Eine Metaanalyse kommt zum Schluss, dass Muttermilchersatz auf Basis von teilweise hydrolysierter Molke gegenüber Muttermilchersatz aus gewöhnlicher Kuhmilch zu einer signifikanten Senkung der Fälle von atopischem Ekzem bei prädisponierten Kindern führt.39
- Impfungen34
- Es gibt keine Belege, dass Impfungen das Allergierisiko erhöhen, aber Hinweise, dass Impfungen das Allergierisiko senken können.
- Es wird empfohlen, dass alle Kinder, auch Risikokinder, nach STIKO-Empfehlungen geimpft werden sollen.
- Feuchtigkeitscremes
- Einer Studie zufolge halbiert sich Inzidenz von atopischem Ekzem bei Kindern mit hohem Risiko, die von Geburt an täglich mit Feuchtigkeitsmitteln eingecremt wurden, im Alter von 6 Monaten.40
Schutzimpfungen
Allgemeine Empfehlungen
- Es wird empfohlen, Kinder, Jugendliche und Erwachsene mit Neurodermitis nach STIKO-Empfehlungen regulär zu impfen.1
- Bei akuter Exazerbation wird eine Verschiebung der Impfung bis zur Stabilisierung des Hautbefundes empfohlen.
- Bei Anwendung von systemischen Medikamenten abhängig von Präparat besondere Vorsicht walten lassen!
- Beispielsweise bei Pimecrolimus Impfung möglichst während behandlungsfreier Intervalle durchführen oder bei Ciclosporin A auf Lebendimpfstoffe verzichten.1
Impfung gegen Coronavirus
- Die STIKO-Impfempfehlungen gelten auch für Patient*innen mit atopischem Ekzem.4
- Nach allen bislang vorliegenden wissenschaftlichen Daten infizieren sich Menschen mit Neurodermitis nicht häufiger mit dem SARS-CoV-2-Virus. Auch erkranken sie nicht häufiger an schweren COVID-19-Formen.4
- Grundsätzlich gilt auch, dass sowohl topische wie auch systemische Behandlungen bedenkenlos fortgesetzt werden können, solange keine akuten Infektionszeichen vorliegen.4
- Neueinstellungen können und sollten vorgenommen werden.
Rehabilitation
Leitlinie: Stationäre dermatologische Rehabilitation41
Indikation
- Stationäre dermatologische Rehabilitation sollte zumindest einmalig erprobt werden bei allen chronischen dermatologischen Erkrankungen, die ambulant nur mit unzureichendem oder nicht anhaltendem Erfolg therapiert werden konnten.
- bei atopischer Dermatitis besonders häufig der Fall
Ziel
- Stationäre dermatologische Rehabilitation bietet ohne Belastung des engen kassenärztlichen Budgets intensive Therapiemöglichkeit, in ansprechendem Ambiente, mit längerer Therapiedauer als in Akutkliniken und mit gleichzeitigem Milieuwechsel in meist auch klimatisch günstige Region.
Maßnahmen vor Ort
- Medizinische Behandlung, geleitet durch Fachärzt*in für Dermatologie
- Schulung zur Erkrankung unter Mitwirkung von u. a. Psycholog*innen, geschulten Pflegekräften und Ökotropholog*innen
- Mitbetreuung und Beratung zu ergänzenden Maßnahmen durch u. a. Sozialarbeiter*innen, Physio- und Ergotherapeut*innen
Kostenträger
- Rentenversicherungsträger bei berufstätigen Patient*innen (Antragsformular)
- Krankenversicherung bei nicht berufstätigen Patient*innen (Antragsformular)
- Beihilfe
- Berufsgenossenschaften bei beruflich (mit)bedingten Dermatosen
- Sozialamt
- Bei Kindern: Eine stationäre Rehabilitation wird für 4–6 Wochen, meist über Rentenversicherungsträger der Eltern des Kindes gewährt (§ 15, Abs.1 Satz 2 SGB VI).
Verlauf, Komplikationen und Prognose
Verlauf
Angaben gemäß Deutscher Dermatologischer Gesellschaft1
- Neurodermitis manifestiert sich bei:
- etwa der Hälfte der Patient*innen in ersten 6 Lebensmonaten
- in 60 % der Fälle im 1. Lebensjahr und
- in über 70–85 % der Fälle vor dem 5. Lebensjahr.
- Bis zum frühen Erwachsenenalter sind etwa 60 % der erkrankten Kinder symptomfrei.
- Verlauf der Neurodermitis wechselhaft mit Krankheitsschüben unterschiedlicher Dauer und Schwere
- Die Erkrankung kann häufig rezidivieren.
Komplikationen
- Infektionen stellen häufige Komplikationen der Neurodermitis dar.1
- Grund ist die geschädigte Hautbarriere.
- Bis zu 1/4 entwickeln als Erwachsene ein Handekzem.
- Häufigster Erreger einer Superinfektion ist Staphylococcus aureus.
- 90 % weisen Besiedlung mit S. aureus auf, teils asymptomatisch.
- Unklar ist, inwieweit S. aureus auch pathogenetische Rolle spielt.
- Weitere Beispiele: Impetigo, Streptokokken-Infektion, Pilzinfektionen (Tinea, Malassezia species), Herpes-simplex-Infektionen (Eczema herpeticatum)
- In seltenen Fällen Augenerkrankungen (Glaukom, Keratokonus, Netzhautablösung, Erblindung) und Alopezia areata1
- Erhöhtes Risiko für andere atopische Erkrankungen
- Erhöhtes Frakturrisiko bei Erwachsenen43
- In einer Kohortenstudie wurde ein um 10 % erhöhtes Risiko für osteoporotische Frakturen bei Patient*innen mit chronischer atopischer Dermatitis festgestellt.
- Bei Patient*innen mit schweren Dermatitisverläufen ist das Risiko um 50–100 % erhöht, nach Adjustierung für die Einnahme von Kortikosteroiden und anderen Confoundern.
- Als Ursache wird eine chronische Entzündung bei Atopie angenommen.
Prognose
- Wahrscheinlichkeit für schweren Verlauf erhöht bei:10
- sehr früher Erstmanifestation (innerhalb der ersten 5 Lebensmonate)
- multifokaler Erstsymptomatik
- Heuschnupfen
- weiblichem Geschlecht
- geringem Bildungsstatus der Mutter.
- Eine Spontanheilung ist jederzeit möglich.1
- Allerdings entwickeln mindestens 30 % aller Kinder, die unter Neurodermitis leiden, zumindest zeitweilig auch im Erwachsenenalter Ekzeme.
- Etwa 60 % der Betroffenen bleiben bis zur Pubertät symptomfrei.15
Anerkennung als Berufskrankheit
- Tritt ein atopisches Ekzem immer wieder im Zusammenhang mit beruflicher Tätigkeit auf, kann dieses als Berufskrankheit anerkannt werden.44
- Zuständig ist hierfür der gesetzliche Unfallversicherungsträger.
- Ein Verdacht auf Berufskrankheit muss dort gemeldet werden (Meldebogen45).
- Es wird eine ausführliche Arbeits- und Gefährdungsanamnese erhoben und ein Gutachten entscheidet über die Anerkennung als Berufskrankheit. Dann können bestimmte Maßnahmen auf Kosten der GUV durchgeführt werden:
-
- Ersatzstoffprüfungen
- geeignete Schutzvorrichtungen
- spezielle therapeutische Maßnahmen
- Einstellung der gefährdenden Tätigkeit
- Minderung der Erwerbsfähigkeit bis zur Zahlung einer Rente.46
- Manchmal muss die Tätigkeit erst vollständig aufgegeben werden, damit eine Anerkennung als Berufskrankheit erfolgen kann.
Patienteninformationen
Patienteninformationen in Deximed
Illustrationen

Atopisches Ekzem der Handfläche

Atopisches Ekzem beim Kind: vesikulär und nässend an den Wangen und auf der Kopfhaut
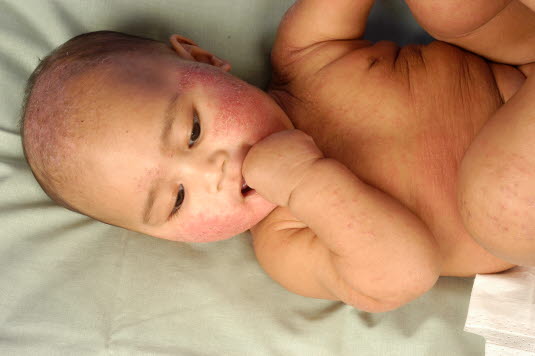
Bei kleinen Kindern kann das atopische Ekzem an den Streckseiten der Extremitäten und am Rumpf auftreten.
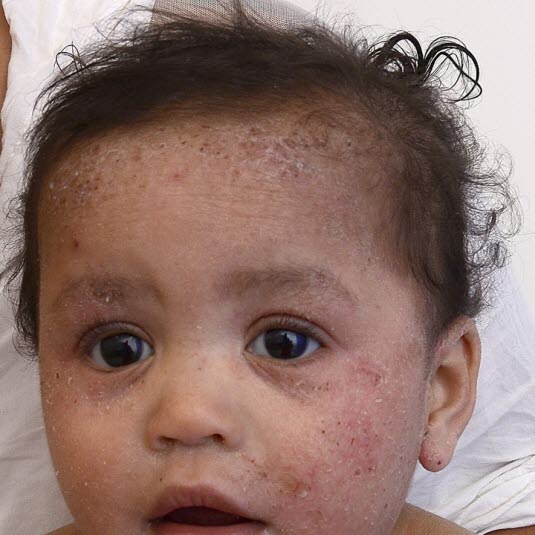
Atopisches Ekzem: Exkoriationen und Superinfektion bei geschädigter Hautbarriere
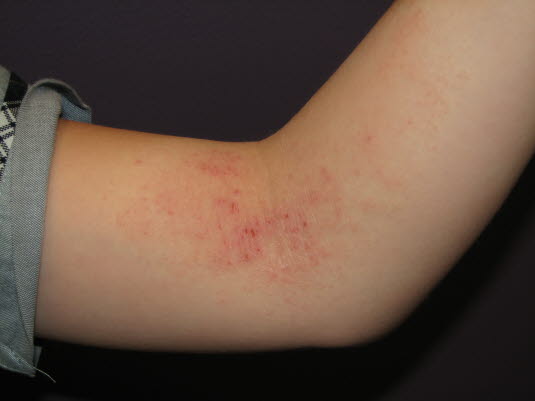
Atopisches Ekzem bei einem Kind im Kindergartenalter: typische Lokalisation an den Beugeseiten der Ellenbeugen
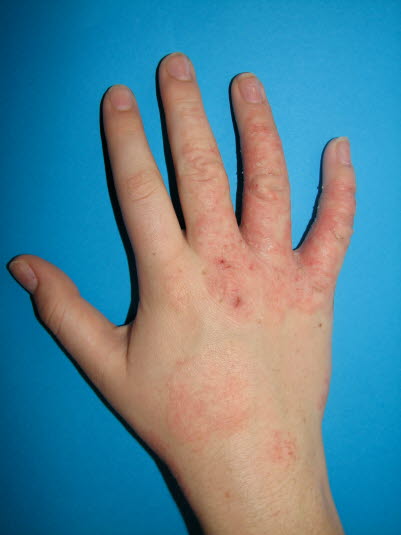
Atopisches Ekzem als Handekzem auf dem Handrücken
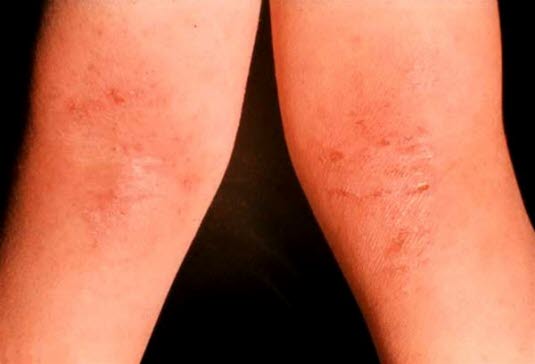
Atopisches Ekzem, symmetrisches Auftreten in den Kniekehlen
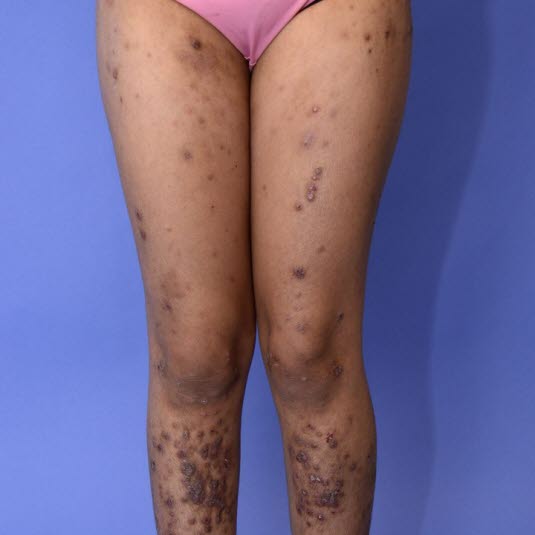
Atopisches Ekzem: narbenartige, hyperpigmentierte und leicht lichenifizierte Hautveränderungen möglich, insbesondere bei dunkler Haut

Atopisches Ekzem: allgemein trockene und juckende, oft lichenifizierte Haut
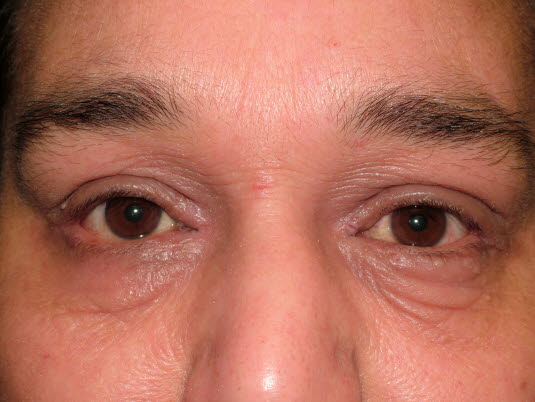
Atopisches Ekzem: Dennie-Morgan-Falten
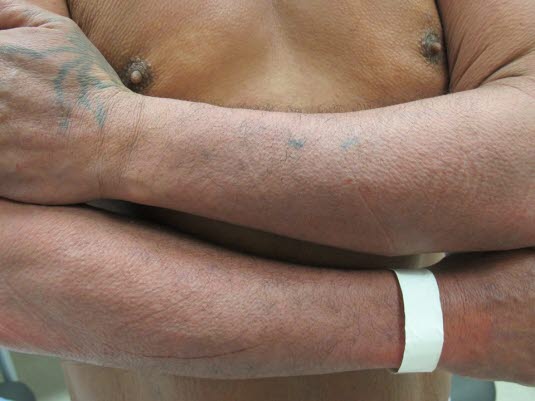
Xerodermie – typische Hautveränderungen eines atopischen Ekzems nach langjähriger Erkrankung
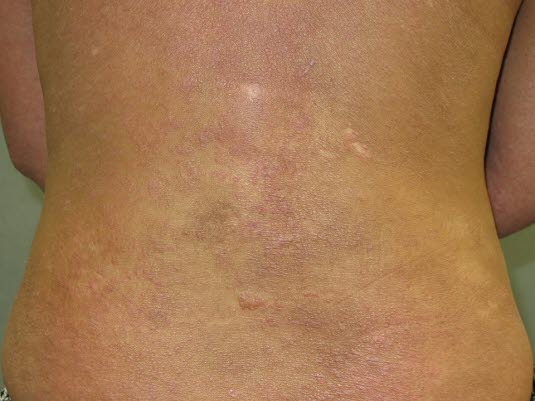
Chronische Hautveränderungen infolge eines atopischen Ekzems
Quellen
Leitlinien
- Deutsche Dermatologische Gesellschaft. Stationäre dermatologische Rehabilitation. AWMF-Leitlinie Nr. 013-083. S1, Stand 2020. www.awmf.org
- Deutsche Dermatologische Gesellschaft (DDG). Psychosomatische Dermatologie (Psychodermatologie). AWMF-Leitlinie Nr. 013-024. S1, Stand 2018. www.awmf.org
- Deutsche Gesellschaft für Allergologie und klinische Immunologie e.V. (DGAKI). IgE-vermittelte Nahrungsmittelallergien, Management. AWMF-Leitlinie Nr. 061-031. S2k, Stand 2016 (abgelaufen). www.awmf.org
- Deutsche Dermatologische Gesellschaft (DDG). Neurodermitis. AWMF-Leitlinie Nr. 013-027. S2k, Stand 2015 (abgelaufen). www.awmf.org
- Dokument Systemtherapie bei Neurodermitis 2021 in Leitlinie aktualisiert
- Deutsche Gesellschaft für Allergologie und klinische Immunologie e.V. (DGAKI) und Deutsche Gesellschaft für Kinder- und Jugendmedizin e. V. (DGKJ). Allergieprävention. AWMF-Leitlinie Nr. 061-016. S3, Stand 2014 (abgelaufen). www.awmf.org
Literatur
- Deutsche Dermatologische Gesellschaft. Neurodermitis. AWMF-Leitlinie Nr. 013-027, Stand 2015. (abgelaufen) www.awmf.org
- Eichenfield LF, Boguniewicz M, Simpson EL, et al. Translating atopic dermatitis management guidelines into practice for primary care providers. Pediatrics. Published online August 3, 2015. doi: 10.1542/peds.2014-3678 DOI
- Simons FE; Early Prevention of Asthma in Atopic Children Study Group. H1-antihistamine treatment in young atopic children: effect on urticaria. Ann Allergy Asthma Immunol 2007; 99: 261-6. pubmed.ncbi.nlm.nih.gov
- Gehoff M. Jedes zehnte Kind hat Neurodermitis. Dtsch Dermatolog 2021; 69(3): 224-7. www.ncbi.nlm.nih.gov
- TK. Neurodermitisreport 2021. www.tk.de
- Eichenfield LF, Tom WL, Chamlin SL, et al. Guidelines of care for the management of atopic dermatitis: section 1. Diagnosis and assessment of atopic dermatitis. J Am Acad Dermatol 2014; 70: 338-51. pmid:24290431 PubMed
- Heratizadeh A, Wichmann K, Werfel T. Food Allergy and Atopic Dermatitis: How Are They Connected? Current Allergy and Asthma Reports. 2011; 11: 284‐91. www.ncbi.nlm.nih.gov
- Crameri R, Garbani M, Rhyner C, Huitema C. Fungi: the neglected allergenic sources. Allergy. 2014; 69: 176‐85. www.ncbi.nlm.nih.gov
- Tang TS, Bieber T, Williams HC. Does "autoreactivity'' play a role in atopic dermatitis? J Allergy Clin Immunol. 2012; 129: 1209‐U360. www.ncbi.nlm.nih.gov
- Kraus D. Atopische Dermatitis bei Kindern: wichtige Prognose- und Triggerfaktoren. hautnah dermatologie 2021; 37: 18-19. link.springer.com
- Bieber T. Neuartige Therapien auf der Grundlage der Pathophysiologie der atopischen Dermatitis. JDDG 2019; 17(11): 1950-63. onlinelibrary.wiley.com
- Worm M, Francuzik W, Kraft M, et al. Moderne Therapie der atopischen Dermatitis: Biologika und kleinmolekulare Medikamente. JDDG 2020. onlinelibrary.wiley.com
- Fahrenhold M. Atopische Dermatitis: IL-13-Blockade könnte ausreichen. hautnah dermatologie 2019; 35: 77. link.springer.com
- Streikiene L, Hofmann SC. Atopische Dermatitis. CME 2021. link.springer.com
- Williams H. Atopic Dermatitis. N Engl J Med. 2005; 352: 2314-2324. www.nejm.org
- Deutsche Dermatologische Gesellschaft (DDG). Psychosomatische Dermatologie (Psychodermatologie). AWMF Leitlinie Nr. 013-024. S1. Stand 2018. www.awmf.org
- Deutsche Gesellschaft für Allergologie und klinische Immunologie e.V. (DGAKI). IgE-vermittelte Nahrungsmittelallergien, Management. AWMF-Leitlinie Nr. 061 - 031. S2k, Stand 2016. (abgelaufen) www.awmf.org
- Wollenberg A. Consensus-based European guidelines for treatment of atopic eczema (atopic dermatitis) in adults and children: part II. J Eur Acad Dermatol Venereol. 2018. www.ncbi.nlm.nih.gov
- Werfel T, Schwerk N, Hansen G, Kapp A: The diagnosis and graded treatment of atopic dermatitis. Dtsch Arztebl Int 2014; 111: 509–20. DOI: 10.3238/arztebl.2014.0509 www.aerzteblatt.de
- Fiocchi A, Brozek J, Schünemann H, et.al. World Allergy Organization (WAO) Diagnosis and Rationale for Action against Cow's Milk Allergy (DRACMA) Guidelines. Pediatr Allergy Immunol 2010; Suppl 21: 1-125. pubmed.ncbi.nlm.nih.gov
- Hornung T, Bieber T. Therapie der atopischen Dermatitis: Nach wie vor eine besondere Herausforderung. Dtsch Arztebl 2018; 115: 20-21. www.aerzteblatt.de
- Darsow U, Wollenberg A, Simon D, et al. ETFAD/EADV eczema task force 2009 position paper on diagnosis and treatment of atopic dermatitis. J Eur Acad Dermatol Venereol. 2010; 24: 317-328. pubmed.ncbi.nlm.nih.gov
- Weidinger S, Novak N. Atopic dermatitis. Lancet. 2016;387(10023):1109-22. pubmed.ncbi.nlm.nih.gov
- van Zuuren EJ, Fedorowicz Z, Christensen R, Lavrijsen A, Arents BWM. Emollients and moisturisers for eczema. Cochrane Database of Systematic Reviews 2017, Issue 2. Art. No.: CD012119. pmid: 28166390 pubmed.ncbi.nlm.nih.gov
- Santer M, Rumsby K, Ridd MJ et al. Bath additives for the treatment of childhood eczem (BATHE): protocol for multicentre parallel group randomised trial. BMJ Open 2015;5(10):e009575. bmjopen.bmj.com
- Yin ZQ, Zhang WM, Song GX, et al. Meta-analysis on the comparison between two topical calcineurin inhibitors in atopic dermatitis. J Dermatol. 2012; 39: 520-526. pubmed.ncbi.nlm.nih.gov
- Cury Martins J, Martins C, Aoki V, et al. Topical tacrolimus for atopic dermatitis. Cochrane Database Syst Rev. 2015 Jul 1;7:CD009864. pubmed.ncbi.nlm.nih.gov
- LEO. Fachinformation Protopic 0,03 % Salbe. Stand 2006. Letzter Zugriff 05.12.2021. www.ema.europa.eu
- Altmeyers Enzyklopädie. Atopische Dermatitis (Übersicht). Stand 2021. Letzter Zugriff 07.12.21. www.altmeyers.org
- Deutsche Dermatologische Gesellschaft. Aktualisierung „Systemtherapie bei Neurodermitis“ zur Leitlinie Neurodermitis. S2k-Leitlinie, AWMF-Nr. 013-027. Stand 2020. www.awmf.org
- Gräfe KA. Dupilumab jetzt auch für Kinder. Pharmazeutische Zeitung 2020. www.pharmazeutische-zeitung.de
- Matterne U, Böhmer MM, Weisshaar E, et al. H1 antihistamines as 'add-on' therapy to topical treatment for eczema. Cochrane Database Syst Rev 2019. pubmed.ncbi.nlm.nih.gov
- Bae JM, Choi YY, Park CO, et al. Efficacy of allergen-specific immunotherapy for atopic dermatitis: a systematic review and meta-analysis of randomized controlled trials. J Allergy Clin Immunol 2013 Jul;132(1):110-7. doi: 10.1016/j.jaci.2013.02.044. Epub 2013 May 3. pubmed.ncbi.nlm.nih.gov
- Deutsche Gesellschaft für Allergologie und klinische Immunologie e.V. (DGAKI) und Deutsche Gesellschaft für Kinder- und Jugendmedizin e.V. (DGKJ). Allergieprävention. AWMF-Leitlinie Nr. 061 - 016. S3, Stand 2014. (abgelaufen) www.awmf.org
- Makrgeorgou A, Leonardi-Bee J, Bath-Hextall FI et al. Probiotics for treating eczema. Cochrane Database Syst Rev 2018. doi 10.1002/14651858.CD006135pub3. www.cochranelibrary.com
- Plewig G, Landthaler M, Burgdorf W, et al. Braun-Falco´s Dermatologie, Venerologie und Allergologie (7. Auflage). Berlin: Springer, 2018. link.springer.com
- Kramer MS, Kakuma R. Maternal dietary antigen avoidance during pregnancy or lactation, or both, for preventing or treating atopic disease in the child. Cochrane Database of Systematic Reviews 2012, Issue 9. Art. No.: CD000133. Cochrane (DOI)
- Greer FR, Sicherer SH, Burks AW; American Academy of Pediatrics Committee on Nutrition; American Academy of Pediatrics Section on Allergy and Immunology. Effects of early nutritional interventions on the development of atopic disease in infants and children: The role of maternal dietary restriction, breastfeeding, timing of introduction of complementary foods, and hydrolyzed formulas. Pediatrics 2008; 121: 183-91. pubmed.ncbi.nlm.nih.gov
- Alexander DD, Cabana MD. Partially hydrolyzed 100% whey protein infant formula and reduced risk of atopic dermatitis: a meta-analysis. J Pediatr Gastroenterol 2010; 50: 422-30. pubmed.ncbi.nlm.nih.gov
- Simpson EL, Chalmers JR, Hanifin JM, et al. Emollient enhancement of the skin barrier from birth offers effective atopic dermatitis prevention. J Allergy Clin Immunol. 2014 Oct;134(4):818-23. pubmed.ncbi.nlm.nih.gov
- Deutsche Dermatologische Gesellschaft. Stationäre dermatologische Rehabilitation. AWMF-Leitlinie Nr. 013-083, Stand 2020. www.awmf.org
- van der Hulst AE, Klip H, Brand PL. Risk of developing asthma in young children with atopic eczema: A systematic review. J Allergy Clin Immunol 2007; 120: 565-9. pubmed.ncbi.nlm.nih.gov
- Lowe KE, Mansfield KE, Delmestri A, et al. Atopic eczema and fracture risk in adults: A population-based cohort study. J Allergy Clin Immunol 2019. doi:10.1016/j.jaci.2019.09.015. www.jacionline.org
- Bundesanstalt für Arbeitsschutz und Arbeitsmedizin (BAuA). Dortmund. Merkblätter und wissenschaftliche Begründungen zu den Berufskrankheiten der Anlage 1 zur Berufskrankheiten-Verordnung (BKV), zuletzt aktualisiert durch die Dritte Verordnung zur Änderung der Berufskrankheiten-Verordnung vom 22. Dezember 2014. Zugriff 24.1.2017. www.baua.de
- DGVU Formtexte für Ärzte: Ärztliche Anzeige bei Verdacht auf eine Berufskrankheit. www.dguv.de
- Mehrtens, G. Valentin, H. Schönberger, A. Arbeitsunfall und Berufskrankheit: rechtliche und medizinische Grundlagen für Gutachter, Sozialverwaltung S.878 ff. Berlin: Erich Schmidt Verlag 9: Auflage, 2017.
Autor*innen
- Lino Witte, Dr. med., Arzt in Weiterbildung Allgemeinmedizin, Frankfurt a. M.
- Die ursprüngliche Version dieses Artikels basiert auf einem entsprechenden Artikel im norwegischen hausärztlichen Online-Handbuch Norsk Elektronisk Legehåndbok (NEL, https://legehandboka.no/).