Zusammenfassung
- Definition:Gutartige Tumoren in der Epidermis oder den Schleimhäuten, verursacht durch das humane Papillomvirus (HPV).
- Häufigkeit: 7–12% der Bevölkerung, häufiger bei Kindern.
- Symptome:Je nach Lage Schmerzen oder kosmetisch störend.
- Befunde: Vulgäre Warzen sind kuppelförmig mit einer unregelmäßigen Oberfläche. Sie können nahezu überall am Körper auftreten, häufig an Händen und Füßen.
- Diagnostik:Die Diagnose erfolgt aufgrund typischer Hautveränderungen.
- Therapie: Meist Spontanheilung, Therapien topisch, systemisch oder operativ möglich.
Allgemeine Informationen
Definition
- Warzen (Verrucae vulgares) sind die kutane Manifestation des humanen Papillomvirus (HPV).1
- Nichtgenitale Warzen sind sehr häufig, gutartig und in der Regel selbstlimitierend.2
- Lokalisiert sind die Warzen zumeist an Händen und Füßen.3
Häufigkeit
- Warzen betreffen ca. 7–12 % der Bevölkerung, unter Schulkindern beträgt die Anzahl der Betroffenen 10–20 %.4
- Nach Transplantationen sind Warzen eine der häufigsten Hautinfektionen.5
- Besonders betroffen ist die Berufsgruppe der Metzger und Fleischer sowie immunsupprimierte Patienten.
Ätiologie und Pathogenese
- Die Verruca vulgaris geht auf Infektionen mit dem humanen Papillomvirus (HPV) zurück.
- Es sind mehr als 150 Genotypen identifiziert worden. Die HPV-Typen 1, 2, 4, 27 und 54 sind am häufigsten bei den vulgären Warzen, während die HPV-Typen 3 und 10 regelmäßig ursächlich hinter den flachen Warzen stehen (Verrucae planae).6
- Bei Metzgern (Metzgerwarzen) lässt sich in Warzen häufig HPV-7 nachweisen.7
- HPV assoziierte Warzen lassen sich anatomisch und morphologisch unterscheiden:6
- vulgäre Warzen
- Flachwarzen
- Plantarwarzen
- filiforme Warzen
- paronychiale Warzen
- Mosaikwarzen.
- Einige HPV-Typen neigen eher als andere zu einer malignen Entartung.6
- Ansteckung
- Erfolgt durch direkten oder indirekten Kontakt mit infizierten Objekten.
- Warzen können sich auch durch Autoinokulation verbreiten, wie etwa durch Aufkratzen, Rasieren oder sonstige Hautverletzungen.
- Verletzungen oder Mazerationen der Haut (Arbeiten im feuchten Milieu, Hyperhidrosis, Aufenthalt im Schwimmbad) erhöhen das Risiko einer Ansteckung.4
Prädisponierende Faktoren
- Immunsuppression
- Kleine Hautverletzungen, wie z. B. bei Neurodermitis oder Nägelkauen erhöhen das Risiko, Warzen zu bekommen.
Differenzialdiagnosen
- Mollusca contagiosa (Dellwarzen)
- Hühneraugen (Clavus)
- Hypertropher Lichen planus
- Plattenepithelkarzinom
- Eine lymphostatischen Fibrosklerose der Haut (LFSH) kann mit Epidermopathien einhergehen, die Verrucae vulgaris täuschend ähnlich sehen.8
- Milien-ähnliche idiopathische Calcinosis cutis (MICC)
ICPC-2
- S03 Warzen
ICD-10
- B07 Viruswarzen
Diagnostik
Anamnese
- Warzen fallen meist optisch auf, sie können kosmetisch störend wirken.
- Vor allem unter den Fußsohlen können sie Schmerzen beim Gehen verursachen.
Klinische Untersuchung
- Die Diagnose erfolgt aufgrund typischer Hautveränderungen.9
- Einzelne oder in Gruppen auftretende, halbkugelige, derbe, meist hautfarbene oder graugelbliche Papeln, Knoten oder Plaques mit verruköser, zerklüfteter Oberfläche.7
- Es wird unterschieden zwischen vulgären, periungualen, flachen bzw. planen, filiformen und plantaren Warzen.
- Vulgäre Warzen
- Haben eine unregelmäßige, kuppelförmige Oberfläche und können fast überall am Körper auftreten.
- Multiple Warzen sind häufig.
- Auf freiliegenden Hautpartien können Warzen hart und teppichartig auftreten.
- An den Händen können Warzen in Form von Knötchen auftreten.
-
Periunguale Warzen
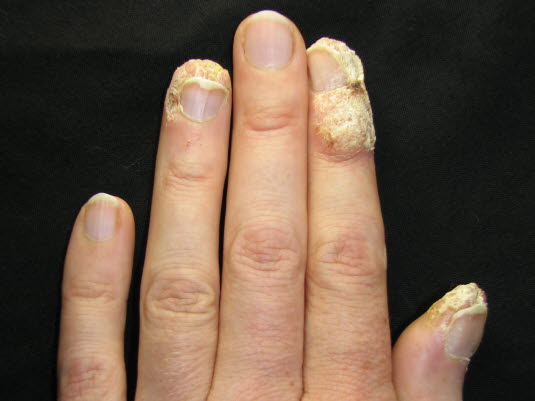 Warzen, periunguale
Warzen, periunguale- Treten oft an den Nagelrändern auf.
- Sind oft abgeschliffen.
- Können in seltenen Fällen den Nagel in Mitleidenschaft ziehen.
- Flach- oder Planwarzen
- Sind eine glatte, nur wenig erhabene und dabei abgeflachte Variante der vulgären Warze und haben einen Durchmesser von 2–4 mm.
- Filiforme Warzen („Pinselwarzen“)
- Treten typischerweise im Gesicht auf.
-
Plantarwarzen („Dornwarzen“)
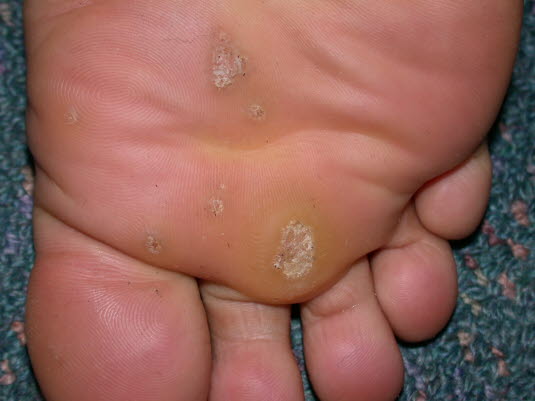 Warzen, plantare
Warzen, plantare- Befinden sich an der Fußsohle (Planta pedis).
- Normalerweise wachsen sie nach innen und sind nur schwer von Hühneraugen (Clavi) zu unterscheiden.
- Treten oft als multiple, harte Warzen auf, die schmerzhaft sein können – als hätte man einen „Stein im Schuh“.
Weitere Diagnostik
- Ein molekularbiologischer HPV-Nachweis und eine HPV-Typ-Spezifizierung sind selten erforderlich.
Therapie
Therapieziele
- Beschwerden lindern.
- Eine Ausbreitung verhindern.
- Evtl. Warzen entfernen.
Allgemeines zur Therapie
- In den meisten Fällen benötigen Warzen keine spezielle Therapie, es reicht abzuwarten, die meisten Warzen verschwinden spontan.10-11
- Bei Schmerzen, kosmetischen Gründen, langer Persistenz der Warzen oder immunologischer Schwäche des Betroffenen kann eine Therapie indiziert sein.
- Für die meisten Therapieformen fehlen ausreichend evidente Studienergebnisse.
Medikamentöse Therapie
- Salicylsäurehaltige Präparate12
- Die Applikation eines Salicylsäure-Pflasters über 6–12 h unter Okklusion hat einen keralytischen Effekt.7
- Die mehrmals tägliche über mehrere Wochen durchzuführende topische Anwendung von 10 % Saliycylsäure ist das Mittel der 1. Wahl bei der Warzenbehandlung.7
- für Säuglinge nicht zugelassen
- Die abgestorbenen Haut sollte regelmäßig abgetragen werden.
- Umliegendes gesundes Gewebe sollte möglichst mit Vaseline o. Ä. geschützt werden.
- 5%ige topische 5-Fluorouracil-Lösung, entweder allein oder in Kombination mit Salizylsäure6
- Für alle anderen Säuren (Monochloressigsäure, Ameisensäure, Salpetersäure, Milchsäure, Trichloressigsäure) gibt es keine ausreichende Studienlage.
- Topische Retinoide lassen sich wirksam gegen Flachwarzen einsetzen.6
- Imiquimod zeigte in einer offenen Studie gute Wirkung bei Flachwarzen, allerdings ist die Qualität der Studie bislang nicht belegt.6
- Off-Label-Therapie: Imiquimod ist als topischer Immunmodulator zur Behandlung von Condylomata acuminata zugelassen, nicht jedoch zur Behandlung von Verrucae.13
- Es gibt Studien, die Erfolge mit Kombinationspräparat aus Cantharidin, Podophyllin und Salicylsäure zeigen.6
- Bei hartnäckigen Warzen kann auch Bleomycin in 0,9 % NaCl-Lsg. von 0,1–1,0 IE/ml verdünnt und intraläsional injiziert werden, dies ist als sehr schmerzhaft beschrieben.7
- In schweren Fällen kann eine interne immunmodulierende Therapie mit Interferon, Acitretin oder Levamisol erwogen werden.7
Weitere Therapien
Kältetherapie
- Führt zur Gewebezerstörung in der Warze. Die Behandlung muss in der Regel wiederholt durchgeführt werden.12
- Kann auch als Kombinationstherapie durchgeführt werden.14-15
- Vereisung (meist mit flüssigem Stickstoff) führt zur Nekrotisierung der Warze.
Physikalische Therapie
- Wassergefilterte Infrarottherapie und photodynamische Therapie mit 5-Aminolävulinsäure scheinen zu wirken.7
Komplemetäre und Alternative Therapien
- Bei der Okklusionstherapie wird durch das Abkleben von Warzen mit Tape eine Auflösung der Warzen angestrebt.6
- Behandlung mit Pflanzenextrakten (Knoblauch, Thuja-Extrakte, Propolis etc.) sind in Einzelfällen hilfreich.
- Für psychologische Interventionsverfahren (Hypnose), Akupunktur und Homöopathie gibt es keine Evidenz.6
Operative Entfernung
- Bei Verdacht auf maligne Entartung ist eine Resektion im Gesunden anzustreben.4
- Exzision oder Elektrokürettage: bislang nicht in Qualitätsstudien untersucht.6
- selten angewendet
- Die Behandlung führt zur Narbenbildung; besonders von der Anwendung an den Fußsohlen wird daher abgeraten.
- Oft kommt es zu einer langen Rekonvaleszenz, ehe die Wunde verheilt ist.
- Laserbehandlung mit CO2-Laser
Prävention
- Feuchte Milieus vermeiden.
- Gefäßtraining zur Durchblutungssteigerung
- Auf Nikotin verzichten.
- Kontakt mit Warzen vermeiden.
- Nicht aufkratzen.
- Impfstoffe befinden sich in der Entwicklung.4
Verlauf, Komplikationen und Prognose
Verlauf
- Warzen heilen spontan in bis zu 25 % der Fälle ab.7
- Bei Kindern liegt die Spontanheilungsrate noch höher.13
- Je älter die Betroffenen, desto länger können Warzen persistieren, bis zu 5–10 Jahre.6
Komplikationen
- Eine maligne Entartung der Warzen ist selten (meist keine Metastasierung, nur lokale Destruktion).6
- Bakterielle Superinfektion, insbesondere bei Diabetes mellitus
Prognose
- Spontan abgeheilte Warzen hinterlassen keine Narben.
Patienteninformationen
Worüber sollten Sie die Patienten informieren?
- Sie sollten zunächst zusammen mit den Patienten beraten, ob überhaupt eine Behandlung erforderlich ist, da es sich bei diesen Warzen um gutartige, selbstlimitierende und oft von selbst ausheilende Hautveränderungen handelt.
- Eine Warzenbehandlung ist zeitaufwändig, was für Patienten leicht zu einer Geduldsprobe werden kann. Die Behandlung sollte jedenfalls selbst nicht mehr Beschwerden verursachen als ihr Anlass.
- Warzen sind eher ansteckend in feuchter Umgebung und bei Hautmazeration.
- In Bädern und Duschen kann man sich durch entsprechende Fußbekleidung schützen; bzw. umgekehrt eine Verbreitung vermeiden, indem man vorhandene Warzen mit Warzenmitteln behandelt oder mit wasserfesten Warzenpflastern abdeckt.
- Frische Warzen sind am ansteckendsten.
- Warzen sollten nicht aufgekratzt werden, blutenden Warzen sind hochansteckend.
Patienteninformationen in Deximed
Illustrationen

Warzen am Ringfinger

Die Hälfte aller Hautwarzen verschwindet von selbst innerhalb von einem Jahr und zwei Drittel innerhalb von zwei Jahren. Periunguale Warzen können in Einzelfällen den Nagel in Mitleidenschaft ziehen.

Plantarwarzen wachsen in der Regel nach innen und sind nur schwer von Hühneraugen zu unterscheiden. Sie treten oft als multiple auf, sind hart und können schmerzhaft sein – als hätte man einen „Stein im Schuh“. Personen mit Fußsohlenwarzen sollten diese stets abgedeckt halten, wenn sie barfuß über nasse Böden gehen.
Quellen
Leitlinien
- Deutsche Dermatologische Gesellschaft. Dermatosen bei dermaler Lymphostase. AWMF-Leitlinie Nr. 013-084. S1, Stand 2017. www.awmf.org
Literatur
- Bacelieri R, Johnson SM. Cutaneous warts: An evidence-based approach to therapy. Am Fam Physician 2005; 72: 647-52. PubMed
- Stulberg DL, Hutchinson AG. Molluscum contagiosum and warts. Am Fam Physician 2003; 67: 1233-40. www.ncbi.nlm.nih.gov
- Sladden MJ, Johnston GA. Common skin infections in children. BMJ 2004; 329: 95-9. PubMed
- Shenefelt PD. Nongenital warts. Medscape, last updated 2018. emedicine.medscape.com
- Ulrich C, Arnold R, Frei U, Hetzer R, Neuhaus P, Stockfleth E: Skin changes following organ transplantation—an interdisciplinary challenge. Dtsch Arztebl Int 2014; 111(11): 188–94. www.aerzteblatt.de
- Sterling JC, Gibbs S, Hague Hussain SS, et al. British Association of Dermatologists' guidelines for the management of cutaneous warts 2014. Br J Dermatol 2014; 171: 696-712. pmid:25273231 PubMed
- Altmeyer P. Verrucae vulgares. Online-Enzyklopädie der Dermatologie, Springer-Verlag Zugriff: 17.0.2018 www.enzyklopaedie-dermatologie.de
- Deutsche Dermatologische Gesellschaft. Dermatosen bei dermaler Lymphostase. AWMF-Leitlinie Nr.: 013-084. Stand 2017 www.awmf.org
- Young R, Jolley D, Marks R. Comparison of the use of standardized diagnostic criteria and intuitive clinical diagnosis in the diagnosis of common viral warts (verrucae vulgaris). Arch Dermatol 1998; 134:1586-9. PubMed
- Silverberg NB. Human papillomavirus infections in children. Curr Opin Pediatr. 2004 Aug. 16(4):402-9. www.ncbi.nlm.nih.gov
- Mulhem E, Pinelis S. Treatment of nongenital cutaneous warts. Am Fam Physician 2011; 84: 288-93. www.ncbi.nlm.nih.gov
- Kwok CS, Gibbs S, Bennett C, et al. Topical treatments for cutaneous warts. Cochrane Database Syst Rev 2012 Sep 12; 9: CD001781. doi:10.1002/14651858.CD001781.pub3 DOI
- Arzneimittelkommission der deutschen Ärzteschaft. Arzneiverordnung in der Praxis. Band 31/2004 www.akdae.de
- Cockayne S, Hewitt C, Hicks K, et al. Cryotherapy versus salicylic acid for the treatment of plantar warts (verrucae): a randomised controlled trial. BMJ 2011; 342: d3271. BMJ (DOI)
- Bruggink SC, Gussekloo J, Berger MY, et al. Cryotherapy with liquid nitrogen versus topical salicylic acid application for cutaneous warts in primary care: randomized controlled trial. CMAJ 2010; 182: 1624-30. Canadian Medical Association Journal
- Borovoy MA, Borovoy M, Elson LM, Sage M. Flashlamp pulsed dye laser (585 nm). Treatment of resistant verrucae. J Am Podiatr Med Assoc 1996; 86: 547-50. PubMed
- Robson KJ, Cunningham NM, Kruzan KL, Patel DS, Kreiter CD, O'Donnell MJ, et al. Pulsed-dye laser versus conventional therapy in the treatment of warts: a prospective randomized trial. J Am Acad Dermatol 2000; 43: 275-80. PubMed
Autoren
- Monika Lenz, Fachärztin für Allgemeinmedizin, Neustadt am Rübenberge
- Ingard Løge, spesialist allmennmedisin, universitetslektor, institutt for sammfunsmedisinske fag, NTNU, redaktør NEL
- Sylvi Torvund, spesialist i allmennmedisin, Nidarvold legesenter, Trondheim
- Kristin Ryggen, overlege, Hudavdelingen, Regionsykehuset i Trondheim