Zusammenfassung
- Definition:Maligner, aber lokal begrenzt wachsender Tumor, der aus der Basalzellschicht der Epidermis hervorgeht. Hauptursache ist eine häufige und langwierige Exposition gegenüber Sonneneinstrahlung bei heller Haut.
- Häufigkeit:Häufigste Form von Hautkrebs.
- Symptome:Zeigt sich als langsam wachsende Knötchen oder Geschwür an gegenüber der Sonne exponierten Hautstellen.
- Befunde:Erscheint zumeist wie eine nicht heilende Wunde. Evtl. als leicht gerötete Schwellung mit glatter/glänzender Oberfläche.
- Diagnostik:Die Diagnose wird zumeist klinisch gestellt und mittels einer Biopsie bestätigt.
- Therapie:Die Therapie besteht im Wesentlichen in der operativen Entfernung. Alternativen bieten die photodynamische Therapie, immunstimulierende Medikamente sowie eine Kryo- oder Strahlentherapie. Die Prognose ist sehr gut.
Prüfungsrelevant für die Facharztprüfung Allgemeinmedizin1
- Erkennen eines Basalioms auf einer Fotografie
Allgemeine Informationen
Definition
- Maligne Veränderung von Basalzellen der Epidermis
- Das Basalzellkarzinom zählt zu den nicht-melanozytären Hautkrebsarten.2
- Wird auch als Basaliom, Epithelioma basocellulare oder „weißer Hautkrebs“ bezeichnet.
- Der Tumor wächst lokal und metastasiert nur äußerst selten über die Lymphe oder das Blut in andere Organe.
Häufigkeit
- Das Basalzellkarzinom ist der weltweit häufigste Hautkrebs.3
- Das Basalzellkarzinom macht 80 % aller Fälle von weißem Hautkrebs aus.4
- In Deutschland beträgt die Inzidenz ca. 200 Neuerkrankungen pro 100.000 Einw. pro Jahr.5
- Es gibt erhebliche geografische Unterschiede in der Häufigkeit, wobei hellhäutige Menschen in besonders sonnenreichen Gebieten am häufigsten betroffen sind.
- Das Durchschnittsalter liegt bei 60 Jahren.
- Männer sind ca. 2-mal häufiger betroffen als Frauen.3
- Bei fast 40 % der von einem Basalzellkarzinom Betroffenen treten innerhalb von 5 Jahren Rezidive auf.
Ätiologie und Pathogenese
- Die Hauptursache liegt in einer kumulativen UV-Belastung durch Sonneneinstrahlung im Freien.2
- Prädilektionsstellen sind die Körperteile, die häufig der Sonne ausgesetzt sind (Kopf, Nacken, Stirn und Nase).
- Eine Metastasierung ist extrem selten mit einer geschätzten Inzidenz von 0,0028–0,55 %.6
- Durch das invasive Wachstum können jedoch Knorpel- und Knochengewebe zerstört sowie lebenswichtige Strukturen erreicht werden.
- Pathogenese
- Die Sonnenstrahlen dringen in die Basalzellen der Haut und der Hautanhangsorgane ein und schädigen dort die genetische Struktur (DNA). Dies kann zu einem unkontrollierten Wachstum und zur Tumorbildung führen.
- Möglicherweise sind auch Schädigungen der Stammzellen in der Haut Ausgangspunkt für die Tumorbildung.7
- Es sind etliche Signalwege identifiziert worden, die an der Entstehung eines Basalzellkarzinoms beteiligt sein können:8
- Hedgehog-Signalweg, EGFR, p53, PI3K/mTOR
- Auch Vitamin D ist an der Entstehung beteiligt.
- Es werden mehrere histologische Subtypen unterschieden.4
- Am häufigsten ist mit 50 % das solide (noduläre) Basalzellkarzinom.
- Sklerodermiforme und mikronoduläre Basalzellkarzinom wachsen infiltrativ (25 %).
- multizentrisch-oberflächliches Basalzellkarzinom (Rumpfhautbasaliom) (25 %)
- pigmentiertes Basalzellkarzinom (mit 1 % sehr selten)
- Ulcus terebrans, Ulcus rodens sind weitere sehr seltene, verwilderte ulzerierend-destruierend wachsende Subtypen.
Prädisponierende Faktoren
- Das Risiko, an einem Basaliom zu erkranken, steigt mit dem Alter und dem Grad der Exposition gegenüber Sonneneinstrahlung.9
- Weitere Risikofaktoren sind:
- helle Haut
- häufige und wiederholte Sonnenbrände als Kind
- aktinische Keratose oder nicht-melanozytärer Hautkrebs in der
Vorgeschichte2 - Die Nutzung von Solarien, die zu einem um 25–50 % erhöhten Risiko führen kann.10
- Immunsuppression
- eine frühere Arsenbehandlung oder Strahlentherapie
- langfristige Exposition gegenüber karzinogenen Stoffen, wie z. B. Ruß, Teer und Kohlenwasserstoffe2
- Alkohol
- HPV- Infektionen werden sowohl als alleiniger Risikofaktor für Hautkrebs als auch als Ko-Faktor in Verbindung mit UV-Strahlung diskutiert.2
- Einnahme von photosensibilisierenden Medikamenten11
- Das Diuretikum Hydrochlorothiazid (HCT) begünstigt die Entwicklung von nicht-melanozytärem Hautkrebs.2
- Einige seltene genetisch bedingte Hauterkrankungen (z. B. Gorlin-Goltz-Syndrom, Xeroderma pigmentosum) disponieren für ein Basaliom.
- Insgesamt scheint es auch genetische Komponenten bei der Entstehung von Basalzellkarzinomen zu geben.12
ICPC-2
- S77 Bösartige Neubildung Haut
ICD-10
- C44 Sonstige bösartige Neubildungen der Haut
- C44.9 Bösartige Neubildung der Haut, nicht näher bezeichnet
Diagnostik
- Meist reicht eine Inspektion der Patient*innen ohne Hilfsmittel aus, um eine eine klinische Verdachtsdiagnose zu stellen.5
- Auflichtmikroskopie
- Bei Verdacht auf Vorliegen eines Basalioms sollte das gesamte Hautorgan untersucht werden.
- Histologisch erfolgt dann die Bestätigung.
- CT oder MRT
- Bei sehr großen destruierenden Tumoren, um das Ausmaß der Infiltration festzustellen.
Differenzialdiagnosen
- Aktinische Keratose
- Plattenepithelkarzinom
- Psoriasis
- Ekzem
- Seborrhoische Keratose
- Fibrome
- Trichoepitheliom
Anamnese
- Hautveränderung, langsam wachsende Geschwüre oder Tumoren an Stellen der Haut, die der Sonne ausgesetzt sind.
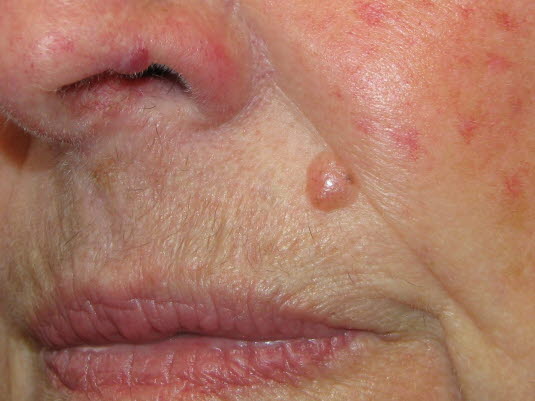 Noduläres Basaliom
Noduläres Basaliom - Evtl. leichtblutende Geschwüre bzw. nicht verheilende Wunden
- Etwa 80 % der Basaliome treten am Kopf oder am Hals auf.
Klinische Untersuchung
- Basalzellkarzinome können das Gesicht, den Nacken, die Ohren und den oberen Bereich des Rumpfes, seltener auch die Handrücken befallen.
Unterschiedliche Typen
- Nodulär und ulzerierend
- Entwickelt im Laufe der Zeit eine zentrale Ulzeration mit einem festen, zirkulären, wallförmig aufgetriebenen, perlenschnurartigen Randsaum und Infiltration der umliegenden Haut.
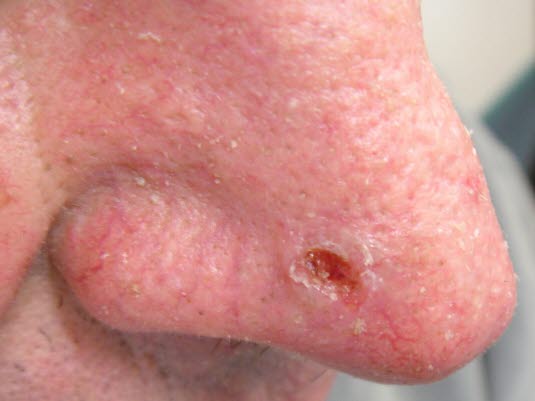 Basaliom mit zentraler Ulzeration
Basaliom mit zentraler Ulzeration - Das klinische Bild mit einer zentralen Ulzeration wird auch Ulcus rodens genannt.
- Der Tumor kann zeitweise weiterwachsen, ohne zu ulzerieren, und wird dann knotig oder zystisch mit einer charakteristischen perlmuttartig glänzenden Oberfläche mit Teleangiektasien.5
- Entwickelt im Laufe der Zeit eine zentrale Ulzeration mit einem festen, zirkulären, wallförmig aufgetriebenen, perlenschnurartigen Randsaum und Infiltration der umliegenden Haut.
- Diffus infiltrierend oder sklerosierend
- Eine scharfe Grenze fehlt, und das Basaliom erscheint als weiß bis gelb-rötlich infiltrierte narbenartige Plaque.
- Nach und nach bilden sich Ulzerationen und Verschorfungen.
-
Superfiziell oder multifokal
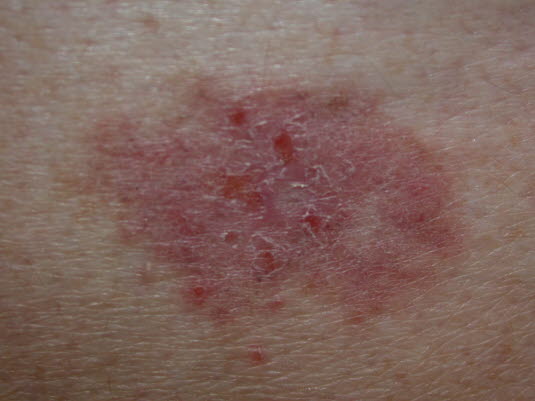 Basaliom, superfiziell
Basaliom, superfiziell- Finden sich für gewöhnlich am Rumpf.
- Derartige Läsionen entwickeln sich langsam zu erythematösen, leicht schuppenden, mitunter multiplen dünnen Plaques, die mehrere Zentimeter im Durchmesser haben können.
- Die Patient*innen hatten meist schon über mehrere Jahre hinweg Hautläsionen, die fälschlich für Ekzemflecke oder Psoriasis gehalten werden können.
- Pigmentierte Varianten
- Sind selten und klinisch nur schwer von malignen Melanomen zu unterscheiden.
Ergänzende Untersuchungen
- Dermatoskopie und Lasermikroskopie können bei der Diagnose hilfreich sein oder zur Therapiekontrolle verwendet werden.5
- Die Sonografie kann bei der Bestimmung der Ausbreitung des Tumors helfen.
- Bei periorbitalen Tumoren kann eine CT oder MRT zum Ausschluss der Infiltration der Orbita notwendig sein.5
- Die Diagnose sollte immer histologisch verifiziert werden.
- Die Stanzbiopsie sollte aus dem klinisch am stärksten infiltrierenden Bereich genommen werden.
- Der Befund soll neben der Diagnose auch die Tumordicke (vertikaler Tumordurchmesser) sowie Angaben zu den Resektionsrändern enthalten.5
Checkliste zur Überweisung
Hautkrebs
- Zweck der Überweisung
- Diagnostik oder Therapie?
- Anamnese
- Seit wann besteht die Hautveränderung? Verlauf und Entwicklung?
- Lokalisierung und Ausbreitung? Beschwerden?
- Andere relevante Krankheiten?
- Klinische Untersuchung
- Hautstatus: Lokalisation, Größe, Beschreibung?
- Allgemeinzustand
Therapie
Therapieziele
- Entfernung des Tumors und Heilung der Erkrankung
Allgemeines zur Therapie
- Operation
- Basalzellkarzinome werden in der Regel operativ entfernt.
- Alternative Behandlungsmöglichkeiten bei nicht operablen Befunden oder nicht operationsfähigen Patient*innen
- Die photodynamische Therapie (PDT) kommt in wachsendem Umfang zur Anwendung.
- Die Strahlentherapie kommt bei größeren Basaliomen zum Einsatz oder wenn die Lokalisation eine Operation nicht zulässt.
- In fortgeschrittenen Stadien und bei metastasierenden Basalzellkarzinomen ist eine antineoplastische Therapie (Vismodegib) möglich.
- topische Anwendungen
Operation
- Anzustreben ist eine möglichst vollständige Exzision, was zugleich die histologische Untersuchung der Resektionsränder miteinschließen sollte.5
- Es wird ein Sicherheitsabstand von mindestens 3–10 mm empfohlen.
- Basaliome sind am häufigsten bei älteren Patient*innen, und etwaige Narben verwachsen sich in der Regel ohne kosmetische Einschränkungen; das gilt auch im Gesicht.
- Alternative Verfahren
- Einige Basaliome eignen sich u. U. für eine Ausschabung des Tumors, indem die Kürettage mit einer Kryo-, Laser- oder Elektrotherapie an den Grenzen zum gesunden Gewebe kombiniert wird (Flachexzision oder Shave-Exzision).
- Mikroskopisch kontrollierte Chirurgie erlaubt einen geringeren Sicherheitsabstand und kommt somit besonders im Gesicht zum Einsatz.
- Nutzen
- Die Heilungsraten bei einer Operation liegen bei 95 % oder darüber.13
- Unvollständig exzidierte BZK sollen als Therapie der 1. Wahl nachexzidiert werden.5
Photodynamische Therapie (PDT)
- Die photodynamische Therapie ist eine nichtinvasive Behandlung von Basalzellkarzinomen, die sich durch ein geringes Komplikationsrisiko auszeichnet.
- Kommt bei oberflächlichen Basalzellkarzinomen in den Fällen zur Anwendung, in denen eine Operation zu entstellenden Narben oder Konturveränderungen führen würde.
- Der größte Nachteil ist die Schmerzhaftigkeit des Verfahrens.5
- Die beste Wirkung erzielt die Phototherapie bei oberflächlichen Basalzellkarzinomen (Dicke < 1 mm); zudem hinterlässt die Behandlung keine Narben.
- Die Erfolgsquote betrug in einer norwegischen Studie 3 Monate nach der Behandlung 88 %.
- Das Ansprechen der nodulären und der sklerosierenden Formen auf die Therapie war mit ca. 50 % weniger erfolgreich.
- Bei sklerosierenden Basalzellkarzinomen, bei denen die operative Entfernung die Therapie der Wahl darstellt, ist die photodynamische Therapie nicht angeraten. Eine Biopsie vor der Behandlung ist daher wichtig.
- Als Teil der Behandlung wird die Hautläsion mit 20-prozentiger 5-Aminolävulinsäure eingerieben und für 3–4 Stunden okkludiert.
- 5-Aminolävulinsäure wird selektiv von den Tumorzellen aufgenommen und zu lichtsensibilisierenden Konzentrationen von Protoporphyrin IX metabolisiert.
- Der Bereich wird dann mit Rotlicht bestrahlt.
- Einige Patient*innen reagieren hierauf mit Schmerzen, weshalb oft eine Lokalanästhesie zum Einsatz kommt.
- Die Behandlung muss 2-mal pro Behandlungszyklus durchgeführt werden.
Medikamentöse Therapie
- Nachteil aller topischen Behandlungen ist die fehlende histologische Kontrolle und die geringe Eindringtiefe.
- Imiquimod 5 %
- Ist als Therapie zugelassen und wird bei kleinen oberflächlichen Basaliomen verwendet.14-16
- Eine im Vorfeld vorgenommene Biopsie, die Auskunft über die Infiltrationstiefe gibt, wird vorausgesetzt.
- Zum Zweck der Therapie wird die betroffene Hautstelle 6 Wochen lang an 5 Tagen in der Woche 1 x tgl. eingerieben.
- Die Therapie erfordert ein hohes Maß an Compliance vonseiten der Patient*innen, und es sind zusätzliche Kontrolluntersuchungen erforderlich.
- In ca. 10 % der Fälle kommt es zur Rezidivbildung, was eine operative Behandlung erforderlich macht.
- 5-Fluorouracil-Salbe 5 %
- Antineoplastische Therapie mit Hedgehog-Inhibitoren (Sonidegib, Vismodegib)17
- Ist indiziert bei einem symptomatischen, metastasierenden Basalzellkarzinom oder bei einem lokal fortgeschrittenen Tumor, der sich nicht operativ oder mit Bestrahlung behandeln lässt.
- Das Präparat wirkt als Inhibitor des Hedgehog-Signalwegs, der wichtig für die Proliferation, das Überleben und die Differenzierung der Tumorzellen ist.
- Die Dosierung ist eine Kapsel täglich. Die Behandlung ist kostspielig (200 € pro Tag)
- Nebenwirkungen sind insbesondere Muskelkrämpfe, Müdigkeit, Haarausfall oder Geschmacksverlust.
Strahlentherapie
- Kommt in erster Linie bei dicken Basaliomen zum Einsatz, bei denen eine Operation aufgrund der Lokalisation schwierig ist.
- Kontraindiziert bei Erkrankungen, die mit erhöhter Strahlenempfindlichkeit einhergehen, z. B. Gorlin-Goltz-Syndrom und Xeroderma pigmentosum.5
- Eine korrekt durchgeführte Strahlentherapie ergibt eine fast ebenso hohe Heilungsrate wie die Operation (90 %)18; zudem fällt das Resultat in kosmetischer Hinsicht meistens gut aus.
- Eine Bestrahlung kann die Therapie der Wahl oder eine notwendige Zusatzbehandlung sein, wenn die Tumoren im zentralen Gesichtsbereich, auf der Nase, an den Augen, am Mund, an den Ohren oder über der Speicheldrüse liegen.
- Die Behandlung ist relativ ressourcenaufwändig mit vielen Behandlungsreihen.
Prävention
Primärprävention
- Insbesondere Personen mit erhöhtem Risiko sollten angemessene
Schutzmaßnahmen vor solarer UV- Strahlung anwenden:2- Vermeidung starker Sonnenstrahlungsexposition
- Bei mittlerer und hoher UV-Bestrahlungsstärke (UV-Index 3–7) in der Mittagszeit Schatten suchen.
- Bei sehr hoher UV-Bestrahlungsstärke (UV-Index 8 und höher) Aufenthalt im Freien während der Mittagszeit möglichst vermeiden. Wenn dies nicht möglich ist, unbedingt Schatten suchen.
- Ggf. Aktivitäten im Freien in die Morgen- und Abendstunden verlegen.
- Einen Sonnenbrand vermeiden.
- Tragen geeigneter Kleidung sowie Kopfbedeckung und Sonnenbrille
- Anwendung von geeigneten Sonnenschutzmitteln (adäquater Lichtschutzfaktor sowie ausreichend dicke Schicht: 2 mg/cm²) für
Hautstellen, die nicht anders geschützt werden können. - Die Nutzung von Solarien soll vermieden werden.
- Insbesondere Kinder und Säuglinge sind vor Sonnenbrand zu schützen.
- Hohe Vitamin-D-Spiegel haben möglicherweise einen protektiven
Effekt auf die Entstehung und Entwicklung weiterer Krebsarten; da die Zusammenhänge zwischen Krebsrisiko und Vitamin-D-Versorgung nicht hinreichend geklärt sind, kann Vitamin D weder zur Vorsorge noch zur Therapie eindeutig empfohlen werden.
- Vermeidung starker Sonnenstrahlungsexposition
Sekundärprävention
- Im Rahmen der Prävention von Hautkrebs sollte ein Hautkrebsscreening für Männer und Frauen ab 35 Jahren (alle 2 Jahre) angeboten werden.
- standardisierte Ganzkörperinspektion der Haut von speziell dafür ausgebildeten Ärzt*innen
- Sondervotum der DEGAM: die DEGAM bezweifelt den Nutzen eines anlasslosen Screenings und befürwortet die Früherkennung auf Hautkrebs im Einzelfall nach ausgewogener Aufklärung über Vor- und Nachteile bei Menschen mit erhöhtem Risiko.
Verlauf, Komplikationen und Prognose
Verlauf
- Basalzellkarzinome können über mehrere Jahre hinweg klein bleiben und nur eine geringe Neigung zum Wachstum zeigen, insbesondere bei älteren Menschen; sie können in manchen Fällen aber auch schnell wachsen.
- Sie metastasieren so gut wie nie.
- Patient*innen, die einmal von einem Basalzellkarzinom betroffen waren, haben ein erhöhtes Risiko für neue Basaliome wie auch für andere maligne Erkrankungen.19
- Die Wahrscheinlichkeit eines Rezidivs ist abhängig von der Lokalisation, dem Tumordurchmesser, bereits vorliegenden Rezidiven und dem histologischen Subtyp.5
Prognose
- Die Prognose bei Basalzellkarzinomen ist gut.
- Bei frühzeitiger Behandlung sind 95–99 % der Patient*innen nach 5 Jahren rezidivfrei.
- Auch Rezidive haben mit einer über 90-prozentigen Heilungschance eine gute Prognose.
- Erhöhtes Rezidivrisiko bei einem Durchmesser > 2 cm und20
- Lokalisation am Kopf (OR 9,7)
- Tiefe über das subkutane Fettgewebe hinaus (OR 3,1).
Verlaufskontrolle
- Bei Patient*innen, die intensiven Sonnenschutz betreiben, sollte der Vitamin-D-Spiegel überprüft und ggf. Vitamin D substituiert werden.2
- Bei Patient*innen, die von großen oder vielen Tumoren betroffen waren, sollte die Nachsorge durch fachärztlich überwachte klinische Kontrollen erfolgen.
- Das Risiko für das Auftreten eines neuen Hautkrebses liegt bei 35 % nach 3 Jahren und bei 50 % nach 5 Jahren.21
- Anzeichen von Rezidiven kontrollieren.
- Im Gesicht liegen höhere Rezidivraten vor als in anderen Regionen.5
Patienteninformationen
Worüber sollten Sie die Patient*innen informieren?
- Eine Form von Hautkrebs, die nur äußerst selten metastasiert und deren Behandlung bei fast allen Patient*innen zur Genesung führt.
- Eine Rezidivbildung oder das Auftreten neuer Tumoren sind zwar nichts Ungewöhnliches, aber die Behandlungsergebnisse bleiben auch dann immer noch gut.
- Eine wichtige Funktion kommt der Eigenkontrolle zu, um Rezidive frühzeitig zu erkennen.
- Regelmäßiges Hautkrebsscreening
Anerkennung als Berufskrankheit
- Tritt ein Basalzellkarzinom im Zusammenhang mit der beruflichen Tätigkeit mit Ruß, Rohparaffin, Teer, Anthrazen, Pech oder ähnlichen Stoffen auf, kann diese Erkrankung als Berufskrankheit anerkannt werden.22
- Zuständig hierfür sind die gesetzlichen Unfallversicherungsträger.
- Der Verdacht auf eine Berufskrankheit muss dort gemeldet werden (Meldebogen23).
- Es wird eine ausführliche Arbeits- und Gefährdungsanamnese erhoben und ein Gutachten entscheidet über die Anerkennung als Berufskrankheit.
- Dann können bestimmte Maßnahmen auf Kosten der GUV durchgeführt werden:
- spezielle therapeutische Maßnahmen
- Einstellung der gefährdenden Tätigkeit
- Minderung der Erwerbsfähigkeit bis zur Zahlung einer Rente.24
- Manchmal muss die Tätigkeit erst vollständig aufgegeben werden, damit die Anerkennung als Berufskrankheit erfolgen kann.
Patienteninformationen in Deximed
Weitere Informationen
- Deutsche Krebsgesellschaft: Basalzellkarzinom: heller oder weißer Hautkrebs
Illustrationen
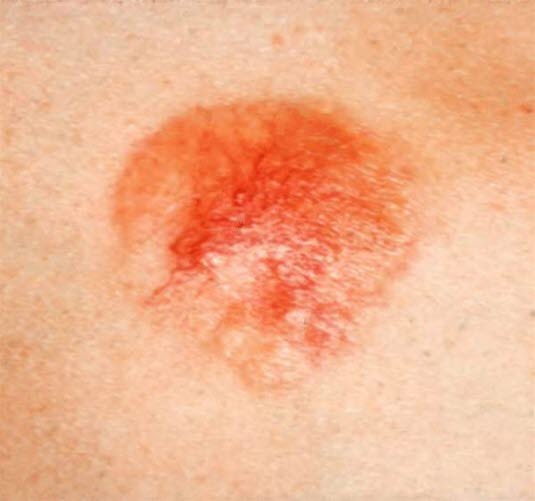
Basalzellkarzinom, Frühstadium

Basalzellkarzinom vom superfiziellen Typ
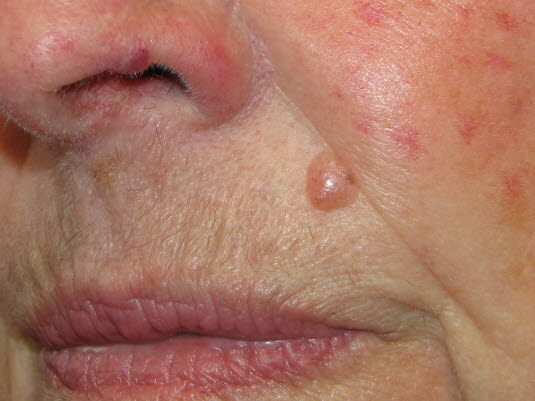
Noduläres Basalzellkarzinom
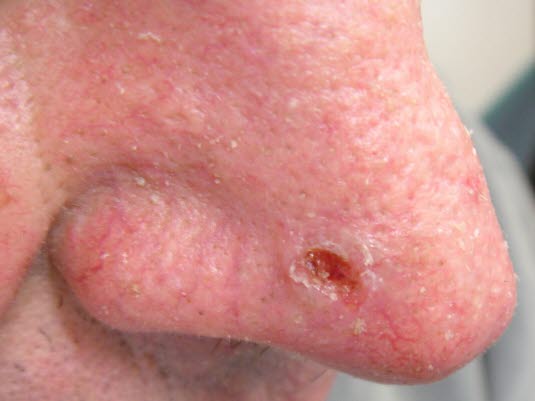
Basalzellkarzinom mit zentraler Ulzeration und einem festen, zirkulär wallförmig aufgetriebenen, perlenschnurartigen Randsaum und Infiltration in die Umgebung.
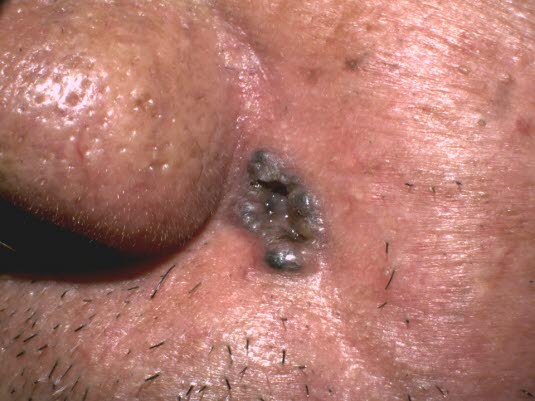
Basalzellkarzinom auf dunkel pigmentierter Haut
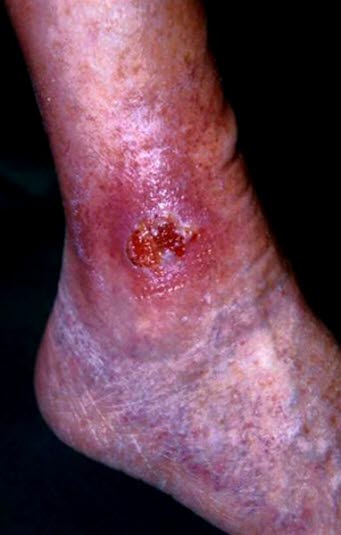
Basalzellkarzinom als Differenzialdiagnose bei venösen Beingeschwüren
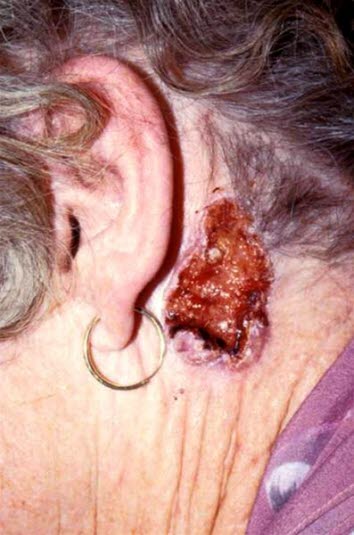
Noduläres Basalzellkarzinom mit großer Ulzeration (Ulcus rodens); charakteristisch saumartiger Rand mit Teleangiektasien
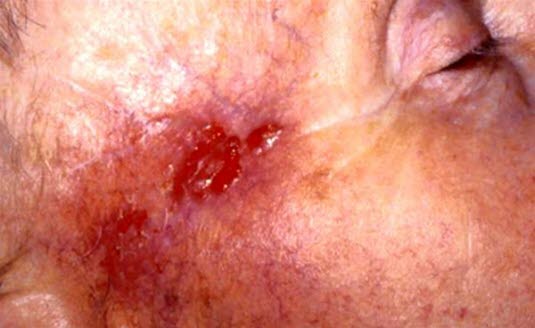
Unscharf begrenztes Basalzellkarzinom, ein narbiger Tumor vom sog. Morphea-Typ
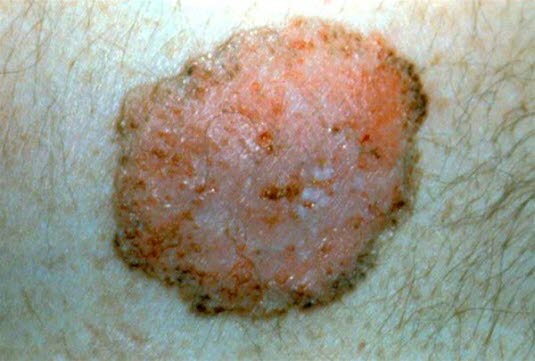
Basalzellkarzinom vom superfiziellen Typ; pigmentierte Makula mit geringer Infiltration und leichter Schuppenbildung, makroskopisch relativ gut abgegrenzt
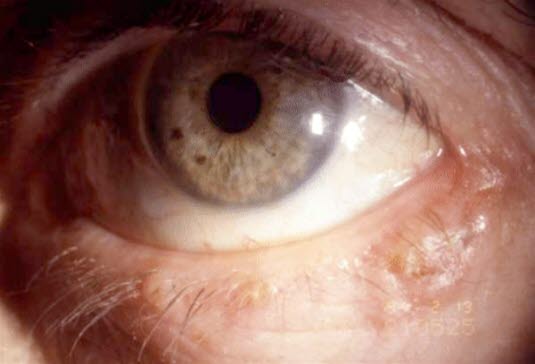
Basalzellkarzinom am Auge
- Der Artikel Diagnosis and Treatment of Basal Cell and Squamous Cell Carcinomas enthält weitere Abbildungen.
Quellen
Leitlinien
- Deutsche Krebsgesellschaft. Prävention von Hautkrebs. AWMF-Leitlinie Nr. 032-052OL. S2, Stand 2021. www.awmf.org
- Deutsche Krebsgesellschaft, Deutsche Dermatologische Gesellschaft. Basalzellkarzinom der Haut. AWMF-Leitlinie Nr. 032-021. S2k, Stand 2018. www.awmf.org
Literatur
- Lohnstein M, Eras J, Hammerbacher C. Der Prüfungsguide Allgemeinmedizin - Aktualisierte und erweiterte 3. Auflage. Augsburg: Wißner-Verlag, 2018.
- Deutsche Krebsgesellschaft. Prävention von Hautkrebs. AWMF-Leitlinie Nr. 032-052OL, Stand 2021. www.awmf.org
- Bader RS. Basal cell carcinoma. Medscape, last updated Mar 2021 emedicine.medscape.com
- Berking C, Hauschild A, Kölbl O, Mast G, Gutzmer R: Basal cell carcinoma—treatments for the commonest skin cancer. Dtsch Arztebl Int 2014; 111: 389–95. www.aerzteblatt.de
- Deutsche Krebsgesellschaft, Deutsche Dermatologische Gesellschaft. Basalzellkarzinom der Haut. AWMF-Leitlinie Nr. 032-021, Stand 2018 www.awmf.org
- McCusker M, Hou J, Wang L, Yue H, Hauschild A. Metastatic basal cell carcinoma: Differences in survival by site of spread [abstract]. J Clin Oncol 2012;30(Suppl.):8585. www.ejcancer.com
- Sellheyer K. Basal cell carcinoma: cell of origin, cancer stem cell hypothesis and stem cell markers. Br J Dermatol 2011; 164: 696-711. PubMed
- Tampa M, Georgescu S.R, Iulia Mitran C, Recent Advances in Signaling Pathways Comprehension as Carcinogenesis Triggers in Basal Cell Carcinoma. J Clin Med. 2020 www.ncbi.nlm.nih.gov
- Corona R, Dogliotti E, D'Errico M, Sera F, Iavarone I, Baliva G, et al. Risk factors for basal cell carcinoma in a Mediterranean population. Arch Dermatol 2002;137: 1162-8. PubMed
- Wehner MR, Shive ML,l Chren M-M. Indoor tanning and non-melanoma skin cancer: a systematic review and meta-analysis. BMJ 2012; 345: e5909. BMJ (DOI)
- Robinson SN, Zens MS, Perry AE, Spencer SK, Duell EJ, Karagas MR., Photosensitizing agents and the risk of non-melanoma skin cancer: a population-based case-control study. J Invest Dermatol. 2013 Aug;133(8):1950-5. doi: 10.1038/jid.2013.33. Epub 2013 Jan 23. www.ncbi.nlm.nih.gov
- Dai J,Lin K,Huang Y,Lu Y,Chen WQ,Zhang XR,He BS,Pan YQ,Wang SK,Fan WX, Identification of critically carcinogenesis-related genes in basal cell carcinoma. OncoTargets and therapy. 2018 pubmed.ncbi.nlm.nih.gov
- Brownell I. Nodular basal cell carcinoma: when in doubt, cut it out. J Drugs Dermatol. 2007 Dec. 6(12):1245-6. www.ncbi.nlm.nih.gov
- Marks R, Gebauer K, Shumack S, Amies M, Bryden J, Fox TL, et al. Imiquimod 5% cream in the treatment of superficial basal cell carcinoma: results of a multicentre 6-week dose-response trial. J Am Acad Dermatol 2001;44: 807-13. PubMed
- Geisse J, Caro I, Lindholm J, Golitz L, Stampone P, Owens M. Imiquimod 5% cream for the treatment of superficial basal cell carcinoma: Results from two phase III, randomized, vehicle-controlled studies. J Am Acad Dermatol 2004; 50: 722-33. PubMed
- Karve SJ, Feldman SR, Yentzer BA, et al. Imiquimod: a review of basal cell carcinoma treatments. J Drugs Dermatol 2008; 7: 1044-51. PubMed
- Tang JY, Mackay-Wiggan JM, Aszterbaum M et al. Inhibiting the hedgehog pathway in patients with the basal-cell nevus syndrome. N Engl J Med 2012; 366: 2180-8. www.nejm.org
- Mc Loone NM, Tolland J, Walsh M, et al. Follow-up of basal cell carcinomas: an audit of current practice. J Eur Acad Dermatol Venereol. Jul 2006. 20(6):698-701. www.ncbi.nlm.nih.gov
- Firnhaber JM. Basal Cell and Cutaneous Squamous Cell Carcinomas: Diagnosis and Treatment. Am Fam Physician. 2020 pubmed.ncbi.nlm.nih.gov
- Morgan FC, Ruiz ES, Karia PS et al. Factors Predictive of Recurrence, Metastasis, and Death from Primary Basal Cell Carcinoma 2cm or Larger in Diameter. J Am Acad Dermatol 2019. S0190-9622(19)32824-5. pmid:31600531. www.ncbi.nlm.nih.gov
- Karagas MR, Stukel TA, Greenberg ER, et al. Risk of subsequent basal cell carcinoma and squamous cell carcinoma of the skin among patients with prior skin cancer. Skin Cancer Prevention Study Group. JAMA 1992; 267: 3305-10. PubMed
- Bundesanstalt für Arbeitsschutz und Arbeitsmedizin (BAuA). Dortmund. Merkblätter und wissenschaftliche Begründungen zu den Berufskrankheiten der Anlage 1 zur Berufskrankheiten-Verordnung (BKV), zuletzt aktualisiert durch die Dritte Verordnung zur Änderung der Berufskrankheiten-Verordnung vom 22. Dezember 2014. Zugriff 24.1.2017. www.baua.de
- DGVU Formtexte für Ärzte: Ärztliche Anzeige bei Verdacht auf eine Berufskrankheit. www.dguv.de
- Mehrtens, G. Valentin, H. Schönberger, A. Arbeitsunfall und Berufskrankheit : rechtliche und medizinische Grundlagen für Gutachter, Sozialverwaltung S.878ff. Berlin: Erich Schmidt Verlag 9: Auflage, 2017.
Autor*innen
- Monika Lenz, Fachärztin für Allgemeinmedizin, Neustadt am Rübenberge
- Die ursprüngliche Version dieses Artikels basiert auf einem entsprechenden Artikel im norwegischen hausärztlichen Online-Handbuch Norsk Elektronisk Legehåndbok (NEL, https://legehandboka.no/).