Was ist ein Hyperparathyreoidismus?
Definition
Beim Hyperparathyreoidismus produzieren die Nebenschilddrüsen zu viel eines Botenstoffes, des sog. Parathormons (PTH). Dieses Hormon ist für die Regulierung des Kalziumspiegels im Blut verantwortlich. Bei einer vermehrten Bildung von PTH wird Kalzium aus den Knochen freigesetzt.
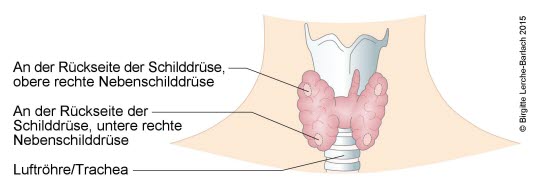
Die vier Nebenschilddrüsen, auch als Epithelkörperchen oder Glandulae parathyreoideae bezeichnet, liegen meist in unmittelbarer Nachbarschaft zu den beiden oberen und unteren Polen der Schilddrüse. Sie produzieren das Parathormon (PTH).
Symptome
Mehr als die Hälfte aller Patient*innen zeigt zunächst keine Symptome. Liegen Symptome vor, so sind sie oftmals nur milde ausgeprägt und nicht besonders typisch. Sie können sich z. B. in Form von Müdigkeit und Abgeschlagenheit, Konzentrationsstörungen, Verdauungsstörungen, vermehrtem Harndrang und starkem Durst äußern. Erkrankte Personen weisen in ihrer Krankheitsgeschichte oftmals auch Nierensteine auf. Diese können infolge der erhöhten Kalziumausscheidung über die Nieren entstehen. Da das PTH den Abbau von Kalzium aus dem Skelett fördert, kann es im fortgeschrittenen Krankheitsverlauf zu Knochenbrüchen infolge von Knochenschwund (Osteoporose) kommen.
Ursachen
Eine Überproduktion der Nebenschilddrüsen kann aufgrund eines gutartigen Tumors, eines sog. Adenoms, Nebenschilddrüsenvergrößerung oder sehr selten aufgrund eines Karzinoms entstehen. Es kommt dabei zu einer erhöhten Hormonausschüttung. Man spricht dabei von einem „primären Hyperparathyreoidismus“.
Beim „sekundären Hyperparathyreoidismus“ kommt es aufgrund eines Kalziummangels, der durch eine andere Erkrankung, z. B. eine Nierenschwäche, ausgelöst wird, zu einem erhöhten Bedarf an Parathormon, das die Nebenschilddrüsen dann vermehrt produzieren.
Häufigkeit
Etwa 0,1–0,3 % der Bevölkerung leiden an einer autonomen PTH-Überproduktion (pHPT). Der primäre Hyperparathyreoidismus tritt gehäuft nach dem 50. Lebensjahr auf und ist bei Frauen dreimal häufiger als bei Männern.
Untersuchungen
Da sich der primäre Hyperparathyreoidismus oft nur durch wenige und unspezifische Symptome äußert, ist er recht schwer zu diagnostizieren. In den meisten Fällen sind es zufällige Befunde, die den Verdacht auf diese Erkrankung lenken.
Zur Sicherung der Verdachtsdiagnose wird der Kalziumspiegel im Blut und im Urin bestimmt. Anhand einer Blutuntersuchung wird der PTH-Wert ermittelt.
Eine Ultraschalluntersuchung des Halses und der Nieren sollte durchgeführt werden. Manchmal sind weitere Untersuchungen nötig, wie eine nuklearmedizinische Untersuchung (Szintigrafie) zur Darstellung der Nebenschilddrüsen oder eine Knochendichtemessung.
Behandlung
Liegt eine milde und asymptomatische Form der Erkrankung vor, kann es ausreichend sein, Laborkontrollen, eine Knochendichtemessung sowie eine Bildgebung der Nieren durchführen zu lassen. Außerdem ist es wichtig, auf eine ausreichende Trinkmenge zu achten (2,5–3 l/d) und genügend Kalzium mit der Nahrung aufzunehmen (800–1.000 mg/d), weil ein Kalziummangel wiederum zu einem Anstieg des Parathormons führen kann. Falls ein Vitamin-D-Mangel vorliegt, sollte dieser ausgeglichen werden.
Auch bei asymptomatischen Krankheitsverläufen kann eine Operation nötig sein, wenn der Kalziumspiegel im Blut und im Urin sehr hoch bzw. die Knochendichte reduziert ist, oder die Patient*innen unter 50 Jahre alt sind. Bei der Operation, die u. U. auch minimalinvasiv erfolgen kann, wird das betroffene Gewebe entfernt. In ausgewählten Fällen kann auch eine Radiofrequenzablation erfolgen, ein Verfahren, bei dem erkranktes Gewebe durch große Hitze zerstört wird.
Der sekundäre HPT wird durch die Behandlung der Grunderkrankung therapiert, bei der Behandlung der Folgeprobleme an Nieren und Knochen können Medikamente eingesetzt werden. Bei schweren Verläufen kann auch hierbei eine operative Maßnahme erforderlich sein.
Prognose
Viele Patient*innen mit Hyperparathyreoidismus sind über lange Zeit beschwerdefrei. Die Heilungsraten bei operativer Therapie liegen bei 95–99 %. Wenn eine Operation nicht möglich oder erwünscht ist, kann es ausreichend sein, die Blutwerte, die Nierenfunktion sowie die Knochendichte regelmäßig zu kontrollieren, um Folgeerkrankungen zu vermeiden.
Weitere Informationen
- Harnsteine/Nierensteine
- Osteoporose
- Vitamin-D-Mangel
- Hyperparathyreoidismus – Informationen für ärztliches Personal
Autorinnen
- Susanna Allahwerde, Fachärztin für Allgemeinmedizin, Berlin
- Caroline Beier, Dr. med., Fachärztin für Allgemeinmedizin, Hamburg
Link lists
Authors
Previous authors
Updates
Gallery
Snomed
References
Based on professional document Hyperparathyreoidismus. References are shown below.
- Deutsche Gesellschaft für Kinderendokrinologie und -diabetologie (DGKED). Primärer Hyperparathyreoidismus. AWMF-Leitlinie Nr. 174-006. S1. Stand 2016. www.awmf.org
- Kasperk C. Primärer Hyperparathyreoidismus. eMedpedia, Zugriff 25.09.21. www.springermedizin.de
- Nies C. Diagnostik und Therapie des primären Hyperparathyreoidismus. Chirurg 2017; 88: 1069–1080. doi:10.1007/s00104-017-0517-x DOI
- Silverberg SJ. Natural history of primary hyperparathyroidism. Endocrinol Metab Clin North Am 2000;29:451-64. PubMed
- Gollisch K, Siggelkow H. Asymptomatischer primärer Hyperparathyreoidismus - Operieren oder beobachten? Internist 2021; 62: 496–504. doi:10.1007/s00108-021-00996-0 DOI
- Lamy O, Stoll D, Rodriguez. Primärer Hyperparathyreoidismus. Swiss Med Forum 2017; 17: 406–410. doi:10.4414/smf.2017.02931 DOI
- Stutz F. Leitliniengerechte Behandlung des sekundären Hyperparathyreoidismus. CME 2021, 1-8. www.springermedizin.de
- Klempa I. Therapie des sekundären und tertiären Hyperparathyreoidismus – chirurgische Standpunkte. Chirurg 1999; 70: 1089-1101. doi:10.1007/s001040050870 DOI
- Miedlich S, Koch C, Paschke R. Primärer Hyperparathyreoidismus: Heute ein meist asymptomatisches Krankheitsbild. Dtsch Arztebl 2002; 99: A 3340–3346 [Heft 49] www.aerzteblatt.de
- Sheu-Grabellus S, Schmid K. Pathologie der Nebenschilddrüse. Pathologe 2015; 36: 229-236. doi:10.1007/s00292-015-0016-0 DOI
- Phitayakorn R, McHenry CR. Incidence and location of ectopic abnormal parathyroid glands. Am J Surg 2006; 191: 418-23. PubMed
- Cunningham J, Locatelli F, Rodriguez M. Secondary Hyperparathyroidism: Pathogenesis, Disease Progression, and Therapeutic Options. Clin J Am Soc Nephrol 2011; 6: 913-921. doi:10.2215/CJN.06040710 DOI
- van der Plas W, Noltes M, van Ginhoven T, et al. Secondary and tertiary hyperparathyroidism: a narrative review. SJS 2020; 109: 271–278. pubmed.ncbi.nlm.nih.gov
- Szalat A, Mazeh H, Freund HR. Lithium-associated hyperparathyroidism: report of four cases and review of the literature. Eur J Endocrin 2009; 160: 317-23. www.ncbi.nlm.nih.gov
- Vavanikunnel J, Meier C, Christ E, Was ist wichtig für den Hausarzt? Primärer und sekundärer Hyperparathyreoidismus. Der informierte@rzt Nr. 9/2017, Zugriff 29.09.21. www.tellmed.ch
- Michels T, Kelly K. Parathyroid Disorders. Am Fam Physician 2013; 88: 249-257. www.aafp.org
- Bargren AE, Repplinger D, Chen H, Sippel RS. Can biochemical abnormalities predict symptomatology in patients with primary hyperparathyroidism?. J Am Coll Surg 2011; 213: 410-4. PubMed
- Bilezikian J, Brandi M, Eastell R, et al. Guidelines for the Management of Asymptomatic Primary Hyperparathyroidism: Summary Statement from the Fourth International Workshop. J Clin Endocrinol Metab 2014; 99: 3561–3569. pmid:25162665 PubMed
- Kidney Disease Improving Global Outcome (KDIGO). Clinical Practice Guideline Update for the Diagnosis, Evaluation, Prevention, and Treatment of Chronic Kidney Disease–Mineral and Bone Disorder (CKD-MBD). Stand 2017. kdigo.org
- Haber RS, Kim CK, and Inabnet WB. Ultrasonography for preoperative localisation of enlarged parathyroid glands in primary hyperparathyroidism: comparison with 99mtechnetium sestamibi scintigraphy. Clin Endocrinol 2002;57: 241-9. www.ncbi.nlm.nih.gov
- Wilhelm SM, Wang TS, Ruan DT. The American Association of Endocrine Surgeons Guidelines for Definitive Management of Primary Hyperparathyroidism. JAMA Surg 2016; 151(10): 959-68. pmid:27532368 PubMed
- Campbell MJ. The Definitive Management of Primary Hyperparathyroidism Who Needs an Operation? JAMA 2017; 317(11): 1167-68. pmid:28324077 PubMed
- Palazzo FF, Sadler GP, Reene TS. Minimally invasive parathyroidectomy. BMJ 2004; 328: 849-50. PubMed
- Udelsman R, Lin Z, Donovan P. The superiority of minimally invasive parathyroidectomy based on 1650 consecutive patients with primary hyperparathyroidism. Ann Surg 2011; 253: 585-91. PubMed
- Amrein K, Dobnig H. Primärer Hyperparathyreoidismus - Drei spannende Fallberichte und Neuigkeiten zu Diagnose und Therapie. J Klin Endokrinol Stoffw 2019; 12: 50-54. doi:10.1007/s41969-019-0063-x DOI
- Khan A, Hanley D, Rizzoli R, et al. Primary hyperparathyroidism: review and recommendations on evaluation, diagnosis, and management. A Canadian and international consensus. Osteopor Int 2017. doi:10.1007/s00198-016-3716-2 DOI
- Fischereder M. Behandlung des sekundären Hyperparathyreoidismus bei Dialysepatienten und Transplantationserfolg. Nephrologe 2021; 16: 235-236. doi:10.1007/s11560-021-00501-6 DOI