Was ist ein Phäochromozytom?
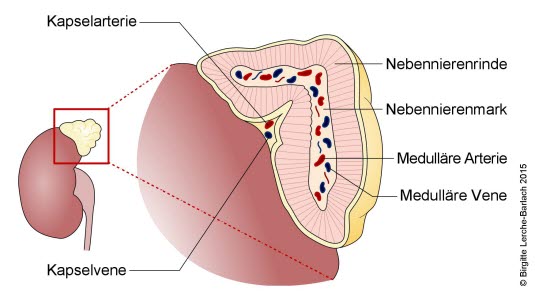
Die Nebennieren befinden sich an der Oberseite beider Nieren. Die Nebennieren sind Hormondrüsen, die mehrere Typen von Hormonen bilden. Das Nebennierenmark bildet die Stresshormone Adrenalin und Noradrenalin, die in der Fachsprache auch Katecholamine genannt werden. Sie steigern die Herzschlagfrequenz, erhöhen den Blutdruck und den Blutzuckerspiegel. In Stresssituationen senden Nervenfasern Signale an die Nebennierenmarkzellen, die dann die Hormone ausschütten.
Ein Phäochromozytom ist ein Katecholamin-produzierender Tumor, der in 85–90 % aller Fälle im Nebennierenmark wächst. In 10–15 % der Fälle liegen die Tumoren außerhalb der Nebennieren und werden dann als Paragangliome bezeichnet. Paragangliome können an verschiedenen Stellen in der Bauchhöhle zu finden sein.
Phäochromozytome sind seltene Tumoren. Sie verursachen 0,1–0,6 % aller Fälle mit Bluthochdruck (Hypertonie). Auch wenn man gezielt nach diesen Tumoren sucht, können diese schwer zu entdecken sein. Die Diagnose wird oft im Alter zwischen 40 und 50 Jahren gestellt, wobei erbliche Formen der Erkrankung bereits in jüngeren Jahren in Erscheinung treten können. Häufig werden die Tumoren zufällig bei einer Computertomografie oder Operation entdeckt. Nur rund 10 % aller Phäochromozytome sind bösartige Tumoren.
Ursache
Die Ursache ist in den meisten Fällen unbekannt. Erbliche Phäochromozytome machen 25–30 % aus und treten gemeinsam mit bestimmten angeborenen Erkrankungen auf, z. B. multiple endokrine Neoplasie Typ 2, Von-Hippel-Lindau-Syndrom, Neurofibromatose Typ 1 (Morbus Recklinghausen) und familiäre Paragangliome.
Ein Phäochromozytom wird oftmals von einer erhöhten Produktion an Katecholaminen begleitet, was die Symptome der Erkrankung (z. B. Bluthochdruck) erklären kann. Katecholamine sind Stresshormone, die z. B. bei körperlicher Aktivität, aber auch bei Verletzungen und Operationen ausgeschüttet werden.
Symptome
Ein Phäochromozytom kann sich auf verschiedene Weisen äußern. Die meisten Symptome und Anzeichen sind dabei auf die direkte Wirkung der Katecholamine zurückzuführen. Typisch sind Attacken oder Anfälle, die zwischen einigen Sekunden bis zu wenigen Stunden dauern. Die Anfälle äußern sich in Form von Kopfschmerzen, Schweißausbrüchen und Herzklopfen. Sie können mehrfach täglich oder auch nur einmal monatlich auftreten. Weitere mögliche Symptome sind Durchfall, Zittern, Blässe, Angst, Panik, Übelkeit und Gewichtsabnahme. Manche Patienten erröten auch ohne ersichtlichen Grund.
Bei 70–90 % der Patienten treten oft anfallartige Kopfschmerzen auf, die als intensiv und drückend empfunden werden. Etwa 70 % der Betroffenen berichten über beschwerliches Herzklopfen, 65–70 % klagen über häufige Schweißausbrüche. Nahezu alle Patienten haben einen erhöhten Blutdruck, der mit Medikamenten nur schwer zu senken ist. Rund die Hälfte der Betroffenen hat ständigen Bluthochdruck, bei 40–50 % tritt der Bluthochdruck anfallartig auf.
Diagnostik
Ein Verdacht auf diese Erkrankung wird in der Regel aufgrund der typischen Symptome geweckt. In Ausnahmefällen ist das Vorkommen von Phäochromozytomen bei Familienangehörigen ein Grund für eine Untersuchung. In vielen Fällen beginnt die Untersuchung aufgrund von Bluthochdruck, der sich durch Medikamente nicht unter Kontrolle bringen lässt.
Bei der Untersuchung misst Ihre Ärztin/Ihr Arzt den Blutdruck und führt ein EKG zur Beurteilung des Herzrhythmus durch. Der Blutzuckerspiegel wird gemessen, da bis zu 40 % der Patienten mit Phäochromozytom an Diabetes erkranken. Im Ultraschall kann ein Nebennierentumor dargestellt werden.
Eine wichtige Untersuchung zur Diagnose ist die Messung der Katecholamine im Blut und im Urin. Folgende Patientengruppen sollten untersucht werden:
- Patienten mit anfallartigen Symptomen, die den Verdacht auf Phäochromozytome erwecken.
- Patienten mit neulich festgestelltem Bluthochdruck, der schwer zu behandeln ist.
- Patienten mit ungewöhnlichen Blutdruckreaktionen unter Narkose bei Operationen
- Patienten mit erblicher Veranlagung für Phäochromozytome
- Patienten mit zufällig entdeckten Tumoren der Nebennieren.
Wenn die Ärzte Anhaltspunkte für Phäochromozytome finden, werden die betroffenen Personen zur weiteren Untersuchung an eine Facharztpraxis überwiesen. Dabei werden auch Blut und Urin eingehender untersucht. Darüber hinaus erfolgt eine Computertomografie der Bauchhöhle (in bestimmten Fällen auch Magnetresonanztomografie), um einen eventuellen Tumor ausfindig zu machen. Bei Verdacht auf bösartige Tumoren oder Metastasen können auch funktionelle Bildgebungsverfahren (Positronenemissionstomografie oder Szintigrafie) durchgeführt werden.
Gentests haben mittlerweile einen hohen Stellenwert im Rahmen der Gesamtabklärung. Derartige Tests werden in erster Linie bei Personen durchgeführt, die Familienmitglieder mit einem Phäochromozytom oder eine erbliche Erkrankung mit erhöhtem Risiko für Phäochromozytome haben, an einem bösartigen Phäochromozytom erkrankt sind, jünger als 50 Jahre alt sind und mehrere Tumoren aufweisen.
Behandlung
Das Ziel der Therapie ist, den Tumor zu entfernen und eventuelle Komplikationen zu behandeln. Eine korrekte medikamentöse Vorbehandlung ist ausschlaggebend, um Komplikationen während der Operation reduzieren zu können.
Das Hauptziel der Vorbehandlung ist es, eine Freisetzung der Katecholamine während der Operation zu verhindern, die sonst zu schweren Herz- und Blutdruckproblemen führen können. Eine medikamentöse Behandlung mit Alphablockern sollte 7–14 Tage vor der Operation eingeleitet werden. Zusätzlich werden 3–4 Tage vor der Operation Betablocker zur Blutdrucksenkung gegeben. In der ersten Zeit nach der Operation werden die Patienten auf der Intensivstation überwacht. Die beiden größten Komplikationen nach einem Eingriff sind niedriger Blutdruck und niedriger Blutzucker. Eine ausreichende Flüssigkeitszufuhr und kochsalzreiche Ernährung können einem Blutdruckabfall entgegenwirken.
Die Operation erfolgt in der Regel in einem Krankenhaus, das sich auf diese Art von Eingriffen spezialisiert hat. Die Entfernung mithilfe von minimal invasiver Chirurgie (Laparoskopie) ist die derzeit bevorzugte Operationsmethode. Da manche Patienten eine Erkrankung beider Nebennieren haben, wird versucht, möglichst viel Substanz der Nebennieren zu retten und nur den Tumor sowie das umgebende Gewebe zu entfernen.
Bösartige Tumoren werden möglichtst vollständig entfernt. Weitere Behandlungsmöglichkeiten sind Radionuklidtherapie, Chemotherapie oder sogenannte Multityrosinkinasehemmer.
Komplikationen
Ein Phäochromozytom kann, wie bereits erwähnt, zu einem schwer behandelbaren Bluthochdruck führen. Weitere und seltenere Komplikationen sind Herzinfarkt, Schlaganfall, Lungenödem und unerwartete Reaktionen bei Narkose und Operation (Katecholaminkrise).
Prognose
Die Diagnose eines Phäochromozytoms erfolgt aufgrund der unspezifischen Symptome meist mit rund 3-jähriger Verzögerung. Die Langzeitprognose nach der Entfernung eines gutartigen Phäochromozytoms ist ausgezeichnet. Nach der Operation werden für mindestens 10 Jahre jährliche Kontrolluntersuchungen empfohlen. Rückfälle kommen häufiger bei Patienten mit Paragangliomen und erblicher Erkrankung vor.
Ca. 90 % der Phäochromozytome sind gutartig und etwa 10 % bösartig. Es ist schwer festzustellen, ob eine Krebserkrankung vorliegt. Eine Krebsdiagnose erhält man erst bei einer Ausbreitung in andere Körperregionen (Metastasen). Bei einem bösartigen Phäochromozytom variiert der Krankheitsverlauf stark. Nach 5 Jahren mit dieser Erkrankung ist weniger als die Hälfte der Patienten noch am Leben, einige leben aber noch bis zu 17 Jahren.
Weitere Informationen
- Die Nebennieren
- Bluthochdruck
- Diabetes
- Phäochromozytom – Informationen für ärztliches Personal
Autoren
- Martina Bujard, Wissenschaftsjournalistin, Wiesbaden
Link lists
Authors
Previous authors
Updates
Gallery
Snomed
References
Based on professional document Phäochromozytom. References are shown below.
- Reisch N, Walz M, Erlic Z, et al. Das Phäochromozytom – noch immer eine Herausforderung. Internist 2009; 50: 27-35. doi:10.1007/s00108-008-2196-7 DOI
- Lehnert H, Hahn K, Dralle H. Benignes und malignes Phäochromozytom. Internist 2002; 43: 196–209. doi:10.1007/s00108-001-0521-5 DOI
- Lenders JWM, Eisenhofer G, Mannelli M and Pacak K. Phaeochromocytoma. Lancet 2005; 366: 665-75. PubMed
- Pacak K, Linehan WM, Eisenhofer G, Walther MM and Goldstein DS. Recent advances in genetics, diagnosis, localization, and treatment of pheochromocytoma. Ann Intern Med 2001; 134: 315-29. Annals of Internal Medicine
- Bausch B, Malinoc A, Maruschke L, et al. Genetik der Phäochromozytome. Chirurg 2012; 83: 511-518. doi:10.1007/s00104-011-2191-8 DOI
- Mundschenk J, Dieterich K, Kopf D, et al. Phäochromozytom: Klinik, Diagnostik und Therapie. Dtsch Arztebl 2001; 98: A-2502. www.aerzteblatt.de
- Lo CY, Lam KY, Wat MS and Lam KS. Adrenal pheochromocytoma remains a frequently overlooked diagnosis. Am J Surg 2000; 179: 212-5. PubMed
- Khorram-Manesh A, Ahlman H, Nilsson O, Oden A and Jansson S. Mortality associated with pheochromocytoma in a large Swedish cohort. Eur J Surg Oncol 2004; 30: 556-9. PubMed
- Lenders J, Duh Q, Eisenhofer G, et al. Pheochromocytoma and paraganglioma: an endocrine society clinical practice guideline. J Clin Endocrinol Metab 2014; 99: 1915-1942. doi:10.1210/jc.2014-1498 DOI
- McNeil AR, Blok BH, Koelmeyer TD, Burke MP and Hilton JM. Phaeochromocytomas discovered during coronial autopsies in Sydney, Melbourne and Auckland. Aust N Z J Med 2000; 30: 648-52. PubMed
- Deutsche Gesellschaft für Endokrinologie. Endokrinologie.net: Phäochromozytom / Paragangliom. Zugriff 10.06.19. www.endokrinologie.net
- Plöckinger Z, Wiedenmann B. Das Phäochromozytom. Onkologe 2000; 6: 643–650 . pmid:10.1007/s007610050038
- Mantero F, Terzolo M., Arnaldi G, Osella G, Masini AM, Ali A, et al. A survey on adrenal incidentaloma in Italy. J Clin Endocrinol Metab 2000;85: 637-44. PubMed
- Lechner B, Heinrich D, Nölting S, et al. Update endokrine Hypertonie. Zbl Arbeitsmed 2019; 69: 173-190. doi:10.1007/s40664-019-0342-9 DOI
- Omura M, Saito J, Yamaguchi K, Kakuta Y and Nishikawa T. Prospective study on the prevalence of secondary hypertension among hypertensive patients visiting a general outpatient clinic in Japan. Hypertens Res 2004; 27: 193-202. PubMed
- Bravo EL and Tagle R. Pheochromocytoma: state-of-the-art and future prospects. Endocr Rev 2003; 24: 539-53. PubMed
- Neumann HP, Pawlu C, Peczkowska M et al. Distinct clinical features of paraganglioma syndromes associated with SDHB and SDHD gene mutations. JAMA 2004; 292: 943-51. PubMed
- Neumann HP, Bausch B, McWhinney SR et al. Germ-line mutations in nonsyndromic pheochromocytoma. N Engl J Med 2002; 346: 1459-66. New England Journal of Medicine
- Maher ER and Eng C. The pressure rises: update on the genetics of phaeochromocytoma. Hum Mol Genet 2002; 11: 2347-54. PubMed
- Plouin P, Amar L, Dekker O, et al. European Society of Endocrinology Clinical Practice Guideline for long-term follow-up of patients operated on for a phaeochromocytoma or a paraganglioma.. Eur J Endocrinol 2016; 174: G1-G10. doi:10.1530/EJE-16-0033 DOI
- Mannelli M, Ianni L, Cilotti A and Conti A. Pheochromocytoma in Italy: a multicentric retrospective study. Eur J Endocrinol 1999; 141: 619-24. PubMed
- Blake M. Pheochromocytoma. Medscape, updated Aug 10, 2018. Zugriff 10.06.2019. emedicine.medscape.com
- Deutsche Gesellschaft für Endokrinologie. Endokrinologie.net: Nebenniereninzidentalom. Zugriff 12.06.19. www.endokrinologie.net
- Batide-Alanore A, Chatellier G and Plouin PF. Diabetes as a marker of pheochromocytoma in hypertensive patients. J Hypertens 2003; 21: 1703-7. PubMed
- Peaston RT and Weinkove C. Measurement of catecholamines and their metabolites. Ann Clin Biochem 2004; 41: 17-38. PubMed
- Lenders WM, Pacak K, Walther MM, Linehan WM, Mannelli M, Friberg P, et al. Biochemical diagnosis of pheochromocytoma. JAMA 2002;287: 1427-34. Journal of the American Medical Association
- Lenders J, Eisenhofer G. Update on Modern Management of Pheochromocytoma and Paraganglioma. Endocrinol Metab 2017; 32: 152-161. doi:10.3803/EnM.2017.32.2.152 DOI
- Bernini GP, Moretti A, Ferdeghini M et al. A new human chromogranin ‘A’ immunoradiometric assay for the diagnosis of neuroendocrine tumours. Br J Cancer 2001; 84: 636-42. PubMed
- Ilias I and Pacak K. Current approaches and recommended algorithm for the diagnostic localization of pheochromocytoma. J Clin Endocrinol Metab 2004; 89: 479-91. PubMed
- Maurea S, Klain M, Caraco C, Ziviello M, Salvatore M. Diagnostic accuracy of radionuclide imaging using 131I nor-cholesterol or meta-iodobenzylguanidine in patients with hypersecreting or non-secreting adrenal tumours. Nucl Med Commun 2002;23: 951-60. PubMed
- Bryant J, Farmer J, Kessler LJ, Townsend RR and Nathanson KL. Pheochromocytoma: the expanding genetic differential diagnosis. J Natl Cancer Inst 2003; 95: 1196-1204. PubMed
- Baguet JP, Hammer L, Mazzuco TL et al. Circumstances of discovery of phaeochromocytoma: a retrospective study of 41 consecutive patients. Eur J Endocrinol 2004; 150: 681-6. PubMed
- Mansmann G, Lau J, Balk E, Rothberg M, Miyachi Y and Bornstein SR. The clinically inapparent adrenal mass: update in diagnosis and management. Endocr Rev 2004; 25: 309-40. PubMed
- Fassnacht M, Arlt W, Bancos I, et al. Management of adrenal incidentalomas: European Society of Endocrinology Clinical Practice Guideline in collaboration with the European Network for the Study of Adrenal Tumors. Eur J Endocrinol 2016; 175: G1-G34. doi:10.1530/EJE-16-0467 DOI
- Deutsche Gesellschaft für Allgemein- und Viszeralchirurgie. Leitlinie Operative Therapie von Nebennierentumoren. AWMF-Nr 088-008. Stand 2017. www.awmf.org
- Naranjo J, Dodd S, Martin Y. Perioperative Management of Pheochromocytoma. J Cardiothorac Vasc Anesth 2017; 31: 1427-1439. doi:10.1053/j.jvca.2017.02.023 DOI
- Lichtenauer U, Beuschlein F, Mussack T, et al. Interdisziplinäres Management von Patienten mit malignem Phäochromozytom. Onkologe 2013. doi:10.1007/s00761-012-2389-5 DOI
- Janetschek G, Finkenstedt G, Gasser R et al. Laparoscopic surgery for pheochromocytoma: adrenalectomy, partial resection, excision of paragangliomas. J Urol 1998; 160: 330-4. PubMed
- Cheah WK, Clark OH, Horn JK, Siperstein AE and Duh QY. Laparoscopic adrenalectomy for pheochromocytoma. World J Surg 2002; 26: 1048-51. PubMed
- Yip L, Lee JE, Shapiro SE et al. Surgical management of hereditary pheochromocytoma. J Am Coll Surg 2004; 198: 525-34. PubMed
- Lichtenauer U, Beuschlein F, Mussack T, et al. Therapiealgorithmus bei Patienten mit malignem Phäochromozytom. Onkologe 2013; 19: 188-189. doi:10.1007/s00761-013-2425-0 DOI
- Kinney MA, Warner ME, vanHeerden JA et al. Perianesthetic risks and outcomes of pheochromocytoma and paraganglioma resection. Anesth Analg 2000; 91: 1118-23. PubMed
- Tauzin-Fin P, Hilbert G, Krol-Houdek K, Gosse P and Maurette P. Mydriasis and acute pulmonary oedema complicating laparoscopic removal of phaechromocytoma. Anaesth Intensive Care 1999; 27: 646-9. PubMed
- Schurmeyer TH, Engeroff B, Dralle E and von zur Muhlen A. Cardiological effects of catecholamine-secreting tumors. Eur J Clin Invest 2005; 27: 189-95. PubMed
- Liao WB, Liu CF, Chiang CW, Kung CT and Lee CW. Cardiovascular manifestations of pheochromocytoma. Am J Emerg Med 2000; 18: 622-5. American Journal of Emergency Medicine
- Olson SW, Deal LE and Piesman M. Epinephrine-secreting pheochromocytoma presenting with cardiogenic shock and profound hypocalcemia. Ann Intern Med 2004; 140: 849-51. PubMed
- Brouwers FM, Lenders JW, Eisenhofer G and Pacak K. Pheochromocytoma as an endocrine emergency. Rev Endocr Metab Disord 2003; 4: 121-8. PubMed
- Niemann U, Hiller W and Behrend M. 25 years experience of the surgical treatment of phaeochromocytoma. Eur J Surg 2002; 168: 716-9. PubMed
- Amar L, Servais A, Gimenez-Roqueplo AP, Zinzindohoue F, Chatellier G and Plouin PF. Year of diagnosis, features at presentation, and risk of recurrence in patients with pheochromocytoma or secreting paraganglioma. J Clin Endocrinol Metab 2005; 90: 2110-6. PubMed